Mujer de 23 años que acude a consulta presentando lesión cutánea dolorosa en el 2.° dedo en su 1.er espacio interdigital del pie derecho con 5meses de evolución, afebril. Como antecedentes de interés comenta la pauta de crema salicílica como autotratamiento, que provocó un leve crecimiento de la lesión, y la práctica de natación 4 veces por semana.
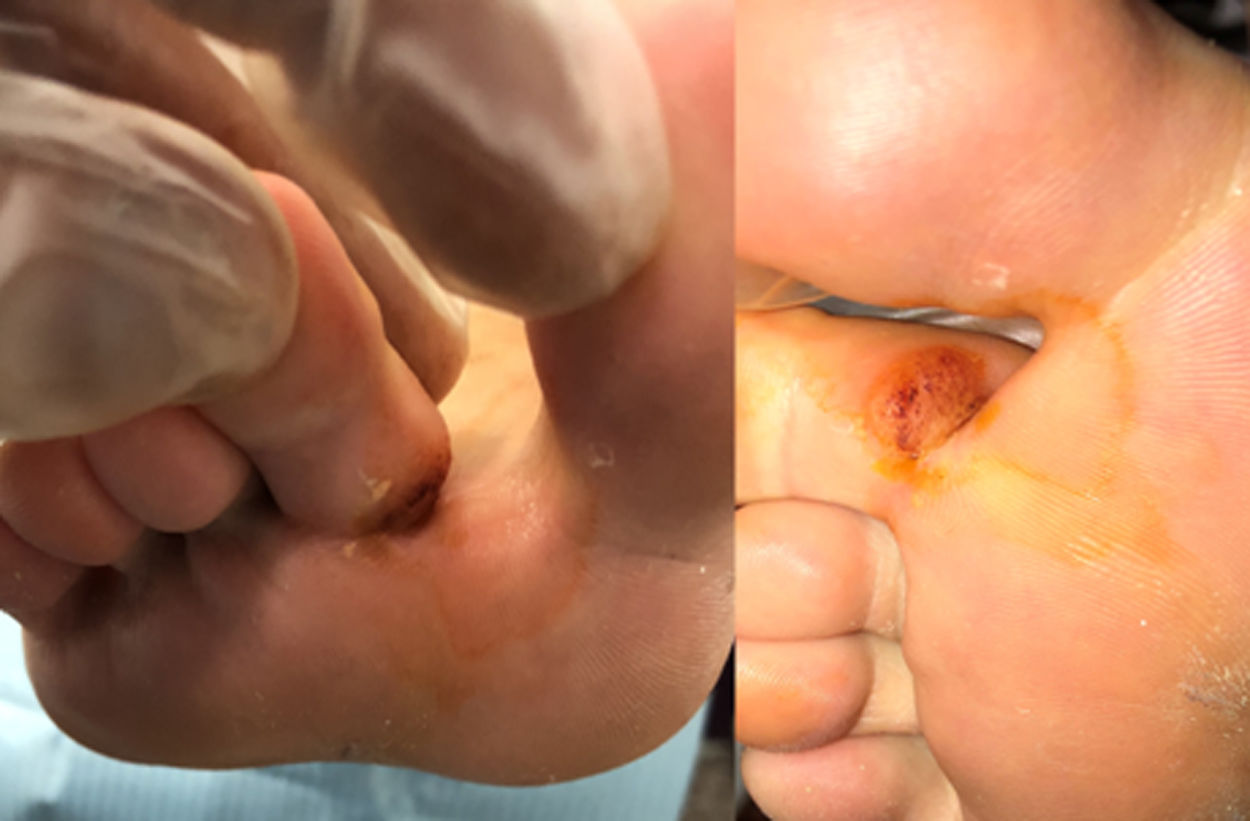
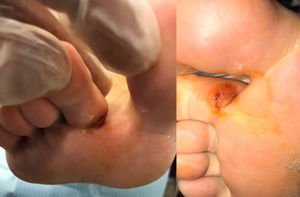
Tras la exploración se aprecia abultamiento epidérmico de 0,7×0,9cm de diámetro con punteado hemorrágico, ausencia de dermatoglifos, sin supuración y con sintomatología dolorosa penetrante tanto en reposo como durante el apoyo, llegando a incapacitar la deambulación. Al pellizco genera mayor dolor que a la presión directa. Tras analizar estos aspectos se diagnostica papiloma interdigital recalcitrante1,2. Se cree oportuno realizar una exéresis dado el volumen de la lesión, por la ineficacia del anterior tratamiento llevado a cabo y por los problemas de dolor e inactividad que produce a la paciente (fig. 1).
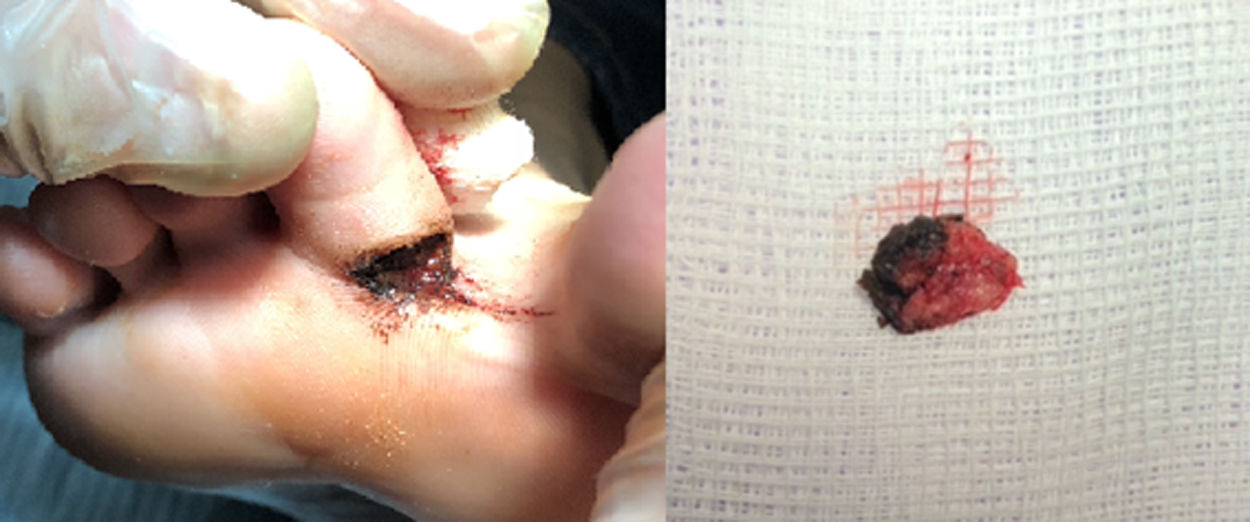
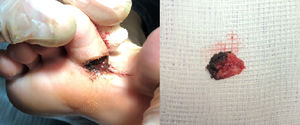
La técnica de la exéresis quirúrgica (fig. 2), tras anestesia troncular del 2.° dedo, se puede realizar con la ayuda de una gubia fija (n.°4) y unas pinzas Adson, hasta su completa extracción. Para evitar el sangrado excesivo, durante la intervención empleamos como hemostático cloruro férrico al 30%, aplicándolo con una torunda estéril.
A continuación con una cucharilla de Jansen se legra toda la zona intervenida, se deja sangrar para que los restos víricos sean expulsados y se realiza una cura oclusiva con povidona iodada. Se pauta ibuprofeno (600mg cada 12h) como antiinflamatorio, y como refuerzo analgésico paracetamol (500mg cada 8h). Transcurridas las primeras 48h, se mantiene la misma cura cada 24h. La paciente presenta una mejoría evidente desde el día de la intervención, refiriendo la desaparición de la sintomatología característica del papiloma, con leves dolores (muy tolerables) de manera esporádica. Durante las primeras 24h, con un reposo absoluto, se recomienda mantener el máximo tiempo posible el pie en alto para evitar un sangrado excesivo, sin caminar más de 10min de forma seguida. Tras la primera cura se reanudaron todas las actividades cotidianas con una deambulación sin complicaciones (excepto el ejercicio físico). Se revisa a la semana para evidenciar una correcta cicatrización, desbridando el tejido costroso y queratolítico perilesional, y se mantiene la misma cura seca hasta revisar a los 15días, cuando es dada de alta.
Las lesiones dermatológicas plantares producidas por el virus del papiloma humano3 son cada vez más frecuentes en consultas de atención primaria y dermatología si tenemos en cuenta que en la actualidad la población comparte vestuarios (polideportivos, camping, gimnasios…) y ambientes de excesiva humedad (piscinas, saunas…) y que no se emplean suficientes medidas higiénicas para evitar el contagio3. Añadiendo la exposición de los entornos descritos, la causalidad de los papilomas o verrugas plantares la interpretamos como multifactorial (edad, hiperhidrosis, alteraciones inmunológicas, diabetes mellitus, piel atópica, alteraciones circulatorias, etc.)3.
No existe un solo protocolo terapéutico, ya que el tratamiento se va a basar en el conocimiento, en la experiencia profesional y/o en los recursos disponibles. Como tratamientos se identifican2: autotratamiento (ácidos y cremas salicílicas), crioterapia, ácido nítrico, ácido salicílico, láser, cirugía, etc. Cuando se indica la cirugía, en términos generales, se suele derivar a especialistas de cirugía general o dermatología. Los recursos necesarios para esta opción resultan escasos: campo quirúrgico para el instrumental, gasas estériles, dos campos quirúrgicos para el pie (uno para delimitar la lesión), pinzas, gubia fija o bisturí, cucharilla de Jansen, cloruro férrico al 30%, torundas estériles, povidona iodada y esparadrapo. Si tenemos en cuenta que no suelen presentarse complicaciones postoperatorias (siguiendo las pautas farmacológicas y de curas correctamente) y el fácil manejo domiciliario de la herida posquirúrgica, la realización de la exéresis del papiloma plantar en atención primaria aportaría una pronta recuperación del paciente y evitaría complicaciones derivadas de una larga espera para su eliminación.