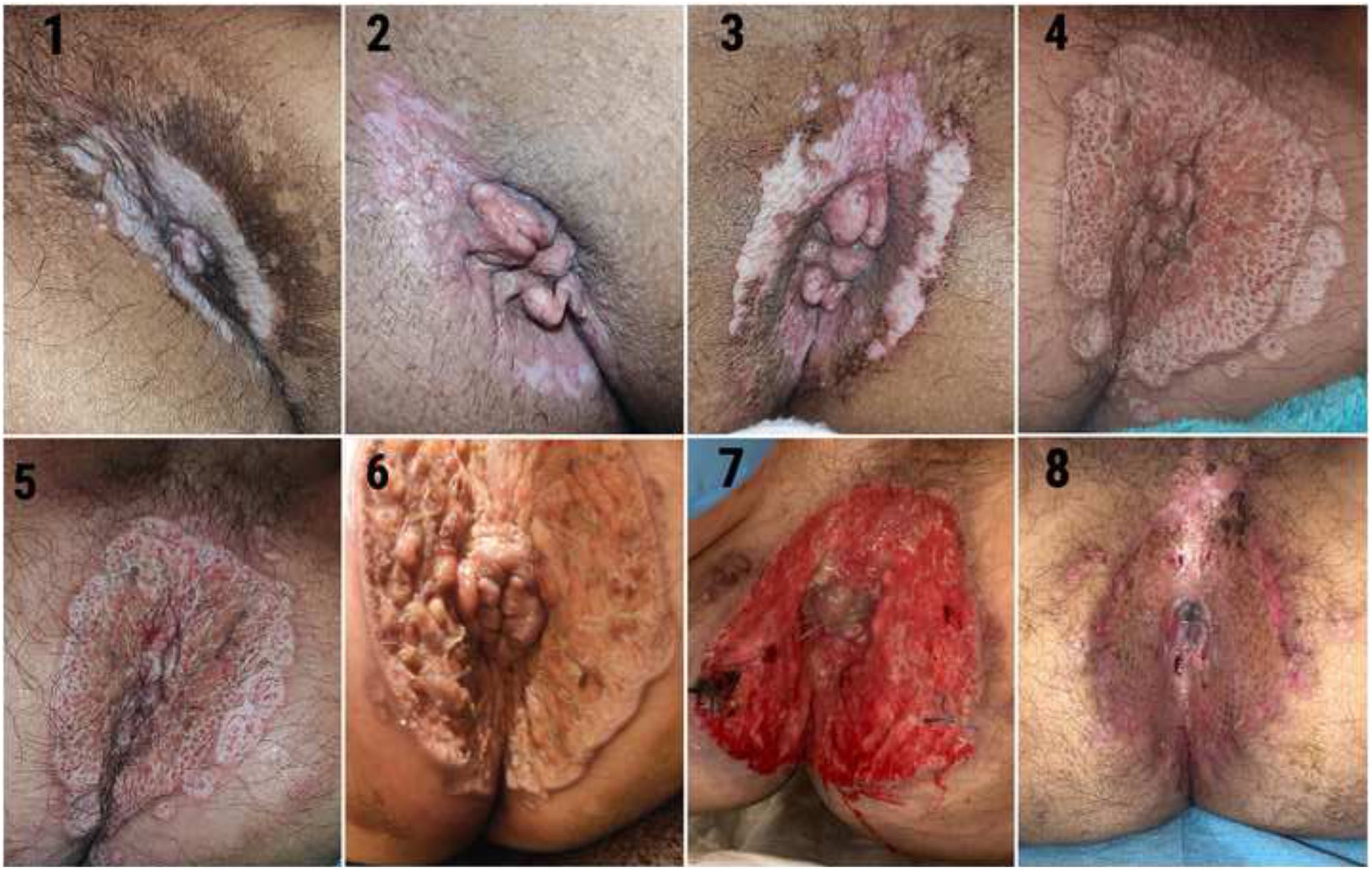
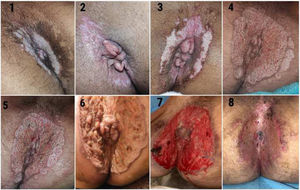
Se presenta el caso de un paciente varón de 42 años, natural de Venezuela, que acude por primera vez a nuestra consulta por un cuadro de lesiones perianales de tipo erosivo de 3 meses de evolución, por el que no ha consultado previamente a ningún facultativo. Durante este periodo se ha estado tratando de forma autónoma mediante una pomada antihemorroidal aplicada directamente sobre la lesión. Según él mismo refiere, en un primer momento realizaba 1 o 2aplicaciones diarias, llegando en las últimas semanas a aumentar ese número hasta 10 o 12 veces al día. La composición de la pomada era lidocaína (anestésico local de la familia de las amino amidas), triamcinolona acetónido (corticosteroide sintético tópico) y pentosano polisulfato sódico (actividad trombolítica tópica).
El paciente no presenta ningún antecedente de interés salvo una apendicitis aguda que precisó apendicectomía en la infancia y no toma ningún fármaco salvo la pomada mencionada previamente.
Durante la anamnesis nos cuenta que en un primer momento la lesión se circunscribía al ano y que fue aumentando progresivamente siendo a su vez más dolorosa, por lo que cada vez precisaba más aplicaciones de la pomada para controlar el dolor, hasta que finalmente se decidió a acudir a consulta. Durante esta entrevista nos aporta las fotografías de la figura 1.
Desde Atención Primaria se deriva al paciente a consulta de Diagnóstico Rápido, donde se decide toma de biopsias y muestras para cultivo, TAC, se amplía el estudio analítico y se consulta con el servicio de Cirugía Plástica de cara a la pauta de curas.
Las pruebas solicitadas descartan enfermedad de Crohn, leishmaniasis mucocutánea, virus del herpes simple y afectación por micobacterias, pero se detectó infección por VIH con prueba de ELISA + y Western Blot+ con un CD4 nadir: 424/24%, clasificándose como infección por VIH estadio 2. También se detectó infección por virus de la hepatitis B crónica (CV 44 copias). VHC negativo y lúes pasada.
La TAC muestra un aumento de la densidad grasa interglútea con hallazgos compatibles con afectación inflamatoria o infecciosa, pero sin adenopatías reactivas.
La anatomía patológica describe una úlcera profunda con necrosis dermoepidérmica e hipodérmica, sin vasculitis, histiocitos o granulomas, y con ausencia de signos histológicos de malignidad, que podría estar con relación a exposición a agente químico.
El cultivo de superficie de la úlcera mostró positividad para Escherichia coli y Pseudomonas aeruginosa.
Debido a estos resultados, se modificó, debido al antibiograma, la pauta antibiótica de piperacilina tazobactam a meropenem y se pautaron curas con ácido acético cada 24 h durante la primera semana. Tras ir modificando la pauta de curas según la evolución de la herida, se consigue progresivamente una estabilización y parcial reducción de esta hasta realizarse el día 25 tras el ingreso un injerto de piel mallada con buen resultado por parte del servicio de Cirugía Plástica.
Al año de seguimiento, el paciente sigue tratamiento con bictegravir, emtricitabina y tenofovir, se encuentra asintomático, sin toxicidad por la medicación y con el cuadro con relación a la úlcera perianal totalmente resuelto y sin recidivas.
ConclusionesLos corticoides incluidos en la pomada que utilizaba el paciente tienen un efecto antiproliferativo sobre los fibroblastos y queratinocitos que, junto con alteraciones en la síntesis de lípidos y en el metabolismo de las proteínas, pueden producir atrofia cutánea1,2.
Las lesiones perianales son habituales en pacientes VIH3, aunque la presentación mostrada en nuestro caso no es común ni suele ser el tipo de clínica que lleva a realizar un estudio de inmunodeficiencias.
El tratamiento con cualquier tipo de medicamento, en la forma farmacéutica que sea, debe de ser vigilado por un facultativo. Esta premisa debe ser todavía más respetada en el caso de pacientes con enfermedades crónicas, autoinmunes o con algún tipo de inmunodeficiencia, por ser las complicaciones potencialmente mayores.
FinanciaciónNinguno de los autores ha recibido ni recibirá ningún tipo de ingreso o pago ni está patrocinado por ninguna empresa con relación al artículo.
Consideraciones éticasTanto el caso clínico como las fotografías tienen consentimiento explícito del paciente para su difusión. Se han tenido en cuenta las consideraciones éticas oportunas y solicitado el visto bueno del comité ético del hospital.
Conflicto de interesesNinguno de los autores tenemos ningún conflicto de interés en la realización de este artículo.