Conocer el grado de inercia terapéutica (IT) y determinar los factores asociados al paciente, médico y organización sanitaria en pacientes hipertensos asistidos en atención primaria (AP).
DiseñoEstudio transversal y multicéntrico.
EmplazamentoMuestra de Equipos de AP de toda España.
ParticipantesEl estudio fue realizado entre médicos de AP mediante un cuestionario y registro clínico de 4 pacientes.
Mediciones principalesSe calculó la IT para cada paciente (ITp) como la proporción de visitas en las que no se produce un cambio en la medicación cuando está indicado.
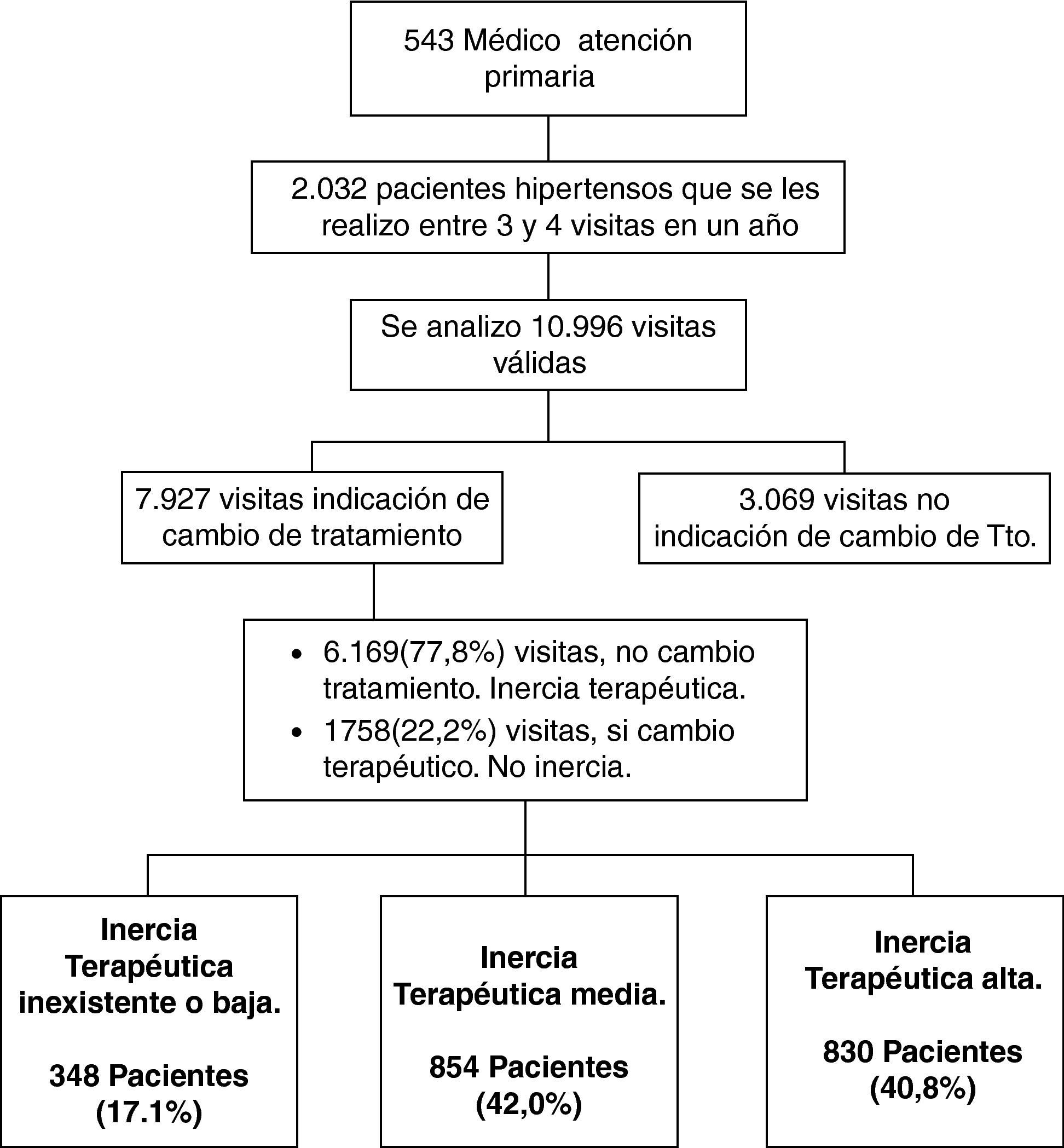
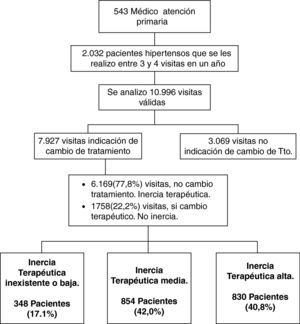
ResultadosUn total de 543 médicos aportaron datos de 2.032 pacientes, que cumplían el requisito de indicación de cambio, en el 77,8% de los casos se actuó con IT. La ITp observada fue inexistente o baja para el 17,1% de los pacientes, intermedia para el 42% y alta para el 40,8%. Los factores, relativos a los pacientes, que más se asociaron con la ITp alta fueron la edad (p<0,001), diabetes (p<0,001), ictus (p<0,01), obesidad (p<0,01) y el nivel bajo de estudios (p<0,001). Ser mujer, tener menos de 45 años o más de 55, ser médico de familia con un programa de formación diferente al MIR y trabajar en el sector público aumentaron la probabilidad de ITp (p<0,001 para todos los supuestos).
ConclusionesLos resultados del estudio indican que en 7 de cada 10 visitas realizadas por pacientes hipertensos en AP se produce IT. Existen diferencias importantes en función de las características clínicas de los pacientes, de los médicos y de las consultas.
To determine the level of therapeutic inertia (TI), and the factors associated to the patient, doctor and the health organisation, in hypertensive patients treated in Primary Care (PC).
DesignCross-sectional, multicentre study.
SettingA sample of PC Teams from all over Spain.
ParticipantsThe study was conducted among PC doctors using a questionnaire and clinical records of 4 patients.
Main measurementsThe TI was calculated for each patient (TIp) as the proportion of visits in which there was no change in medication when this was indicated.
ResultsA total of 543 PC doctors provided data on 2,032 patients, who fulfilled the indication of a change in requirement. There was TI In 77.8% of cases. The TIp observed was non-existent or low for 17.1% of the patients, intermediate for 42% and high for 40.8%. For the patients, the factors most associated with TIp were, age (P<.001), diabetes (P<.001), stroke (P<.01), obesity (P<.01) and a low education level (P<.001). To be female, be less than 40years or more than 55years, to be a family doctor with a training program other than MIR and to work in the public sector increased the probability of TIp (P<.001 for all the assumptions).
ConclusionsThe results of the study indicate that there is TI in 7 out every 10 visits made by hypertensive patients in Primary care. There are significant differences as regards the clinical characteristics of the patients and of the doctors.
La hipertensión arterial (HTA) es un importante factor de riesgo cardiovascular (FRCV). Afecta al 35% de la población adulta, llegando a un 40% en edades medias y al 68% en los mayores de 60 años, además es un motivo muy frecuente de consulta en atención primaria (AP). El objetivo fundamental del tratamiento de la HTA es reducir la morbilidad y mortalidad cardiovasculares asociadas a la presión arterial (PA) elevada1. Para ello debe intentarse alcanzar y mantener la PA sistólica (PAS) y la PA diastólica (PAD) por debajo de 140/90mmHg y en los pacientes con enfermedad cardiovascular (ECV), diabetes o nefropatía es razonable reducir la PA por debajo de 130/80mmHg1 (recomendación de la ESH-ESC de 2007). A pesar de estas recomendaciones el grado de control de la HTA en España es inferior al de otros países y al alcanzado en los ensayos clínicos2,3. Entre las principales causas de mal control destacan la metodología inadecuada de medida de la PA, la falta de cumplimiento terapéutico de los pacientes y la inercia terapéutica (IT) de los médicos4.
La conducta pasiva de los médicos ante situaciones que requieren una modificación terapéutica cuando las evidencias y las guías de práctica clínica (GPC) indican lo contrario constituye lo que se denomina IT5. Las repercusiones clínicas derivadas de la IT, que supone la no intensificación de las medidas higiénico-dietéticas o farmacológicas, incluye el retraso en el inicio del tratamiento y la falta de un correcto plan de seguimiento que garantice la detección e intervención ante complicaciones de la enfermedad5. La IT depende muy especialmente de la formación y actitud del médico, y está suficientemente reconocida como una causa mayor de mal control de la HTA y de otras enfermedades crónicas5. Como destaca el reciente Documento de Consenso para un control eficaz de la HTA en España6, optimizar el tratamiento implica necesariamente modificar la «inercia clínica»; para ello, los profesionales deberían actuar conforme recomiendan las GPC, modificando la conducta terapéutica en los casos en que los objetivos previstos para cada paciente no hayan sido alcanzados, procurando emplear tratamientos simples, con el menor número posible de comprimidos o tabletas y favoreciendo el uso de combinaciones, especialmente las fijas.
Diferentes estudios realizados en nuestro país7–10 han aportado información indirecta sobre la magnitud actual del problema de la IT en la práctica clínica de AP y especializada. En todos ellos se observó que la actitud terapéutica del médico ante el mal control de la PA no es la recomendada por las GPC. Otros estudios también han mostrado que la IT es un problema frecuente y que los principales factores relacionados con la misma son la sobrestimación de los cuidados médicos de los pacientes en las enfermedades crónicas como la HTA (pensamos que hacemos más de lo que en realidad estamos haciendo), el déficit del entrenamiento médico y la consecución de objetivos terapéuticos no sintomáticos, y la percepción de que las cosas se están haciendo bien pese a no alcanzar los objetivos esgrimiendo razones inconsistentes para no intensificar el tratamiento11,12.
En la actualidad son menos conocidos algunos factores externos al médico (organizativos, paciente, económicos, etc.) y otros de carácter individual, dependientes del propio médico, que pueden influir sobre la conducta menos rigurosa ante los pacientes hipertensos mal controlados en nuestro medio.
El objetivo de este trabajo es conocer el grado de IT y determinar los factores asociados a paciente, médico y organización sanitaria en los pacientes hipertensos asistidos por una amplia muestra no aleatoria de médicos de AP.
Material y métodosSe diseñó un estudio transversal y multicéntrico, de ámbito nacional, sin intervención farmacológica, realizado entre médicos de AP, los cuales cumplimentaron un cuestionario sobre características de la asistencia sanitaria y llevaron a cabo un registro clínico de 4 pacientes cada uno. La metodología del estudio ha sido publicada previamente13, correspondiendo los datos que aquí se presentan al análisis de los médicos de AP participantes en el proyecto. El trabajo de campo se inició el último trimestre de 2007 y finalizó en el primer trimestre de 2008.
Selección de médicos y pacientesLos criterios de inclusión para los médicos fueron asistir habitualmente a pacientes con diagnóstico de HTA y llevar más de un año de ejercicio ininterrumpido en su centro de trabajo. Los médicos fueron invitados a participar en el estudio y seleccionados en proporción a la población de las 17 Comunidades Autónomas para obtener un mapa representativo del país. Los pacientes debían de tener más de 17 años, ser hipertensos de más de un año de evolución, llevar al menos un año siendo controlados por el médico, y que en el último año hubieran tenido como mínimo 3 visitas y en al menos una de ellas tener la PAS>140mmHg, la PAD>90mmHg o ambas.
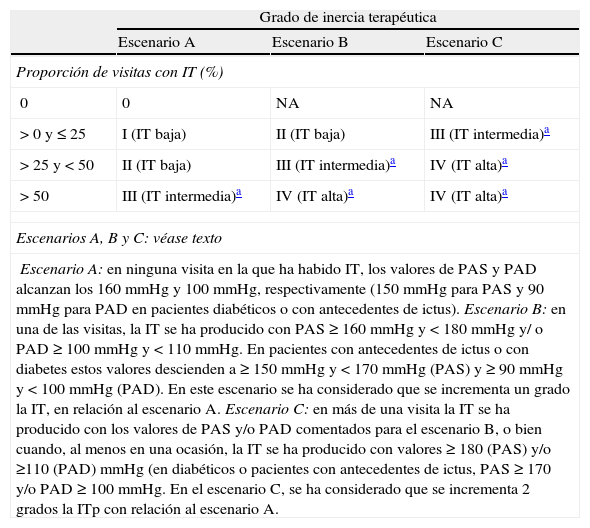
Cálculo y clasificación de la inercia terapéuticaLa unidad de registro fue el paciente, cada paciente tiene varias visitas (rango 3-10) y varios pacientes (3-4) comparten el mismo médico. En primer lugar se calculó la IT en cada visita (ITv), definiéndola así cuando no se produjo cambio en el tratamiento ante indicación de cambio (PA mal controlada). Posteriormente se calculó la IT con la que ha sido tratado cada paciente (ITp) en el conjunto de las visitas del último año. El cálculo de la ITp se realizó, teniendo en cuenta los límites de PA recomendados por las GPC, para realizar un cambio en el tratamiento (mismos criterios que para ITv), así como la intensidad de esa IT en función de la proporción de visitas realizadas con IT durante ese año y de los valores concretos de PAS y/o PAD que le han dado origen. El porcentaje de visitas realizadas con IT durante el año se categorizaron de acuerdo con la tabla 1. Para graduar la intensidad de la ITp se marcaron 2 puntos adicionales de corte para PAS y PAD, basados en los utilizados para medir la estratificación del riesgo cardiovascular1. De esta forma, dentro de una misma proporción de visitas realizadas con IT se pueden distinguir 3 escenarios:
- –
Escenario A: en ninguna visita en la que ha habido IT, los valores de PAS y PAD alcanzan los 160mmHg y 100mmHg, respectivamente (150mmHg para PAS y 90mmHg para PAD en pacientes diabéticos o con antecedentes de ictus).
- –
Escenario B: en una de las visitas, la IT se ha producido con PAS>160mmHg y <180mmHg PAD>100mmHg y < 110mmHg. En pacientes con antecedentes de ictus o con diabetes estos valores descienden a>150mmHg y < 170mmHg (PAS) y>90mmHg y < 100mmHg (PAD).
- –
Escenario C: en más de una visita la IT se ha producido con los valores de PAS y/o PAD comentados para el escenario B, o bien cuando, al menos en una ocasión, la IT se ha producido con valores > 180 (PAS) y/o > 110 (PAD) mmHg (en diabéticos o pacientes con antecedentes de ictus), PAS>170 y/o PAD>100mmHg.
Grado de inercia terapéutica con el paciente según el porcentaje de visitas con inercia modulado por la intensidad
| Grado de inercia terapéutica | |||
| Escenario A | Escenario B | Escenario C | |
| Proporción de visitas con IT (%) | |||
| 0 | 0 | NA | NA |
| > 0 y≤25 | I (IT baja) | II (IT baja) | III (IT intermedia)a |
| > 25 y < 50 | II (IT baja) | III (IT intermedia)a | IV (IT alta)a |
| > 50 | III (IT intermedia)a | IV (IT alta)a | IV (IT alta)a |
| Escenarios A, B y C: véase texto | |||
| Escenario A: en ninguna visita en la que ha habido IT, los valores de PAS y PAD alcanzan los 160mmHg y 100mmHg, respectivamente (150mmHg para PAS y 90mmHg para PAD en pacientes diabéticos o con antecedentes de ictus).Escenario B: en una de las visitas, la IT se ha producido con PAS ≥ 160mmHg y < 180mmHg y/ o PAD ≥ 100mmHg y < 110mmHg. En pacientes con antecedentes de ictus o con diabetes estos valores descienden a ≥ 150mmHg y < 170mmHg (PAS) y ≥ 90mmHg y < 100mmHg (PAD). En este escenario se ha considerado que se incrementa un grado la IT, en relación al escenario A.Escenario C: en más de una visita la IT se ha producido con los valores de PAS y/o PAD comentados para el escenario B, o bien cuando, al menos en una ocasión, la IT se ha producido con valores ≥ 180 (PAS) y/o ≥110 (PAD) mmHg (en diabéticos o pacientes con antecedentes de ictus, PAS ≥ 170 y/o PAD ≥ 100mmHg. En el escenario C, se ha considerado que se incrementa 2 grados la ITp con relación al escenario A. | |||
NA: no aplica (si no hay ninguna visita realizada con IT en el escenario A, tampoco la puede haber en los otros escenarios).
A efectos de este estudio, los grados de ITp I y II se consideraron como IT baja; el grado III como IT intermedia, y el grado IV, como IT alta. Para el análisis de regresión logística, se consideró IT como una variable dicotómica, IT-inadmisible (IT-Inad) los grados 0, I y II (valor=0), que el grado III y IV sería IT-Inad dentro del ámbito de la AP (valor=1).
Análisis estadísticoSe ha realizado un análisis descriptivo según las variables sociodemográficas y clínicas de los pacientes y las características del médico que le atiende y del tipo de consulta en la que es atendido. Se ha realizado un estudio de asociación entre las categorías de las variables del paciente, del médico y de la consulta y el grado de ITp con la que se ha manejado al paciente en el año previo. Para el estudio de la asociación bivariante se ha utilizado la ji cuadrado estableciéndose la significación estadística en una p<0,05. Para el análisis de regresión logística (RL) se ha utilizado el modelo de análisis por pasos, observando cómo se modificaba el valor de la predicción de la variable dependiente. Los datos se han analizado con el programa SPSS de Windows versión 13.0 (SPSS Inc., Chicago, Illinois, USA).
ResultadosLos 543 médicos participantes recogieron información sobre varios de sus pacientes, 140 médicos aportaron 3 pacientes cada uno, y 403 médicos aportaron 4 pacientes cada uno; en total se dispone de datos de 2.032 pacientes. En conjunto se analizaron 10.996 visitas válidas, de las cuales en 3.069 (28%) no había indicación de cambio de tratamiento. De las 7.927 visitas restantes con indicación de cambio de tratamiento, en 6.169, el 77,8%(IC 95%: 77,0-78,6), no se cambió el tratamiento, es decir, se produjo IT. Con relación a la ITp con la que fue manejado el paciente en el año previo, en 348 pacientes (17,2%) la ITp fue inexistente o baja, en 854 (42,0%) fue intermedia y en 830 (40,8%) fue alta. Por tanto, IT-admisible o inexistente los grados 0, I y II 348 pacientes (17,1%), el grado III y IV sería IT-inadmisible 1.684 (82,8%). El cuestionario para datos del médico y del entorno de la consulta fue cumplimentado por 505 médicos, por lo que el número de cuestionarios perdidos fue de 38.
En la tabla 2 se presentan los datos correspondientes a la descripción de la muestra de pacientes y en la tabla 3 la de los médicos que participaron en el estudio. También se estudiaron las características de la consulta, frecuentación, porcentaje de hipertensos y la opinión del médico sobre el cumplimiento de medidas de estilo de vida y farmacológicas sin asociación a la IT.
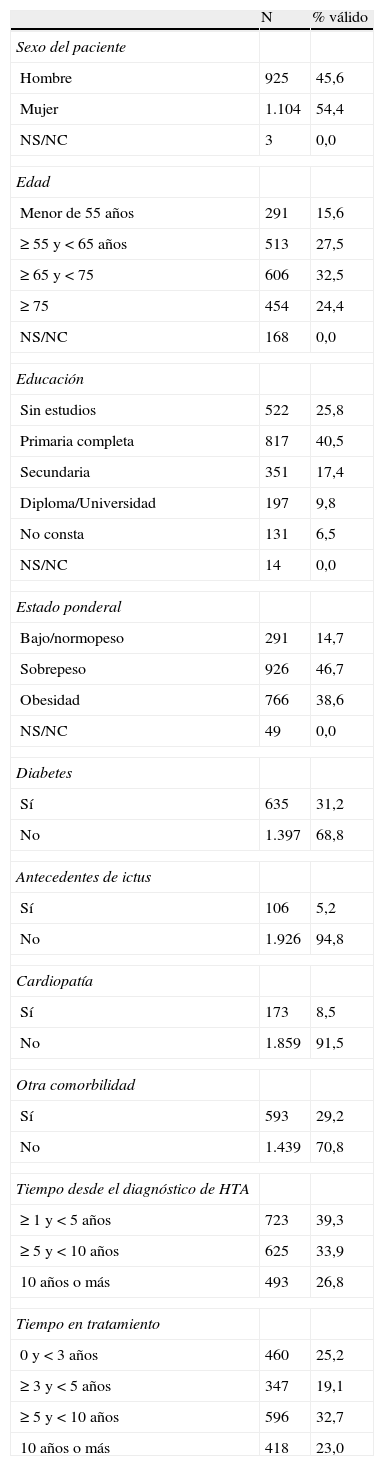
Perfil del paciente (N=2.032)
| N | % válido | |
| Sexo del paciente | ||
| Hombre | 925 | 45,6 |
| Mujer | 1.104 | 54,4 |
| NS/NC | 3 | 0,0 |
| Edad | ||
| Menor de 55 años | 291 | 15,6 |
| ≥ 55 y < 65 años | 513 | 27,5 |
| ≥ 65 y < 75 | 606 | 32,5 |
| ≥ 75 | 454 | 24,4 |
| NS/NC | 168 | 0,0 |
| Educación | ||
| Sin estudios | 522 | 25,8 |
| Primaria completa | 817 | 40,5 |
| Secundaria | 351 | 17,4 |
| Diploma/Universidad | 197 | 9,8 |
| No consta | 131 | 6,5 |
| NS/NC | 14 | 0,0 |
| Estado ponderal | ||
| Bajo/normopeso | 291 | 14,7 |
| Sobrepeso | 926 | 46,7 |
| Obesidad | 766 | 38,6 |
| NS/NC | 49 | 0,0 |
| Diabetes | ||
| Sí | 635 | 31,2 |
| No | 1.397 | 68,8 |
| Antecedentes de ictus | ||
| Sí | 106 | 5,2 |
| No | 1.926 | 94,8 |
| Cardiopatía | ||
| Sí | 173 | 8,5 |
| No | 1.859 | 91,5 |
| Otra comorbilidad | ||
| Sí | 593 | 29,2 |
| No | 1.439 | 70,8 |
| Tiempo desde el diagnóstico de HTA | ||
| ≥ 1 y < 5 años | 723 | 39,3 |
| ≥ 5 y < 10 años | 625 | 33,9 |
| 10 años o más | 493 | 26,8 |
| Tiempo en tratamiento | ||
| 0 y < 3 años | 460 | 25,2 |
| ≥ 3 y < 5 años | 347 | 19,1 |
| ≥ 5 y < 10 años | 596 | 32,7 |
| 10 años o más | 418 | 23,0 |
NS/NC: no sabe/no contesta; % válido: porcentajes sin incluir los NS/NC.
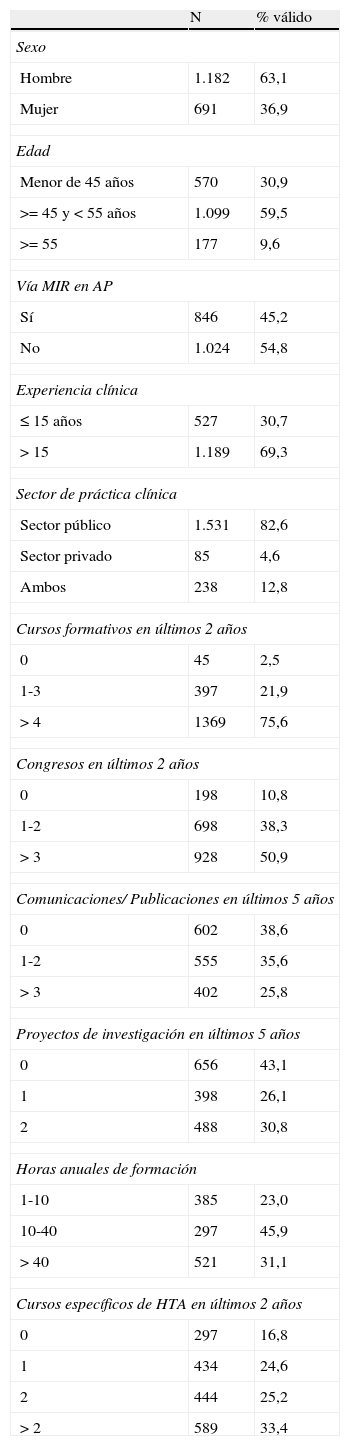
Características del médico de los 2.032 pacientes hipertensosa
| N | % válido | |
| Sexo | ||
| Hombre | 1.182 | 63,1 |
| Mujer | 691 | 36,9 |
| Edad | ||
| Menor de 45 años | 570 | 30,9 |
| >= 45 y < 55 años | 1.099 | 59,5 |
| >= 55 | 177 | 9,6 |
| Vía MIR en AP | ||
| Sí | 846 | 45,2 |
| No | 1.024 | 54,8 |
| Experiencia clínica | ||
| ≤ 15 años | 527 | 30,7 |
| > 15 | 1.189 | 69,3 |
| Sector de práctica clínica | ||
| Sector público | 1.531 | 82,6 |
| Sector privado | 85 | 4,6 |
| Ambos | 238 | 12,8 |
| Cursos formativos en últimos 2 años | ||
| 0 | 45 | 2,5 |
| 1-3 | 397 | 21,9 |
| > 4 | 1369 | 75,6 |
| Congresos en últimos 2 años | ||
| 0 | 198 | 10,8 |
| 1-2 | 698 | 38,3 |
| > 3 | 928 | 50,9 |
| Comunicaciones/ Publicaciones en últimos 5 años | ||
| 0 | 602 | 38,6 |
| 1-2 | 555 | 35,6 |
| > 3 | 402 | 25,8 |
| Proyectos de investigación en últimos 5 años | ||
| 0 | 656 | 43,1 |
| 1 | 398 | 26,1 |
| 2 | 488 | 30,8 |
| Horas anuales de formación | ||
| 1-10 | 385 | 23,0 |
| 10-40 | 297 | 45,9 |
| > 40 | 521 | 31,1 |
| Cursos específicos de HTA en últimos 2 años | ||
| 0 | 297 | 16,8 |
| 1 | 434 | 24,6 |
| 2 | 444 | 25,2 |
| > 2 | 589 | 33,4 |
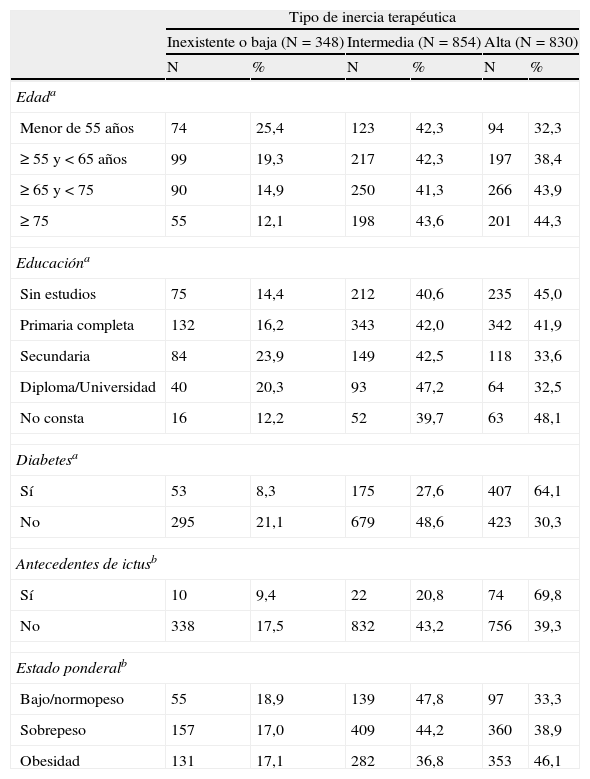
Mediante análisis bivariante, la edad del paciente se asocia significativamente (p<0,001) con el tipo de ITp, a mayor edad del paciente desciende la proporción de pacientes manejados con ITp inexistente/baja y aumenta la proporción de tratados con ITp alta. Con relación al nivel de estudios, a mayor nivel de estudios aumenta significativamente (p<0,001) la proporción de pacientes manejados con ITp inexistente/baja y disminuye la de pacientes manejados con ITp alta. La proporción de diabéticos o de pacientes con antecedentes de ictus manejados con ITp alta es superior a la de los pacientes sin estas enfermedades (64,1 vs 30,3%; p<0,001; y 69,8 vs 39,3%; p<0,01, respectivamente). Con el IMC, la proporción de pacientes manejados con ITp intermedia (disminuye según aumenta el IMC) y la proporción de pacientes manejados con ITp alta (aumenta según aumenta el IMC) (tabla 4).
Características del paciente asociadas con el tipo de inercia terapéutica con la que ha sido manejado el paciente
| Tipo de inercia terapéutica | ||||||
| Inexistente o baja (N=348) | Intermedia (N=854) | Alta (N=830) | ||||
| N | % | N | % | N | % | |
| Edada | ||||||
| Menor de 55 años | 74 | 25,4 | 123 | 42,3 | 94 | 32,3 |
| ≥ 55 y < 65 años | 99 | 19,3 | 217 | 42,3 | 197 | 38,4 |
| ≥ 65 y < 75 | 90 | 14,9 | 250 | 41,3 | 266 | 43,9 |
| ≥ 75 | 55 | 12,1 | 198 | 43,6 | 201 | 44,3 |
| Educacióna | ||||||
| Sin estudios | 75 | 14,4 | 212 | 40,6 | 235 | 45,0 |
| Primaria completa | 132 | 16,2 | 343 | 42,0 | 342 | 41,9 |
| Secundaria | 84 | 23,9 | 149 | 42,5 | 118 | 33,6 |
| Diploma/Universidad | 40 | 20,3 | 93 | 47,2 | 64 | 32,5 |
| No consta | 16 | 12,2 | 52 | 39,7 | 63 | 48,1 |
| Diabetesa | ||||||
| Sí | 53 | 8,3 | 175 | 27,6 | 407 | 64,1 |
| No | 295 | 21,1 | 679 | 48,6 | 423 | 30,3 |
| Antecedentes de ictusb | ||||||
| Sí | 10 | 9,4 | 22 | 20,8 | 74 | 69,8 |
| No | 338 | 17,5 | 832 | 43,2 | 756 | 39,3 |
| Estado ponderalb | ||||||
| Bajo/normopeso | 55 | 18,9 | 139 | 47,8 | 97 | 33,3 |
| Sobrepeso | 157 | 17,0 | 409 | 44,2 | 360 | 38,9 |
| Obesidad | 131 | 17,1 | 282 | 36,8 | 353 | 46,1 |
La tabla no incluye valores perdidos; %=porcentajes de fila.
ap<0,001; bp<0,01.
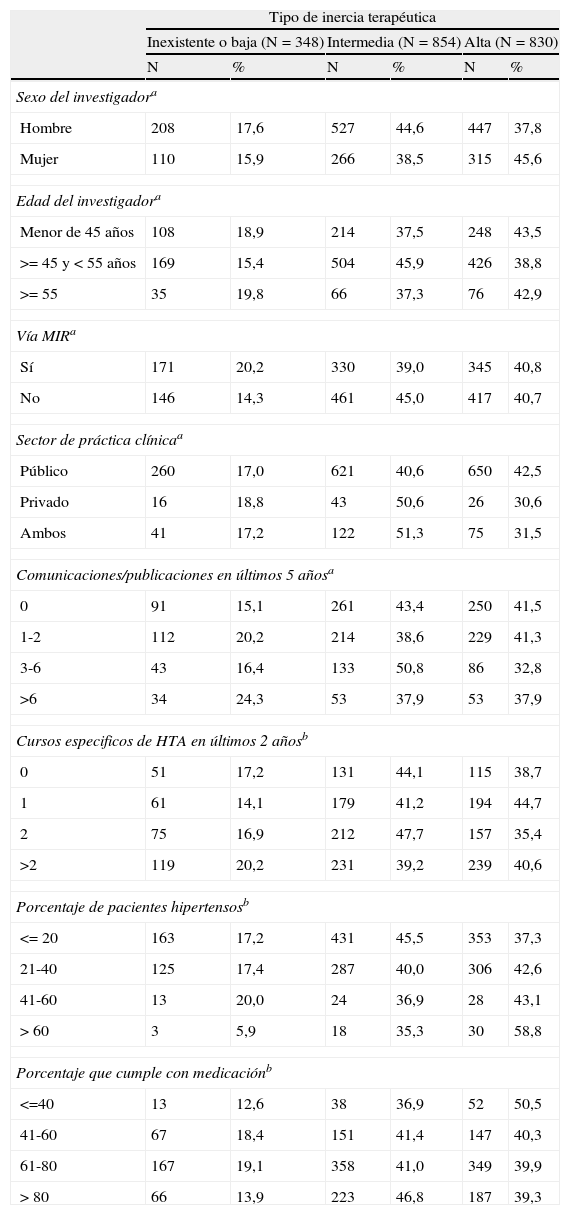
El análisis bivariante de las características del médico que atiende al paciente y las de la consulta se observan en la tabla 5. Ser varón se asocia significativamente a una mayor proporción de ITp inexistente/baja o intermedia (17,6 vs 15,9% y 44,6 vs 38,5%, respectivamente), mientras que la proporción de ITp alta es mayor cuando el médico es mujer (45,6 vs 37,8%). Los pacientes atendidos por los médicos más jóvenes (< 45 años) y por los de más edad (> 55 años) tienen un patrón similar de ITp, mientras que cuando la edad del médico está entre 45 y 55 años, hay mayor proporción de ITp intermedia y menos de ITp alta (p<0,01) que en las otras edades. Cuando el médico ha obtenido la especialidad mediante el sistema MIR, la frecuencia de ITp inexistente/baja es mayor (20,2 vs 14,3%), la de ITp intermedia es menor (39 vs 45%), mientras que la ITp alta es semejante (40,8 vs 40,7%). El número de comunicaciones a congresos o publicaciones científicas del médico en los últimos 5 años se asocia significativamente (p<0,01) al tipo de ITp. La formación específica según los resultados obtenidos no detecta menor inercia a mayor formación. Cuando el porcentaje de pacientes hipertensos de la consulta es mayor, disminuye significativamente (p<0,05) la proporción de ITp intermedia, y aumenta la de ITp alta. El fenómeno contrario ocurre con el porcentaje de pacientes que, en opinión del médico, cumple con la medicación, cuando éste aumenta significativamente (p<0,05) la proporción de ITp intermedia, y disminuye la de ITp alta.
Características del médico y de la consulta asociadas con el tipo de inercia terapéutica con la que ha sido manejado el paciente
| Tipo de inercia terapéutica | ||||||
| Inexistente o baja (N=348) | Intermedia (N=854) | Alta (N=830) | ||||
| N | % | N | % | N | % | |
| Sexo del investigadora | ||||||
| Hombre | 208 | 17,6 | 527 | 44,6 | 447 | 37,8 |
| Mujer | 110 | 15,9 | 266 | 38,5 | 315 | 45,6 |
| Edad del investigadora | ||||||
| Menor de 45 años | 108 | 18,9 | 214 | 37,5 | 248 | 43,5 |
| >= 45 y < 55 años | 169 | 15,4 | 504 | 45,9 | 426 | 38,8 |
| >= 55 | 35 | 19,8 | 66 | 37,3 | 76 | 42,9 |
| Vía MIRa | ||||||
| Sí | 171 | 20,2 | 330 | 39,0 | 345 | 40,8 |
| No | 146 | 14,3 | 461 | 45,0 | 417 | 40,7 |
| Sector de práctica clínicaa | ||||||
| Público | 260 | 17,0 | 621 | 40,6 | 650 | 42,5 |
| Privado | 16 | 18,8 | 43 | 50,6 | 26 | 30,6 |
| Ambos | 41 | 17,2 | 122 | 51,3 | 75 | 31,5 |
| Comunicaciones/publicaciones en últimos 5 añosa | ||||||
| 0 | 91 | 15,1 | 261 | 43,4 | 250 | 41,5 |
| 1-2 | 112 | 20,2 | 214 | 38,6 | 229 | 41,3 |
| 3-6 | 43 | 16,4 | 133 | 50,8 | 86 | 32,8 |
| >6 | 34 | 24,3 | 53 | 37,9 | 53 | 37,9 |
| Cursos especificos de HTA en últimos 2 añosb | ||||||
| 0 | 51 | 17,2 | 131 | 44,1 | 115 | 38,7 |
| 1 | 61 | 14,1 | 179 | 41,2 | 194 | 44,7 |
| 2 | 75 | 16,9 | 212 | 47,7 | 157 | 35,4 |
| >2 | 119 | 20,2 | 231 | 39,2 | 239 | 40,6 |
| Porcentaje de pacientes hipertensosb | ||||||
| <= 20 | 163 | 17,2 | 431 | 45,5 | 353 | 37,3 |
| 21-40 | 125 | 17,4 | 287 | 40,0 | 306 | 42,6 |
| 41-60 | 13 | 20,0 | 24 | 36,9 | 28 | 43,1 |
| > 60 | 3 | 5,9 | 18 | 35,3 | 30 | 58,8 |
| Porcentaje que cumple con medicaciónb | ||||||
| <=40 | 13 | 12,6 | 38 | 36,9 | 52 | 50,5 |
| 41-60 | 67 | 18,4 | 151 | 41,4 | 147 | 40,3 |
| 61-80 | 167 | 19,1 | 358 | 41,0 | 349 | 39,9 |
| > 80 | 66 | 13,9 | 223 | 46,8 | 187 | 39,3 |
La tabla no incluye valores perdidos; % = porcentajes de fila.
*p<0,01; **p<0,05;
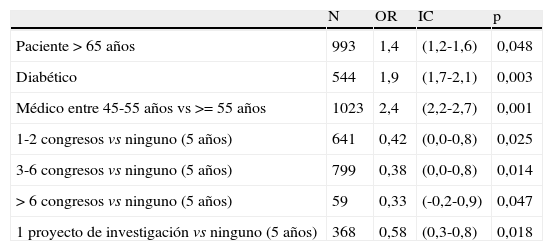
Mediante análisis de regresión logística de las diferentes variables asociadas a la IT, controlando los posibles factores de confusión, se han comparado las características de los pacientes según haya habido o no IT-Inad. Únicamente se encuentra asociación estadísticamente significativa con la edad del paciente mayor IT-Inad OR: 1,4 (IC 95%: 1,2-1,6; p=0,048); y la presencia de diabetes mayor IT-Inad OR: 1,9 (IC 95%: 1,7-2,1; p=0,003). En cuanto a las características del médico que atiende a los pacientes se encuentra asociación significativa entre el grado de IT y la edad del médico, siendo la proporción 45 a 55 años superior entre los médicos de los pacientes tratados con IT-Inad que entre los mayores de 55 años, OR: 2,4 (IC 95%: 2,2-2,7; p=0,001).
Se observa una asociación inversa entre el grado de IT con que los médicos tratan a sus pacientes y las variables de formación/actividad investigadora del médico, que es más alta replace with:
actividad formativa/investigadora en los médicos que tratan a sus pacientes sin IT-Inad que en los que ha habido IT-Inad (tabla 6).
Características de los pacientes y del médico asociadas con el tipo de inercia terapéutica inadmisible con la que ha sido manejado el paciente, que alcanzan significación en el modelo de regresión logísticaa
| N | OR | IC | p | |
| Paciente>65 años | 993 | 1,4 | (1,2-1,6) | 0,048 |
| Diabético | 544 | 1,9 | (1,7-2,1) | 0,003 |
| Médico entre 45-55 años vs >= 55 años | 1023 | 2,4 | (2,2-2,7) | 0,001 |
| 1-2 congresos vs ninguno (5 años) | 641 | 0,42 | (0,0-0,8) | 0,025 |
| 3-6 congresos vs ninguno (5 años) | 799 | 0,38 | (0,0-0,8) | 0,014 |
| > 6 congresos vs ninguno (5 años) | 59 | 0,33 | (-0,2-0,9) | 0,047 |
| 1 proyecto de investigación vs ninguno (5 años) | 368 | 0,58 | (0,3-0,8) | 0,018 |
Los resultados del estudio Objetivo Kontrol, realizado en una amplia muestra de médicos y pacientes hipertensos españoles atendidos en AP, muestran que en más del 75% de las visitas clínicas no se cambia el tratamiento cuando las GPC indican que debe hacerse.
Hemos considerado necesario establecer una graduación de la IT categorizada del I al IV, de una manera arbitraria, para intentar «cuantificar» el comportamiento pasivo del médico, más allá de la mera presencia o ausencia de IT. Para ello se ha tenido en cuenta tanto la frecuencia del «comportamiento con inercia» (a más frecuencia de comportamiento con IT, mayor debe ser la IT del médico), como la «intensidad» de este comportamiento con inercia (IT más grave cuando el comportamiento pasivo se da en pacientes con cifras de PA muy alejadas del objetivo de PA). Reconociendo las diferencias metodológicas existentes entre estudios, nuestros resultados confirman la elevada prevalencia de IT observada ante pacientes hipertensos incluidos en encuestas realizadas en AP. Así, en el estudio Controlpres 20032 se constató que en el 85% de los pacientes con indicación de cambio de tratamiento, éste no se efectuaba; este porcentaje fue similar al encontrado por Okonofua et al12 en un estudio en el que revisaron 7.253 historias clínicas de pacientes hipertensos, encontrando que tan sólo en el 13% de las visitas con HTA no controlada se modificaba el tratamiento antihipertensivo. Estudios más recientes como el PRESCAP8 y el Control-Project9 encuentran que tan sólo el 30% de los médicos modifica la pauta terapéutica cuando el paciente no está bien controlado. Específicamente en población anciana, en la que como es sabido es preciso actuar más enérgicamente para alcanzar los objetivos de control, la conducta terapéutica del médico de AP es todavía más conservadora14.
La formación MIR del médico no influye en la presencia de ITp alta, aunque sí en la inexistente/baja y en la intermedia, a pesar de que sería esperable que aquellos profesionales que han podido formarse más regladamente por el sistema MIR, en general actuaran con menos inercia, no se confirma en la RL.
La influencia de la actividad científica o formativa del médico sobre la ITp no está bien definida, por lo que es posible que la forma de medirlas que hemos utilizado no sea la más apropiada para discriminar su efecto sobre la ITp. En cualquier caso, sí parece que los médicos que tienen actividad científica (publicaciones y estudios de investigación) presentan menor IT. Entre otros factores del médico, asociados a la IT, la asistencia a congresos en los últimos años disminuye la IT.
Entre los factores dependientes del paciente, en nuestra opinión la edad del paciente es uno de los principales determinantes de la ITp, en ella puede influir la existencia de mayor comorbilidad, pacientes polimedicados, donde el médico se resiste a ser más agresivo en el tratamiento. Se ha encontrado que los pacientes diabéticos hipertensos se asocian con mayor IT. El dato parece lógico ya que para controlar a los hipertensos diabéticos es difícil, pues se trata de una población con HTA especialmente resistente al tratamiento y en este caso hemos utilizado los criterios de la ESH-ESC de 2007(vigentes cuando se realizó el estudio) y no las recientes recomendaciones de la revisión de la Guía del 200915.
En el estudio de Márquez et al16, los autores encontraron que al inicio del estudio se cometía 82,58% de IT en los pacientes no controlados. Realizan una intervención basada en educación sanitaria más automedición de la presión arterial (AMPA), otro con AMPA más la tarjeta de cumplimiento, y un tercero con las 3 estrategias frente a práctica habitual, con buenos resultados. Son estrategias mixtas de compromiso del paciente y el médico que pueden tener un efecto positivo en la reducción de la inercia y mejora de la cumplimentación.
Deben señalarse varias limitaciones en el presente trabajo. En primer lugar, el estudio tiene un sesgo de selección, al no realizar una selección aleatoria de los médicos que participan en el mismo; se ha intentado que fuese un número suficiente y que representara una distribución geográfica proporcional a cada Comunidad Autónoma. Por lo que no permite extrapolar los resultados a la población de médicos AP e hipertensos de España, los resultados se deben considerar una aproximación a esta. Tampoco se ha medido ni la calidad de la relación médico-paciente, ni la adherencia del paciente al tratamiento farmacológico, aspectos relevantes en la consecución de objetivos de control de la HTA, aunque en el estudio Objetivo Kontrol la gran mayoría de los registros fueron auditados externamente (los tests autocumplimentados por los propios médicos pueden expresar una visión benévola de su quehacer en la consulta o del grado de cumplimiento de los pacientes). En tercer lugar señalar que no se trata de una muestra representativa de la población general y que la medida de la PA en una visita puntual al azar puede no representar la situación habitual de un individuo concreto en lo que respecta a sus cifras de PA.
En definitiva, la actitud del médico de AP, en la muestra estudiada, ante el mal control de la HTA es poco rigurosa según las recomendaciones de las GPC. De acuerdo con otros autores5,17, las causas y posibles soluciones a la IT son variadas. La formación adecuada, el reconocimiento de la situación actual del problema, la optimización de las condiciones de trabajo e incluso la motivación del médico mediante incentivos, como se ha demostrado recientemente en el Reino Unido18, pueden contribuir decisivamente en la mejora del control de la HTA en nuestro país.
Como conclusión, los resultados del estudio Objetivo Kontrol indican que en 7 de cada 10 visitas realizadas a pacientes hipertensos de AP, de características similares a los estudiados, se produce IT. Encontramos importantes diferencias en función de las características clínicas de los pacientes, como son la edad y la presencia de diabetes, así como las de los médicos que les atienden, entre ellas la edad y las actividades de formación continuada e investigación.
El presente es el primer estudio que trata de identificar y describir factores que se asocian a la IT en una muestra de pacientes hipertensos asistidos en AP. Nos parece necesario continuar investigando en esta línea para obtener un mejor conocimiento de las características de la IT al objeto de poder tomar las medidas correctoras necesarias para neutralizar el impacto negativo de este problema en la morbimortalidad cardiovascular.
- •
La IT es uno es uno de los principales problemas que impide el mejor control de la HTA y de otras enfermedades crónicas.
- •
La sufren un número muy importante de pacientes que están mal controlados, alrededor del 80%.
- •
Conocemos muy poco en nuestro país acerca de cómo afectan a la IT las características del médico, del paciente y de la organización del trabajo.
- •
Los resultados del estudio indican que en 7 de cada 10 visitas realizadas por pacientes hipertensos mal controlados en AP se produce IT. Existen diferencias importantes en función de las características clínicas de los pacientes y de los médicos.
- •
Los factores, relativos a los pacientes, que más se asociaron con la IT alta fueron la edad y presentar una diabetes.
- •
La edad del médico, tener entre 45 y 55 años frente a más de 55, aumenta la probabilidad de IT.
- •
Asistir a congresos médicos en general y tener actividad investigadora son factores del médico que se asocian a una menor probabilidad de IT.
El estudio Objetivo Kontrol ha sido financiado en su totalidad por Bristol-Myers Squibb, S.A. (BMS).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Nota de los autoresLas agencias que apoyaron esta investigación no participaron en la interpretación de los datos, ni en la decisión de enviar este artículo para su publicación.
Agradecemos su colaboración a todos los médicos de Atención Primaria que han participado en el estudio Objetivo Kontrol, por proporcionar los datos necesarios para la realización del mismo, así como a Bristol-Myers Squibb, S.A., por facilitarnos la infraestructura necesaria y financiación de este proyecto, y a TAISS por el tratamiento estadístico de todos los datos.