Introducción
Los cumaroles son conocidos desde los años sesenta por su capacidad para controlar la coagulación sanguínea1. Esta acción es secundaria a la reducción de los factores procoagulantes ligados a la vitamina K y tiene un efecto antitrombótico, más tardío, por la reducción de las concentraciones de protrombina y, por ende, de trombina, que hace más friable el coágulo2,3.
Su absorción, cuando se los administra por vía oral, es muy rápida, de unos 90 min, y su semivida es de 40 h; circulan ligados a proteínas, principalmente albúmina, y se acumulan en el hígado, donde serán metabólicamente transformados4. La relación dosis-respuesta está influida por factores genéticos y ambientales, incluidas las mutaciones en el gen que codifica el citocromo P4505-7.
El efecto farmacológico del tratamiento anticoagulante oral (TAO) puede alterarse por cualquier proceso o fármaco que interfiera con la absorción8, la unión a proteínas, la biodisponibilidad de vitamina K o el metabolismo del anticoagulante oral (sistema del citocromo P450).
Desde un punto de vista farmacológico, la lista de agentes potenciadores o inhibidores de los anticoagulantes orales es larga y siempre creciente9-11. Desde un punto de vista práctico, cualquier interacción farmacológica previsible a largo plazo es asumible mediante controles más frecuentes y el consecuente ajuste de dosis, con lo que la interacción queda equilibrada o amortiguada. Su alta unión a proteínas, su metabolismo dependiente del citocromo P450, el efecto farmacológico fácilmente medible mediante el tiempo de protrombina y un estrecho margen terapéutico hacen de los anticoagulantes orales (ACO) el paradigma de la interacción medicamentosa12-14.
Son muchos los fármacos que pueden interaccionar con los ACO15 y pocos los estudios realizados en el ámbito de la atención primaria. Por ello, nos proponemos estudiar cuál es la situación de nuestros enfermos anticoagulados mediante la valoración de la calidad terapéutica y las posibles interacciones farmacológicas que presentan, basándonos en las recomendaciones que en materia de interacción farmacológica con los ACO se establece como criterios de calidad en la Guía de actuación y en la guía terapéutica de la semFYC16.
Dado que el listado de fármacos con posibles interacciones con los anticoagulantes orales es muy amplio, nos ceñiremos a los grupos farmacológicos agrupados por aparatos, utilizados con mayor frecuencia en el ámbito de atención primaria, preferentemente los referidos al aparato locomotor (antiinflamatorios no esteroideos [AINE], alopurinol y analgésicos), fármacos cardiovasculares17 (antiarrítmicos y antihipertensivos), hipolipidemiantes, preparados frente a la diabetes y fármacos del sistema digestivo.
También nos interesa establecer la posible asociación entre las complicaciones hemorrágicas de los pacientes anticoagulados y los fármacos que pueden interaccionar con los ACO18-20.
Métodos
El presente trabajo se ha llevado a cabo en la zona básica de salud de Colmenar, dependiente del Distrito Sanitario de la Axarquía (Málaga), en la que hay un centro de salud y 4 consultorios locales, que atienden a una población de 10.660 habitantes. El control de los pacientes anticoagulados se realiza desde el verano del año 2001 y en la actualidad está implantado en todas las localidades de la zona básica.
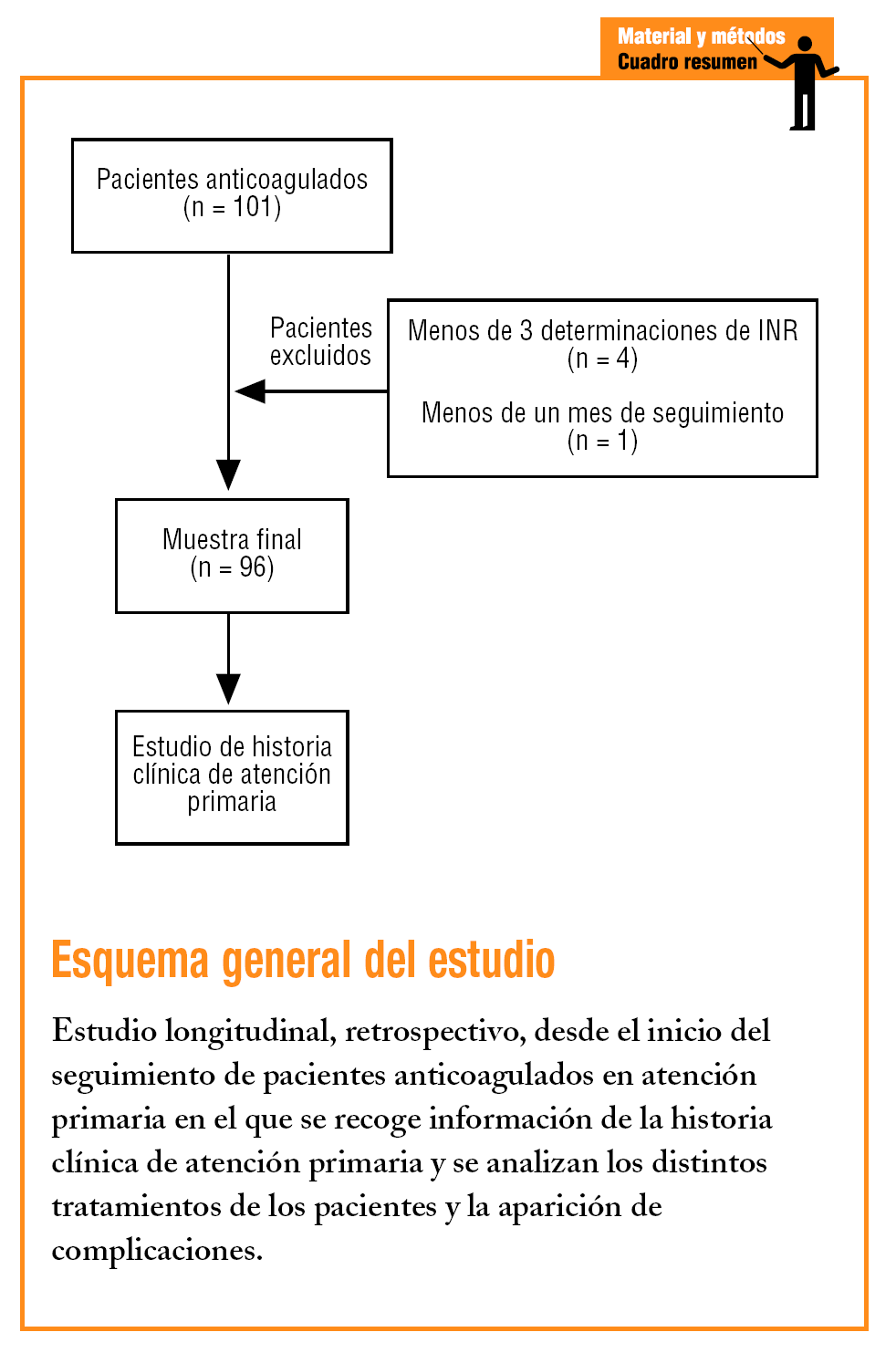
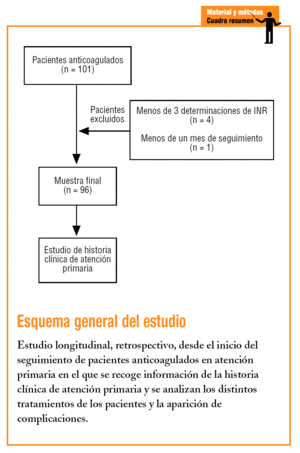
Se realizó un estudio longitudinal, retrospectivo; la información se obtuvo desde el inicio del seguimiento de cada paciente en el centro de salud hasta el momento de la realización del estudio (marzo de 2004). Incluimos en el trabajo a la población que recibía TAO y estaba controlada en la zona básica de salud de Colmenar, que cumplía el criterio de inclusión el tener al menos 3 determinaciones de tiempo de protrombina (INR) realizadas en atención primaria en los últimos 6 meses.
Se excluyó a los pacientes cuyo control de TAO en atención primaria fuese menor de un mes de duración o se le hubiese realizado menos de 3 determinaciones de INR en el centro de salud.
Se utilizó como fuente de información la historia clínica informatizada de atención primaria (TASS) y se estudiaron las variables sociodemográficas, la indicación del TAO, tiempo de tratamiento, el número de determinaciones del INR, el valor de las determinaciones, las complicaciones hemorrágicas mayores (que ponen en peligro la vida del paciente, obligan a realizar transfusiones o ingreso hospitalario), las complicaciones hemorrágicas menores, y el número y el tipo de fármacos que usaban los pacientes.
Se realizó un análisis descriptivo de todas las variables recogidas, con el cálculo de las frecuencias absolutas y relativas para las variables categóricas, y la estimación puntual y el intervalo de confianza (IC) del 95% de seguridad de media y desviación estándar (DE) para variables cuantitativas. Asimismo, se realizó un análisis bivariable mediante pruebas de la χ2 para tablas de variables categóricas, y pruebas de la t de Student en caso de variables continuas.
Con objeto de determinar de qué manera se asocia la utilización de los grupos farmacológicos estudiados con la aparición de complicaciones hemorrágicas menores, se ajustó un modelo de regresión logística múltiple, con objeto de controlar factores de confusión y modificadores del efecto.
Resultados
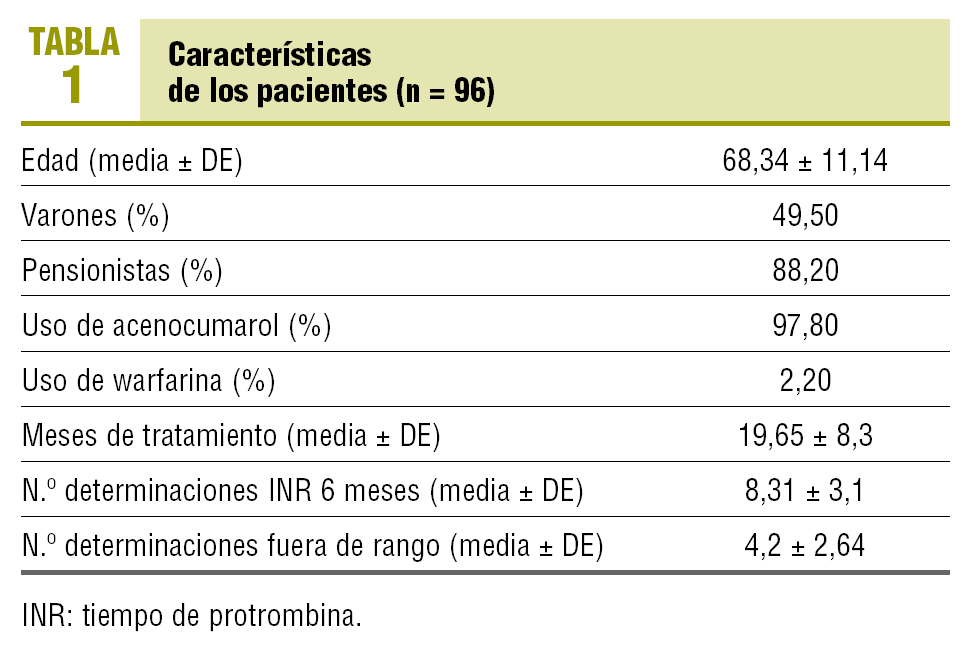
El número de pacientes que cumplía los criterios de inclusión en el momento del corte fue de 96, con un 50,5% de mujeres. La edad media era de 68,3 años.
El 97,8% utiliza acenocumarol y el 2,2%, warfarina. El tiempo medio de tratamiento con ACO es de 19,6 meses (tabla 1). Las indicaciones para el inicio de tratamiento fueron: fibrilación auricular (51,6%), prótesis valvulares mecánicas (17,2%), prevención y tratamiento de la tromboembolia venosa (15,1%), ictus isquémico (6,5%), valvulopatías (4,3%), arteriopatías periféricas (3,2%) y otras indicaciones (2,2%).
El número medio de determinaciones de INR, en los últimos 6 meses es de 8,3, con un promedio de controles fuera de rango de 4,2.
En el análisis del último INR determinado, el 74,2% de los pacientes se encuentra en el rango terapéutico (INR, 2-3 ± 0,2 o 2,5-3,5 ± 0,2, según las indicaciones de anticoagulación). El 17,2% tiene un valor del INR por debajo del rango (infratratados), mientras que el 8,6% de los pacientes presenta un INR por encima de rango terapéutico (supratratados).
El 60,2% de los pacientes cumple criterios de polimedicados (uso concomitante de más de 5 fármacos distintos, excluidos la medicación tópica, los colirios y los jarabes) en el momento de la recogida de datos. El 88,2% cumple criterios de polimedicación en los últimos 6 meses. No hay diferencias estadísticamente significativas entre las medias del número de fármacos que utilizan en la actualidad y en los últimos 6 meses entre los pacientes en rango terapéutico, los supratratados y los infratratados (tabla 2).
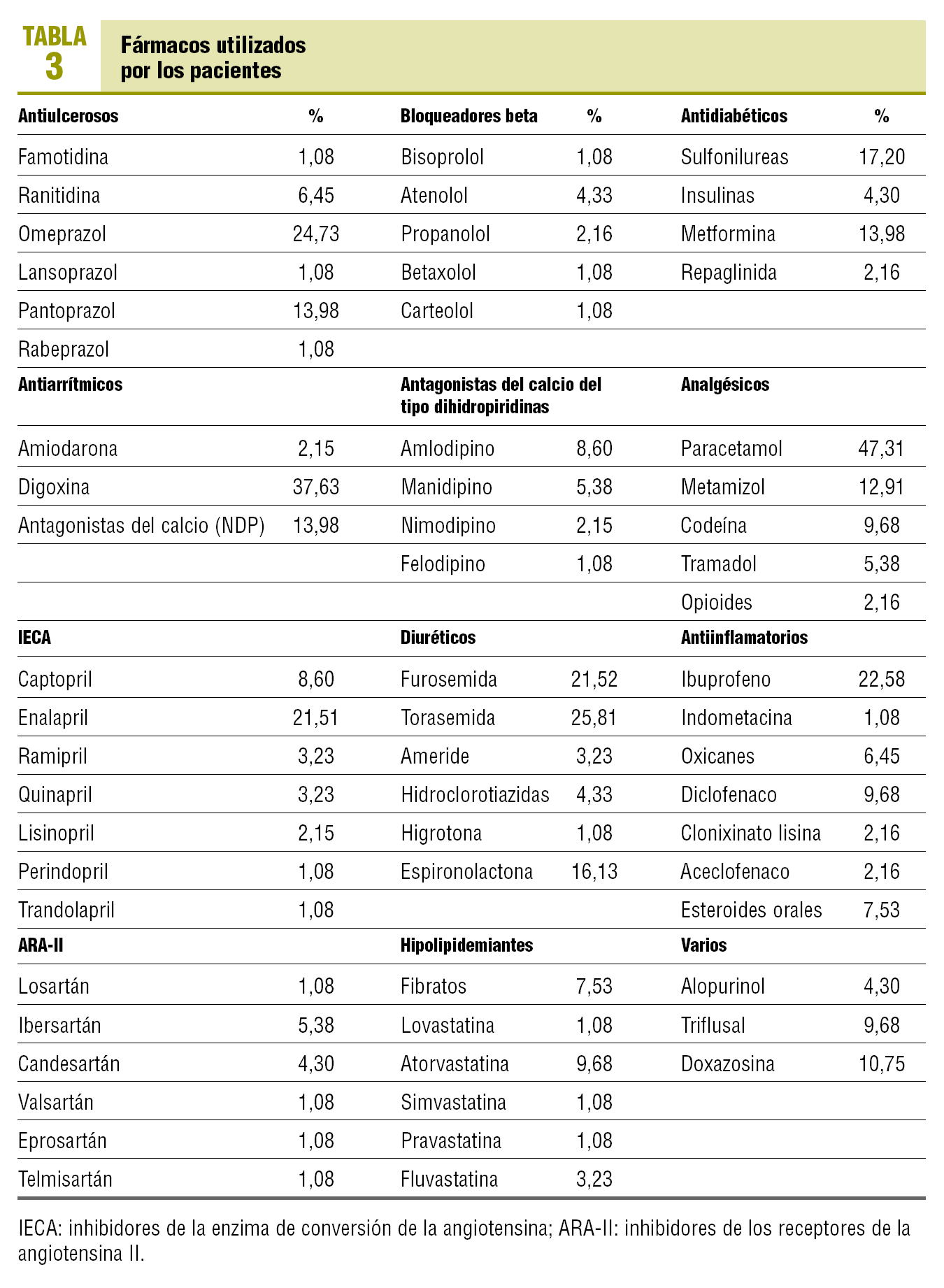
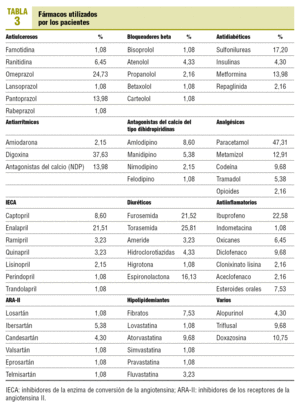
Los fármacos usados por los pacientes, no recomendados por presentar más interacciones con los ACO, son: antiulcerosos (26,9%), fármacos del aparato locomotor (10,7%), fármacos cardiovasculares (2,2%), hipolipidemiantes (8,6%) y antidiabéticos orales (17,2%) (tabla 3).
Ningún paciente ha presentado complicaciones hemorrágicas o tromboembólicas mayores. El 16,1% de los pacientes ha presentado complicaciones hemorrágicas menores. No hay diferencias estadísticamente significativas al compararlo con el estándar de complicaciones hemorrágicas menores del consenso para el control de los enfermos anticoagulados, que la establece en el 13% (p = 0,37).
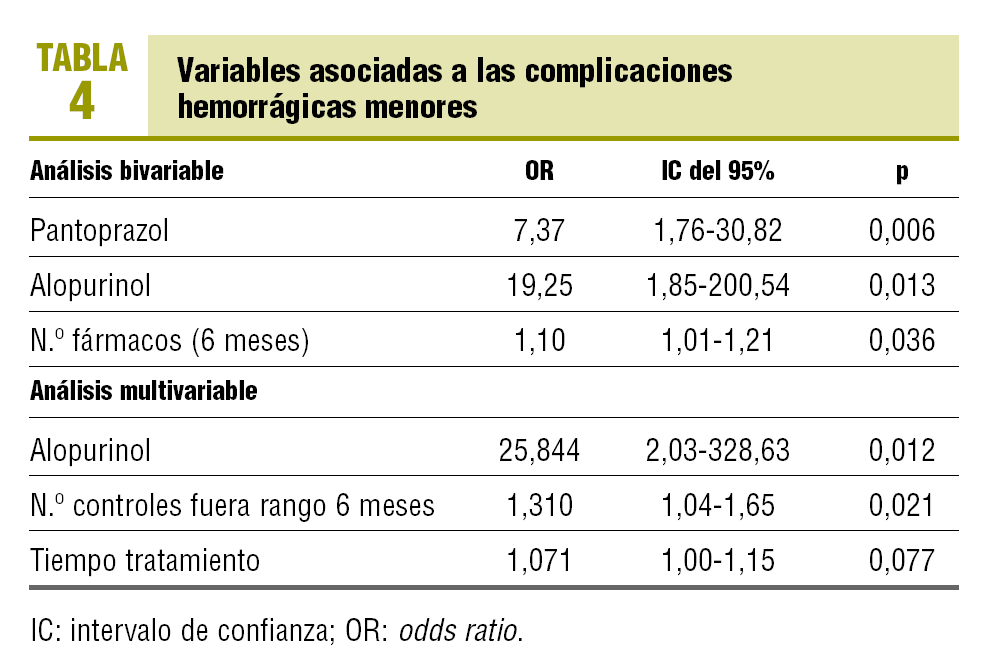
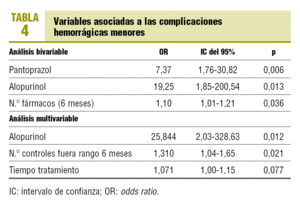
En el análisis bivariable se observan diferencias estadísticamente significativas entre la presencia de hemorragias menores y el número de fármacos usados en los últimos 6 meses, el uso actual de alopurinol y el uso actual de pantoprazol (tabla 4). Por cada fármaco de más que ha usado el enfermo anticoagulado en los últimos 6 meses, el riesgo de hemorragia menor se incrementa un 10%. El uso en la actualidad de alopurinol y pantoprazol por los pacientes anticoagulados multiplica por 19 y 7 veces, respectivamente, el riesgo de hemorragia menor. En el análisis multivariable, las variables asociadas con la presencia de hemorragias menores son el uso de alopurinol en la actualidad (odds ratio [OR] = 25,8), el número de controles de INR fuera de rango en los últimos 6 meses (OR = 1,3) y el tiempo de tratamiento con ACO (OR = 1,07).
Discusión
El estudio se refiere a una zona básica de salud con unas características concretas, por lo que no podemos garantizar que los resultados sean generalizables a toda la población de la provincia.
El porcentaje de pacientes en rango terapéutico en el último INR analizado se encuentra por encima del criterio estándar (70%) de las recomendaciones de calidad de seguimiento de pacientes anticoagulados en atención primaria que los hematólogos andaluces han consensuado.
El número de complicaciones hemorrágicas menores supera el estándar del consenso para el control de los enfermos anticoagulados (13%), si bien no hay diferencias estadísticamente significativas entre nuestros resultados y los valores esperados, por lo que esa diferencia puede ser debida al azar. La presencia de complicaciones hemorrágicas mayores en enfermos anticoagulados conlleva en muchos casos un ingreso hospitalario, que en algunos casos supone una falta de información en la historia clínica de atención primaria, hecho que se debe tener en cuenta al valorar los resultados de nuestro estudio.
El uso de fármacos con mayor capacidad de interacción con los ACO presenta valores muy altos en los grupos antiulcerosos y antidiabéticos.
En el grupo terapéutico de antiulcerosos, de amplio uso, los fármacos que potencian el efecto anticoagulante oral son los antiácidos con magnesio, cimetidina, omeprazol y lansoprazol. El sulcrafato y el carbonato de bismuto inhiben el efecto anticoagulante. En nuestro estudio, el porcentaje de fármacos incluidos en este apartado y usados por los pacientes anticoagulados asciende al 26,9% del total de antiulcerosos utilizados por los pacientes. Los fármacos recomendados en el tratamiento anticoagulante oral son: almagato, magaldrato, ranitidina, famotidina y pantoprazol, que suponen el 73,1% de los tratamientos de este grupo.
La asociación estadística entre el uso de pantoprazol y la presencia de hemorragias menores debe analizarse detenidamente, ya que en los historiales clínicos de estos pacientes se comprueba la prescripción de esta molécula con posterioridad a la presencia de la complicación, y que con anterioridad habían utilizado diferentes moléculas antiulcerosas sin que se encontrara ninguna asociación entre éstas y la presencia de complicaciones. Esta asociación estadística tiene menor relevancia como interacción clínica, puesto que la opción en estos casos sería controlar las concentraciones de INR.
Las sulfonilureas de primera y segunda generación potencian el efecto anticoagulante oral, y el 17,2% de los pacientes de nuestro estudio está utilizando fármacos de este grupo. La metformina se recomienda para los diabéticos con TAO, así como la insulina y repaglinida. El 14, el 4,3 y el 2,2% de los pacientes utilizan estos preparados, respectivamente.
El alopurinol es un fármaco que reduce las concentraciones de ácido úrico en sangre a través de la inhibición de su producción al actuar sobre la xantinooxidasa y la conversión de hipoxantina a xantina, y ésta a ácido úrico. Tiene un gran potencial de interacción con otros fármacos21. Produce un síndrome de hipersensibilidad grave y aumenta sus concentraciones en ancianos22,23 a partir de una menor excreción renal. El alopurinol aumenta el efecto anticoagulante, por lo que es necesario vigilar los valores de INR. Blann et al24 lo señalan como un fármaco que se debe tener en cuenta en el seguimiento de los anticoagulados, por su capacidad para reforzar la acción anticoagulante de los cumaroles. En nuestro estudio, el riesgo de hemorragia menor se incrementa 19 veces cuando el paciente utiliza esta molécula conjuntamente con ACO.
El modelo multivariable que hemos determinado en nuestro estudio refleja que, en presencia del resto de variables, el uso del alopurinol, el tiempo fuera de rango terapéutico y la duración del tratamiento anticoagulante se relacionan con la presencia de hemorragias menores. El uso de alopurinol multiplica por 25 el riesgo de presentar hemorragia menor; por cada control de INR fuera de rango en los últimos 6 meses, el riesgo de presentar hemorragia menor se incrementa el 31%, y por cada incremento mensual del TAO se produce un aumento del riesgo de sangrado menor del 7%, con igualdad en el resto de variables (p = 0,077).
La cada vez mayor utilización del alopurinol y la posibilidad de su aumento por el mayor número de indicaciones que se le atribuyen, no sólo su capacidad de disminuir las concentraciones de ácido úrico, sino también como cardioprotector, protector vascular e incluso como terapia coadyuvante en el cáncer de colon25, otorgan mayor importancia al uso de este fármaco, por lo que es necesario realizar un control más exhaustivo y una vigilancia más estrecha de los valores de INR en enfermos anticoagulados que están siendo tratados con alopurinol.
El porcentaje de pacientes polimedicados asciende al 60,2%, es decir, utilizan 5 o más fármacos distintos en el momento de corte del estudio. Si valoramos los 6 meses anteriores, el porcentaje asciende al 88,2%. Es necesario realizar un control farmacológico en los pacientes anticoagulados y evitar la polimedicación, así como valorar el efecto sumatorio del uso de diferentes fármacos en el tiempo, ya que por cada fármaco distinto utilizado por el enfermo anticoagulado en los últimos 6 meses, el riesgo de sangrado se incrementa un 10% al interferir en la vía de metabolización.
Los datos anteriores debe hacernos reflexionar sobre la importancia en todos los ámbitos asistenciales, pero aún más en atención primaria, de los enfermos polimedicados, y en especial los anticoagulados, ya que tienen una mayor dificultad por la facilidad de presentar interacciones farmacológicas.
La búsqueda de fármacos que teóricamente interaccionan con menor facilidad no debe hacernos olvidar la necesidad del control cuidadoso y exhaustivo de estos pacientes, a los que también en estos aspectos, como en otros, debemos considerar como frágiles.
Lo conocido sobre el tema
* El tratamiento con anticoagulantes orales ha supuesto una mejora en el pronóstico de pacientes con enfermedad tromboembólica y ha aumentado la esperanza y la calidad de la vida.
* El aumento de esperanza de vida conlleva un incremento en la morbilidad asociada, con el mayor uso de nuevos fármacos con capacidad potencial de interacción con los anticoagulantes orales.
* La lista de agentes potenciadores o inhibidores de los anticoagulantes orales es larga y siempre creciente. Desde el punto de vista práctico, cualquier interacción farmacológica previsible a largo plazo es asumible mediante controles más frecuentes y el consecuente ajuste de la dosis.
Qué aporta este estudio
* El número de fármacos usados por los pacientes tratados con anticoagulantes orales se relaciona con la probabilidad de presentar complicaciones hemorrágicas.
* El tiempo fuera de rango terapéutico y el uso del alopurinol, conjuntamente, incrementan el riesgo de presentar hemorragias en pacientes anticoagulados.
* Es necesario intensificar el control del INR en pacientes anticoagulados y polimedicados y procurar que las concentraciones de cumarínicos se encuentren en el rango terapéutico, manteniendo los tratamientos.
Correspondencia:
R. Sánchez-Garrido Escudero.
Obispo, 44. 29200 Antequera. Málaga. España.
Correo electrónico: rsanchezgarrido@tiscali.es
Manuscrito recibido el 29-6-2005. Manuscrito aceptado para su publicación el 16-1-2006.
English version available at www.atencionprimaria.com/180.852
A este artículo sigue un comentario editorial (pág. 432)