Describir los problemas relacionados con la medicación (PRM) detectados y su resolución tras la intervención farmacéutica en la revisión del tratamiento de pacientes mayores polimedicados institucionalizados.
DiseñoEstudio descriptivo de una cohorte de seguimiento retrospectivo, de enero a octubre de 2022.
EmplazamientoDoce centros residenciales de la Comunidad de Madrid.
ParticipantesSe incluyeron 295 pacientes de 65 o más años con 5 o más medicamentos prescritos de forma crónica.
IntervencionesRevisiones de tratamiento realizadas por el farmacéutico de atención primaria con posterior valoración de las propuestas de mejora, en reuniones presenciales con el médico de atención primaria y médico del centro residencial.
Mediciones principalesProblemas relacionados con la medicación, tipos y resolución. Sexo, edad, número de medicamentos antes y después de la intervención. Subgrupos farmacológicos según la clasificación anatómica terapéutica química (ATC) y principios activos implicados en los PRM.
ResultadosSe detectaron 1.425 PRM, con una media de 4,85 (DE: 3,33) PRM/paciente. El PRM más frecuente fue el error de conciliación (32,52%), seguido de pauta y posología (15,72%). De las 1425 propuestas de mejora, se aceptaron el 86,73%. Se observaron diferencias estadísticamente significativas entre el número de fármacos después de la revisión (10,20) y antes de la revisión (12,29) con una diferencia de medias de 2,09 (IC 95%: 1,98-2,21; p<0,001).
ConclusionesLa intervención de un equipo multidisciplinar en el que el farmacéutico realiza la revisión del tratamiento disminuye el número de medicamentos prescritos, reduciendo así la polimedicación y los riesgos asociados a ella.
To describe the Drug-Related Problems (DRP) and their resolution after pharmacological review in institutionalised elderly patients under polypharmacy.
DesignDescriptive, retrospective cohort study from January to October of 2022.
LocationTwelve nursing homes at the Community of Madrid.
Participants295 patients aged 65 or older taking at least 5 chronic medications prescribed prior to the treatment review.
InterventionsMedication reviews carried out by the pharmacist and agreed upon in face-to-face meetings between the primary care doctor, the nursing home doctor and the pharmacist.
Main measurementsDetected DRP, types and resolution. A age, sex, and number of medications before and after the intervention. Pharmacological subgroups according to anatomical therapeutic chemical classification system (ATC) and active pharmaceutical ingredients involved in the detected DRPs.
Results1425 DRP were detected, with a mean of 4.85 (SD 3.33) DRPs/patient. The most frequent DRP was reconciliation error (32.52%), followed by pharmaceutical regimen and dosaje. Among the 1425 improvement proposals, 86.73% of them were accepted.Significant statistically differences were observed between the number of medications per patient prior to the pharmacotherapy review (12.29) and after it (10.20), obtaining an average difference of 2.09 (95%CI: 1.98-2.21; P<.001).
ConclusionsIt is found that the intervention of multidisciplinary team in which the pharmacist performs a revision of the medication decreased the number of prescribed medications. Therefore, it reduces polymedication and its associated risks.
La esperanza de vida en España fue 83,2 años en 20211, y se estima que siga aumentando en los próximos años2. Una de las consecuencias de tener una población cada vez más envejecida es el incremento de las comorbilidades y la polifarmacia3. La prevalencia de la polifarmacia, definida como el uso rutinario de 5 o más medicamentos4, está aumentando especialmente entre las personas mayores5, y en nuestro país se triplicó en el periodo de 2005-20156. La polimedicación se asocia a una mayor complejidad del manejo terapéutico y aumento de reacciones adversas7,8.
El estudio EARCAS realizado en España sobre los eventos adversos en residencias, señala la importancia de aquellos relacionados con la medicación9. La prescripción potencialmente inapropiada (situación en la que el riesgo de efectos adversos es superior al beneficio clínico esperado, especialmente cuando existen alternativas más seguras y/o eficaces de fármacos) es una de las principales causas de reacciones adversas en el paciente anciano10.
La Estrategia de Abordaje de la Cronicidad del Ministerio de Sanidad recomienda mejorar la efectividad y la seguridad de la medicación impulsando estrategias de mejora especialmente desde la atención primaria (AP)11.
Con el objetivo de mejorar la seguridad y calidad asistencial de los pacientes institucionalizados, la Gerencia Asistencial de Atención Primaria (GAAP) de la Comunidad de Madrid propuso un modelo para potenciar la atención en los centros residenciales (CR) desde AP, mediante la creación de unidades específicas de atención a residencias (UAR). Estas unidades están formadas por médicos, farmacéuticos y enfermeras entre otros profesionales. Una de las actividades de las UAR es la revisión y conciliación de la medicación para mejorar la efectividad, la seguridad y la eficiencia de los tratamientos.
La revisión de la medicación realizada por el farmacéutico en colaboración con profesionales de distintos ámbitos (AP, CR, hospital) ha demostrado reducir la prescripción inapropiada en los pacientes mayores polimedicados12. Aunque no existe una uniformidad en los métodos utilizados en AP para valorar la polimedicación13, y los resultados sobre las revisiones de tratamiento son muy heterogéneos14–16, sí existe un consenso sobre la necesidad de evaluar la medicación en polimedicados17. La revisión de la medicación se entiende como la valoración crítica con el objetivo de conseguir optimizar el impacto de los medicamentos, minimizar los problemas relacionados con la medicación (PRM) y reducir el coste13, entendiendo por PRM como aquella situación que, en el proceso de uso de medicamentos, causa o puede causar la aparición de un resultado negativo asociado a la medicación18.
El objetivo principal del estudio es describir los PRM detectados y su resolución tras la intervención farmacéutica en la revisión del tratamiento de pacientes mayores polimedicados institucionalizados.
Material y métodosSe trata de un estudio descriptivo de una cohorte de seguimiento retrospectivo que recoge los datos de las revisiones de tratamientos realizadas en pacientes institucionalizados en 12 CR privados o concertados de un área sanitaria de la Comunidad de Madrid. La intervención se realizó durante el periodo de enero a octubre de 2022, siguiendo el procedimiento de trabajo habitual de la UAR, que consiste en revisar y conciliar el tratamiento farmacoterapéutico de las personas que viven en CR, para mejorar la efectividad, la seguridad y la eficiencia de los tratamientos, especialmente en las siguientes circunstancias: altas hospitalarias recientes u otras visitas al servicio de urgencias de AP u hospital, nuevos ingresos en el CR y cualquier paciente cuyo manejo farmacológico sea complejo (deprescripción de benzodiazepinas de larga duración, manejo del dolor, mal control de la diabetes, etc.), que genere dudas en el personal sanitario del CR y/o médico del centro de salud (CS).
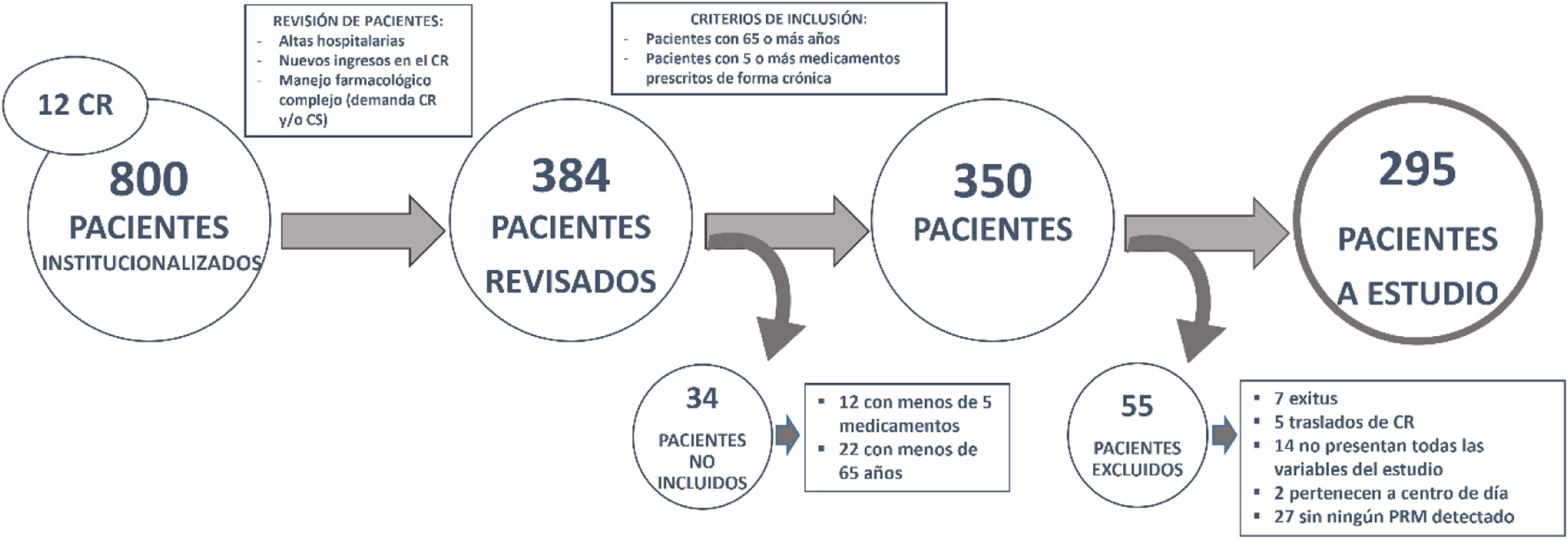
Población de estudioDe los 800 pacientes institucionalizados en los 12 CR, durante 10 meses se realizaron revisiones de tratamiento siguiendo el procedimiento de trabajo habitual de la UAR en 384 pacientes, sobre los que se aplicaron los criterios de inclusión y exclusión.
Los criterios de inclusión fueron: pacientes de 65 o más años con 5 o más medicamentos prescritos de forma crónica antes de la revisión del tratamiento.
Los criterios de exclusión fueron: pacientes que fallecieron durante el periodo de estudio, se trasladaron de CR, no tuvieran todas las variables del estudio, estaban en centros de día, o no se les hubiera detectado ningún PRM.
De los 800 pacientes institucionalizados en los 12 CR, se realizaron revisiones de tratamiento en 350, siguiendo la práctica clínica habitual, priorizando sobre aquellos pacientes con altas hospitalarias recientes u otras visitas al servicio de urgencias, nuevos ingresos en el CR y cualquier paciente cuyo manejo farmacológico fuese complejo, de los cuales se incluyeron en el estudio 295.
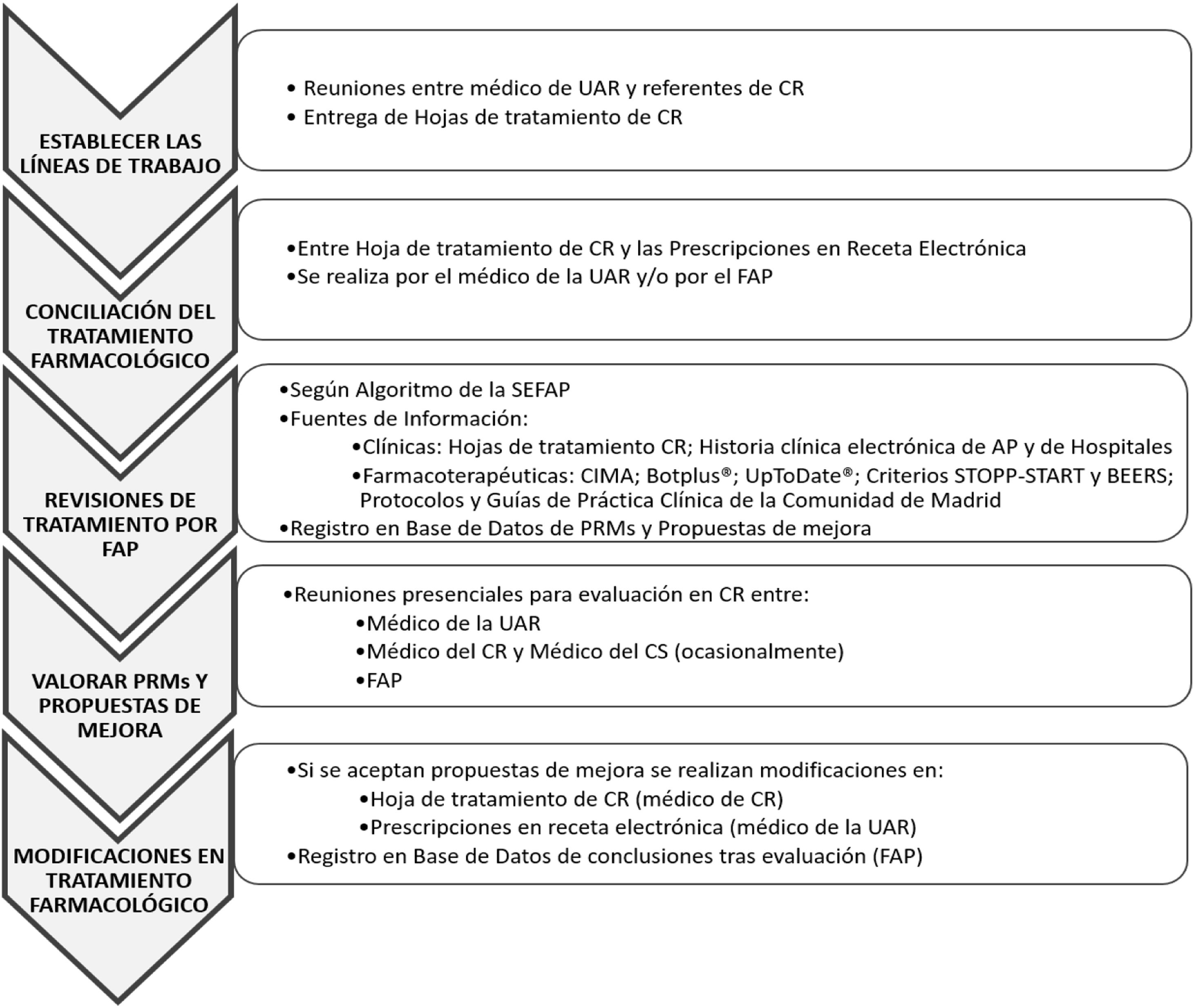
IntervencionesInicialmente el médico de la UAR se reunía con los referentes de los CR (médicos o responsables) con el fin de establecer líneas de trabajo, entre las que se encontraban las revisiones de tratamiento. Tras acordar el inicio de las revisiones, se les solicitaban las hojas de tratamiento usadas en el CR. Posteriormente el médico y/o farmacéutico de la UAR conciliaba el tratamiento farmacológico registrado en el denominado módulo único de prescripción (MUP), incluido en la historia clínica electrónica de AP-Madrid y vigente para toda la comunidad autónoma. En este módulo quedan registrados, a lo largo del tiempo, todos los medicamentos prescritos a un paciente, independientemente de donde se encuentre, pautados en AP o en hospitales y financiados o no por el sistema sanitario, pero que precisen receta para ser dispensados en oficina de farmacia. En aquellos casos en los que una prescripción no constara exactamente igual en ambos registros (hoja de tratamiento del CR y MUP), se consideraba error de conciliación. A continuación, el farmacéutico realizaba una revisión del tratamiento del paciente siguiendo el algoritmo de la Sociedad Española de Farmacéuticos de Atención Primaria (SEFAP)19.
Para realizar la revisión del tratamiento se utilizaron como fuentes de información: hojas de tratamiento del CR, historia clínica electrónica de AP y de hospitales. Como fuentes de información farmacoterapéutica se consultó: CIMA, Botplus®, UpToDate®, criterios STOPP-START20 y Beers21, así como protocolos y guías de práctica clínica de la Comunidad de Madrid22,23. Tras la revisión, el farmacéutico de atención primaria (FAP) registraba en una base de datos Excel® los PRM detectados y las propuestas de mejora.
Una vez realizada esta revisión, se concretaban reuniones de trabajo con el CR, donde farmacéutico y médico de la UAR, médico del CR y, en algunos casos aislados el médico del CS, analizaban los PRM detectados y valoraban las propuestas de mejora. En la mayoría de los casos, las reuniones tenían lugar en el CR. Si el médico aceptaba la recomendación se realizaban los cambios en la hoja de tratamiento del CR (médico de del CR) y en MUP (médico de la UAR o del CS). Los PRM se consideraban resueltos si el médico aceptaba la propuesta de mejora.
Las variables recogidas en el estudio fueron: sexo, edad, número de medicamentos PRE y POST (antes y después de la intervención), número de PRM detectados y resueltos, porcentaje de aceptación de las propuestas de mejora, subgrupos farmacológicos según clasificación ATC (Sistema de Clasificación Anatómica, Terapéutica y Química), principios activos (PA) implicados en los PRM y tipos de PRM (medicamento sin indicación clara, ausencia de medicamento para indicación, otra alternativa más adecuada, dosis y pauta posológica, duración del tratamiento, interacción medicamento/enfermedad, interacción medicamento/medicamento, contraindicaciones, duplicidades, medicamentos potencialmente inadecuados, cascada farmacoterapéutica, riesgo de reacciones adversas, error de conciliación y problema de adherencia). Se consideró error de conciliación aquellas discrepancias o diferencias no justificadas clínicamente entre la medicación crónica habitual del paciente y la nueva prescripción después de una transición asistencial13, incluyendo omisiones, medicación no justificada y pautas discrepantes. Dichas variables se recogieron en una segunda base de datos Excel® para su posterior análisis.
Análisis estadísticoEl análisis se ha realizado con el programa Rstudio® versión 4.0.3.
La normalidad de las variables cuantitativas continuas se comprobó mediante gráficos y pruebas estadísticas. Los gráficos (histogramas y gráficos Q-Q) mostraron una distribución similar a la distribución normal, mientras que el test Kolmogórov-Smirnov presentaba una p<0,05. Los gráficos junto con la similitud entre medias y medianas de las variables estudiadas permitieron asumir la normalidad de dichas variables.
Para la descripción de las variables cuantitativas se ha utilizado la media y la desviación estándar (DE), y la frecuencia absoluta y el porcentaje en el caso de las cualitativas.
La comparación del número de medicamentos antes y después de la intervención se realizó con la prueba T-Student para muestras pareadas. La magnitud de esta asociación se expresó con la diferencia de medias y su correspondiente intervalo de confianza del 95% (IC 95%).
Aspectos éticos y legalesEl estudio fue aprobado por el Comité de Ética de la Investigación con Medicamentos Hospital General Universitario Gregorio Marañón, dando el visto bueno a la exención del consentimiento informado, y por el Comité Local De Investigación Sureste según lo dispuesto en la Ley Orgánica 3/2018, de 5 de diciembre, de Protección de Datos Personales y Garantía de los Derechos Digitales.
En la figura 1 se describe el esquema general del estudio.
ResultadosDe los 384 pacientes revisados, se incluyeron en el estudio 295. En la figura 2 se detalla el flujo de pacientes incluidos y excluidos.
El 71,86% de los pacientes eran mujeres. La edad media fue de 87,31 (DE: 7,26) años, y el 75% de tenía una edad superior a los 85 años.
El número medio de medicamentos por paciente antes de la revisión era de 12,29 y después de la revisión 10,20. Se observaron diferencias estadísticamente significativas entre el número de fármacos después de la revisión y antes de la revisión con una diferencia de medias de 2,09 (IC 95%: 1,98-2,21; p<0,001).
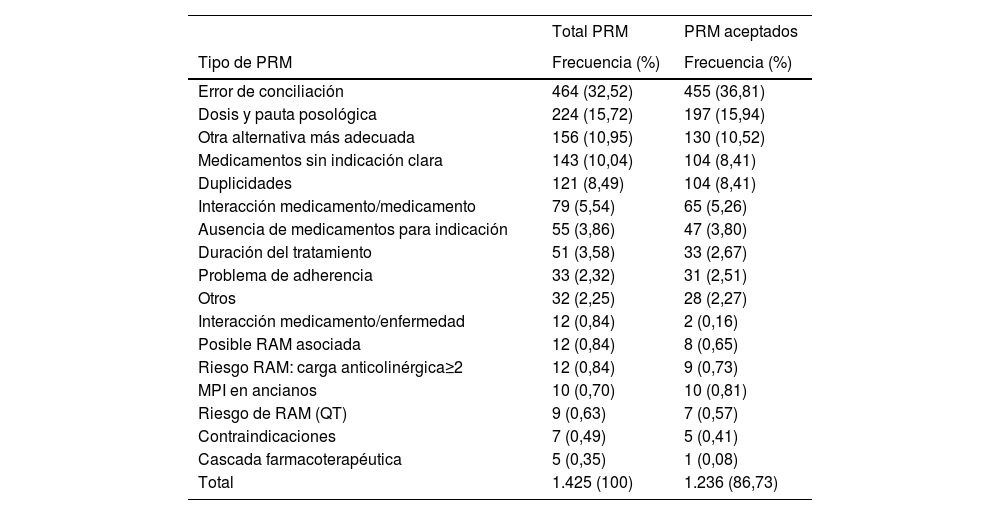
Se detectaron 1.425 PRM, con una media de 4,85 (DE: 3,33) PRM/paciente. Los PRM más frecuentes fueron: error de conciliación (32,52%), dosis y pauta posológica (15,72%), otra alternativa más adecuada (10,95%), medicamento sin indicación clara (10,04%) y duplicidades (8,49%).
El farmacéutico realizó 1.425 propuestas de mejora (una por cada PRM), de las cuales se aceptaron el 86,73%. Las principales fueron: conciliación, ajuste posológico y deprescripción. En el 61,0% de los pacientes se aceptaron todos los PRM que presentaban, y en el 98,6% de los pacientes se resolvió al menos uno de los PRM.
En la tabla 1 se observa la frecuencia y aceptación de cada uno.
Frecuencias de los tipos de PRM y aceptación de los mismos
| Total PRM | PRM aceptados | |
|---|---|---|
| Tipo de PRM | Frecuencia (%) | Frecuencia (%) |
| Error de conciliación | 464 (32,52) | 455 (36,81) |
| Dosis y pauta posológica | 224 (15,72) | 197 (15,94) |
| Otra alternativa más adecuada | 156 (10,95) | 130 (10,52) |
| Medicamentos sin indicación clara | 143 (10,04) | 104 (8,41) |
| Duplicidades | 121 (8,49) | 104 (8,41) |
| Interacción medicamento/medicamento | 79 (5,54) | 65 (5,26) |
| Ausencia de medicamentos para indicación | 55 (3,86) | 47 (3,80) |
| Duración del tratamiento | 51 (3,58) | 33 (2,67) |
| Problema de adherencia | 33 (2,32) | 31 (2,51) |
| Otros | 32 (2,25) | 28 (2,27) |
| Interacción medicamento/enfermedad | 12 (0,84) | 2 (0,16) |
| Posible RAM asociada | 12 (0,84) | 8 (0,65) |
| Riesgo RAM: carga anticolinérgica≥2 | 12 (0,84) | 9 (0,73) |
| MPI en ancianos | 10 (0,70) | 10 (0,81) |
| Riesgo de RAM (QT) | 9 (0,63) | 7 (0,57) |
| Contraindicaciones | 7 (0,49) | 5 (0,41) |
| Cascada farmacoterapéutica | 5 (0,35) | 1 (0,08) |
| Total | 1.425 (100) | 1.236 (86,73) |
MPI: medicamento potencialmente inapropiado; PRM: problema relacionado con la medicación; QT: prolongación del intervalo QT del electrocardiograma; RAM: reacción adversa a medicamentos.
El 13,27% de las propuestas no fueron resueltas por diferentes motivos que se describen en la tabla 2, donde se muestra la frecuencia y los porcentajes de las diferentes resoluciones a las propuestas realizadas.
Frecuencia y porcentaje de las diferentes respuestas a los PRM
| Resolución PRM | Frecuencia | Porcentaje |
|---|---|---|
| Sí | 1.236 | 86,73 |
| No: justificación clínica | 75 | 5,26 |
| No: sin justificar | 72 | 5,05 |
| No: otras justificacionesa | 33 | 2,32 |
| No: prescribe otro especialista | 5 | 0,35 |
| No: negativa del paciente | 4 | 0,28 |
| Total | 1.425 | 100 |
PRM: problema relacionado con la medicación.
Según la clasificación ATC, los subgrupos farmacológicos implicados en PRM que se detectaron con mayor frecuencia fueron: otros analgésicos y antipiréticos (10,58%), antidepresivos (7,88%), vitaminas A y D (7,46%), antipsicóticos (7,14%), agentes contra la úlcera péptica y reflujo (5,87%) y laxantes (4,39%).
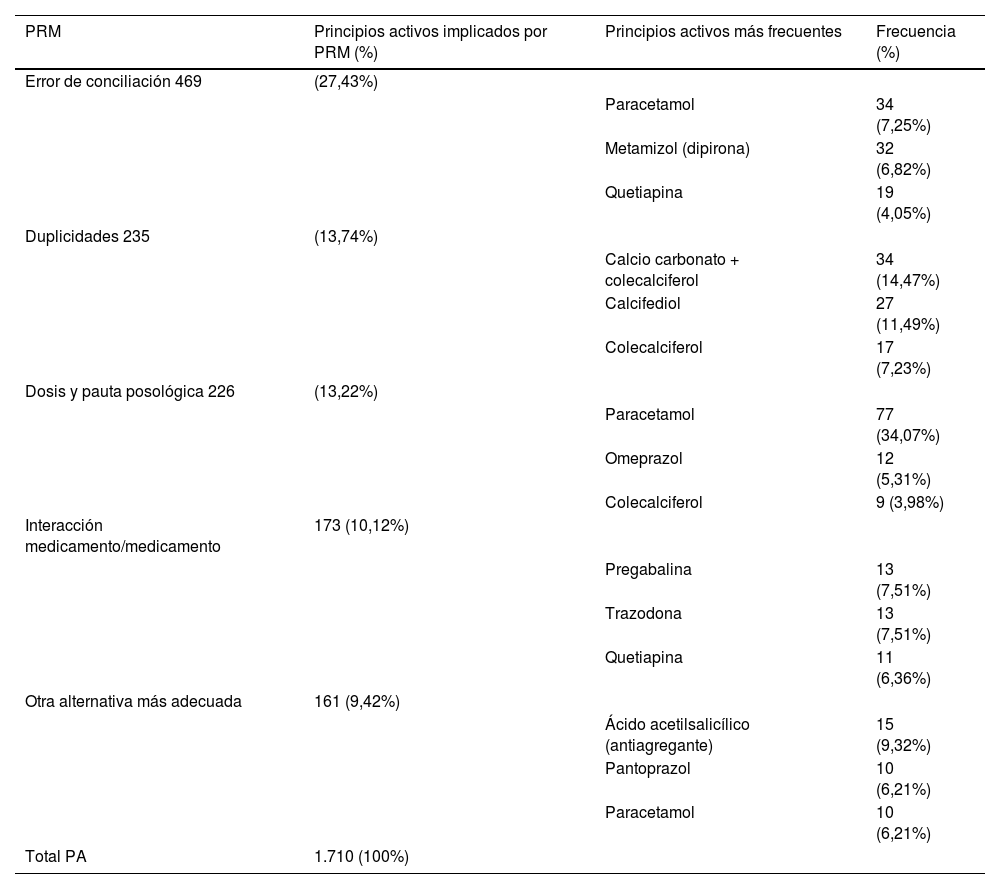
Por cada PRM había mínimo un PA implicado, pero en algunos casos se detectaron 2 o incluso 3 PA, analizando un total de 1.710 PA. En la tabla 3 se observan los PRM con más principios activos implicados, describiendo los que se detectaron con mayor frecuencia en cada uno de los PRM.
Principios activos más frecuentes según el tipo de PRM
| PRM | Principios activos implicados por PRM (%) | Principios activos más frecuentes | Frecuencia (%) |
|---|---|---|---|
| Error de conciliación 469 | (27,43%) | ||
| Paracetamol | 34 (7,25%) | ||
| Metamizol (dipirona) | 32 (6,82%) | ||
| Quetiapina | 19 (4,05%) | ||
| Duplicidades 235 | (13,74%) | ||
| Calcio carbonato + colecalciferol | 34 (14,47%) | ||
| Calcifediol | 27 (11,49%) | ||
| Colecalciferol | 17 (7,23%) | ||
| Dosis y pauta posológica 226 | (13,22%) | ||
| Paracetamol | 77 (34,07%) | ||
| Omeprazol | 12 (5,31%) | ||
| Colecalciferol | 9 (3,98%) | ||
| Interacción medicamento/medicamento | 173 (10,12%) | ||
| Pregabalina | 13 (7,51%) | ||
| Trazodona | 13 (7,51%) | ||
| Quetiapina | 11 (6,36%) | ||
| Otra alternativa más adecuada | 161 (9,42%) | ||
| Ácido acetilsalicílico (antiagregante) | 15 (9,32%) | ||
| Pantoprazol | 10 (6,21%) | ||
| Paracetamol | 10 (6,21%) | ||
| Total PA | 1.710 (100%) |
PA: principio activo; PRM: problema relacionado con la medicación.
En nuestro estudio se detectaron un total de 1.425 PRM, donde los más frecuentes fueron: error de conciliación (32,52%), dosis y pauta posológica (15,72%), otra alternativa más adecuada (10,95%), medicamento sin indicación clara (10,04%) y duplicidades (8,49%).
En el ámbito de la AP, los estudios publicados sobre conciliación de la medicación evidencian discrepancias entre los medicamentos que toma el paciente y los registrados en la historia clínica24,25, igual que el resultado obtenido en nuestro estudio, donde el PRM que se detectó con mayor frecuencia fue el error de conciliación.
En el caso de los pacientes institucionalizados es muy importante coordinarse con otros ámbitos asistenciales y realizar conciliaciones de forma adecuada en las transiciones asistenciales con AP y CR para garantizar una continuidad segura. Por eso desde las UAR se han establecido líneas de trabajo en coordinación con hospitales de referencia de los CR, donde se hace seguimiento al alta hospitalaria garantizando la conciliación y seguridad del paciente.
En un estudio sobre la descripción y cuantificación de las intervenciones farmacoterapéuticas al ingreso de los pacientes en CR se detectó una media de 3,2 PRM/paciente26. En nuestro estudio, todos los pacientes tenían PRM, con una media de 4,83, con la diferencia de que nuestros pacientes ya estaban institucionalizados.
De las 1.425 propuestas de mejora realizadas por el FAP, se resolvieron el 86,73%. En un estudio realizado en la Comunidad de Madrid en el que se hizo una revisión multidisciplinar del tratamiento en pacientes mayores institucionalizados en el contexto de la COVID-1927, también se obtuvo una alta aceptación de las propuestas de mejora realizadas por el FAP (77,3%). Al igual que en otro estudio realizado en el Reino Unido donde se aceptaron el 75,6% de las recomendaciones realizadas por el farmacéutico28.
La polifarmacia y las prescripciones inadecuadas son problemas comunes en las residencias de mayores29. En nuestro estudio la media de medicamentos prescritos por paciente antes de la intervención fue de 12,29, estando por encima del rango de otros estudios30,31. Tras la intervención hemos observado una disminución significativa en el número medio de medicamentos prescritos por paciente de 2,1, mayor a otros estudios realizados en AP donde se obtuvieron resultados de una disminución de 0,88 y 0,87 fármacos por paciente32,33.
Los grupos terapéuticos implicados con mayor frecuencia fueron los relacionados con otros analgésicos y antipiréticos, antidepresivos, vitaminas A y D, antipsicóticos, agentes contra la úlcera péptica y reflujo, coincidiendo mayoritariamente con el estudio anteriormente citado21.
Varios estudios incluidos en un metaanálisis concluyeron que la revisión de la medicación junto con la conciliación, educación del paciente y atención entre transiciones asistenciales reduce los ingresos hospitalarios en un 18% frente a la atención habitual34. Una de las limitaciones de nuestro estudio es no haber podido analizar el impacto en salud, ni obtener resultados relacionados con la calidad de vida de los pacientes. Probablemente llame la atención que no se describan los diagnósticos/problemas de salud relacionados con la medicación, sobre todo cuando se describe entre los PRM frecuentes: otra alternativa más adecuada (10,95%), medicamento sin indicación clara (10,04%) y duplicidades (8,49%), para saber con qué diagnósticos estaban relacionados, pero debe recordarse que el objetivo del estudio es describir los PMR detectados y su resolución tras la intervención del FAP, no incluyendo la comorbilidad de los pacientes como variable de estudio. Entendiendo por PRM, aquella situación que, en el proceso de uso de medicamentos, causa o puede causar la aparición de un resultado negativo asociado a la medicación (independientemente de los diagnósticos asociados a la misma).
Otra de las limitaciones fue no realizar un seguimiento a los pacientes revisados. Una posible mejora para futuros trabajos sería alargar el periodo de estudio para comprobar si con el paso del tiempo se mantienen los resultados. No podemos descartar que los datos obtenidos en el estudio podrían haber sido distintos si se hubiesen revisado todos los pacientes que estaban institucionalizados en el periodo de estudio.
Por último, a pesar de que se utilizó una metodología de revisión estructurada19, podría existir un posible sesgo de información debida a la variabilidad interprofesional ya que la detección de los PRM depende del criterio individual del FAP.
Destacar que nuestro estudio se ha visto facilitado por el hecho de haberse desarrollado dentro de la estructura de una UAR, que atiende a los pacientes institucionalizados de forma multidisciplinar y establecen coordinación entre diferentes ámbitos asistenciales. La metodología realizada en nuestro estudio tiene como novedad integrar a los médicos de los CR junto con los médicos y farmacéuticos de AP valorando in situ las propuestas de mejora tras la detección de los PRM.
Como conclusión, la mayoría de los pacientes mayores institucionalizados presentaban PRM, los más frecuentes relacionados con la conciliación y la posología. La intervención de un equipo multidisciplinar en el que el farmacéutico realiza la revisión del tratamiento disminuye el número de medicamentos prescritos, reduciendo así la polimedicación y los riesgos asociados a ella.
- •
Los pacientes mayores institucionalizados son especialmente vulnerables a los problemas relacionados con la medicación por sus patologías crónicas y polimedicación asociada.
- •
Las conciliaciones y revisiones de tratamiento en las transiciones asistenciales son esenciales para mejorar la seguridad del paciente.
- •
La integración del farmacéutico de atención primaria (FAP) en las unidades de atención a residencias incorpora una metodología estructurada en la revisión de los tratamientos de pacientes frágiles y/o polimedicados.
- •
La valoración multidisciplinar de las propuestas de mejora entre el FAP, el médico de AP y el médico del CR, puede alcanzar un elevado porcentaje de resolución de los problemas relacionados con la medicación.
El estudio fue aprobado por el Comité de Ética de la Investigación con Medicamentos Hospital General Universitario Gregorio Marañón el 23/01/2023 (REVTTO_CSS-2022), dando el visto bueno a la exención del consentimiento informado, y el 16/05/2023 por el Comité Local de Investigación de la Dirección Asistencial Sureste (CÓDIGO de proyecto: 11 / 23) según lo dispuesto en la Ley Orgánica 3/2018, de 5 de diciembre, de Protección de Datos Personales y Garantía de los Derechos Digitales.
FinanciaciónNinguno de los autores reporta compensación financiera, relaciones financieras, propiedad intelectual o cualquier otra relación que sea relevante para este manuscrito o que pudiera haber afectado su composición.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A los compañeros que han colaborado en la recopilación de datos (Jesús Álvarez Duque, Virginia Cejas López, Irene Escribano Valenciano, Henar Martínez Sanz, Carmen Mateo Ruíz, Ana B. Melgar Borrego y M. Luisa Sevillano Palmero), profesionales de la unidad de investigación Ricardo Rodríguez Barrientos y Juan C. Gil Moreno. Médicos de los CR y CS que han participado en las reuniones. Juan Carlos Abánades Herranz y al Jefe de Sección del Servicio de Farmacia de la Gerencia de Atención Primaria, José Manuel Izquierdo Palomares. Sin todos ellos el estudio no hubiera sido posible.
Jesús Álvarez Duque, Virginia Cejas López, Irene Escribano Valenciano, Henar Martínez Sanz, Carmen Mateo Ruíz, Ana B. Melgar Borrego, M. Luisa Sevillano Palmero, Ricardo Rodríguez Barrientos y Juan C. Gil Moreno.