Introducción
Si bien la eficacia y eficiencia de los diversos tipos de tratamientos de los trastornos psicóticos han avanzado mucho en el último medio siglo, los profesionales dedicados clínicamente al tratamiento de estos trastornos y conflictos debemos ser sinceros respecto a la realidad de sus aún limitados logros, en especial si el trastorno se halla suficientemente establecido y, más aún, si se ha ido cronificando. De ahí el interés creciente despertado por los estudios y programas de prevención en este campo. Estos estudios han llevado a la concreción de una serie de factores de riesgo en la infancia para padecer esquizofrenia en la adolescencia y la edad adulta. Sobre varios de estos factores de riesgo hay un amplio acuerdo, tanto entre investigadores como entre clínicos, y se han realizado numerosas revisiones1-8. En general, los estudios coinciden en el hallazgo de una serie de factores de riesgo, de señales de alarma o incluso de precursores o predictores. Sin embargo, el sueño de encontrar un predictor específico va quedando cada vez más como sueño, con lo cual nuestra concepción de la(s) esquizofrenia(s) va siendo cada vez más compleja: hoy día es ya difícil entenderla como un trastorno con una causa única o limitada, determinista. Cada vez más hemos de adoptar perspectivas multicausales o, más exactamente, modelos que integren una vulnerabilidad en la infancia (biológica, psicológica o social) con unos factores de riesgo y unos factores de contención, resiliencia o protección, también de índole biológica, psicológica o social en el desarrollo epigenético2,5-8.
La investigación en este ámbito tropieza con problemas tanto teóricos como metodológicos. Desde el punto de vista metodológico, a menudo se han señalado varios tipos de problemas: a) dificultades para la detección de los casos; b) dificultades para su diagnóstico, y c) dificultades para la agrupación de los «casos» según el diagnóstico que se encuentran estrechamente relacionadas con problemas «teóricos». Entre estos problemas de tipo teórico hay que considerar en primer lugar los de definición y delimitación del síndrome, grupo o «trastorno esquizofrénico»: cada vez resulta más clara su heterogeneidad, lo que conlleva no pocas dudas y filtros a la hora de su definición. En el ámbito técnico-metodológico el problema es arduo (tabla 1): por un lado encontramos la dudosa validez de gran parte de los instrumentos diagnósticos utilizados, en especial cuando se emplean fuera del momento del ingreso en las instituciones psiquiátricas «de agudos y subagudos», es decir, «hospitalarias». Otro problema estrechamente vinculado con éste consiste en cómo detectar en la comunidad a los pacientes afectados de este trastorno cuando, por definición, tienden a evitar los contactos y, por tanto, el diagnóstico. Es el problema que intentan soslayar, por vías diferenciadas, 2 tipos o metodologías de estudios empíricos: los estudios «en doble fase» y los estudios a partir de «registros de casos» (tabla 1). Pero la tendencia al infradiagnóstico, motivada por la misma naturaleza del trastorno y por la pobreza actual de nuestros medios de detección6,7,9, puede llevar a los investigadores a tomar decisiones pragmáticas a veces de dudosa justificación: por ejemplo, sustituir el uso de las entrevistas estandartizadas y semiestandarizadas por check-list más o menos fiables, basándose además en la información clínica que figura en las historias o dosieres e informes de ingreso y alta hospitalaria. También puede llevar a incluir o no casos dudosos, o a considerar como datos de incidencia o prevalencia los conseguidos en hospitales o servicios psiquiátricos sin tener en cuenta la prevalencia y la incidencia oculta durante años por causa de las características del trastorno9,10.
De ahí que recoger datos directamente en la atención primaria de salud (APS) y en unidades de salud mental (USM) estrechamente vinculadas con la APS creemos que podría resultar una vía para complementar y tal vez matizar los datos proporcionados por los otros tipos de estudios11-14, en especial si tenemos en cuenta la escasez de registros de casos disiponibles en España o su centralización en los hospitales, lo que devalúa parcialmente su validez empírica: como veremos, por ejemplo, en nuestro estudio, sólo una pequeña parte de los pacientes detectados en un área o zona contacta con los servicios de psiquiatría hospitalarios durante el año15. Por ejemplo, de nuestra población de 838 pacientes psicóticos (hasta el 2000) y al menos otros tantos con otros trastornos mentales severos, sólo 136 ingresaron en un servicio hospitalario durante el año 2000. Ello significa que, de una población de pacientes psicóticos definida, ingresaron anualmente menos del 8%. Y el contacto de esos pacientes con los hospitales sigue siendo muy reducido, incluso si investigamos las consultas de urgencias en hospitales generales, mucho más habituales entre los pacientes psiquiátricos que las consultas en servicios de psiquiatría hospitalarios (de hospital general, hospital psiquiátrico u otro nivel de la red de salud mental). Por ejemplo, en el año 2000, en nuestro territorio, para una población de 21.536 pacientes con historia se realizaron 578 visitas «sin ingreso» a servicios de urgencias de hospitales generales o psiquiátricos: 2,6 visitas por cada 100 pacientes diagnosticados.
Objetivos
Objetivos generales
1. Colaborar en la determinación de la incidencia y prevalencia comunitarias de los trastornos esquizofrénicos en la APS y en las USM urbanas de salud mental y de asistencia psiquiátrica vinculados con la APS.
2. Contribuir a la delimitación de algunos signos de alerta o alarma durante la infancia que hipotéticamente pudieran proponerse e investigarse como precursores de la esquizofrenia o de otros trastornos mentales severos7.
3. Contribuir a la delimitación de los síntomas prodrómicos de la esquizofrenia en otros grupos etarios: sobre todo, en la adolescencia y en los primeros años de la edad adulta.
4. Contribuir a la mejora de la atención a este tipo de pacientes, especialmente en los equipos de atención primaria (EAP) y en los de salud mental comunitaria o asistencia psiquiátrica vinculados a la atención primaria11-14.
Objetivos específicos
1. Determinar la incidencia y prevalencia de la esquizofrenia y otras psicosis según su detección en la APS y en los equipos de salud mental comunitaria estrechamente vinculados con ella. Se trataría de aclarar si los dispositivos de APS y atención primaria de salud mental (APSM) son adecuados para detectar mejor la incidencia y prevalencia de estos trastornos que las USM y los servicios hospitalarios, así como caracterizar el tipo de pacientes detectados por los primeros y no detectados por los segundos16-18.
2. Delimitar los signos de alerta en la infancia de los niños que en la adolescencia o en la edad adulta desarrollarán una esquizofrenia u otras psicosis1,5,19. Hasta el momento, los datos de las investigaciones tienden a proporcionar una serie de señales y síntomas inespecíficos (trastornos perinatales, neurocognitivos y del desarrollo, trastornos por déficit de atención con hiperactividad, trastornos del lenguaje, aislamiento social, trastornos relacionales y dificultades en la relación con los padres, ansiedad excesiva, historia de juegos solitarios, etc.)1-8.
3. Duplicar el estudio sobre «Primeros episodios de la esquizofrenia en Cantabria», en especial en el ámbito de los precursores y signos prodrómicos16,17. Determinación de esos indicadores en una población asistencialmente delimitada en la que hay una acumulación de factores de riesgo sobreañadida (barrio de La Mina) y que puede ser comparada con facilidad en cuanto a estos indicadores con la población equivalente de las otras 4 áreas básicas de salud (ABS) del sector de la USM.
4. Teniendo en cuenta los datos recogidos en los estudios A y B y la utilización de la entrevista ERIE-IRAOS, determinar los elementos terapéuticos que pueden contribuir a mejorar la evolución de los pacientes según los tratamientos utilizados en los primeros episodios esquizofrénicos.
Material y método
Centros participantes
Durante las diversas fases del proyecto SASPE está prevista la participación de personal o de pacientes de al menos 10 centros diferentes: los 4 centros que componen la USM de Sant Martí-La Mina (CSMA La Verneda, CSMIJ La Verneda, CSMA La Mina y CSMIJ La Mina), el Centre d'Atenció Primària (CAP) La Mina (Equipo de Pediatría y Equipo de Medicina de Familia), los CAP de Sant Martí, La Pau y El Clot, el Institut Municipal de Salut Pública de l'Ajuntament de Barcelona (Dr. Josep Ferrando) y el Institut Universitari de Salut Mental de la Universitat Ramón Llull (Prof. Carles Pérez i Testor y Lda. Marta Gomá).
Para realizar este tipo de estudios de psicopatología en APS, se necesitaba un equipo de investigación estrechamente vinculado con la clínica de la salud mental comunitaria y, en concreto, muy conectado con la APS, en especial con los equipos de pediatría y medicina de familia. Por eso se ha podido proponer como base clínica y del equipo de investigación de este estudio la USM de Sant Martí-La Mina (ICS), que proporciona la base clínica y gran parte de los miembros del equipo de investigación. Esto ha sido así sobre todo por 2 de sus características asistenciales13:
1. Su alta accesibilidad: a finales del 2001 se ha visitado en alguna ocasión en la unidad a 22.846 personas de la población adscrita (103.615 personas), lo que corresponde al 22,05% de la población de su territorio. A finales del 2003 ya se habían visitado en dicha unidad psiquiátrica y psicosocial al 24,86% de la población del barrio.
2. Al ser la población y el territorio delimitados, la accesibilidad tan amplia y la clase social media-baja, baja y marginal (grupos IV y V), es difícil que un porcentaje importante de la población afectada por trastornos mentales severos (TMS) no pase por dicha unidad, aunque sea a buscar las recetas de sus prescripciones, las pruebas complementarias, los ingresos en dispositivos secundarios o terciarios de salud mental, etc. Estimamos que dicho porcentaje es menor del 10% y que, en el caso de los trastornos psicóticos, no llega al 1%, como muestra la alta incidencia y prevalencia en el servicio de pacientes graves. En efecto, la prevalencia en el servicio de pacientes con diagnósticos catalogables dentro del grupo de los TMS era en 2001 del 22,46% (5.132 pacientes de esos grupos de diagnóstico).
Diseño
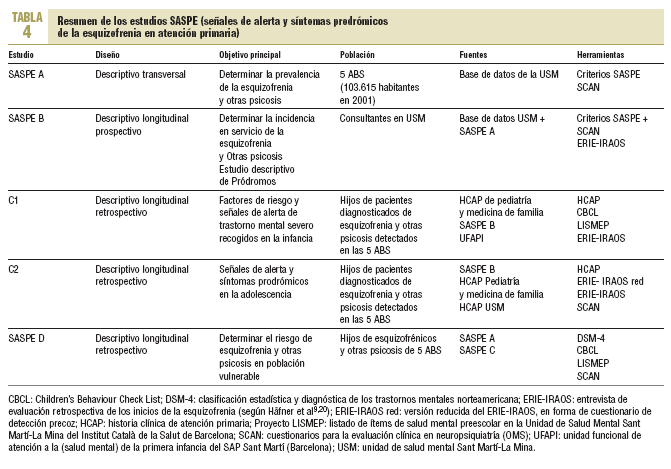
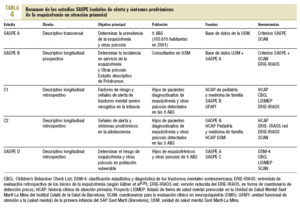
En las tablas 2 a 4 se muestra un resumen de los diferentes aspectos metodológicos del Proyecto SASPE que aquí trataremos de ampliar brevemente.
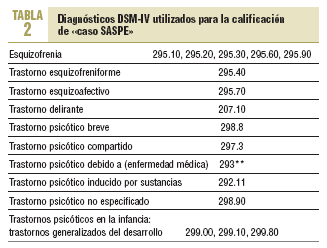
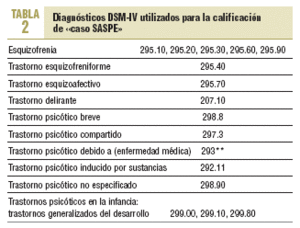
Estudio SASPE-A. Estudio transversal de la prevalencia de los trastornos esquizofrénicos (y «otras psicosis») en esa población geodemográficamente determinada de 103.615 habitantes de la ciudad de Barcelona (5 ABS) en el que se incluye a los pacientes diagnosticados entre los años 1982 y 2000 (SASPE-siglo xx). Se considerará que el diagnóstico se encuentra suficientemente validado si se cumplen los criterios de las tablas 2 (DSM-IV) y 3 (criterios propios, restrictivos). En caso de dudas se procederá a la revisión completa de la historia clínica, la entrevista con el clínico de salud mental referente del paciente y/o una entrevista estructurada con el paciente. En el momento actual ya se ha identificado a los pacientes en los que trabajar los aspectos de prevalencia y antecedentes: se ha validado los registros de 838 pacientes con «esquizofrenia y otras psicosis» en esos años, de los cuales 476 están diagnosticados como esquizofrénicos.
Estudio SASPE-B. Estudio longitudinal prospectivo de la incidencia y los factores de riesgo psicosociales de la esquizofrenia y de «otras psicosis» en la misma población, teniendo en cuenta los datos anuales de incidencia en el servicio recogidos en SASPE A y los datos de incidencia de los años 2001-2003 (SASPE-siglo xxi).
En el caso de los pacientes diagnosticados como esquizofrénicos según los procedimientos anteriores, se realizarán las entrevistas necesarias para obtener los datos incluidos en la entrevista estructurada IRAOS (traducida ya por el propio equipo investigador como ERIE [entrevista retrospectiva sobre el inicio de la esquizofrenia])20.
Estudio C1. Estudio longitudinal retrospectivo que trata de determinar si es posible recoger datos suficientemente discriminativos y específicos, a partir de las historias pediátricas de los Centros de Salud o ABS, que puedan proporcionar información acerca de factores de riesgo o señales de alerta en la infancia que se correlacionen con la aparición posterior de esquizofrenia u «otras psicosis». Con ese fin, se buscará la frecuencia de aparición de una serie de ítems recogidos de la literatura científica al respecto, así como de los propios estudios anteriores de la propia USM en 5 poblaciones diferentes:
1. Los casos proporcionados por el estudio SASPE B. Se realiza una búsqueda retrospectiva de dichas señales de alarma y los factores de riesgo en las historias clínicas de esos pacientes. Dicha búsqueda se complementará con la recopilación de datos sobre los inicios y antecedentes del trastornos recogidos mediante las entrevistas estructuradas ERIE-IRAOS y ERIE-reducida20.
2. A partir de los datos sociodemográficos de los estudios SASPE-A y SASPE-B se constituye una segunda muestra en la que se integra a los menores y adultos de la población que atiende la unidad, con 1 o 2 progenitores diagnosticados de esquizofrenia u otras psicosis. Se realiza una búsqueda retrospectiva de dichas señales de alarma y factores de riesgo en las historias clínicas de esos pacientes. La búsqueda se complementa con la recopilación de datos sobre los inicios y antecedentes del trastorno recogidos mediante las entrevistas estructuradas ERIE-IRAOS y ERIE-reducida.
3. La tercera muestra, que actuaría como «grupo control», corresponde a población general en edad infantil que no haya sido visitada en ningún servicio de salud mental pero sí en algún servicio de pediatría de los pertenecientes a la población que atiende la unidad. El sistema pensado para reclutar esta muestra consistitiría en incluir a los 100 primeros casos de niños que acudan a las visitas preventivas del «niño sano» en los servicios de pediatría de la zona.
4. Una muestra recogida a partir de los niños con acumulación de factores de riesgo psicosocial detectados en la Unidad Funcional de Atención a la Primera Infancia13, un programa preventivo conjunto de la USM y los equipos de pediatría y atención precoz de la zona. Se recogerá la muestra de los niños y bebés interconsultados o visitados entre los años 2000 y 2003.
5. Una quinta muestra, optativa, estaría formada por los bebés detectados como de riesgo aplicando durante el primer año la escala ARBB de Guedeney et al21 por parte de los equipos de pediatría y servicios sociales de la zona, escala traducida por el propio equipo investigador como ARBB (alarma sobre el retraimiento del bebé).
Estudio C2. Trata de determinar si hay posibilidad de obtener datos suficientemente discriminativos y específicos acerca de los síntomas prodrómicos del primer episodio de esquizofrenia en adolescentes o adultos a partir de los registros contenidos en las historias pediátricas o de los médicos de familia de los CAP habituales.
Estudio longitudinal retrospectivo con pacientes esquizofrénicos que padecen o padecieron su primer episodio diagnosticado en la USM en los años 2001-2003 (SASPE B). Se realiza una búsqueda retrospectiva de dichas señales de alarma y factores de riesgo en las historias clínicas de esos pacientes. Esta búsqueda se complementa con la recopilación de datos sobre el inicio y los antecedentes del trastorno recogidos mediante las entrevistas estructuradas ERIE-IRAOS y ERIE-reducida.
Estudio SASPE-D. Estudio longitudinal retrospectivo, desde la primera infancia, de los hijos de pacientes psicóticos del estudio SASPE-A. Se dividirán en 2 submuestras: menores y mayores de 18 años en la actualidad. Se intentará realizarles un diagnóstico de salud mental.
Criterios de determinación de trastornos de la salud mental: a) tener una historia abierta en la USM con un diagnóstico DSM-IV validado; b) tener una historia abierta sin un diagnóstico suficientemente validado; c) no tener una historia abierta en la USM, la UFAPI ni en el CDIAP (centro de desarrollo y atención precoz). En los dos últimos subgrupos se intentará realizar una encuesta mediante una entrevista con los padres o tutores seguida de la administración del ARBB-ADBB, el CBCL y el LISMEP (niños) o del SCAN (adultos) (tabla 4).
El equipo de investigación desearía desarrollar posteriormente un estudio prospectivo de estos niños y adultos, pero su realización está sujeta a la obtención de las ayudas precisas para llevarlo a cabo. Se trataría de un estudio prospectivo de los hijos de esquizofrénicos y de pacientes diagnosticados de «otras psicosis» del fichero SASPE A y B. Se utilizarían los mismos instrumentos, es decir, en los niños el ARBB (menores de 1 año y medio), el CBCL de Achenbach (entre 1 año y medio y 5 años) y el de LISMEP (todas las edades). En adultos se emplearían el SCAN y el ERIE-IRAOS (tabla 4).
En las entrevistas con profesionales de atención precoz, pediatría y APS (médicos de familia y enfermeras) se utilizarían las versiones reducidas del cuestionario FETZ o el ERIE-red (ambos orientados al diagnóstico precoz de la esquizofrenia y baremados en Alemania)9,20 y el cuestionario LISMEP, en desarrollo por parte de otro equipo de investigación interdisciplinario vinculado a la USM.
Discusión
En definitiva, el estudio SASPE, a partir de los datos proporcionados por profesionales y pacientes de la atención primaria y de las USM comunitaria estrechamente vinculadas con ella, intenta proporcionar elementos útiles para:
1. El conocimiento de la incidencia, la prevalencia, los signos prodrómicos y los factores de riesgo de la esquizofrenia y la demás psicosis del adulto en la APS y en la comunidad.
2. Prevención primaria, secundaria y terciaria de estos cuadros psicóticos19.
La limitación fundamental de este estudio se halla en la procedencia de las muestras iniciales (pacientes con historia), con los sesgos que podría conllevar si una parte importante de los pacientes consultase en dispositivos privados, un tema que ha sido discutido con anterioridad. La segunda limitación, en el caso de las entrevistas con pacientes o hijos de consultantes, nace de la frecuente negativa de los pacientes psicóticos y sus familiares a dar el consentimiento informado para trabajos de investigación, asunto grave aunque escasamente comunicado en la bibliografía.
Sin embargo, el hecho de basarse en los pacientes realmente consultantes puede proporcionar ventajas importantes si lo que deseamos es contribuir al conocimiento de las señales de alerta y signos prodrómicos útiles para los profesionales de APS en sus consultas habituales. Hay que recordar que, con sus medios actuales, dichos profesionales difícilmente pueden extraer de sus consultas el tiempo y los medios para realizar estudios ad hoc generalizados o poblacionales de la psicosis o esquizofrenia.