El médico de familia ante una adolescente que ya ha tenido 2 embarazos
Tiene 17 años y hace 6 semanas que nació su segundo hijo. Vive con sus padres, no tiene pareja estable y los embarazos fueron no deseados. Está sana y no presenta antecedentes personales de interés. Hace unos meses, en los controles prenatales, las serologías de virus de la inmunodeficiencia humana (VIH), lúes y virus de la hepatitis B (VHB) eran negativas y los cultivos vaginales, incluido el de Chlamydia, también resultaron negativos. Cuando inició sus primeras relaciones sexuales, hace más de 2 años, le habíamos prescrito anticoncepción oral combinada (AOC), que le recomendamos usar junto con el preservativo. Pero olvidaba con frecuencia las píldoras y en varias ocasiones abandonó la toma coincidiendo con rupturas de pareja. En el uso del preservativo también fue muy inconstante.
Hoy acude a la consulta acompañada de su madre solicitando un método anticonceptivo seguro.
En las sesiones de educación maternal había recibido información sobre anticoncepción que, además, se le entregó en hojas impresas. En la consulta le informamos de todos los métodos disponibles y le propusimos algunos de fácil cumplimiento, como el dispositivo intrauterino (DIU) de cobre y el nuevo implante subcutáneo de etonorgestrel. Con cualquiera de ellos se le indicó que, además, debería utilizar preservativos mientras no tuviera una relación estable y sin riesgo de infecciones de transmisión sexual (ITS). Eligió el implante y aceptó los probables cambios en el patrón de sangrado menstrual. Hacía 6 semanas del parto, no había tenido aún ninguna menstruación y alimentaba a su hijo exclusivamente con lactancia materna. Su presión arterial era de 100/50 mmHg y su índice de masa corporal (IMC), de 21. Ese mismo día le insertamos un implante de etonorgestrel. Se le entregó un calendario menstrual y se le instruyó respecto a cómo registrar en él los sangrados.
A la semana se le hizo una primera revisión. No refería ningún tipo de molestias locales, presentaba un mínimo hematoma en la zona de inserción, no había signos inflamatorios y el implante estaba bien ubicado. A los 3 meses se realizó una segunda revisión. Para entonces había dejado de lactar y presentaba un sangrado mayor que una regla que se prolongaba 19 días. No tenía otras molestias. La exploración ginecológica era normal, su útero había involucionado normalmente y se consideró que el sangrado era un efecto secundario del método. La alarmaba bastante y nos pidió que se le retirara el implante si no había otra solución. Le prescribimos etinilestradiol (EE) como fórmula magistral, ya que no disponemos de preparados de EE solo, 20 comprimidos de 0,05 mg (50 µg) para que tomara 1 diario durante 20 días1. Los siguientes 3 meses presentó un sangrado mensual como regla de 6-7 días, seguidos de 3-4 días de spotting. En la actualidad, 6 meses después de la inserción, está satisfecha con el implante. En los próximos 3 años, casi con toda seguridad, no volverá a quedar embarazada.
La anticoncepción en la adolescencia
En nuestro país, la cifra de interrupciones voluntarias del embarazo (IVE) no cesa de aumentar. Hubo 77.125 en el año 2002. En las menores de 19 años, la tasa de IVE es del 9,282. Pero los datos de las IVE son sólo una parte del problema. La cifra de embarazos no deseados es mucho más difícil de cuantificar y tiene un impacto importante en la vida de las mujeres, sobre todo en las adolescentes. Hay motivos suficientes para prestar atención especial a la anticoncepción en esta etapa de la vida y considerarla como una importante medida preventiva. Sin embargo, no es fácil llegar a los adolescentes. Se ha recomendado mejorar la educación sexual, los servicios de anticoncepción, el acceso al aborto cuando no desean seguir adelante y los programas de atención prenatal para las que deciden no interrumpir la gestación. ¿Dónde estamos nosotros? En nuestro medio es muy habitual que los médicos no recomienden a los adolescentes otro método anticonceptivo que no sea el preservativo. Argumentan que recomendándoles métodos más seguros para prevenir el embarazo dejarían de usar condones y se expondrían a ITS y sida. ¡Y qué obedientes son los adolescentes! ¡Y qué bien utilizan los preservativos y con qué constancia! Algunos médicos más «avanzados» les prescriben AOC, que antes de 1 año han abandonado entre el 40 y el 60%. Ya es algo mejor. Pero así nos va, con más de 18.000 embarazos anuales en adolescentes, 7.000 de las cuales deciden interrumpir la gestación y 800 tienen entre 11 y 15 años. ¿Qué hacer? Es un problema en el que influyen muchos factores, desde luego. Pero ahora vamos a centrarnos en uno de ellos. Los médicos debemos cambiar el «chip». Basta ya de «a los jóvenes sólo preservativos». Los países en los que se prescribe un «método doble», como píldora más preservativo, DIU más preservativo o implante más preservativo, son los que están consiguiendo reducir las tasas de embarazo en la adolescencia y la incidencia de ITS. Parece que el contacto más estrecho con los sanitarios que conlleva el seguimiento de estos métodos favorece la prevención de las ITS. En el caso que hoy nos ocupa, el implante o el DIU, además del preservativo, serían los métodos más idóneos. Hay evidencias de que el DIU no incrementa el riesgo de infertilidad en nuligrávidas. El DIU está indicado en mujeres nulíparas3,4. Muchas jovencitas aceptan muy bien el DIU si son bien asesoradas. Los implantes y el DIU tienen mucho mayor eficacia que los anticonceptivos orales5, no dependen del cumplimiento y son muy recomendables en este grupo6. ¿Están los médicos dispuestos a cambiar el discurso?
Los implantes subcutáneos anticonceptivos de gestágenos
Hay una amplia experiencia mundial con estos sistemas subcutáneos de liberación de gestágenos7. El más popular, Norplant®, a pesar de ser muy seguro y eficaz, sufrió serios reveses por los cambios que provocaba en el patrón de sangrado y por ser a veces difícil de retirar, ya que consistía en 6 varillas, alguna de las cuales presentaba en ocasiones dificultades para su localización y/o extracción8. Pero fue sobre todo una campaña de prensa y las demandas las que provocaron la injusta retirada del Norplant® en algunos países9. El éxito inicial acabó en un gran fracaso, a pesar de tratarse de un método excelente. Pero la experiencia del Norplant® ayudó para conseguir implantes más avanzados10.
Ventajas de los nuevos implantes
Implanón®, etonorgestrel en una varilla única, ha sido el primer implante comercializado en nuestro país. Es un anticonceptivo muy eficaz, con un índice de Pearl de cero11. No se ha presentado un solo embarazo en las mujeres que utilizan Implanón®12. Es, además, muy seguro, sin apenas efectos nocivos relevantes para la salud de las mujeres13, como la mayoría de los métodos de gestágeno solo14. Su mecanismo de inserción es muy sencillo15, apenas requiere 1-2 min, así como el de su retirada16,17. Una vez insertado proporciona anticoncepción durante 3 años. A pesar de que su precio (de 162 euros) parece algo elevado, se paga en un día la anticoncepción de 3 años y el análisis económico demuestra que tiene una buena relación coste-efectividad18. No obstante, la experiencia con etonorgestrel es más reducida que con el levonorgestrel.
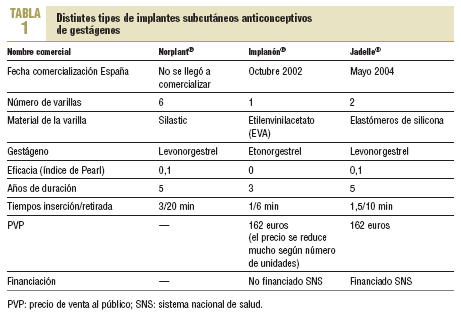
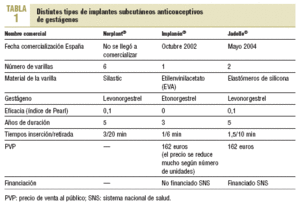
Jadelle® es el recientemente comercializado implante de levonorgestrel. Está avalado por la amplia experiencia en eficacia y seguridad de Norplant®19, al que supera con un sistema de inserción y retirada más simple y con una mejor tolerancia. No obstante, Implanón® es más fácil de insertar y retirar. Jadelle® tiene una duración de 5 años. En la tabla 1 se comparan los diferentes implantes.
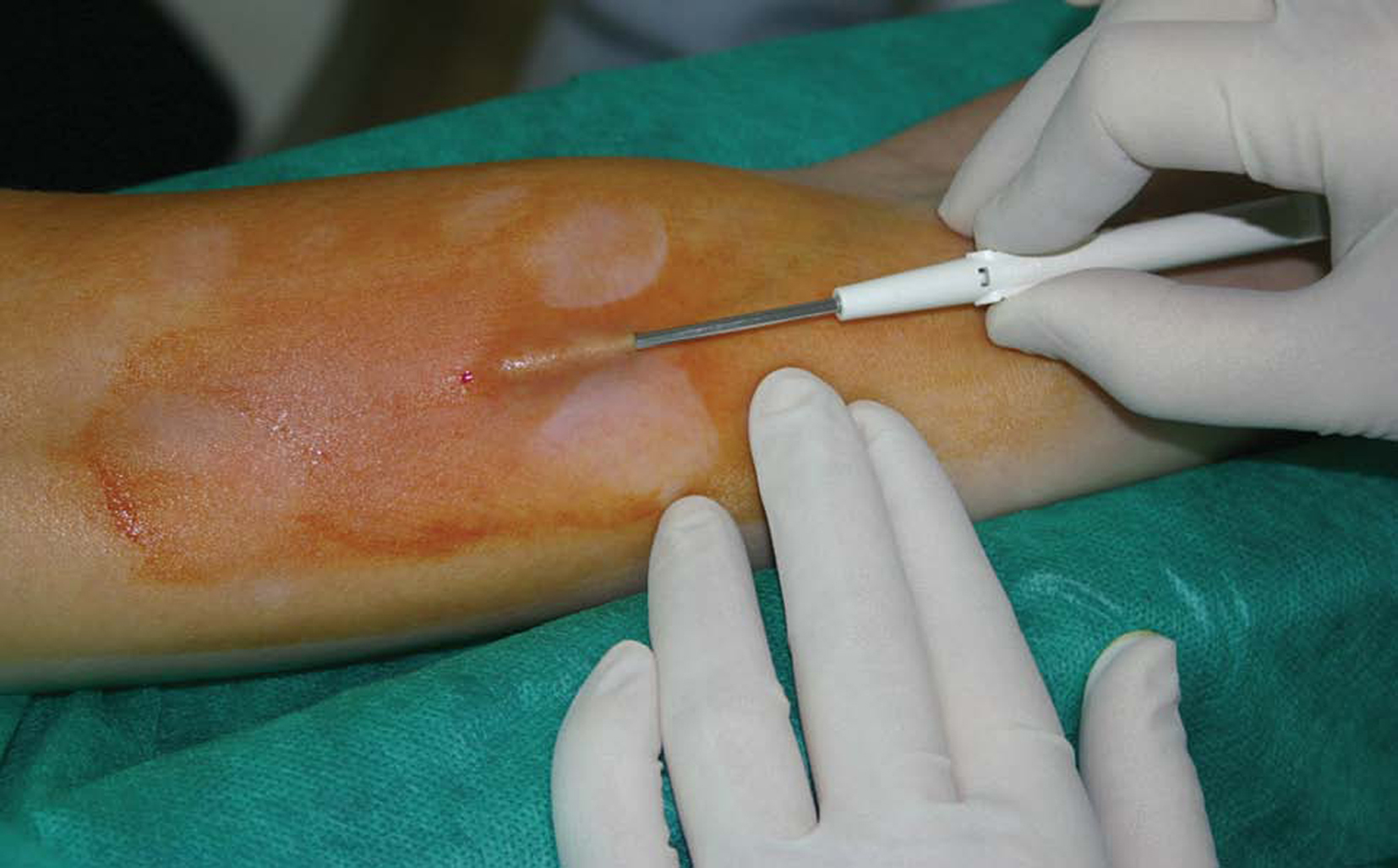
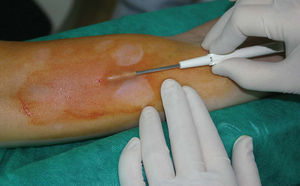
Fig 1. Inserción de un implante.
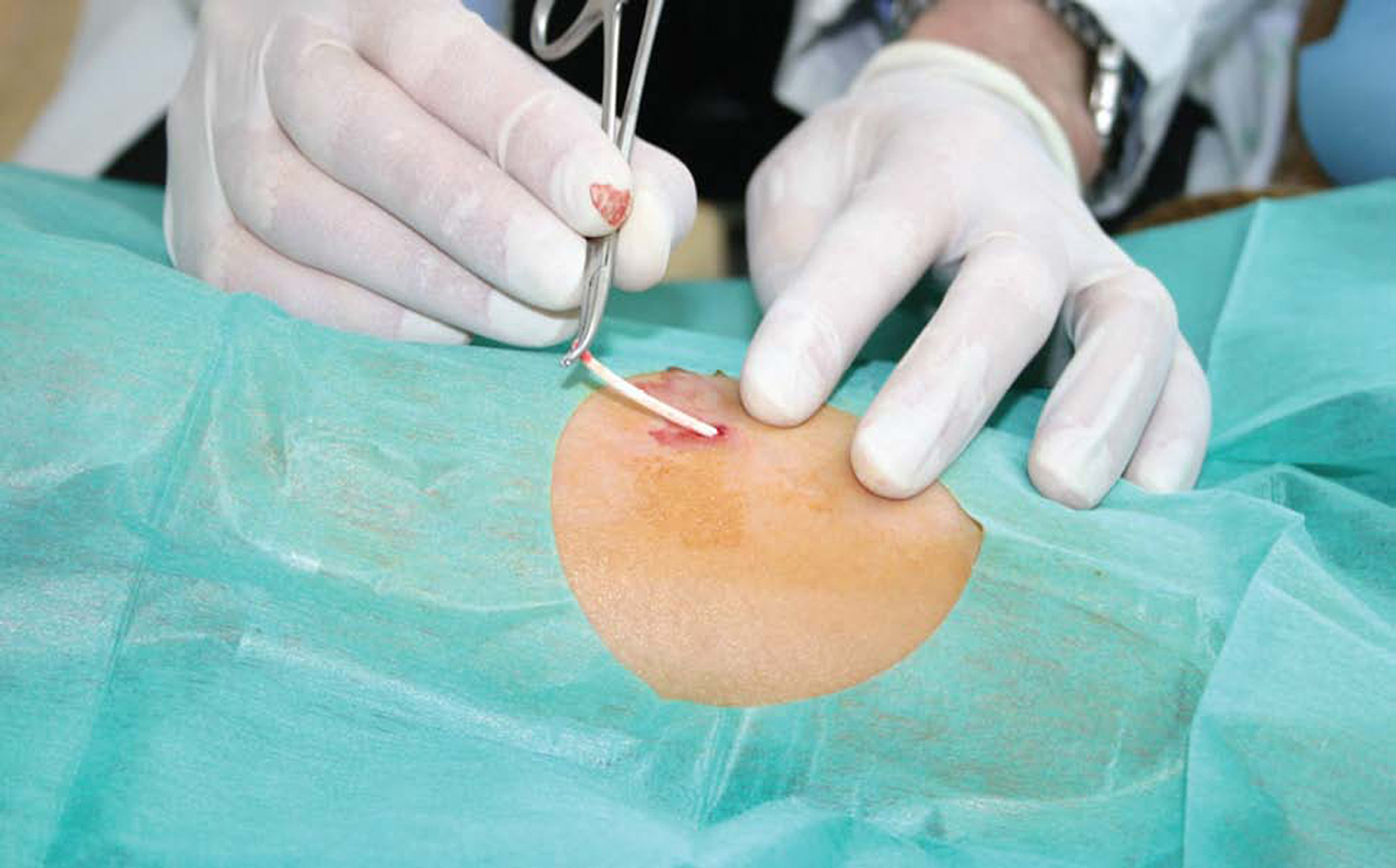
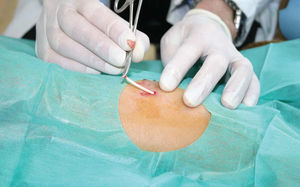
Fig 2. Retirada de un implante.
Inconvenientes
El principal inconveniente de los implantes son los cambios que produce en el patrón de sangrado de las mujeres. Un 29-51% de las mujeres experimenta sangrados infrecuentes o amenorrea. Pero hay también sangrados frecuentes y prolongados, la razón principal para el abandono del método, que en conjunto presenta una tasa de discontinuación en Europa del 30,2%, frente al 0,9% en el sureste asiático20. Esto demuestra que en la aceptación del método intervienen muchos factores y que es muy importante el asesoramiento correcto preinserción21, que reduce las tasas de abandono22. Los últimos estudios europeos muestran mejores tasas de continuación23,24.
Los autores de este artículo trabajamos en un centro de salud donde los médicos de familia han insertado ya más de 200 implantes subcutáneos de etonorgestrel (Implanón®). Hemos retirado aún pocos de ellos, pero el procedimiento, aunque más laborioso que la inserción, no resulta demasiado complejo. Las retiradas de Norplant® en inmigrantes que lo recibieron en sus países de origen sí nos han resultado más laboriosas. En la fecha de entrega de este artículo se acaba de comercializar Jadelle® en España, y hasta el momento carecemos de experiencia con este implante, que debe ser bienvenido como una opción más.
Algunas preguntas sobre los implantes subcutáneos de gestágenos
Describe todos los métodos anticonceptivos que conoces de un solo gestágeno
Píldora poscoital de levonorgestrel (LNG), píldora anticonceptiva de desogestrel, DIU liberador de LNG, implantes subcutáneos e inyectable trimestral de ADMP.
¿Cuál es el mecanismo anticonceptivo de los implantes de gestágenos?
Es una combinación de mecanismos, como ocurre en los métodos con sólo gestágenos: espesamiento del moco cervical, lo que dificulta la penetración de los espermatozoides, inhibición de la ovulación en la mayoría de los casos, menor velocidad de transporte del óvulo por menor motilidad tubárica, atrofia endometrial que afecta a la implantación.
¿Qué riesgo hay con los implantes de tener un embarazo ectópico?
Se ha creído que los métodos de sólo gestágenos, por los cambios que provocan en la motilidad tubárica y en la secreción de los cilios tubáricos, al ocasionar un transporte más lento del blastocito por la trompa, podrían favorecer los embarazos ectópicos. Pero, debido a sus características y a su alta eficacia anticonceptiva, protegen del embarazo ectópico en términos absolutos. Con los implantes, el riesgo es mínimo. En mujeres de 25-34 años que no utilizan anticonceptivos, el riesgo de embarazo ectópico es mucho mayor y oscila entre 7,5-10,6 ectópicos por 1.000 mujeres-año.
¿Tienen ventajas los implantes, al no llevar estrógenos, frente a los métodos que sí los llevan, respecto al riesgo cardiovascular?
Están indicados en mujeres con contraindicación de estrógenos (p. ej., antecedentes de enfermedades cardiovasculares, predisposición tromboembólica, hipertensión arterial [HTA], diabetes) o que no toleran algunos efectos adversos de éstos (náuseas, retención de líquidos, HTA secundaria a los AOC, migrañas). Hay menos alteraciones metabólicas. Los efectos en la coagulación son mínimos y no indican un mayor riesgo de trombosis. No hay efectos sobre las funciones tiroideas, hepática, suprarrenal. Hay menos riesgo cardiovascular que con los AOC25. El estudio de la OMS no mostró ningún aumento estadísticamente significativo de riesgo en las usuarias con sólo gestágeno, ni para enfermedad cardiovascular global, tromboembolia venosa (TEV), ictus o infarto de miocardio por separado (buenas evidencias para TEV e ictus isquémico, pocos datos sobre cardiopatía isquémica). No elevan la presión arterial. Es un método que según la OMS pueden usar las mujeres con historia de TEV, embolia pulmonar, diabetes, obesidad o HTA. La enfermedad vascular ya no es considerada una contraindicación para su uso y en Estados Unidos se han revisado los prospectos y se ha eliminado la historia previa de enfermedad cardiovascular como contraindicación para su uso. No obstante, la OMS recomienda no usar gestágenos ante una TVP en fase aguda. ¿Pero son válidas las recomendaciones de la OMS26, establecidas con gestágenos de primera y segunda generación, para el etonorgestrel, gestágeno de tercera generación? Es probable que sí, y aunque hay menos evidencia y menos años de seguimiento con etonorgestrel, algunos estudios demuestran su seguridad27, aunque en ellos se incluye a menor número de pacientes28.
¿Los implantes pueden usarse en el puerperio y en la lactancia?
Las puérperas permanecen en estado de hipercoagulabilidad durante semanas después del parto. Los anticonceptivos de sólo gestágeno no son procoagulantes. No influyen en la cantidad y calidad de la leche. El momento de iniciarlos es controvertido. Podría alterar la lactogénesis cuando su uso se inicia antes de la disminución posparto de la progesterona natural, que es un desencadenante. Cada vez hay mas recomendaciones para usarlos inmediatamente después del parto, aunque para estimular la lactogénesis es preferible diferirlos por lo mínimo 3 días posparto. Las recomendaciones de la OMS son iniciar su uso 6 semanas después del parto.
¿Los implantes aumentan el riesgo de cáncer?
Se dispone de poca información acerca de la relación con métodos de sólo gestágenos. No hay aumento del cáncer de mama con ADMP, el único con el que se había relacionado, hay protección frente al cáncer ovárico, reducción del 80% del cáncer de endometrio y faltan datos sobre Mirena, probablemente más protector. No se ha encontrado un aumento del riesgo de cáncer de cérvix.
¿Como influyen en el patrón de sangrado?
Puede haber alteraciones en el patrón normal hasta en un 75% de las mujeres. Suelen ser peores en los primeros meses de uso y en el primer año. Con los implantes hay sobre todo retrasos y amenorrea (17,9-24,8%) y también, aunque en menos casos, reglas largas y hemorragias irregulares y frecuentes. Los sangrados abundantes y/o frecuentes son el principal motivo de abandono del método. No causa anemia y se ha observado un aumento de las cifras de hemoglobina.
¿Y en la dismenorrea?
Con los implantes, ésta mejora en un elevado porcentaje de las mujeres que la presentaban.
¿Hacen engordar?
Se ha descrito una ganancia de peso en un 20% de las usuarias, pero sólo en un 6% se ha relacionado con el método. Tiene más que ver con la ganancia gradual que se produce por la edad, que se diferencia poco de la que experimenta la población general a medida que cumple años.
¿Cefaleas, tensión mamaria, acné?
Como ocurre con otros métodos hormonales, pueden aparecer al inicio del tratamiento y suelen ser pasajeros e irrelevantes, pero crean ansiedad en las mujeres si no son debidamente advertidas y tranquilizadas. Las cefaleas están descritas en el 8-10% de las usuarias de métodos de sólo gestágenos. Son leves y pasajeras. No se asocian a un aumento del riesgo de ictus isquémico. El acné puede aparecer al iniciar el método en algunas mujeres, pero mejora en el 12% de las que ya lo tenían.
¿Impide o favorece la formación de quistes ováricos?
La concentración baja de gestágenos es suficiente para inhibir el pulso de la LH y evitar la ovulación, pero no parece suficiente en muchos casos para suprimir la FSH, que sigue estimulando el crecimiento de los folículos de algunas usuarias. Los que no se rompen con la ovulación puede alcanzar tamaños de 3-6 cm y persistir varias semanas. La mayoría de los quistes regresa espontáneamente y no requiere estudios laparoscópicos, a menos que la mujer experimente dolor o que el quiste no logre involucionar después de 6-10 semanas. Son mucho menos frecuentes con etonorgestrel que con otros metabolitos, ya que éste inhibe más la FSH.
¿En qué momento deben insertarse?
En los primeros 7 días del ciclo (el fabricante de Implanón® recomienda en los primeros 5 días). Puede colocarse inmediatamente después de un aborto del primer trimestre. Tras el parto o aborto del segundo trimestre debe esperarse unas 6 semanas. En las mujeres que utilizan anticonceptivos hormonales (AOC, píldora de sólo gestágenos, inyectables), pueden insertarse cuando corresponda iniciar el siguiente envase o unos días antes. Los AOC pueden interrumpirse en cualquier momento después del séptimo comprimido y al día siguiente poner el implante. La píldora de sólo gestágeno puede interrumpirse en cualquier momento y al día siguiente colocar el implante.
¿Cuándo estarían contraindicados los implantes?
Las contraindicaciones serían: embarazo, sangrados vaginales no diagnosticados, tromboembolia en fase aguda, enfermedades hepáticas graves y descompensadas, algunos tumores (hepáticos, mama), tratamiento crónico con inductores enzimáticos y alergia al gestágeno o a algunos de los componentes del implante.
¿Qué revisiones médicas se precisan?
Un control a la semana de la inserción para verificar la correcta ubicación del implante y descartar complicaciones locales en la zona de inserción. A los 3 meses se recomienda otro control, en el que se aportará un calendario menstrual. En esta visita, las mujeres pueden consultar dudas relacionadas con los efectos secundarios que, aunque no sean graves, pueden intranquilizar y conviene valorar. A continuación se recomienda realizar una revisión anual.
¿Cuánto tarda en recuperarse la fertilidad tras extraer los implantes?
Los valores de los gestágenos liberados por los implantes son indetectables a la semana de haberlos extraído. Tras la retirada del implante aparece un aumento de la progesterona sérica, que indica un potencial rápido retorno a la fertilidad. No alteran la fertilidad posterior al uso del implante. La mayoría de las mujeres ovula a las 3-6 semanas de la retirada. El 90% de las mujeres ha vuelto a su patrón habitual de sangrado al tercer mes de la retirada.
¿Áreas de incertidumbre?
Aunque en mujeres sanas y en algunas enfermedades hay datos de su inocuidad, para todos los implantes, en general, hay poca información acerca de su uso en mujeres con enfermedades médicas.