Introducción
En la última década se ha acumulado evidencia a favor del papel significativo de la presión diferencial en la mortalidad por enfermedad cardiovascular. Se entiende por presión del pulso o presión diferencial (PD) la diferencia entre presión arterial sistólica (PAS) y diastólica (PAD). Habitualmente la PD se eleva con la edad, en mayor medida en las mujeres1-3. Estas modificaciones de la PD con la edad son atribuibles a la proporción entre el volumen sistólico del ventrículo izquierdo y la pérdida de la capacidad de distensión de la aorta y de los grandes vasos (capacitancia)4-6 en el contexto de la arteriosclerosis.
Varios estudios observacionales y los ensayos clínicos realizados permiten concluir7 que:
El componente sistólico de la presión arterial es un fuerte predictor de riesgo independiente de enfermedad cardiovascular, así como de mortalidad de origen cardiovascular y global. El tratamiento de pacientes con hipertensión sistólica aislada se asocia a una disminución de la morbilidad y mortalidad de origen cardiovascular; sin embargo, la mortalidad global no parece reducirse8,9.
No se observa una asociación entre la PD y la mortalidad cerebrovascular en los individuos más jóvenes (40-54 años), mientras que en los de mayor edad (55-69 años) esta asociación fue más débil que con la mortalidad coronaria10.
La elevación de la PD tiene interés incluso en los individuos que presentan valores normales de PAS y PAD11.
El incremento de la PD (PD > 55-60 mmHg, según autores) se ha considerado, pues, un excelente predictor y marcador de complicaciones coronarias, incluso en individuos normotensos11,12, y un marcador de la presencia de complicaciones cardíacas13 (como la hipertrofia del ventrículo izquierdo) y vasculares14 (aumento del grosor de la íntima/media de las arterias carotídeas).
El objetivo del presente estudio es comparar la aparición o no de un episodio cardiovascular (ECV), durante el período de observación, en relación con el grado de PD, observando si un mayor grado de ésta supone un mayor riesgo cardiovascular.
Material y método
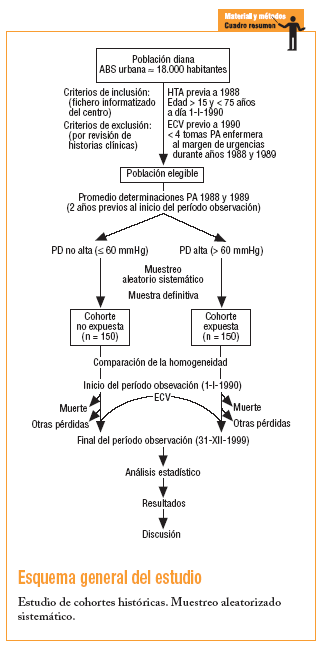
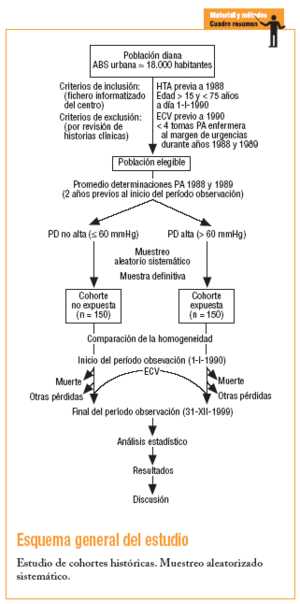
Se ha realizado un estudio longitudinal analítico y observacional, retrospectivo de cohortes históricas. La población diana se extrajo de la población de un área básica de salud urbana de aproximadamente 18.000 habitantes. La obtención de la población diana se realizó inicialmente, a través del fichero informatizado del centro, seleccionando (criterios de inclusión) a todos los hipertensos diagnosticados antes del 1 de enero de 1988 y que el 1 de enero de 1990 (inicio del período de observación) tuviesen más de 15 años y menos de 75 años. Se descartó (criterios de exclusión), por revisión de la historia clínica, a aquellos en los que constaban antecedentes de ECV antes de 1990 y los que carecían de al menos 4 determinaciones de la presión arterial registradas por enfermería15 (al margen de las visitas de urgencias) durante los años 1988 y 1989. Realizando el promedio de la PD de dichas determinaciones, los pacientes seleccionados se clasificaron en 2 grupos según el grado de PD. Se crearon así 2 cohortes, considerándose expuestos a los hipertensos con un promedio de PD > 60 mmHg (PD alta)16 en los 2 años previos al inicio del período de observación, y no expuestos cuando el promedio de PD era ¾ 60 mmHg (PD no alta). El grado de PD se contabilizó independientemente de si existía buen o mal control tensional y de si se recibía o no tratamiento farmacológico.
A continuación se tomó una muestra de la población seleccionada mediante un muestreo aleatorio sistemático y se eligió a los participantes de cada cohorte. El cálculo del tamaño muestral se realizó según los siguientes parámetros: * = 0,05; ß = 0,10; P1 = 0,16 (la proporción de ECV en hipertensos obtenida en el registro informatizado del centro fue del 16%); P2 = 0,31; hipótesis unilateral. El resultado fue una muestra de 133 personas, con una proporción esperada de pérdidas (R) del 10% (0,10). Tras la corrección del tamaño muestral quedó: Na = n [1/(1 R)] = 148, en cada grupo de estudio; finalmente se precisó una muestra global de aproximadamente 296 personas.
Con posterioridad se realizó un seguimiento retrospectivo de estos pacientes, desde el 1 de enero de 1990 hasta el 31 de diciembre de 1999, registrando la aparición o no de ECV (número y tipo) y de otros antecedentes asociados a un mayor riesgo cardiovascular: dislipemia, obesidad, tabaquismo, diabetes mellitus (según los criterios vigentes entonces de la Sociedad Española de Medicina Familiar y Comunitaria) e hipertrofia ventricular izquierda (cuando se cumplían los criterios de Sokolov-Lyon o de Cornell, o bien se disponía de ecocardiografía que lo confirmara). Estos antecedentes se consideraron presentes si su diagnóstico precedía al del ECV. Asimismo, registramos los años de evolución de la hipertensión hasta la aparición del ECV. En caso de fallecimiento se hicieron constar el año y la causa, si así figuraba en la historia clínica.
El factor de estudio fue, pues, la PD, y el criterio de evaluación fue la presencia o no de ECV. Como ECV se incluyeron los siguientes diagnósticos:
Cardiopatía isquémica: infarto agudo de miocardio o angina inestable diagnosticados por ergometría o en ingreso hospitalario.
Accidente cerebrovascular, incluyendo el isquémico transitorio: diagnosticado por neurólogo o por pruebas complementarias con clínica indicativa.
Vasculopatía periférica: diagnosticada por eco Doppler, o antecedente de intervención quirúrgica (bypass, trombolectomía arterial, etc.) por claudicación intermitente.
Se creó una base de datos en SPSS y tras la prueba piloto de recogida y registro de datos se procedió a la revisión de 300 historias clínicas. La comparabilidad de los grupos de estudio respecto a las variables que podían ser factor de confusión o modificadoras de efecto se realizó con el test de la *2 para las variables cualitativas y el de la t de Student para las variables cuantitativas, valorando así la homogeneidad de ambas cohortes. En el análisis estadístico de los datos se calculó, inicialmente, el riesgo relativo (RR) de presentar un ECV para cardiopatía isquémica, accidente cerebrovascular y arteriopatía periférica en función de la PD. Para poder obviar las diferencias en la comparabilidad inicial y la probable existencia de factores de confusión, se realizó una regresión logística.
Resultados
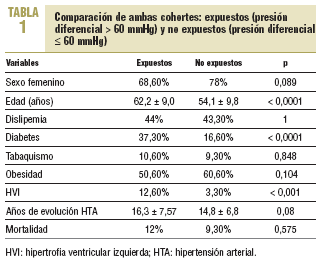
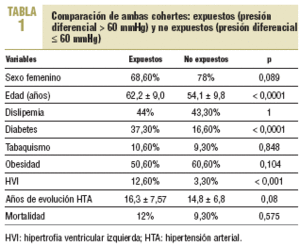
Se incluyó en el estudio a 300 participantes, 150 pertenecientes a la cohorte de expuestos (PD > 60 mmHg) y 150 a la cohorte de no expuestos (PD ¾ 60 mmHg). Se realizó la comparación inicial de ambos grupos (tabla 1).
En conjunto, 41 pacientes del grupo de expuestos presentaron algún ECV, lo que representa el 27,33% (intervalo de confianza [IC] del 95%, 20,59-34,07), frente a 19 pacientes en el grupo de no expuestos, que supone el 12,66% (IC del 95%, 7,26-18,02). El RR para padecer ECV era de 2,59 (IC del 95%, 1,42-4,73) para el grupo de PD elevada.
Si desglosamos los diagnósticos, presentaron cardiopatía isquémica el 16% (IC del 95%, 10,02-21,98) de los pacientes expuestos y el 5,33% (IC del 95%, 1,67-8,99) de los no expuestos. El RR de padecer cardiopatía isquémica era de 3,55 (IC del 95%, 1,54-8,15). En el mismo período se diagnosticó de accidente cerebrovascular al 12% (IC del 95%, 6,82-17,18) de los pacientes con PD alta y el 5,33% (IC del 95%, 1,67-8,99) del grupo con PD no alta; el RR de padecer accidente cerebrovascular fue 2,40 (IC del 95%, 1,02-5,75). El 6,66% (IC del 95%, 2,81-10,51) de los expuestos y el 2,66% (IC del 95%, 0,04-5,28) de los no expuestos presentaron arteriopatía periférica. No se hallaron diferencias estadísticamente significativas para presentar arteriopatía periférica (RR = 2,61; IC del 95%, 0,80-8,51).
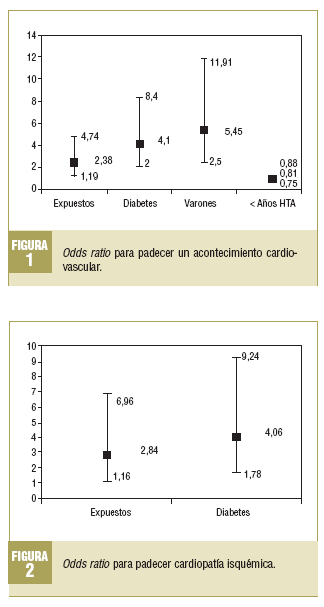
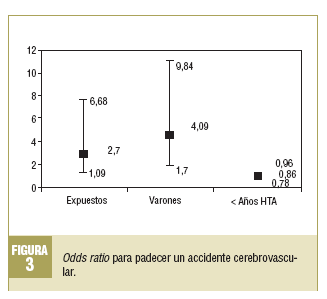
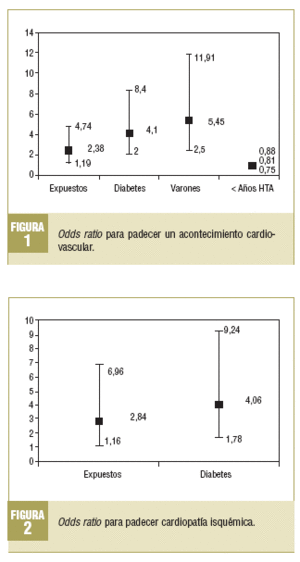
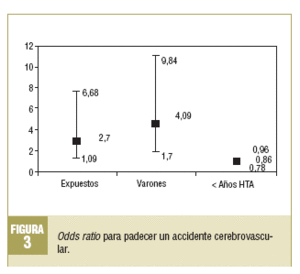
Para poder obviar las diferencias en la comparabilidad inicial y la existencia de probables factores de confusión, se realizó una regresión logística para los ECV: cardiopatía isquémica y accidente cerebrovascular (figs. 1-3).
La odds ratio (OR) para padecer un ECV fue de 2,38 (IC del 95%, 1,19-4,74). También se observó relación entre la aparición de ECV y la presencia de diabetes (OR = 4,10; IC del 95%, 2,0-8,40), el hecho de ser varón (OR = 5,45; IC del 95%, 2,50-11,91) y los años de evolución de la hipertensión arterial (OR = 0,81; IC del 95%, 0,75-0,88), ya que se observaron menos ECV con menos años de evolución de la hipertensión arterial.
Los pacientes con PD elevada tenían una OR de 2,84 (IC del 95%, 1,16-6,96) de padecer cardiopatía isquémica. También tenía relación con la aparición de cardiopatía isquémica la diabetes (OR = 4,06; IC del 95%, 1,78-9,24).
Para el accidente cerebrovascular, los pacientes con una PD alta tenían una OR de 2,70 (IC del 95%, 1,09-6,68). Asimismo, se observó que predisponía a presentar un accidente cerebrovascular el hecho de ser varón, con una OR de 4,09 (IC del 95%, 1,70-9,84), mientras que protegía la menor evolución de la hipertensión arterial, con una OR de 0,86 (IC del 95%, 0,78-0,96).
Discusión
Los datos actuales apuntan a que la elevación de la PD es un potente predictor de morbimortalidad de origen cardíaco en población adulta17, especialmente en ancianos18-20, para la insuficiencia cardíaca21,22y las enfermedades coronarias23,24, independientemente de los valores medios de la presión arterial25, y no tanto para los accidentes cerebrovasculares, en los que la PAS parece ser el predictor más fiable24, posiblemente por la elevación que experimenta con la edad.
Un incremento de la PD, en especial cuando se debe a un incremento de la PAS y una reducción de la PAD, se asocia a una elevación del riesgo cardiovascular aun cuando los valores absolutos de la PAS y PAD se hallen en el intervalo normal20,25. El valor predictivo de la PD es mayor cuando se determina por monitorización ambulatoria que cuando se obtiene en la visita médica, dado que la reacción de alerta del paciente puede convertirse en un factor de confusión24,26.
La PD es, pues, un marcador pronóstico de riesgo cardiovascular independiente en población general y el predictor más fiable de enfermedad de origen cardíaco a cualquier edad17, y no sólo en los individuos de edad muy avanzada27,28, en los que la prevalencia de hipertensión sistólica aislada es mayor. Así, la PD puede ser útil para identificar a grupos de individuos con mayor riesgo cardiovascular.
Aunque no se conoce la PD óptima, los expertos creen que el riesgo aumenta claramente con un valor de 60 mmHg o más. Según las últimas directrices de la Sociedad Europea de Hipertensión, se recomienda la reducción de la PD por debajo de 50 mmHg como objetivo terapéutico, especialmente en hipertensos mayores de 50 años.
En el presente estudio, y coincidiendo con otros previos, se demuestra que una PD más alta se asocia a un mayor riesgo de cardiopatía isquémica. En nuestro caso, sin embargo, la PD se muestra también como factor de riesgo de enfermedad cerebrovascular, aunque el escaso número de individuos que la presentan limita la extrapolación del resultado.
Otra limitación del presente estudio es la posibilidad de que, a pesar de etiquetar la PD como alta o no alta según el promedio de los 2 años previos al inicio del estudio, ésta pueda cambiar por diversos motivos a lo largo de los 10 años de observación. Sin embargo, el análisis por intención de tratar parece el más adecuado, dado que el paciente queda enmarcado en un grupo de estudio sobre la base del promedio de un número razonable de determinaciones de presión arterial.
La obtención en los pacientes de un distinto grado de riesgo cardiovascular en función de la PD (como promedio de las determinaciones en los últimos años) deberá hacernos centrar los esfuerzos en la corrección de la hipertensión arterial (mayoritariamente a expensas del componente sistólico), así como del resto de los factores de riesgo cardiovascular existentes, por presentar un riesgo añadido de padecer un ECV.
Son necesarios estudios epidemiológicos prospectivos en suficiente población hipertensa y general, en todos los rangos de edad y preferiblemente con medición ambulatoria de la presión arterial, para poder confirmar el papel de la PD en el riesgo de presentar ECV.