La prevalencia de la diabetes mellitus (DM) se ha incrementado ostensiblemente en los últimos 25 años. Distintos estudios, basados en la prevalencia de diabetes conocida en países de diferentes regiones del mundo, prevén que para el año 2030 el número de personas con diabetes podría ser de 366 millones. Por ello algunos autores la empiecen a considerar una enfermedad epidémica1, que representa un problema de salud pública de enormes proporciones y elevados costes para el sistema sanitario. La DM tipo 2 (DM2) es la forma más común, supera el 90% del total de la diabetes, y a ella nos referiremos en este editorial.
La aparición y progresión de las complicaciones crónicas de la DM2 son los principales determinantes de importancia como problema de salud y de la mayor parte de los costes sanitarios y sociales. La persona con diabetes presenta un riesgo cardiovascular más elevado que la población general, a lo que se añade la frecuente asociación frecuente de otros factores de riesgo cardiovascular (FRCV) clásicos, como la hipertensión arterial, la dislipemia y el tabaquismo. Todos ellos se potencian entre sí y ocasionan en la población diabética una elevada morbimortalidad, en especial cardiovascular.
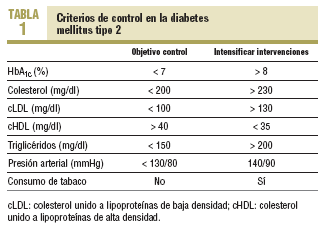
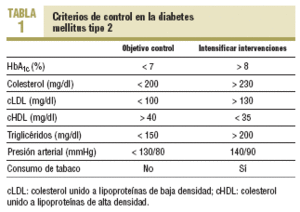
Por ello, en las recomendaciones de los últimos años de la American Diabetes Association (ADA)2, además de establecer criterios estrictos de control glucémico basados en las cifras de hemoglobina glicada, también sañala los valores deseables de control de la presión arterial (PA), perfil lipídico (colesterol unido a lipoproteínas de baja [cLDL] y alta [cHDL] densidad y triglicéridos) y prevención/cese del tabaquismo.
La nueva edición de la «Guía para el tratamiento de la diabetes tipo 2 en atención primaria» del GedapS (Grupo de estudio de la diabetes en la atención primaria de salud)3 propone unos criterios de control similares, basados en las evidencias que aportan los estudios epidemiológicos y en ensayos clínicos que han demostrado beneficios en la reducción de la aparición y progresión de las complicaciones. A partir de un enfoque integral y adaptado a la práctica en atención primaria de salud (APS), se indican los valores a partir de los que es imprescindible intervenir enérgicamente para conseguir unos niveles lo más cercanos a dichos objetivos (tabla 1).
Justificación de la necesidad de un control glucémico estricto
El único ensayo clínico prospectivo a largo plazo en la DM2, el United Kingdom Prospective Study (UKPDS), ha demostrado que el tratamiento intensivo de la hiperglucemia comporta una disminución significativa de las complicaciones microvasculares (retinopatía y nefropatía) de la diabetes4,5.
Los resultados del estudio Steno-26 demuestran que el tratamiento multifactorial basado en un control estricto del conjunto de FRCV (PA, glucemia, perfil lipídico y prescripción de aspirina) reduce a los 7,8 años la incidencia de episodios cardiovasculares y microvasculares en un 50-60%6.
Tratamiento
Se ha demostrado que la pérdida de peso y el ejercicio reducen en un 0,7% la HbA1c7 y constituyen la base del tratamiento de la DM2 y, en algunos casos, la única intervención necesaria, que nunca hay que descuidar.
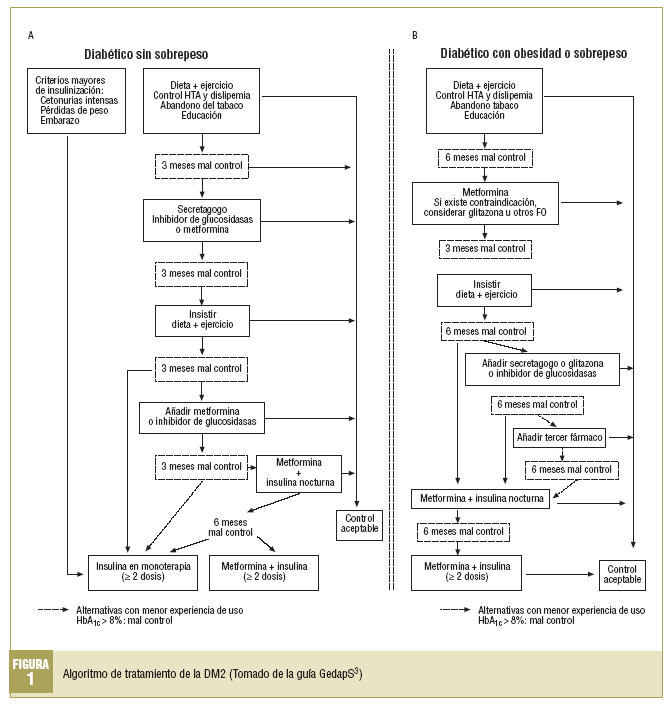
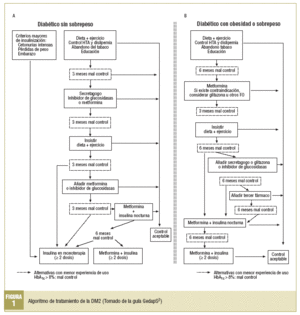
Disponemos de 4 grupos de fármacos orales (FO) que presentan diferentes mecanismos de acción, lo que permite la individualización del tratamiento. Hay revisiones pormenorizadas de las indicaciones de los distintos tratamientos farmacológicos, sus principales indicaciones y las evidencias en las que se basan4,8-11. El algoritmo de tratamiento propuesto en la guía GedapS se muestra en la figura 1.
Secretagogos
Es un grupo de fármacos constituido por las sulfonilureas y las glinidas, que estimulan la secreción de insulina por la célula beta pancreática y mejoran su utilización periférica. Su efecto secundario más frecuente es la hipoglucemia, de la que se debe advertir al paciente. Suelen producir aumento de peso durante los primeros meses de tratamiento.
Las sulfonilureas (glibenclamida, gliclazida, glimepirida, glipentida, glipizida y gliquidona) son los secretagogos de los que se dispone de una mayor experiencia de uso y reducen la HbA1c entre 1,5 y 2 puntos. Se consideran de elección para el tratamiento en monoterapia de los pacientes con DM2 sin sobrepeso y de los que presenten sobrepeso cuando haya intolerancia o contraindicación a la metformina. La glibenclamida es la sulfonilurea (SU) más potente y es el patrón habitual para comparar los nuevos fármacos. En el estudio UKPDS se demostró una reducción de las complicaciones microvasculares semejante a la obtenida con insulina5. La glimepirida y la gliclazida, a diferencia del resto de las sulfonilureas, se pueden administrar con las comidas, no están contraindicadas en presencia de insuficiencia renal leve-moderada (aclaramiento de creatinina > 25 ml/min) y presentan un menor riesgo de hipoglucemias, lo que las hace preferibles en los ancianos. La glimepirida y la gliclazida de liberación prolongada, recientemente comercializada, permiten una sola toma al día.
Los secretagogos de acción rápida o glinidas (repaglinida y nateglinida) tienen una acción similar a las sulfonilureas pero con un inicio de acción y eliminación más rápida (4-6 h). Controlan mejor la hiperglucemia posprandrial, presentan menor riesgo de hipoglucemias y menor incremento de peso que las sulfonilureas. Están indicadas cuando predominan las hiperglucemias posprandiales, en pacientes que no pueden seguir horarios regulares de alimentación, cuando el riesgo de hipoglucemias es mayor (ancianos, insuficiencia renal o hepática leve) y en caso de alergia a las sulfonilureas. No deben asociarse repaglinida y gemfibrocilo, ya que se prolonga la vida media de la repaglinida y aumenta el riesgo de hipoglucemia grave. No se dispone de estudios a largo plazo (> 3 años) que muestren su impacto en las complicaciones crónicas de la diabetes.
Metformina
Su principal mecanismo de acción es la disminución de la neoglucogénesis hepática y, en menor grado, el aumento de la captación muscular de glucosa. Mejora el perfil lipídico. No provoca hipoglucemias ni aumento de peso. Reduce la HbA1c entre 1,5 y 2 puntos.
En el estudio UKPDS, en los diabéticos con sobrepeso u obesidad, la metformina demostró reducciones significativas de la mortalidad (42%) y de las complicaciones macrovasculares (el 39% del infarto agudo de miocardio y el 41% de los accidentes cerebrovasculares), con una relación coste-efectividad superior a la de las sulfonilureas y la insulina8. Por este motivo se considera el fármaco de primera elección en el diabético con exceso de peso. En los diabéticos con normopeso podría ser también de primera elección, ya que no produce hipoglucemias ni aumento de peso10, pero no se dispone de estudios a largo plazo en este grupo de pacientes. El riesgo de acidosis láctica es prácticamente inexistente si se respetan las contraindicaciones (insuficiencia renal, hepática o cardíaca).
Inhibidores de las alfaglucosidasas
Acarbosa y miglitol actúan retrasando la absorción de los hidratos de carbono de los alimentos por inhibición, de forma reversible, de las alfaglucosidasas intestinales. Disminuyen las glucemias posprandiales en 50-60 mg/dl y los triglicéridos; además, no producen aumento de peso ni hipoglucemias. Reducen la HbA1c en 0,5-1 puntos. Están principalmente indicados en los pacientes con predominio de hiperglucemias posprandiales y con basales aceptables, pero también cuando hay contraindicación a otros fármacos orales y en el tratamiento combinado. Con la acarbosa se tiene una mayor experiencia clínica. Además, en un reciente metaanálisis post hoc de 7 ensayos clínicos se ha observado que la acarbosa disminuye de manera significativa la incidencia de episodios cardiovasculares (35%)12.
Glitazonas o tiazolidinadionas (rosiglitazona y pioglitazona)
Mejoran la sensibilidad a la insulina al incrementar la captación y utilización de la glucosa por el músculo liso y el tejido graso, reducen la lipólisis y, en menor grado, la neoglucogénesis hepática. Reducen la HbA1c en 1-1,5 puntos. Se utilizan principalmente en tratamiento combinado con metformina o sulfonilureas, aunque están también indicadas en monoterapia en diabéticos obesos con síndrome metabólico y que presentan intolerancia o contraindicaciones a la metformina. También pueden ser útiles como tercer fármaco oral cuando no se alcanzan los objetivos con el tratamiento combinado con sulfonilureas y metformina y el paciente rechaza la insulinización. No se dispone de estudios sobre su efectividad y reducción de complicaciones.
Insulina
Actualmente, además de las bien conocidas insulinas de acción rápida (regular) y de acción intermedia (NPH), disponemos de los análogos sintéticos de la insulina. En general, los análogos reducen la frecuencia de hipoglucemias sin diferencias en el grado de control glucémico (HbA1c) o en el incremento de peso, por lo que se precisan estudios de la relación coste-efectividad a largo plazo para confirmar estas ventajas sobre las actuales insulinas.
Análogos rápidos. Las insulinas lispro (Humalog®) y aspart (Novorapid®) presentan un perfil con un inicio de acción a los 10-15 min, un pico a las 1-2 h y una duración de entre 3 y 5 h. La principal ventaja es que se pueden administrar justo antes de la ingesta y permiten una cierta flexibilidad de horarios, lo que puede ser especialmente útil en los diabéticos tipo 1. En la DM2 están indicados en pacientes tratados con varias dosis de insulina que presentan hiperglucemias posprandiales o hipoglucemias antes de la comida siguiente. Pero también, al ser su efecto más corto que la insulina regular, puede haber hiperglucemias antes de la siguiente comida, por lo que requieren la administración concomitante de insulinas retardadas.
Análogos lentos. La insulina glargina (Lantus®), cuya acción se inicia a las 1-2 h, tiene una duración de 18-24 h, presenta una curva de acción plana y una absorción menos variable que la NPH, por lo que el riesgo de hipoglucemia es menor. La eficacia es similar a la de la NPH, tanto en combinación con fármacos orales como asociada a insulina rápida. Dado que no comporta un mejor control de la HbA1c y su coste es superior, está indicada cuando hay hipoglucemias nocturnas que no se corrigen modificando la pauta previa de insulina. También podría considerarse como alternativa en pacientes dependientes o con un riesgo alto de hipoglucemias (p. ej., ancianos que viven solos).
Tratamiento combinado con fármacos orales.Ante la persistencia de un control deficiente en los pacientes en tratamiento con monoterapia oral, es preferible añadir un segundo fármaco oral con diferente mecanismo de acción y aprovechar su efecto sinérgico que alcanza las dosis máximas del primero. La asociación de metformina y sulfonilurea es la que tiene mayor experiencia de uso, mayor eficacia y menor coste. La asociación de metformina con una glitazona podría considerarse de elección en pacientes con síndrome metabólico, aunque no se dispone de estudios a largo plazo que demuestren qué asociación es más eficaz en el control y reducción de las complicaciones.
La eficacia de la triple terapia, es decir, la asociación de 3 fármacos orales, se ha evaluado en pocos ensayos clínicos en comparación con la asociación de insulina y fármacos orales.
Combinación de fármacos orales con insulina. La pauta de elección actual es añadir insulina intermedia (NPH, 10 UI) al acostarse manteniendo los fármacos orales, con ello se reduce la neoglucogénesis hepática y disminuye la hiperglucemia basal (en ayunas). Si el paciente está siendo tratado con 2 fármacos orales, se aconseja mantener la metformina y suspender los demás. Si no recibe metformina, se aconseja mantener el fármaco más potente. Las glitazonas no están autorizadas en esta indicación. Cuando el control no es suficiente con la pauta de insulina nocturna y FO, se debe a pasar a dosis múltiples de insulina manteniendo la metformina (fig. 1).
Conclusión
En resumen, actualmente disponemos de un importante arsenal terapéutico para el tratamiento de la DM2, lo que podría ayudarnos a conseguir unos niveles de HbA1c lo más cercanos posible a los objetivos de control y, de esta forma, reducir la presentación o progresión de las complicaciones crónicas de la enfermedad. Para ello, muchos pacientes requerirán tratamiento combinado con varios fármacos orales y/o insulina. Los nuevos fármacos orales y análogos de insulina no pueden ser aún considerados de primera elección y deben reservarse para el tratamiento combinado o cuando haya contraindicación o efectos adversos con otros FO o insulina y mientras no se disponga de estudios comparativos que pongan de manifiesto los beneficios a largo plazo. Se debe individualizar muy bien su indicación, ya que de momento no se ha demostrado que sean superiores y su coste es notablemente más elevado.