El cáncer colorrectal (CCR) es la segunda causa de mortalidad por cáncer en la mayoría de los países desarrollados, tanto en varones como en mujeres, ocupando el primer lugar cuando se tienen en cuenta ambos sexos de manera conjunta1.
La mayoría de los tumores son esporádicos, si bien una pequeña parte de ellos corresponde a formas hereditarias, bien poliposis adenomatosa familiar (PAF) (menos del 1%) o síndrome de Lynch (2-5%). Sin embargo, se estima que en un 15-20% adicional de casos puede haber un componente hereditario aún no bien establecido2.
En los últimos años está teniendo lugar un profundo cambio en las estrategias de cribado poblacional y seguimiento de CCR. Surgen unidades multidisciplinarias en los hospitales terciarios constituidas por gastroenterólogos, cirujanos, oncólogos médicos y oncólogos radioterápicos, radiólogos, biólogos moleculares, etc., para proporcionar tratamientos más individualizados, coordinados y específicos. Asimismo, emergen unidades de «alto riesgo» constituidas fundamentalmente por gastroenterólogos cuyo objetivo es la prevención, evaluación y seguimiento de pacientes con CCR o de sus familiares. Las unidades de cáncer familiar, generalmente gestionadas por los oncólogos, tienen por objetivo la estimación del riesgo familiar y la solicitud o no de determinados estudios genéticos. Los médicos de atención primaria forman parte esencial de este abordaje multidisciplinario donde la detección precoz de lesiones y el cribado poblacional son componentes fundamentales. Por ello, tienen la posibilidad de solicitar estudios endoscópicos para aplicar las estrategias de cribado poblacional y participan activamente en la elaboración y difusión de guías de práctica clínica como la desarrollada por la Asociación Española de Gastroenterología, Sociedad Española de Medicina de Familia y Comunitaria y el Centro Cochrane Iberoamericano3.
La colonoscopia es, en estos momentos, el «patrón oro» de seguimiento de pacientes sometidos a polipectomías o en la detección de neoplasias malignas, tanto en los casos índice como en familiares de los mismos en función de las recomendaciones sugeridas por las guías de práctica clínica.
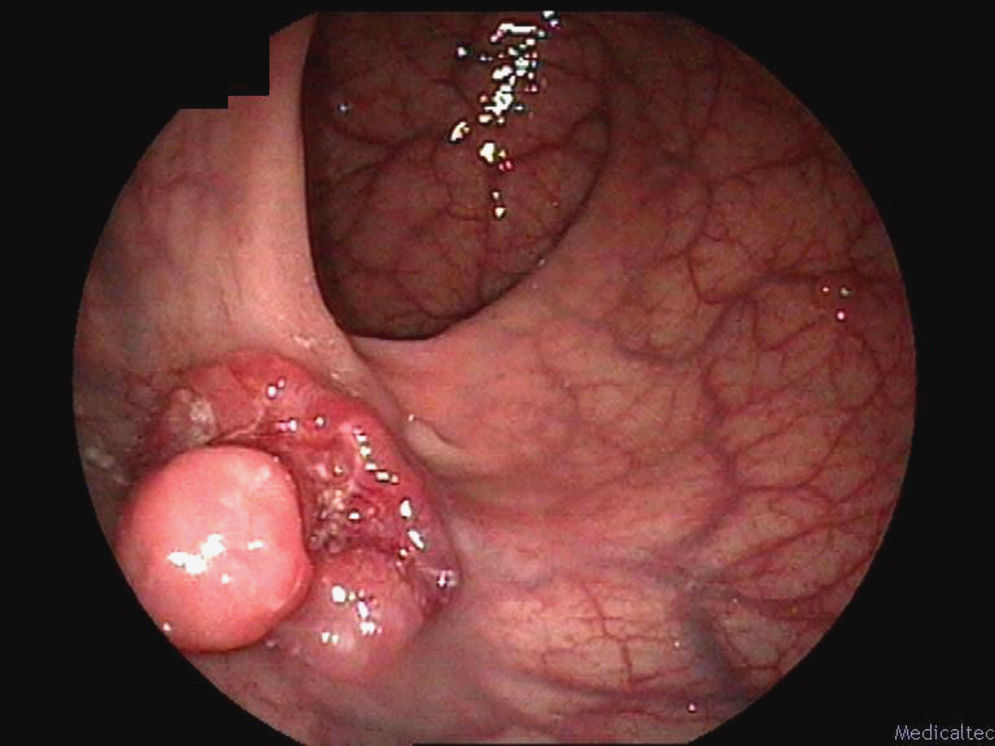
No obstante, a pesar de ser la prueba de referencia, su sensibilidad para el diagnóstico de lesiones precancerosas o CCR no es del 100%, existiendo casos de CCR diagnosticados entre los períodos de cribado, tras un resultado negativo en el cribado previo y pese a la correcta aplicación de las estrategias en función de las guías de práctica clínica. Esta entidad es conocida como «cáncer colorrectal de intervalo» (fig. 1). Según los estudios, su incidencia se ha estimado hasta en 6 casos por cada 1.000 pacientes con una colonoscopia previa sin lesiones o con resección completa de las mismas4–7. Su origen puede ser debido a lesiones no visualizadas, con mayor frecuencia lesiones no protruidas (planas) y/o de colon proximal, adenoma residual sobre lesiones resecadas y/o lesiones surgidas de novo6–9. Según la localización de las lesiones, existen diferentes estudios que apuntan a que un 5-6% de los cánceres de colon derecho tenían una colonoscopia previa sin lesiones entre los 6 meses y 3 años anteriores al diagnóstico10. La colonoscopia parece ser menos efectiva en la detección de CCR de colon derecho que en la de izquierdo, existiendo un estudio que apunta a una disminución de la mortalidad por CCR en colon izquierdo, no siendo así cuando la neoplasia se asienta en el colon derecho11. Por ello, es imprescindible que tanto los especialistas que realizan las colonoscopias como los médicos que indican y solicitan el procedimiento sean conscientes de las limitaciones de éste de cara a introducirlas en la práctica clínica. Existen una serie de criterios de calidad de una colonoscopia. Entre ellos se encuentran: 1) la intubación cecal: considerando completa solamente aquella en la que se consigue una visualización del fondo del ciego; y 2) la preparación adecuada del colon: un colon con restos fecales, por pocos que sean, puede hacer que pasen desapercibidas determinadas lesiones de morfología no protruida o de tamaño inferior a 1cm. Las lesiones planas o deprimidas, que no protruyen en la luz, pueden presentar con mayor frecuencia cambios avanzados al diagnóstico, entendiendo por éstos la presencia de un componente velloso o de displasia de alto grado. Los informes de endoscopia deberían especificar estas 2 características. Se han definido también otros indicadores de tipo técnico como parámetros de calidad: tiempo de retirada, tasa de detección de adenomas del endoscopista y del centro, porcentaje de lesiones no protruidas detectadas, etc., siendo estos últimos dependientes del médico que realiza la exploración10,12. Una adecuada limpieza del colon y una exploración completa permiten adecuar los tiempos de seguimiento del paciente según las recomendaciones de las guías de práctica clínica. Esto es así tanto en el contexto del paciente con antecedentes personales de pólipos adenomatosos, CCR intervenido o con historia familiar de CCR.
A las 7:00h en la esfera del reloj, en el recto distal, se visualiza una lesión adenomatosa, exofítica, de tamaño inferior a 2cm, con un nódulo dominante distal y un área central ulcerada y deprimida. Corresponde a un adenocarcinoma rectal en un paciente con un estudio previo 3 años antes sin lesiones.
Nuestro posible papel en este proceso, como médicos peticionarios, es intentar disminuir al máximo la incidencia del CCR de intervalo en nuestro medio, teniendo en cuenta los criterios de calidad de la colonoscopia realizada a los pacientes y considerando acortar los tiempos recomendados de seguimiento en el caso de exploraciones no óptimas.
También es necesario valorar la derivación de los pacientes a unidades de mayor especialización en los casos complejos que parezcan tener un componente genético o se prevea que vayan a requerir un seguimiento más intenso y/o determinados análisis más específicos. Tal es el caso, entre otros, de los adenomas avanzados (tamaño superior a 1cm, componente velloso y/o presencia de displasia de alto grado), la resección de un carcinoma intramucoso o submucoso superficial (sin invasión de la microvasculatura ni afectación de estructuras linfáticas), el predominio de múltiples adenomas planos (susceptibles de realizar las siguientes colonoscopias con cromoendoscopia13,14) o pacientes con poliposis atenuadas (más de 10-15 pólipos adenomatosos resecados en un procedimiento o más de 15 acumulados en las distintas endoscopias) cuyo sustrato genético ha sido demostrado en algunos casos15.
En resumen, es fundamental una especial atención a los criterios básicos de buena calidad de una colonoscopia: correcta preparación e intubación cecal, la adecuación de los tiempos de seguimiento en función de ello y una derivación precoz a unidades especializadas en los casos complejos o que sugieren un factor genético asociado.