Partimos de un escenario clínico para abordar la cuestión de la prescripción inducida desde una perspectiva bioética: Paciente de 19 años que acude a urgencias de su hospital público de referencia, donde se le diagnostica de un esguince de tobillo y se le prescribe Enantyum© y omeprazol. Posteriormente solicita a su médico de familia las recetas de estos fármacos, que ya le han dispensado en la oficina de farmacia. El médico de atención primaria (AP) habría prescrito ibuprofeno (eficacia y seguridad similares con menor coste) y no habría asociado omeprazol (por no constar riesgo de gastropatía).
Consideramos prescripción inducida (PI) aquélla propuesta por alguien diferente al médico que extiende la receta. Supone un 24-77% de todas las prescripciones de médicos de AP1–8 y solo una minoría (2-13%)3,8 de ellos las modifican. La PI en Atención Hospitalaria (AH) es más cara (25-100%) que la propia de AP2,6,8,9. Las PI realizadas por los médicos de AP en desacuerdo con quien las induce constituyen un tercio de ellas3,5,7,9.
Según el Observatorio de Agresiones de la Organización Médica Colegial, el 31% de agresiones a médicos tuvo relación con discrepancias y el 13% con la no realización de una prescripción solicitada10.
El caso anterior, aparentemente poco relevante, representa una situación tan frecuente que supone un problema significativo: los médicos de AP se verían movidos a actuar cotidianamente de forma que no habría una coherencia entre su criterio y su acto de prescripción.
La Ley 44/2003, de 21 de noviembre, de Ordenación de las Profesiones Sanitarias, en su artículo 4.7 afirma que «el ejercicio de las profesiones sanitarias se llevará a cabo con plena autonomía técnica y científica…». Por otro lado, el derecho del paciente a la obtención de la prestación farmacéutica, se recoge en el artículo 10.14 de la Ley General de Sanidad.
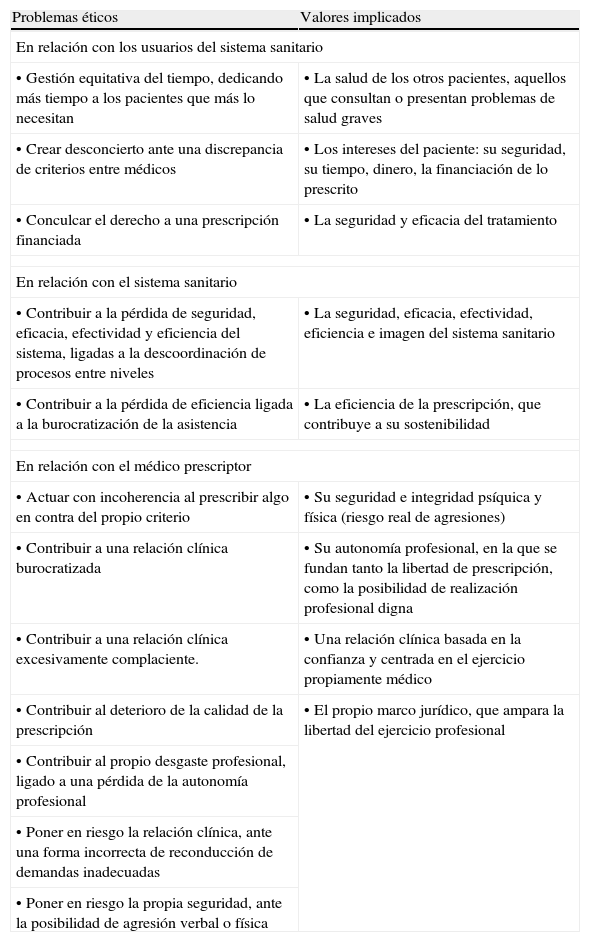
La pregunta que nos planteamos es la siguiente: ante una PI con la que el médico de AP está en desacuerdo, cuál sería la actuación éticamente más adecuada. Los problemas éticos y los valores implicados se enumeran en la tabla 1.
Problemas éticos y valores implicados en el escenario clínico
| Problemas éticos | Valores implicados |
| En relación con los usuarios del sistema sanitario | |
| • Gestión equitativa del tiempo, dedicando más tiempo a los pacientes que más lo necesitan | • La salud de los otros pacientes, aquellos que consultan o presentan problemas de salud graves |
| • Crear desconcierto ante una discrepancia de criterios entre médicos | • Los intereses del paciente: su seguridad, su tiempo, dinero, la financiación de lo prescrito |
| • Conculcar el derecho a una prescripción financiada | • La seguridad y eficacia del tratamiento |
| En relación con el sistema sanitario | |
| • Contribuir a la pérdida de seguridad, eficacia, efectividad y eficiencia del sistema, ligadas a la descoordinación de procesos entre niveles | • La seguridad, eficacia, efectividad, eficiencia e imagen del sistema sanitario |
| • Contribuir a la pérdida de eficiencia ligada a la burocratización de la asistencia | • La eficiencia de la prescripción, que contribuye a su sostenibilidad |
| En relación con el médico prescriptor | |
| • Actuar con incoherencia al prescribir algo en contra del propio criterio | • Su seguridad e integridad psíquica y física (riesgo real de agresiones) |
| • Contribuir a una relación clínica burocratizada | • Su autonomía profesional, en la que se fundan tanto la libertad de prescripción, como la posibilidad de realización profesional digna |
| • Contribuir a una relación clínica excesivamente complaciente. | • Una relación clínica basada en la confianza y centrada en el ejercicio propiamente médico |
| • Contribuir al deterioro de la calidad de la prescripción | • El propio marco jurídico, que ampara la libertad del ejercicio profesional |
| • Contribuir al propio desgaste profesional, ligado a una pérdida de la autonomía profesional | |
| • Poner en riesgo la relación clínica, ante una forma incorrecta de reconducción de demandas inadecuadas | |
| • Poner en riesgo la propia seguridad, ante la posibilidad de agresión verbal o física | |
Una posibilidad es realizar habitualmente las PI aunque haya discrepancia. Ésta respeta el criterio de quien la induce, quizá las preferencias del paciente, evita la impresión de descoordinación entre facultativos y salva los intereses del paciente. Además reduce el riesgo de situaciones conflictivas, agresiones y preserva la relación médico-paciente previa.
Sin embargo, así se vulnera cotidianamente la autonomía de prescripción; se configura un modelo de médico que no demuestra un criterio propio; se contribuye a una relación clínica basada en la complacencia y se propicia un tipo de consulta en la que se tiende a la mera emisión de documentos acreditativos de prestaciones económicas. Es lógico pensar que esta opción puede socavar la moral del profesional.
Otra posibilidad es no realizar nunca una PI con la que se está en desacuerdo. Esta opción preserva la autonomía del médico, pero puede perjudicar económicamente al paciente, crea descoordinación y configura un tipo de médico severo, con una relación clínica paternalista.
Cursos de acción óptimosLos cursos de acción éticamente óptimos suelen situarse entre extremos y tienden a salvar los valores implicados (tabla 1). Incluirían:
Informar del bien que se promueve: «Su médico se ocupa de su salud ante todo, prescribiendo con criterio propio y coordinando los tratamientos de otros especialistas, que adapta si lo considera adecuado».
Valorar el problema de salud, confirmando el tratamiento, si respeta los principios de no maleficencia, beneficencia y justicia, fundamentos de una prescripción segura, eficaz y eficiente. Si no hubiera acuerdo con la PI, se debería informar del motivo, así como de la posibilidad de solicitar la financiación de los medicamentos mediante «reintegro de gastos». Para ello es necesario estar familiarizado con técnicas de comunicación orientadas a reconducir demandas inadecuadas. Además, habría que informar a los superiores de las discrepancias observadas.
Excepcionalmente sería razonable considerar la realización de una PI en contra del propio criterio: bien cuando la discrepancia sea de bajo grado y el perjuicio grave (principio de no maleficencia); o bien, cuando haya sospecha de riesgo de agresión. Ésta requeriría aplicar los protocolos de «situaciones conflictivas con ciudadanos» y denunciar el hecho.
Uno de los valores implicados más relevantes es la autonomía de prescripción; por tratarse de autonomía, es algo estrechamente ligado a la propia dignidad. Aunque la vulneración de la propia libertad de prescripción provenga del mismo profesional (con la mejor voluntad e intentando no causar perjuicios al paciente), la consecuencia previsible de la pérdida de autonomía no puede ser otra que una tendencia al desgaste profesional.
Pero el valor de la libre prescripción solo se hará realidad si es practicado competentemente cada día, «pues lo que hay que hacer después de haber aprendido, lo aprendemos haciéndolo»11. Y las consecuencias se reflejarán en los indicadores de prescripción, pero incluirán además otros cambios.
Entre ellos habrá que contar con modificaciones en la propia forma de ser, en la relación clínica y en el estilo de consulta: pasando de una forma de ser extremadamente afable, a otra algo menos afable pero más respetuosa consigo mismo como profesional y cuidador («sí mismo como otro»12); de una relación clínica de confianza demasiado basada en la complacencia a una basada en la competencia; y de una estructura de consulta plagada de interrupciones burocráticas, a una más libre de esas interferencias.
En resumen, ante una PI con la que el médico de AP no está de acuerdo se propone dirigir la atención a valorar el problema de salud y actuar respetando el propio criterio clínico, indicando al paciente las vías administrativas alternativas para conseguir la financiación de los fármacos, e instando a los responsables a mejorar procesos de coordinación. De llevarse a cabo, estos cursos de acción darían lugar a hábitos profesionales que podrían cambiar los indicadores de prescripción, el modelo de profesional, el paradigma de relación clínica y en parte la propia estructura de la consulta.
Santiago Álvarez Monteroa, Salvador Casado Buendíab, Guadalupe Olivera Cañadasc, Fátima Bermejo Fernándeza, Nieves Cano Linaresd, Jose Antonio Castillejo Espadae, Eliana Cortés Troyanof, Carlos Díaz Gonzálezg, Pedro Pablo Gaitero Terradillosh, Maria Isabel García Arroitai, Silvia Herrero Hernándezj, Maria Soledad Holgado Catalánf, Carmelo Jiménez Garcíak, Fernando León Vázquezl, Lourdes Pérez Gonzálezm, Carolina Ruiz Entrecanalesn y Adela Villanueva Guerrao.
a Centro de Salud de Torrelodones, Dirección Asistencial Noroeste, Gerencia de Atención Primaria, Servicio Madrileño de Salud, Comunidad de Madrid, España
b Centro de Salud de Collado Villalba Pueblo, Gerencia de Atención Primaria, Servicio Madrileño de Salud, Comunidad de Madrid, España
c Dirección General de Atención Primaria, Gerencia Adjunta de Planificación y Calidad, Gerencia de Atención Primaria, Servicio Madrileño de Salud, Comunidad de Madrid, España
d Unidad de Cuidados Paliativos, Dirección Asistencial Noroeste, Gerencia de Atención Primaria, Servicio Madrileño de Salud, Comunidad de Madrid, España
e Servicio de Suministros, Dirección Asistencial Noroeste, Gerencia de Atención Primaria, Servicio Madrileño de Salud, Comunidad de Madrid, España
f Centro de Salud de Monterrozas, Dirección Asistencial Noroeste, Gerencia de Atención Primaria, Servicio Madrileño de Salud, Comunidad de Madrid, España
g Centro de Salud de Aravaca, Dirección Asistencial Noroeste, Gerencia de Atención Primaria, Servicio Madrileño de Salud, Comunidad de Madrid, España
h Unidad de Cuidados Paliativos, Dirección Asistencial Noroeste, Gerencia de Atención Primaria, Servicio Madrileño de Salud, Comunidad de Madrid, España
i Centro de Salud de El Escorial, Dirección Asistencial Noroeste, Gerencia de Atención Primaria, Servicio Madrileño de Salud, Comunidad de Madrid, España
j Unidad de Farmacia, Dirección Asistencial Noroeste, Gerencia de Atención Primaria, Servicio Madrileño de Salud, Comunidad de Madrid, España
k Centro de Salud de Collado Villalba, Dirección Asistencial Noroeste Gerencia de Atención Primaria, Servicio Madrileño de Salud, Comunidad de Madrid, España
l Centro de Salud de Pozuelo San Juan, Dirección Asistencial Noroeste Gerencia de Atención Primaria, Servicio Madrileño de Salud, Comunidad de Madrid, España
m Centro de Salud de Las Rozas El Abajón, Dirección Asistencial Noroeste, Gerencia de Atención Primaria, Servicio Madrileño de Salud, Comunidad de Madrid, España
n Gerencia de Atención Primaria, Servicio Madrileño de Salud, Comunidad de Madrid, España
o Unidad de Atención al Paciente, Dirección Asistencial Noroeste, Gerencia de Atención Primaria, Servicio Madrileño de Salud, Comunidad de Madrid, España
El listado de componentes del Comité se puede encontrar en el Anexo 1 al final del artículo.