¾ 20. Conclusions. The prevalence of depression in our primary care setting is high. The disorder was underdiagnosed in as many as 44.3% of the persons likely to have depressive disorder (especially women, widows and widowers, retired persons, persons who had experienced stressful life events, and frequent users of primary care services).
Introducción
La prevalencia de los trastornos depresivos en atención primaria (AP) y su capacidad de detección por parte del médico representan un tema controvertido y de gran interés1. En los últimos años se han publicado numerosos trabajos al respecto2-11, tanto desde el ámbito de la AP como desde el punto de vista de la psiquiatría. Sin embargo, aún quedan aspectos por estudiar, puesto que algunos de los trabajos presentan limitaciones metodológicas10,11.
Conviene diferenciar la prevalencia de depresión estimada para la población que acude a las consultas de AP de la estimada para la población general, situándose esta última en un 6% de prevalencia/año y en un 15% a lo largo de la vida12. La prevalencia-vida de episodio depresivo mayor en los países industrializados se estima en un 8-12% para los varones y el 20-26% para las mujeres1-3. En todos los países industrializados la incidencia de trastornos afectivos es cada vez mayor y se manifiesta a edades más tempranas4. Según diversos estudios epidemiológicos, la depresión mayor en AP tiene una prevalencia puntual estimada de un 5-10%, y un 10-30% más podría presentar depresión subclínica5-7.
Hasta ahora los estudios sobre la prevalencia de depresión en AP han utilizado dos métodos. Por un lado pruebas de cribado, como el BDI (Beck Depression Inventory)4,5,8, CES-D (Center for Epidemiologic Studies-Depression Scale)6,9-11 o SDS (Zung´s Self-Rating Depression Scale)13,14, seguidas de entrevistas diagnósticas estructuradas, como la SCID (Structured Clinical Interview for DSM-III-R)8-10,15, MINI (Mini International Neuropsychiatric Interview) o SCAN (Schedules for Clinical Assessment in Neuropsychiatry)5. Los estudios de doble fase requieren de la participación de personal clínico en la segunda fase. El segundo método ha sido la administración única de entrevistas diagnósticas, como la CIDI (Composite International Diagnostic Interview)16. El problema principal de las entrevistas diagnósticas es la necesidad de personal cualificado y la disposición de tiempo suficiente para la administración, por lo que son de difícil manejo desde AP8,11,14,17,18.
La bibliografía revisada sugiere que el médico de AP detecta poco los trastornos depresivos, permaneciendo infradiagnosticados entre un tercio y la mitad de los casos8,9,14,15,19,20. En los diferentes estudios revisados se esgrimen diversas razones para explicar esta evidencia: en primer lugar, la pluripatología por la que consulta el paciente a su médico, en la que se engloban múltiples síntomas somáticos, que también se incluyen como criterios diagnósticos dentro de los trastornos depresivos2. En segundo lugar, las características de los pacientes depresivos que acuden a las consultas de AP: éstos son diferentes a los diagnosticados y tratados en el nivel de la especialidad, de manera que los que acuden a AP presentarían menor gravedad y mayor tiempo de evolución8,9,17, mientras que los que lo hacen a la consulta del psiquiatra son casos incidentes, con una clínica más florida, por lo que han sido más precozmente derivados a salud mental y cumplen mejor los criterios diagnósticos psiquiátricos.
Finalmente, según algunos estudios, la detección de depresión por el médico de AP es tanto mayor cuanto mayor es la familiaridad y el conocimiento previo de la historia psiquiátrica del paciente9, por lo que si existe poca continuidad en el seguimiento por parte del médico de AP la detección sería inferior.
La detección de los trastornos depresivos por parte del médico de AP tiene una trascendencia fundamental en la prevención de suicidios asociados al trastorno, en la mejora de calidad de vida del paciente y en la reducción de costes sanitarios, puesto que este tipo de pacientes son más utilizadores de servicios médicos y presentan significativamente más disfunción que los pacientes con enfermedades médicas crónicas1,4.
Por un lado, el presente trabajo pretende estudiar la prevalencia de depresión en AP a través de un estudio de doble fase, y por otro persigue estudiar el posible infradiagnóstico de los trastornos depresivos por el médico de AP y los factores que influyen en él.
Material y métodos
Diseño y ámbito
Se trata de un estudio transversal, descriptivo, en el Área Básica de Salud de Gavà II, una zona urbana a 10 km de Barcelona con 19.000 habitantes.
Sujetos
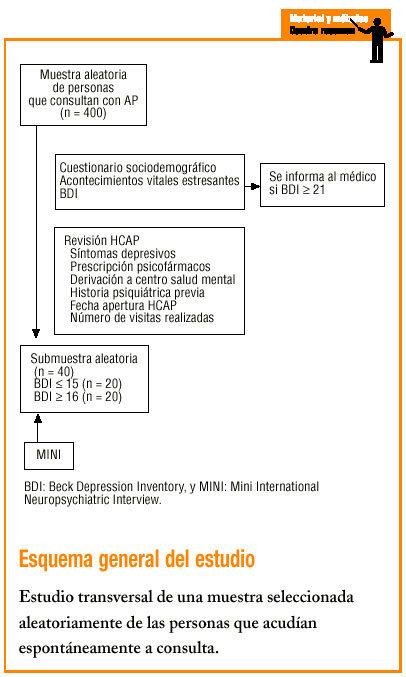
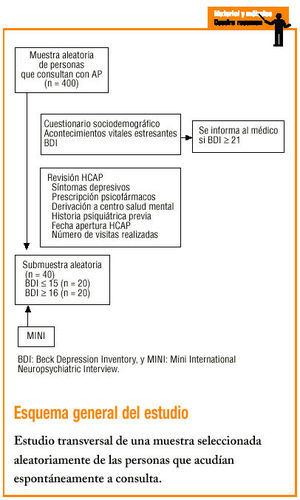
Se seleccionó aleatoriamente una muestra de 400 sujetos, de edades comprendidas entre 18 y 65 años, que acudían espontáneamente a consulta con uno de los 8 médicos de AP del centro (4 del turno de mañana y 4 del turno de tarde). Se excluyeron las personas con desconocimiento de la lengua.
El tamaño de la muestra se calculó a partir de una prevalencia esperada del 20%, con un error alfa del 5% y una precisión del 4%.
La selección de sujetos se realizó en 10 sesiones, escogiendo 40 pacientes al azar en cada sesión (20 del turno de mañana y 20 más de turno de tarde). Los sujetos fueron informados del estudio y, después de la visita con el médico de AP, se les solicitó su consentimiento verbal para participar. El período de recogida de datos fue de 3 meses (desde noviembre de 1999 hasta enero de 2000).
Método
Se administró un cuestionario sociodemográfico donde se recogieron datos de filiación y presencia de acontecimientos vitales estresantes (AV) en los últimos 6 meses. Los AV recogidos fueron los 10 primeros acontecimientos vitales objetivos de la Escala de Acontecimientos Vitales de Paykel (muerte de familiar/amigo, enfermedad personal, accidente propio/ser cercano, embarazo propio/ser cercano, cambio de situación financiera, cambio trabajo/casa, divorcio/separación, matrimonio, pérdida trabajo). A continuación se administró el test de cribado de depresión BDI en su versión autoadministrada de 21 ítems, validado en España por Conde, Esteban y Useros (1976)3,21-27.
Posteriormente se revisaron las historias clínicas de los 400 sujetos incluidos, recogiendo: número y tipo de psicotropos que toma actualmente, anotación o no de la presencia de síntomas psiquiátricos por el médico de AP en los 30 días anteriores, derivación o no del paciente a centro de salud mental (CSM), historia previa de enfermedad psiquiátrica, presencia de patología somática de base, fecha de apertura de la historia clínica y número total de visitas realizadas desde la apertura.
Dentro de la semana posterior a la entrevista inicial se entrevistaron 40 sujetos, seleccionados aleatoriamente, con la entrevista diagnóstica MINI (Mini International Neuropsychiatric Interview)28, 20 con BDI ¾ 15 y 20 más con BDI >= 16, con el objetivo de comprobar la validez del BDI.
Con los datos obtenidos de la administración de la MINI se recalculó el punto de corte óptimo del BDI, así como su sensibilidad y especificidad para la muestra estudiada. Con el punto de corte óptimo se calcularán los verdaderos positivos, verdaderos negativos, falsos negativos y falsos positivos. Finalmente se informó a los médicos de AP de aquellos pacientes que superan el punto de corte en el BDI.
Análisis estadístico
Los datos se analizaron con el paquete estadístico SPSSWIN versión 6.1. Las prevalencias y sus intervalos de confianza se han calculado utilizando la información tanto de la encuesta transversal como los datos de sensibilidad y especificidad del BDI evaluado por la MINI. El método fue desarrollado por Tenenbein29 y utiliza estimadores de máxima verosimilitud para calcular el intervalo de confianza. Con este método conseguimos agrupar la información obtenida en las dos fases del estudio. El método de Tenenbein se ha empleado también al estudiar la prevalencia desglosada en estratos para la variable género. Debido al escaso número de casos por estrato, cuando desglosamos la muestra entre categorías de una variable con varios estratos hemos utilizado las prevalencias no ajustadas para estas comparaciones. Los intervalos de confianza de estas prevalencias se calcularon por el método exacto a través de las tablas cuando n* p < 10 y con una transformación a una distribución normal en los otros casos.
Los otros análisis estadísticos realizados han sido: curva ROC, cálculo de la odds ratio (OR), ji-cuadrado y comparación de medias (t-test y one-way anova).
Resultados
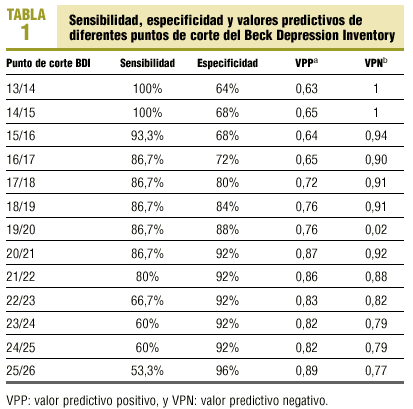
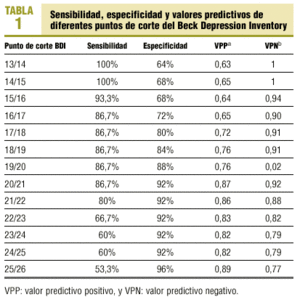
La tabla 1 muestra la sensibilidad, especificidad y valores predictivos según distintos puntos de corte del BDI, tomando como referencia la MINI. Los mejores resultados se obtienen cuando éste se sitúa en 20/21. Se han considerado como no casos las personas que puntúan ¾ 20 en el BDI, y como casos los que >= 21.
La prevalencia no ajustada, utilizando el punto de corte BDI 20/21, de trastorno depresivo en AP se sitúa en el 15,5% (BDI >= 21). Si corregimos en función de los valores predictivos obtenidos a partir de la MINI por el método de Tenenbein, se encuentra una prevalencia del 20.2%, con un intervalo de confianza del 95% de 11-29%.
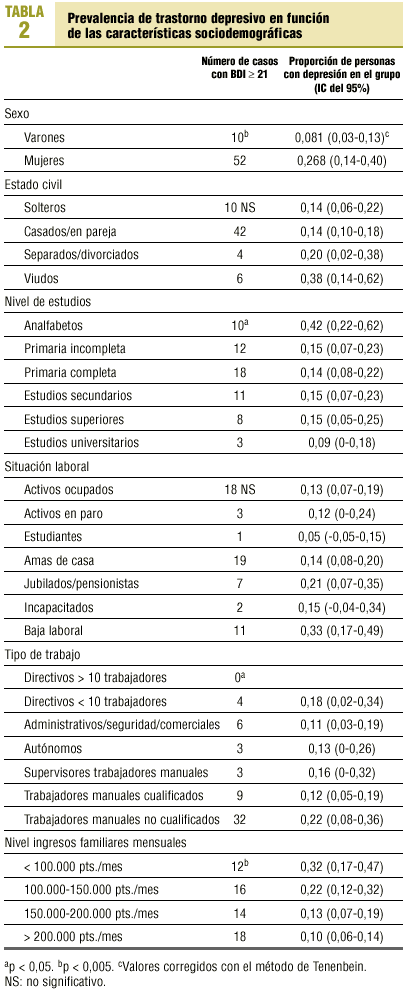
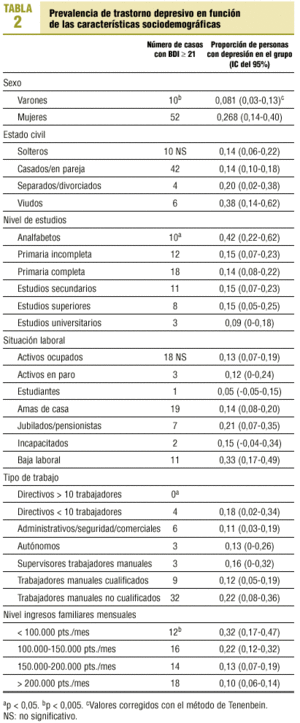
La tabla 2 muestra la prevalencia de trastorno depresivo según diversas variables sociodemográficas. La distribución por sexos determina una mayor proporción de mujeres con trastorno depresivo (OR, 4,15; p < 0,01).
Para estudiar la detección del médico de AP de los trastornos depresivos, se establecen 4 categorías: verdaderos positivos (personas que superan punto de corte en BDI y hay anotación por parte del médico de AP de que presentan un trastorno depresivo y/o prescripción de psicofármacos), verdaderos negativos (no superan el punto de corte en BDI y no hay anotación del médico de AP ni prescripción de psicofármacos), falsos negativos (superan el punto de corte en BDI, pero no hay anotación del médico de AP o prescripción de psicofármacos) y falsos positivos (no superan el punto de corte en BDI, pero hay anotación del médico y/o prescripción de psicofármacos). Un 66,6% son verdaderos negativos, el 7% falsos negativos, el 8,9% verdaderos positivos y el 17,5% falsos positivos. En cuanto al género, se observa una mayor tendencia en el caso de las mujeres a ser falsos negativos (8,3% frente a un 4,2% en
los varones) y verdaderos positivos (10,9% frente a 4,2% en varones), y en el caso de los varones a ser verdaderos negativos (75,4% frente a un 62,6% en mujeres) (p < 0,05). Son falsos negativos un 18,8% de los viudos (p < 0,05) y el 12,1% de los jubilados (p < 0,05). No existen diferencias entre la edad, el tipo de trabajo y las cuatro anteriores categorías.
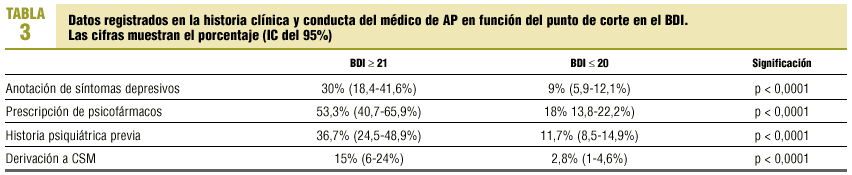
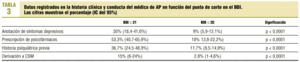
El médico de AP hace anotaciones de presencia de sintomatología psiquiátrica en un 12,3% de los casos estudiados, de los cuales el 38,3% superaba el punto de corte en el BDI, y de los sujetos con BDI >= 21 el médico de AP hizo anotaciones en un 30% (p < 0,0001) (tabla 3). De los sujetos del estudio, un 15,6% tenía historia previa de trastorno psiquiátrico; tomaba medicación psicotropa el 23,6%, y había sido derivado a servicios de salud mental el 4,7%. De los casos sin historia psiquiátrica previa, el médico de AP detecta 18 de 323, y de los casos con historia psiquiátrica detecta 29 de 60 (p < 0,0001). De los sujetos en tratamiento con psicofármacos un 64,4% no superaba el punto de corte en el BDI y un 46,7% de los que superaban el punto de corte no tomaba ningún psicofármaco (p < 0,0001).
Las personas que no superan el punto de corte en el BDI visitan una media de 5,6 veces/año (DE, 4,1) a su médico de AP, mientras que las que tienen probable trastorno depresivo lo hacen una media de 8,9 (DE, 7,9) (p < 0,001). Los verdaderos negativos tienen el índice de frecuentación más bajo, con una media de visitas/año de 5 (DE, 3,5), mientras que los falsos negativos, falsos positivos y verdaderos positivos muestran los más altos índices de frecuentación, con unas medias de 10,7 (DE, 2,1); 7,6 (DE, 5,2) y 7,9 (DE, 4,7), respectivamente (p < 0,001).
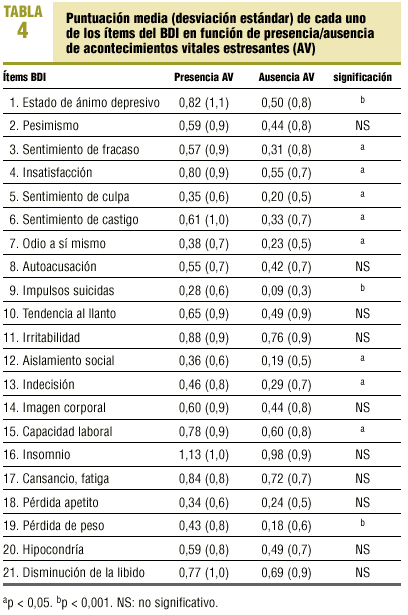
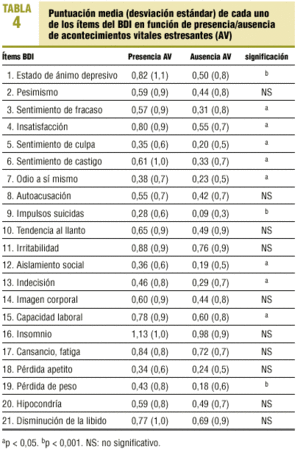
Respecto a la presencia o no de AV, encontramos que un 55% de los sujetos de la muestra han presentado AV en los últimos 6 meses. De los sujetos con probable trastorno depresivo, el 77% había presentado al menos un AV, con una OR de 3,2 respecto a los que no tenían un trastorno depresivo (p < 0,001; IC del 95%, 66,4-87,6%). Las personas que presentaban AV obtienen una puntuación media en el BDI de 12,7 (DE, 10,4), mientras que los que no los presentaban puntúan una media de 8,9 (DE, 8,2), (p < 0,0001). La prevalencia no ajustada de trastorno depresivo entre las personas que han presentado AV los 6 meses anteriores es de 17,6% (IC del 95%, 12,6-22,6%), y la de los que no han experimentado AV es de 7,8% (IC del 95%, 3,9-11,7). Los sujetos con AV obtienen puntuaciones más elevadas en todos los ítems de BDI (tabla 4).
Discusión
La prevalencia ajustada de trastornos depresivos en atención primaria obtenida en nuestro estudio es de un 20,2%. Según nuestros resultados el médico de AP detecta correctamente un 55,7% de estas personas.
La prevalencia de trastornos depresivos que hemos obtenido está dentro del rango hallado por otros estudios. Klinkman et al10 obtienen una prevalencia del 22% con el CES-D; Carmin y Klocek5 de un 15,4% utilizando un punto de corte 16/17 en el BDI, y Ferrer y Rodríguez2, en un estudio realizado en Galicia, del 11,2% con BDI 15/16. Hemos de tener en cuenta que en nuestro caso hemos evaluado trastornos depresivos en un sentido amplio, estando incluidos en la muestra algunos casos de distimia como se observa en la evaluación con la MINI (66,67% con depresión mayor, 26,67% con distimia y 6,67% con depresión mayor y distimia), mientras que otros estudios se centran exclusivamente en la depresión mayor7,17. La prevalencia detectada en nuestro estudio es equiparable a la hallada por Klinkman et al10 en una muestra de Michigan. y superior respecto al otro estudio realizado en España, de Ferrer y Rodríguez2. Esto podría deberse a factores biológicos, ambientales, culturales o de edad, puesto que el estudio gallego incluye en su muestra a pacientes mayores de 15 años, así como al distinto punto de corte empleado.
El género es uno de los principales factores asociado a presentar un trastorno depresivo1: la prevalencia en mujeres es 4 veces superior que en varones (26,8% frente a 8,1%; OR, 4,15), es decir, que aproximadamente más de una cuarta parte de las mujeres que se visitan en AP por cualquier motivo y alrededor de uno de cada 12 varones son depresivos. Nuestros resultados son superiores a los encontrados en el trabajo de Gater et al sobre prevalencia de trastornos depresivos en AP en 15 países, que fue de 12,5% para las mujeres y de 7,1% para varones (OR, 1,8)14. Esto debería alertarnos para poder mejorar la detección de casos y su posterior tratamiento, y así disminuir la utilización de servicios sanitarios, mejorar la situación sociofamiliar y de calidad de vida del paciente, a la vez que reducir el riesgo autolítico.
La bibliografía revisada sugiere que el médico de AP detecta poco los trastornos depresivos, y que permanecerían infradiagnosticados entre un tercio y la mitad de los casos4,8-10,14,17. En nuestro estudio, consideramos que una persona ha sido detectada por el médico de AP en el caso de que esté anotado en la historia del paciente la presencia de sintomatología depresiva o bien la persona tome medicación psicotropa (antidepresivos y/o ansiolíticos). El índice de detección es del 55,7%. Quedaría infradiagnosticado un 44,3% de los casos, asemejándose este valor al encontrado en otros estudios.
Los factores relacionados con una peor detección por el médico de AP son: sexo (mujeres), estado civil (viudos) y situación laboral (jubilados). Estas serían las personas sobre las que tendríamos que prestar más atención desde AP, para así evitar posibles infradiagnósticos, instaurar tratamiento en caso de necesidad y mejorar así la calidad de vida del paciente y reducir los costes sanitarios.
Asimismo encontramos una acusada tendencia a ser falsos positivos (personas de las que se hace anotación en la historia clínica de síntomas depresivos y/o prescripción de psicofármac os y no superan el punto de corte BDI 20/21) y verdaderos positivos (anotación y/o prescripción de psicofármacos superando el punto de corte del BDI) en el caso de pacientes de sexo femenino y verdaderos negativos (personas de las que no se hace anotación de síntomas ni prescripción de psicofármacos y que además no superan el punto de corte del BDI) en el masculino; tal vez debido a factores culturales, ya que las mujeres exteriorizan más fácilmente sus sentimientos que los varones, por lo que el médico puede interpretar determinadas emociones negativas como síntomas depresivos.
Es destacable la alta frecuentación de las personas con trastornos depresivos: las personas que superan el punto de corte en el BDI visitan un 58,9% más veces a su médico
de AP que las que no lo superan. Esta mayor utilización de los servicios sanitarios por parte de las personas que presentan trastornos depresivos se ha descrito previamente en otros estudios1,14.
Un 64,4% de las personas que están en tratamiento farmacológico antidepresivo no supera el punto de corte del BDI. Esto puede deberse a que muchos de los pacientes toman la medicación adecuada de manera que obtienen mejoría sintomatológica y no puntúan en el BDI, o a que algunos pacientes estuvieran tomando medicación psicotropa innecesariamente. Al ser nuestro estudio transversal, no tenemos información para poder diferenciar esas dos hipótesis. Esta misma explicación es aplicable al 28,3% de las personas que tienen historia psiquiátrica previa pero no puntúan por encima del punto de corte en el BDI, puesto que puede ser que en el momento de la entrevista no tunieran clínica activa.
Al valorar los resultados, hemos de tener en cuenta que nuestro estudio es de doble fase. Excepto los cálculos de prevalencia, todos los análisis se han realizado considerando como casos de trastorno depresivo todas las personas que puntuaban en el BDI por encima del punto de corte. Aunque el BDI no es un instrumento diagnóstico, los datos de validez comparados con la MINI, que es la entrevista diagnóstica utilizada como referencia, son buenos (VPP, VPN, sensibilidad y especificidad). El punto de corte del BDI se ha obtenido para la población analizada y no se han utilizado valores de referencia como hacen otros estudios4,5,7. Así en los 40 pacientes a los que se administró la MINI encontramos un 12,5% de falsos negativos (personas que no superaban el punto de corte en el BDI y sí que obtenían diagnóstico en la MINI) y un 5% de falsos positivos (personas que superaban el punto de corte BDI 20/21 y no obtenían diagnóstico en la MINI). Presentan historia psiquiátrica previa anotada en la historia clínica del médico de cabecera un 46,2% de los que obtienen diagnóstico en la MINI. Asimismo se observa un consumo de psicofármacos del 20% entre los que no obtienen diagnóstico en la MINI frente a un 39,4% de no consumo de medicación psicotropa entre los que sí tienen diagnóstico en la MINI.
Respecto a la detección del médico de AP, se ha tomado el valor de detección como la anotación de síntomas psiquiátricos en la historia clínica o la prescripción de antidepresivos y/o ansiolíticos, lo que nos podría conducir a errores de interpretación, puesto que podría haber casos detectados correctamente por el médico de AP y que, sin embargo, no se hayan anotado en la historia clínica por diversas razones: corto tiempo de visita, el paciente consulta por otro motivo, historia crónica de sintomatología depresiva que ya se ha anotado en cursos anteriores a un mes. Dependemos, por tanto, de la calidad de las historias clínicas, ya que podría haber personas en tratamiento antidepresivo y/o ansiolítico que no constara en la historia clínica. En el estudio de Klinkman et al10,11, preguntan directamente al médico sobre la presencia o no de trastorno depresivo y su gravedad, y concluyen que los médicos discriminan si están enfermos o no en función de un conocimiento previo de la historia psiquiátrica del paciente y en base a la familiaridad, es decir, que cuantas más veces se ha contactado con el paciente es más probable detectarlo correctamente.
Otra de las limitaciones de este estudio es que la muestra con la que trabajamos es prevalente: los casos que presentan trastorno son más frecuentadores. No disponemos en nuestra muestra de casos bien detectados que reciban un correcto diagnóstico, y que por ese motivo no acude a consulta con el médico de AP, así como tampoco disponemos de casos que se derivan a salud mental y por ese motivo tampoco acuden al médico de cabecera.
Este estudio confirma la elevada prevalencia de los trastornos depresivos en las consultas de los médicos de AP, por lo que éste debería sospechar siempre la posibilidad. Los pacientes que son infradiagnosticados, y sobre los que habría que prestar más atención, son las mujeres, los viudos, los jubilados, los que han experimentado acontecimientos vitales estresantes en los últimos meses y los que acuden a consulta más frecuentemente. Una vez detectado el trastorno conviene instaurar el tratamiento, para poder reducir el gasto económico y el riesgo de suicidio e incrementar la calidad de vida de las personas atendidas.
Agradecimientos
Agradecemos a la Dra. Neus Parellada, técnica de salud de la DAP Baix Llobregat Litoral, así como a los Dres. Emilia Caramés, Àngel Espín, Inma García y Maria Soler, médicos de familia del Área Básica de Salud Gavà II, su inestimable colaboración en este trabajo.
Este proyecto ha sido realizado con la ayuda de la Agencia de Evaluación de Tecnología Médica (15/47/98). Correspondencia:Dr. Josep Maria Haro.Centro Salud Mental Gavà. C/ Sarriá, 13-15. 08850 Gavà (Barcelona) Correo electrónico: 27652jha@comb.es.Manuscrito aceptado para su publicación el 5-XI-2001.