Introducción
Durante las últimas décadas se han publicado múltiples estudios que muestran prevalencias de un 30-45% en los trastornos psicopatológicos entre los pacientes de atención primaria1-8, cifras que alcanzan hasta un 68% cuando se habla de pacientes polifrecuentadores5-7. No menos importantes son otros estudios que señalan un alto grado de infradiagnóstico de enfermedad psiquiátrica por parte del colectivo médico4,5,9-11, hecho que contrasta con un claro incremento en la prescripción de fármacos psicotropos, sobre todo de los grupos de las benzodiacepinas y los inhibidores de las aminas12,13. Así pues, ¿quién controla a estos pacientes, en global, «infradiagnosticados pero medicados»? Nosotros proponemos un nuevo estudio con el que pretendemos determinar el grado de control y seguimiento por parte de los profesionales sanitarios (médicos, enfermeras, asistentes sociales y profesionales de la salud mental) sobre los enfermos consumidores de fármacos psicotropos en atención primaria.
Pacientes y método
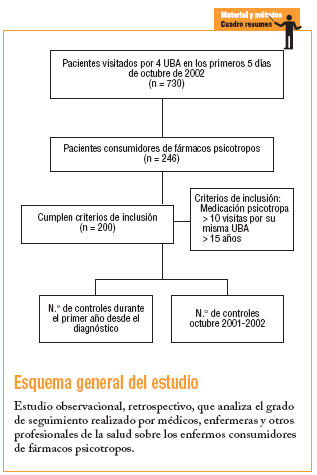
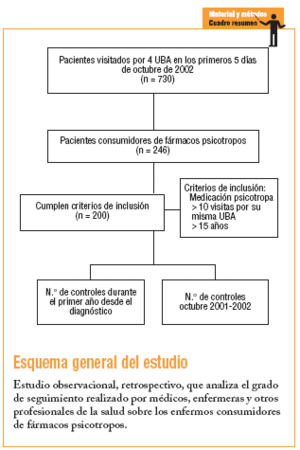
Durante los primeros 5 días del mes de octubre de 2002 se seleccionó de forma consecutiva a todos los pacientes visitados con cita previa por 4 unidades básicas de atención médico-enfermera (UBA) (médico, enfermera y otros, entre los que se incluían los asistentes sociales y los profesionales de la salud mental), en el Área Básica de Salud del Raval Sud, Barcelona. De la muestra inicial de 730 historias se incluyeron en el estudio las de pacientes que tomaban medicación psicotropa (n = 246; 33,7%) y, de éstos, se seleccionó a los que cumplían criterios de inclusión: pacientes de ambos sexos mayores de 15 años y visitados un mínimo de 10 veces por su misma UBA 200 (27%). Se descartó a los pacientes diagnosticados después de octubre del 2001 o con historial médico no registrado. El estudio se realizó de forma retrospectiva y se cuantificó el número de controles sobre el paciente, por parte del personal sanitario, durante 2 períodos de un año de duración. El primer período incluye el primer año posterior al diagnóstico; por ejemplo: en un paciente diagnosticado en el año 1995 se estudia el número de controles realizados hasta cumplir el año natural. Las historias revisadas comprenden desde el año 1989 hasta octubre de 2001. El segundo período comprende desde octubre de 2001 hasta octubre de 2002.
Se elaboró una hoja de recogida de datos, cumplimentada con la información recogida en la historia clínica, que abarcaba un seguimiento máximo de 12 años.
Se han analizado variables demográficas (edad, y sexo) junto con las siguientes:
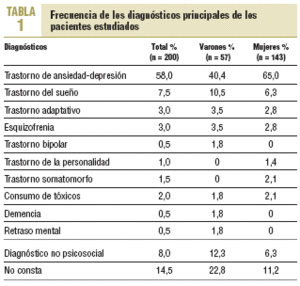
1. Diagnóstico principal (se diferenció en 12 grupos: trastorno de ansiedad-depresión, del sueño, adaptativo, esquizofrenia, bipolar, de la personalidad, somatomorfo, consumo de tóxicos, demencia, retraso mental, diagnóstico no psicosocial, y no consta diagnóstico).
2. Año de diagnóstico (en caso de no constar, se reflejó la fecha en la que el medicamento aparecía registrado por primera vez).
3. Tipo de tratamiento con fármacos psicotropos (recogida según la clasificación farmacológica del Medimecum español); se recogieron únicamente los datos que aparecían registrados, sin cuestionar la justificación del tratamiento o la certeza del diagnóstico).
4. Número de controles. Definición de control: anotaciones sobre la esfera psicosocial del paciente, cambios de dosis o síntomas relacionados con el diagnóstico. No se consideró control si sólo aparecía el término «recetas» o «R».
5. Profesional sanitario que realiza el control: médico, enfermera y otros, entre los que se incluyen los asistentes sociales y los profesionales de la salud mental.
6. Ausencia laboral (durante el primer año desde el diagnóstico); se registró si había habido baja laboral sin tener en cuenta el motivo, ayudas económicas estatales o invalidez; se descartó a los pacientes mayores de 65 años.
Análisis estadístico
Las variables categóricas se expresan en porcentajes y las variables cuantitativas, mediante la media aritmética ± desviación estándar (DE). En caso de variables con distribución no normal se utilizó como parámetro de centralización la mediana (percentil 50) y su intervalo de confianza. Se empleó el test de Kolmogorov-Smirnov para las pruebas de normalidad. En la comparación de medias emparejadas del número de controles se utilizó la prueba no paramétrica de la t de Wilcoxon. En la comparación de medias de la diferencia de controles de los 2 períodos entre las cuatro UBA se utilizó la prueba de Kruskal-Wallis. Se consideraron estadísticamente significativos los valores de p < 0,05. Para el análisis estadístico se utilizó el paquete estadístico SPSS 10.0.
Resultados
La muestra seleccionada fue de 200 pacientes que tomaban fármacos psicotropos y cumplían los criterios de inclusión. El 28,5% eran varón y el 71,5%, mujeres, con una edad media de 62,9 ± 15,66 años y 5,95 ± 3,28 años de tratamiento con fármacos psicotropos.
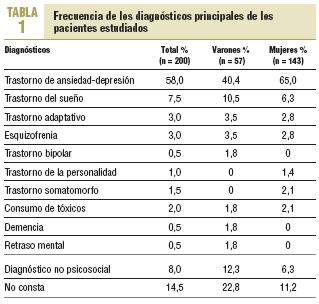
El 59,5% de pacientes tenía un solo diagnóstico psicopatológico y el 26%, más de un diagnóstico; en el 14,5% restante no constaba el diagnóstico. Respecto al diagnóstico principal, el más frecuente es el trastorno de ansiedad-depresión, con un 58% (tabla 1).
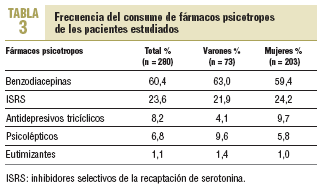
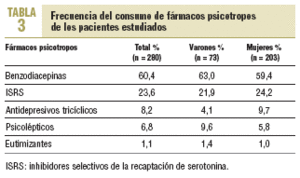
El 35,5% recibe más de un tratamiento; las benzodiacepinas, con un 60,4%, son las más utilizadas (tablas 2 y 3).
Destaca que el 24,5% recibe inhibidores selectivos de la recaptación de serotonina (ISRS) junto con benzodiacepinas.
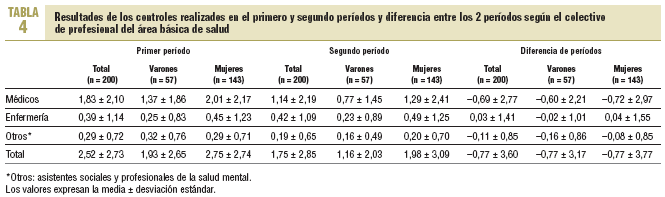
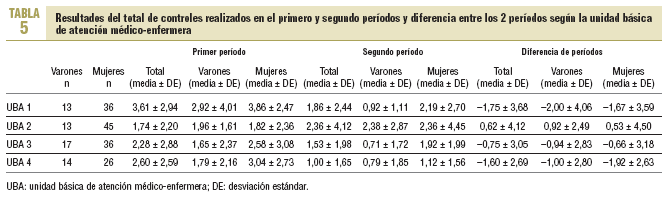
Se estudió el número de controles realizados por médicos, enfermeras y otros profesionales durante los 2 períodos y se calcularon las diferencias entre el segundo y el primer períodos (tabla 4).
Se compara el total de controles del segundo y primer períodos mediante la prueba no paramétrica de la t de Wilcoxon (ya que la variable vulnera el supuesto de normalidad). Se observan diferencias significativas entre el total de controles de los 2 períodos (Z = 4,08; p < 0,001). La media de la diferencia de períodos en el total de controles es 0,77 ± 3,60, la mediana de la diferencia es 0,5 y su intervalo de confianza del 95%, 1,0, lo que evidencia un menor control en el segundo período.
También se estudian los controles del primero y el segundo períodos y la diferencia entre los 2 períodos según la UBA (tabla 5) mediante la prueba no paramétrica de Kruskal-Wallis (*2 = 15,99; p = 0,001), y se observa que son estadísticamente significativos, por lo que hay diferencias entre las 4 UBA. Se observan menos controles en el segundo período en todas las UBA, excepto en la UBA 2.
Respecto a la cuantificación de la vida laboral, un 62,9% perteneció al grupo sin baja o en el que ésta no consta, mientras que el 37,1% restante había estado de baja en algún momento durante el primer año de diagnóstico o tenía incapacidad laboral o recibía ayudas económicas del Estado. En el grupo sin incapacidad laboral estaría incluida la población no activa jubilada.
Discusión
Limitaciones
En primer lugar se ha de tener en cuenta que el estudio ha sido realizado en un barrio de Barcelona de bajo nivel económico, donde se trabaja con un tipo de pacientes con una elevada demanda y que arrastra una alta presión asistencial. Estos factores en muchos momentos pudieron complicar la aplicación de una terapia cognitivo-conductual y facilitar, a su vez, un incremento en las terapias únicamente farmacológicas. Para seleccionar las 4 UBA se descartaron las de más reciente apertura con una mayoría de pacientes no autóctonos y que no cumplían los criterios de inclusión (más de 10 visitas). No se ha podido discriminar quién fue el primero en prescribir el fármaco de los 2 profesionales que atienden al paciente, si el médico de familia o el psiquiatra, aunque hay que tener en cuenta que las historias clínicas están ubicadas en centros diferentes.
Respecto al aspecto metodológico del muestreo, hubo menos «pérdidas» que las previstas, por lo que la muestra de pacientes fue suficientemente amplia y representativa de nuestro centro.
Los resultados obtenidos sobre la medicación más prescrita no se diferenciaron de los obtenidos en otros estudios1,6,7,11; así, el grupo de fármacos más prescrito fue el de las benzodiacepinas, seguido de los ISRS. Cabe destacar que el 75% de los pacientes tratados con ISRS también consumían ansiolíticos, por lo que se cuestiona si esta asociación (benzodiacepinas + ISRS) (aconsejada en teoría, durante las primeras semanas) ha favorecido una mayor dependencia de las benzodiacepinas. En consecuencia, a pesar de la ayuda del profesional, el tratamiento puede ser prescrito más tiempo del aconsejado en las guías de práctica clínica14,15.
El tiempo medio de prescripción observado en este estudio fue 5,95 ± 3,28 años. Si tenemos en cuenta que sólo se recoge un período de 12 años, posiblemente habría un incremento de esta media si se incluyeran años anteriores.
Cuando se analizan los diagnósticos, el grupo más frecuente fue el trastorno de ansiedad-depresión (58%), seguido con mucha menor prevalencia por los diagnósticos no psicosociales (8%) y los trastornos del sueño (7,5%). Cabe destacar la presencia de un 14,5% de enfermos en tratamiento con fármacos psicotropos, sin que en su historial conste un motivo de diagnóstico que justifique su prescripción. En realidad, no creemos que no haya un motivo para esta prescripción, ya que es fácil intuir que pudo ser realizada por primera vez en otro centro o por otro especialista, pero ello no justifica en absoluto que el diagnóstico no estuviera registrado.
Todos estos datos nos sorprenden aún más cuando se conoce que un mal control de esta enfermedad tiene no sólo repercusiones psicosociales, sino también económicas, y no sólo nos referimos al coste de una medicación prolongada, sino que hay pacientes en edades de población activa, con incapacidad laboral y que reciben ayudas económicas.
Respecto al objetivo principal del estudio (número de controles por parte de los profesionales), son los médicos los que más controles realizan, principalmente más a las mujeres que a los varones, sin que haya diferencias significativas entre sexos. En cambio, sí se han encontrado diferencias en el número de controles entre los 2 períodos. En el segundo período, el total de controles disminuye de forma significativa, cuando lo que cabía esperar es que se mantuviera en el tiempo. De todas maneras, cabe resaltar el escaso control que se realiza en los pacientes tratados con fármacos psicotropos por parte de los profesionales sanitarios.
Respecto al total de controles según las UBA, la que más controles realiza en el primer período es la UBA 1, y la que menos, la UBA 2, pero en la diferencia de períodos, la que más disminuye el número de controles es la UBA 1, posiblemente debido a que realizó un mayor número de controles en el primer período y no lo mantuvo en el segundo período.
Se han encontrado revisiones y guías acerca del tratamiento y mantenimiento de estos pacientes, pero en tiempos limitados14. Sin embargo, en tratamientos prolongados no hay suficiente evidencia en el control de estos enfermos16, a pesar de que son enfermedades que se vuelven crónicas con el tiempo.
Este estudio nos lleva a reflexionar sobre 2 posibles hipótesis; o bien la mayoría de los enfermos presenta una enfermedad grave que justifica un tratamiento crónico, o bien no se explica que se trata de una medicación puntual. Por tanto, un escaso control induce a una continua prescripción médica.
Este estudio nos muestra un grupo de pacientes con probable trastorno psicopatológico, a los que se prescribe un fármaco escasamente «controlado» sin tener en cuenta otros factores que garantizarían su buena evolución. Estamos seguros de que con un trabajo en equipo, basado en un apoyo sustentado en el consejo, el seguimiento y la contención por parte de enfermería y complementado con un buen control sobre la medicación por parte del médico, se garantizaría una mejora en el pronóstico y la calidad de vida de estos pacientes. Se debería estimular el seguimiento para controlar la eficacia y los posibles efectos secundarios de la medicación17. El principal problema es que no se han integrado unos protocolos bien definidos destinados al personal de enfermería para el control de estos pacientes, y tampoco se dispone de unas directrices que ayuden a tratar al paciente, como un equipo (médico y enfermera) que reparta las responsabilidades del tratamiento del paciente como ocurre con otras enfermedades, como la diabetes, la hipertensión y otras.
Agradecimientos
Expresamos nuestro agradecimiento al Dr. Martí Valls, médico epidemiólogo del ABS Raval Sud; a Dolores García, enfermera del ABS Raval Sud, y al personal médico, de enfermería y administrativo del ABS Raval Sud.