Por primera vez en la historia del Institut Català de la Salut (ICS) se ha hecho efectiva una retribución variable para los facultativos de la atención primaria vinculada a la calidad de la atención clínica prestada1. Tanto el número de beneficiarios potenciales como la inversión económica que implica señalan que se trata de un proceso complejo en su diseño, hábil en su negociación y dilatado en el tiempo. Las reflexiones que se exponen a continuación son fruto de una participación activa en la mayor parte del proceso. Desean ilustrar desde esa experiencia los factores que pueden explicar el resultado positivo final y, tal vez, ser de cierta guía para quienes deseen iniciar procesos similares.
Cuando nos referimos al nuevo modelo retributivo del ICS, lo hacemos en contraposición a uno tradicional al que se incorporan 2 elementos fundamentales: la retribución variable vinculada a objetivos predeterminados y la carrera profesional. Este texto se centra en el primero de estos elementos.
Creemos que el éxito de la iniciativa obedece a 3 factores clave: a) el nuevo modelo retributivo se ha enmarcado en un proyecto global de reforma basado en la introducción de la dirección clínica2,3; b) se ha seguido una metodología participativa y transparente durante todo el proceso, y c) las metas fijadas en el modelo eran objetivas, alcanzables y, sobre todo, aceptadas por los profesionales.
Participación
Desde el primer momento, el equipo directivo que pensó en el modelo tenía muy claro que sin la participación directa del profesional cualquier iniciativa que pretendiera cambiar el statu quo estaría condenada al fracaso. La participación devenía así una condición necesaria para su éxito, si bien, como se verá más adelante, no una condición suficiente. La metodología que se utilizase debía, además, ser la adecuada a una institución de 32.000 personas.
Sin duda, la necesidad de un cambio de modelo existía. Estaba latente, por ejemplo, en las encuestas de clima laboral que se realizaban periódicamente a los profesionales de la atención primaria. Estas encuestas denotaban que había una alta motivación intrínseca, una percepción de bajo soporte directivo y una insatisfacción salarial. Otros estudios paralelos, como el referente a valores profesionales que más tarde dio pie a un código ético, fueron elementos de reflexión adicionales.
En general, por tanto, los profesionales deseaban un aumento de sus retribuciones, pero preferían que se aplicara siguiendo un modelo que discriminara positivamente, reconociera la calidad asistencial y la actividad, valorara el desarrollo profesional incorporara incentivos ligados a objetivos. Los aspectos más operativos del diseño del modelo retributivo se consultaron mediante reuniones con todos los directores y adjuntos de enfermería de los equipos de atención primaria, grupos focales con líderes profesionales y unas jornadas de reflexión con líderes médicos y de enfermería.
Lógicamente, esta metodología no fue del agrado de todos los colectivos, en especial de algunos gerentes que hubieran deseado estar más implicados en el proceso. No obstante, la participación de los profesionales asistenciales hizo posible validar una primera propuesta y llegar a una negociación sindical contando con el apoyo profesional sobre las grandes directrices del modelo.
Compromiso con el modelo
Las fuerzas y agentes sociales deseaban acabar con el agravio comparativo en materia de retribuciones ante otras autonomías. La situación era especialmente grave y evidente en el caso de los médicos de atención primaria. Tras una intensa y larga negociación, el 29 de octubre de 2002 se consiguió alcanzar un acuerdo importante que firmaron los 2 sindicatos mayoritarios, CEMSATSE y Comisiones Obreras. El acuerdo impulsaba mejoras retributivas para casi todos los colectivos profesionales de la institución. En el caso de los facultativos, el incremento retributivo toma la forma de productividad variable vinculada a objetivos de calidad asistencial y carrera profesional. Los profesionales de enfermería obtuvieron una mejora lineal, así como la mencionada carrera profesional.
A pesar de que no hay evidencias suficientes en nuestro contexto, ni positivas ni negativas, para afirmar que el pago por cumplimiento de objetivos mejore la calidad del servicio que se presta, es importante señalar que todos los firmantes del acuerdo eran partidarios de introducir la productividad variable, al menos para los facultativos. Es más que posible que esta opinión favorable estuviera condicionada tanto por la experiencia con el modelo anterior, de tramos retributivos que reconocían al profesional que se comprometía a desarrollar ciertas actividades o a mejorar la calidad del servicio, como por la cultura de la incentivación por objetivos que existía en los equipos gestionados por otras entidades.
Creemos que la iniciativa también fue aceptada porque era congruente con la tendencia actual de estrategias destinadas a mejorar la atención clínica, en las que se abandonan las intervenciones centradas en un abordaje individual sobre los profesionales formación continuada, auditorías clínicas y peer review, para pasar a estrategias más globales y sistemáticas, como el proyecto de dirección clínica que habíamos iniciado. En estas nuevas estrategias se apuesta por la medicina basada en la evidencia, las guías de práctica clínica, los estándares de calidad en la prescripción, la evaluación, la implicación de los profesionales y los incentivos económicos. Países punteros en el ámbito de la atención primaria también estaban realizando las primeras experiencias de retribución variable por objetivos4.
Como toda negociación sindical en el ámbito de las administraciones públicas, se contó con la dificultad adicional de hacer coincidir el acuerdo y la negociación con las fuerzas sociales con la voluntad de los diferentes departamentos de la Generalitat de Catalunya que, de una u otra manera, se veían afectados por los resultados del acuerdo: Departamento de Sanidad, Departamento de Gobernación --Función Pública-- y Departamento de Economía y Finanzas.
Objetivos en cascada
El marco acordado con los agentes sociales e institucionales debía ser desplegado y completado en detalle. Se fijaron los objetivos de la institución en su conjunto, los objetivos de cada ámbito asistencial primaria y hospitales y, según éstos, se establecieron las de los distintos hospitales y ámbitos de atención primaria, servicios, equipos y, finalmente, profesionales. Se utilizó un sistema en cascada, de forma que cada directivo recibía sus objetivos del nivel superior y, a continuación, fijaba y pactaba los objetivos de los niveles inferiores que gestionaba. Con este método, era finalmente el director del equipo de atención primaria quien, una vez pactados los objetivos de su equipo con el director del servicio, acababa negociando los objetivos de cada uno de los profesionales de su equipo. El compromiso de fijación de objetivos realizado en el primer trimestre de 2003 acababa reflejándose en un documento que firmaba el profesional y que identificaba cada indicador de medición, la meta fijada, el incentivo económico específico para cada una de las franjas de consecución. Se fijaron todos los objetivos en el primer trimestre de 2003 para que pudieran ser evaluados en el mismo período del año siguiente.
Todos los profesionales implicados en el proceso recibieron una formación específica sobre las características del modelo y las técnicas básicas de negociación y consenso.
Metodología simple y evaluación basada en registros institucionales
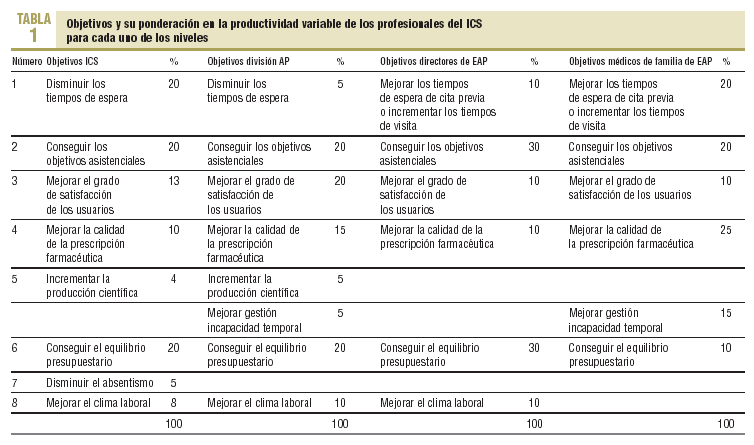
Los objetivos predeterminados (tabla 1) abarcaban los distintos ámbitos de la atención primaria y, en su conjunto, recogían los aspectos esenciales del producto asistencial. El modelo, sin embargo, no sólo buscaba ser aceptado por los profesionales, sino también ser comprensible e incentivador. Así, se fijó un número reducido de objetivos y se utilizaron también pocos indicadores, esencialmente los mismos para todos los profesionales. Sólo variaba la meta a alcanzar, un meta que se establecía individualmente atendiendo a la historia y las condiciones específicas del centro de pertenencia. Un grupo de objetivos eran grupales (asistenciales, satisfacción del usuario, clima laboral y equilibrio presupuestario), mientras que otros se evaluaban para cada profesional (tiempo de espera, calidad de la prescripción, gestión de la incapacidad laboral). Mientras que los objetivos grupales suponían el 80% del complemento de productividad del director del equipo, sólo afectaban al 40% del complemento del facultativo.
Se procuró que la mayoría de los indicadores se recogieran mediante registros ya institucionalizados y mecanizados, que no fueran manipulables por los profesionales. Se emplearon los datos de las agendas de cita previa, los registros de facturación de la prescripción y de gestión de la incapacidad temporal, así como los resultados de las encuestas de satisfacción y de calidad de vida laboral realizadas en cada uno de los equipos. Únicamente las auditorías clínicas se realizaron de forma manual en los centros en los que todavía no estaban informatizados con el eCAP. Se prestó una atención especial a establecer una metodología de codificación, registro y evaluación unificada.
Presente y futuro
En la primera evaluación realizada en el primer trimestre de 2004, los médicos de atención primaria alcanzaron, en general, alrededor del 70% de los objetivos fijados, lo que apunta a que se siguió una metodología acertada y que, pese a la inexperiencia en su uso y aplicación, se establecieron unas metas alcanzables por los profesionales.
La experiencia, sin embargo, nos permite extraer unas conclusiones para futuras ediciones, especialmente por lo que se refiere a objetivos, indicadores y metas. A continuación se destacan algunas de ellas.
La calidad de la prescripción, medida con un indicador sintético que evalúa el grado de adecuación al perfil ideal de prescripción de un médico de atención primaria, atendiendo a la prevalencia esperada de las enfermedades y la mejor evidencia disponible para tratarlas, ha mejorado respecto al año anterior. Pero el incremento interanual de la puntuación que ha experimentado es similar al conseguido en los 3 años anteriores realizando únicamente feedback de la información y formación. Quizá sería interesante incrementar el peso específico de este objetivo para que, efectivamente, fuera considerado en mayor grado por los profesionales. De todas formas, siempre será difícil competir con los incentivos atípicos existentes en este ámbito. Se confirma, sin embargo, la relación inversa entre calidad y gasto farmacéutico per cápita que se había experimentado con anterioridad con este indicador.
Los resultados de las encuestas de satisfacción de los usuarios no han variado de manera significativa respecto a los registros de años anteriores. Seguramente, en el entorno sanitario, mantenerse en un nivel elevado de satisfacción es una meta más que
suficiente. En un futuro es preciso reconsiderar el valor que pueda tener este indicador para medir efectivamente la calidad de la atención profesional.
La encuesta de calidad de vida laboral realizada antes de cobrar los incentivos cambió de forma significativa. Los profesionales refieren estar sometidos a unas demandas mayores con el sistema, pero siempre dentro del margen considerado como aceptable. Valoran más el soporte directivo. Seguramente, el propio proceso ha reforzado la labor de los directivos del sistema y ha forzado a que clarifiquen a cada uno de sus subordinados lo que se espera de él. Será difícil discernir el impacto de la labor directiva del propio de la incentivación económica.
A pesar de que han mejorado los indicadores clínicos, es preciso reconsiderar la relación coste-efectividad de seguir realizando auditorías de historias clínicas manuales. En los centros en fase de informatización se debería incentivar únicamente el registro de determinados datos clínicos que puedan ser relevantes para la atención individual del paciente y la evaluación del equipo. Los equipos ya informatizados (e-CAP), sin embargo, deben estar sometidos a una auditoría y un feedback constantes de un mayor número de indicadores.
Lógicamente, han mejorado de manera sustancial los indicadores basados en realizar una actividad, como la informatización y el registro de las incapacidades laborales para que con posterioridad puedan ser objeto de una gestión por procesos.
Conclusiones
La experiencia ha resultado ser extremadamente interesante y muy bien aceptada por profesionales y gestores. Ahora debe ser objeto de una evaluación rigurosa para comprobar si, en efecto, ha servido para promover la calidad asistencial y para mejorar el servicio a los ciudadanos. En todo caso, creemos que se ha contribuido a aumentar la equidad interna al buscar un reconocimiento de los profesionales que han experimentado una mejoría en la calidad del servicio que prestaban a los ciudadanos.
La incentivación económica es una potente palanca de cambio que, para introducirse con éxito, debe estar enmarcada en un proyecto global de reforma y debe aplicarse con una metodología participativa, simple, transparente y objetiva, utilizando indicadores que reflejen aspectos asistencialmente relevantes. La rigurosidad en su implementación asegura su factibilidad. La complicidad del profesional asegura su futuro.
Agradecimientos
Agradecemos todo lo que hemos aprendido de todos los que han participado en el proyecto, en especial a Alicia Granados, Lluis Fornies, Laura Sampietro-Colom, Françoise Aguado, Carles Pla, Margarita Coll, Luisa Montes, Luis Cabado y Patricio Martínez.