Hiperglucemia: factor importante en el desarrollo de las complicaciones de la diabetes
La susceptibilidad a la diabetes es esencialmente genética, pero factores ambientales como estilo de vida sedentario, obesidad, tabaquismo, hiperlipemia e hipertensión aceleran el desarrollo de la diabetes tipo 2 en las personas susceptibles. Un elevado número de pruebas indica, no obstante, que la hiperglucemia es un factor primario que fomenta el desarrollo de complicaciones relacionadas con la diabetes. De hecho, muchos estudios han demostrado que el aumento crónico de la concentración de glucosa en sangre influye en gran medida en la intensidad y gravedad de las complicaciones relacionadas con la diabetes1-4.
En particular, un importante estudio epidemiológico demostró que, en pacientes con diabetes tipo 2, tras 10 años de seguimiento, la intensidad y la duración de la hiperglucemia, determinada por la concentración de la hemoglobina glucosilada (HbA1c), estaban fuertemente asociadas con el riesgo de presentar complicaciones microvasculares (retinopatía, nefropatía y neuropatía) y complicaciones macrovasculares (enfermedad cardiovascular)3.
Hay diversos mecanismos por los que la hiperglucemia podría estimular el desarrollo de complicaciones relacionadas con la diabetes: acumulación de sorbitol, agotamiento de la concentración intracelular de mioinositol y activación de la proteincinasa C. Sin embargo, el más importante puede ser la formación de productos finales de la glucosilación después de la unión irreversible de glucosa a las proteínas estructurales5,6.
¿Qué es la HbA1c?
La concentración de hemoglobina glucosilada (HbA1c) en la sangre refleja el promedio de la glucemia durante los 2-3 meses anteriores, por lo que constituye el índice más fiable para el control glucémico a largo plazo: cuanto peor es el control glucémico, mayor es la concentración de HbA1c.
Diversos estudios fundamentales (por ejemplo, Wisconsin y UKPDS)2,5 han demostrado que existe una relación fuertemente positiva entre la concentración de HbA1c, la duración de la enfermedad y la extensión de las complicaciones. Por lo tanto, un incremento progresivo de la concentración de HbA1c se ha convertido en sinónimo de aumento del riesgo de complicaciones y de avance de la enfermedad7-13.
Glucosa posprandial y en ayunas: un arma de doble filo
La hiperglucemia se puede producir como elevación crónica de la glucosa plasmática en ayunas (GPA), como elevaciones frecuentes y excesivas de la glucosa posprandial (GPP) o como elevación de ambas. Durante muchos años, el aumento de la GPA se consideró el principal determinante del control glucémico global, determinado por la HbA1c, así como la causa de las complicaciones relacionadas con la diabetes11,14,15. Sin embargo, cada vez hay más pruebas de que tanto la elevación de la GPP como de la GPA contribuyen al control glucémico global, determinado por la HbA1c y que la extensión de las complicaciones depende de la duración de la enfermedad.
Estudios epidemiológicos han demostrado que, en cohortes grandes, la prevalencia de valores anormales de GPP y GPA es igualmente elevada. Por ejemplo, en un grupo de aproximadamente 30.000 europeos de 17-92 años, de 13 países, se observaron valores elevados de GPA y GPP en un 15% y 16% de los casos, respectivamente16,17. De forma similar, en aproximadamente 6.600 estadounidenses de 40-74 años, la prevalencia de aumento de GPA y GPP también era relativamente elevada, 10% y 16% de los casos, respectivamente18. Además, en el subgrupo de pacientes con diabetes tipo 2, la prevalencia de aumento de la GPP fue del 39% cuando la HbA1c era < 7% y aumentó al 99% si la HbA1c era >= 7%19.
Esta elevada prevalencia de cifras de GPP alta es especialmente importante, ya que diversos estudios han demostrado que, al igual que la GPA, la GPP excesiva favorece la presentación de complicaciones microvasculares14,20,21. De hecho, un control intensivo de la GPP reduce en un 50-60% este tipo de complicaciones15,22. En cuanto al riesgo macrovascular, la GPP elevada también es un factor de riesgo independiente y progresivo de mortalidad cardiovascular (CV). Comparativamente con la tolerancia normal a la glucosa, el riesgo CV asociado en intolerantes a la glucosa aumenta desde el 142% al 177% en los pacientes con diabetes tipo 2 de nuevo diagnóstico y al 211% en la diabetes tipo 2 manifiesta23.
Cada vez está más extendida la opinión de que el control glucémico global y el riesgo de complicaciones están determinados por los valores de la GPA y la GPP. Este hecho se basa en la evidencia de que la GPP presenta una correlación con el control glucémico global igual, o quizá mayor, que la GPA8,10,25,26. De esta forma, en contraste con la GPA, la GPP elevada es un factor fiable de predicción del riesgo de complicaciones macrovasculares y de mortalidad por cualquier causa y CV17,24. Este potencial de la GPP de tener un impacto importante sobre el control glucémico global, y en consecuencia sobre la concentración de HbA1c, posiblemente se debe a que hasta un 70% del día se puede pasar en estado de no ayuno8. Por lo tanto, actualmente se considera, en general, que la GPA se debería usar con precaución como única medida del control glucémico a largo plazo27-29.
Relación entre GPP, GPA y HbA1c: un cuadro conflictivo
Un reciente informe de consenso de la American Diabetes Association concluye que: «No hay suficientes datos para determinar con precisión la contribución relativa de la GPA y la GPP en la HbA1c. Parece que la GPA es algo mejor que la GPP para predecir la HbA1c, especialmente en la diabetes tipo 2»30. Esta afirmación es, quizá, de interés debido a los puntos de vista contrapuestos en las publicaciones médicas sobre la importancia relativa de la GPP y la GPA en el control glucémico global31. En un estudio reciente con diabéticos tipo 2, la concentración de HbA1c mostró una correlación más estrecha con la GPA que con la GPP, aunque la mayoría de los pacientes presentaba variaciones extremadamente elevadas y prolongadas de la GPP32. Por el contrario, otros estudios han observado que la GPP tiene una correlación más estrecha que la GPA con la concentración de HbA1c21,25,26. Además, en pacientes con diabetes tipo 1, se observó que la GPP y la GPA contribuyen de forma similar a la concentración de HbA1c mientras que, en los diabéticos tipo 2, la contribución de la GPP fue mayor que la de la GPA33,34.
La contribución de la GPP a la HbA1c aumenta a lo largo de todo el espectro de la enfermedad
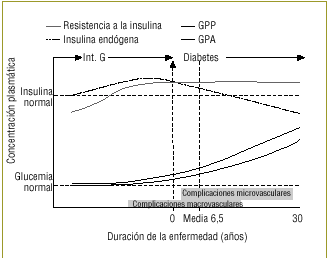
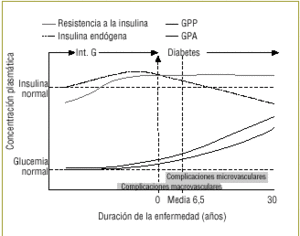
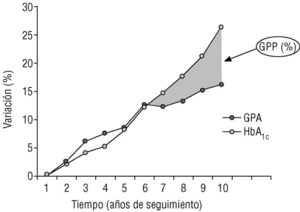
Aunque estudios epidemiológicos y de intervención indican claramente que tanto la GPP como la GPA contribuyen al control glucémico global y, lógicamente, a la concentración de HbA1c, la contribución relativa de cada uno de estos parámetros a medida que evoluciona la enfermedad sigue estando poco claro. El avance de la enfermedad se ha asociado desde hace mucho tiempo con un lento incremento de la GPA y con variaciones gradualmente elevadas y prolongadas de la GPP35, cambios asociados con un aumento del riesgo de complicaciones microvasculares y macrovasculares (fig. 1).
Figura 1. La GPP y la GPA aumentan con la duración de la enfermedad y elevan el riesgo de complicaciones micro y macrovasculares. Adaptada de Type 2 Diabetes BASICS. Minneapolis: International Diabetes Center, 2000.
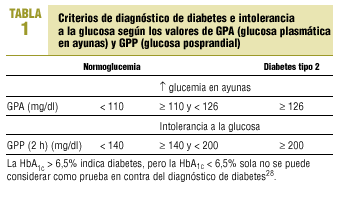
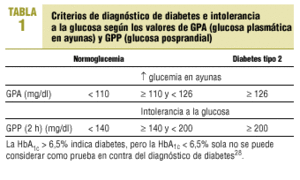
El riesgo de complicaciones relacionadas con la diabetes se extiende a todo el espectro glucémico. Esto hace que la concentración de glucosa sea un potente factor de predicción del estado de la enfermedad en un amplio intervalo de concentraciones; incluso las que caracterizan el estado prediabético de la intolerancia a la glucosa36 (tabla 1).
La característica que define la intolerancia a la glucosa es variaciones excesivas de la GPP junto con una nula a moderada elevación de la GPA, por lo que la elevación de la HbA1c en la intolerancia a la glucosa ha de proceder básicamente de una GPP excesiva. En este grupo con intolerancia a la glucosa, y también en los pacientes con diabetes tipo 2 con GPA prácticamente normal (< 140 mg/dl), la GPP a las 2 horas presenta mayor correlación con la HbA1c que la GPA26.
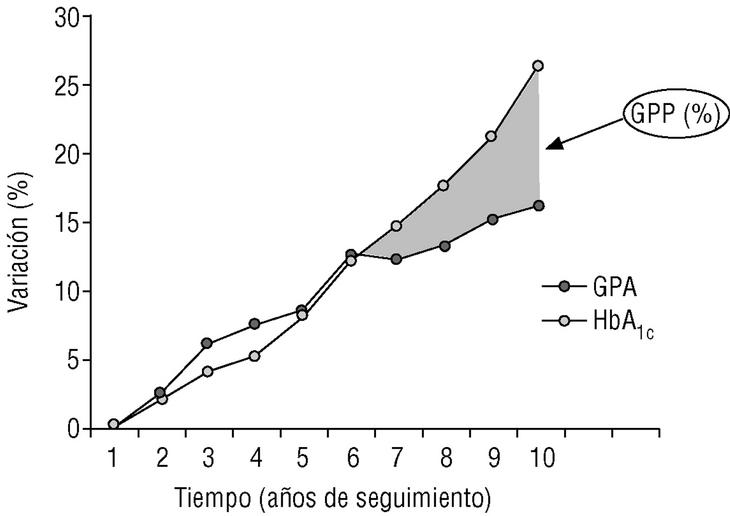
En los primeros años después del diagnóstico de diabetes tipo 2, aparece un bien conocido aumento progresivo y paralelo de la GPA y de la concentración de HbA1c, a pesar de la intervención intensiva para reducir la GPP5. Aunque resulta difícil determinar la contribución relativa de la GPP y la GPA a la concentración de HbA1c durante este período, la tendencia similar observada entre la GPA y la concentración de HbA1c sugiere que la GPA es el factor principal. En este caso, la GPA contribuirá notablemente a la HbA1c antes de que el efecto de la GPP se haga predominante. Aproximadamente 6 años después del diagnóstico, cuando cesa la relación previamente estrecha de la GPA y la HbA1c, el control adicional de la GPP evita completamente este aumento progresivo de la concentración de HbA1c, lo que sugiere que ya se ha iniciado una notable contribución de la GPP en la concentración de HbA1c como demuestra el estudio Kumamoto11. El proceso se hace más evidente al aumentar la duración de la enfermedad, lo que indica una contribución progresivamente mayor de la GPP a la concentración de HbA1c a medida que avanza el proceso (fig. 2)5.
Figura 2. La mayor duración de la enfermedad se asocia con una disociación entre la GPA y la concentración de HbA1c, lo que indica un aumento de la contribución de la GPP a la HbA1c. Adaptada del UKPDS 33. UK Prospective Diabetes Study Group. Lancet 1998;352: 837-535.
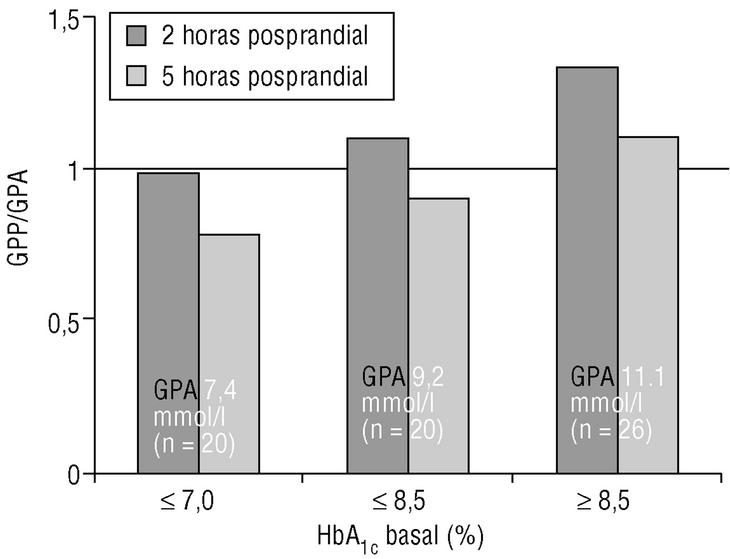
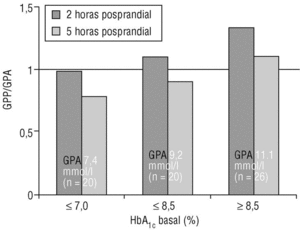
Aunque la contribución de la GPP al estado glucémico global, y por ello a la concentración de HbA1c, tiende a ser proporcionalmente mayor que la de la GPA en la enfermedad avanzada, un mal control de la glucemia per se también parece estar asociado con un aumento de la contribución de la GPP. Por ejemplo, en los diabéticos tipo 2 con control glucémico «regular» (HbA1c > 7,0% y ¾ 8,5%), se observa que las variaciones de la GPP a las 2 horas han aumentado proporcionalmente más que la GPA, como lo indica una relación GPP/GPA > 1. Aún más, cuando la concentración de HbA1c es >= 8,5%, lo que representa un mal control glucémico, la contribución de la GPP es superior, debido a una contribución proporcionalmente mayor de la GPP a las 5 horas (fig. 3)10.
Figura 3. La GPP contribuye progresivamente más que la GPA a la concentración de HbA1c a medida que se deteriora el control glucémico. Adaptada de Avignon A, et al. Diabetes Care 1997;20:1822-610.
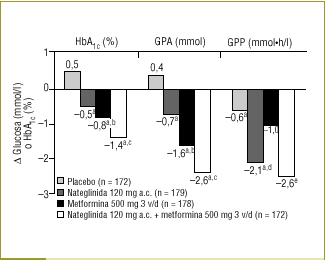
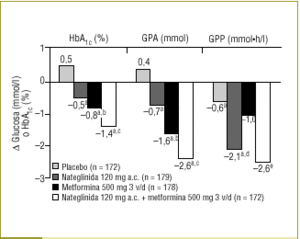
Dada la contribución de la GPA y de la GPP al control glucémico global, la concentración de HbA1c establecida como objetivo sólo se alcanzará si estos 2 parámetros están adecuadamente regulados25,29. De hecho, un amplio estudio reciente ha indicado que la adición del regulador de la glucosa posprandial, nateglinida, a la monoterapia con metformina (un insulinosensibilizador) originó reducciones aditivas significativas de la GPA, la GPP y la HbA1c37 (fig. 4).
Figura 4. La asociación de metformina y nateglinida produce una reducción aditiva de la GPA, la GPP y la HbA1c en pacientes con diabetes tipo 2. Adaptada de Horton E, et al. Diabetes Care 2000;23:1660-537. ap < 0,05 comparado con placebo; bp < 0,05 comparado con nateglinida; cp < 0,05 comparado con monoterapia; dp < 0,05 comparado con metformina; ep < 0,05 comparado con placebo y metformina.
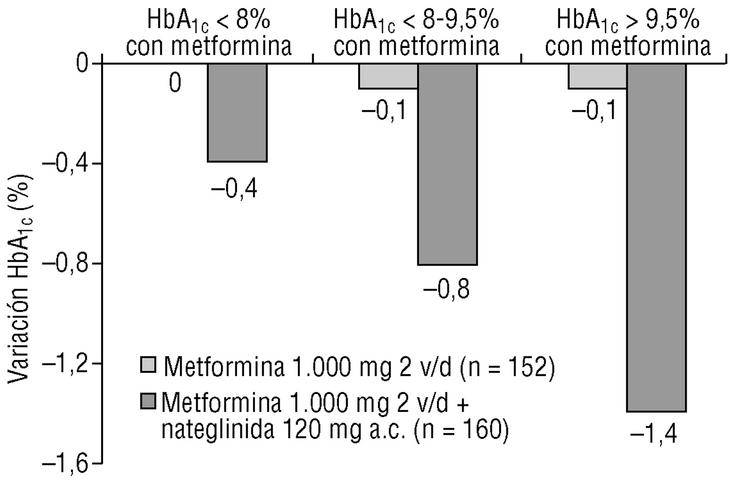
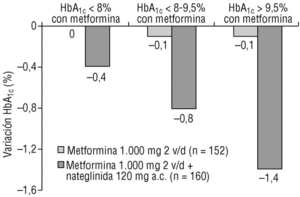
Estos resultados, y otros utilizando el inhibidor de la alfaglucosidasa acarbosa, demuestran que el tratamiento que se plantea reducir la GPP además de la GPA puede ser mejor método a largo plazo para disminuir la HbA1c, retrasar el avance de la enfermedad y minimizar el riesgo de complicaciones33,38. Sin embargo, la mayor contribución de la GPP al valor de la HbA1c al aumentar la duración de la enfermedad y deteriorarse el control glucémico se puede producir en pacientes que no consiguen el objetivo terapéutico con dosis máximas de insulinosensibilizadores como la metformina, o que no los toleran. En estas circunstancias, una mayor reducción de la GPA, y por tanto de la HbA1c, no es posible con este tratamiento, pero la adición complementaria de un regulador de la glucosa posprandial, como la nateglinida, o de un inhibidor de la alfaglucosidasa permite regular, además, la GPP y de esta manera se reducirá aún más la HbA1c. Además, cuando se usó nateglinida, se observó que la reducción adicional de HbA1c era más pronunciada cuando el control glucémico era malo, es decir cuando la concentración de HbA1c era relativamente alta. Esto sugiere nuevamente que la GPP contribuye más a la concentración de HbA1c cuando existe un mal control (fig. 5)39.
Figura 5. En pacientes con respuesta insuficiente a los insulinosensibilizadores, como la metformina, el control de la GPP es más eficaz para disminuir la HbA1c cuando el control glucémico es peor. Adaptada de Marre M, et al. Diabetes Obes Metab 2002;4: 177-8639.
Pico de GPP, variabilidad de la glucosa o exposición global: ¿de qué depende el riesgo?
Estudios in vitro con células humanas demuestran que las concentraciones altas e intermitentes de glucosa se asocian con lesión celular y muerte, lo que sugiere que una gran variabilidad del control glucémico puede ser más nociva que una elevación «estable» de la glucemia per se40-42. Estudios recientes avalan este hecho, al demostrar que el aumento de la variabilidad de la glucosa es un factor predictivo independiente de morbimortalidad relacionada con la diabetes y se asocia con incrementos significativos de la P-selectina (un potente estimulador de la adhesión celular y un marcador de disfunción endotelial y de riesgo cardiovascular)43,44. Sin embargo, hasta que no se disponga de resultados de estudios prospectivos que comparen un método de tratamiento con otro, el mecanismo responsable del aumento del riesgo de complicaciones asociadas con la hiperglucemia seguirá sin estar claro.
Correspondencia: Francisco Javier García Soidán. Centro de Salud de Porriño. C/ Fernández Areal, s/n. 36400 Porriño (Pontevedra). España. Correo electrónico: med017098@saludalia.com francisco.garcia.soidan@sergas.es
Manuscrito recibido el 4 de septiembre de 2002.
Manuscrito aceptado para su publicación el 4 de septiembre de 2002.