Caso
Juan, de 56 años, fue diagnosticado hace un año de una neoplasia pulmonar. Como antecedentes patológicos destacables cabe mencionar una enfermedad pulmonar obstructiva crónica (EPOC) y tabaquismo de unos 30 años. El diagnóstico se estableció tras consultar por una tos seca persistente y hemoptisis ocasional, momento en el cual ya fue evidente la presencia de metástasis hepáticas. Tras ser informado del diagnóstico y de las opciones terapéuticas, se decidió iniciar tratamiento con quimioterapia, que se suspendió tras 3 ciclos ante la evidencia de progresión con metástasis cerebrales que se detectaron a raíz de una crisis convulsiva. Desde hace 3 meses va compaginando visitas domiciliarias con el equipo de cuidados paliativos y su médico de cabecera. En las últimas 2 semanas no ha podido salir de casa por el incremento de su disnea y, a pesar de la insistencia de su esposa, se niega a ser trasladado al hospital.
Desde el punto de vista físico destaca la presencia de una disnea de mínimos esfuerzos que se ha hecho de reposo en los últimos días (EVA 7/10). La exploración física muestra una abolición del murmullo vesicular, incremento de las vibraciones vocales, matidez percutoria y disminución de la movilidad del hemitórax derecho, lo que es indicativo de un parénquima condensado y sin aire, posiblemente por atelectasia o invasión tumoral del parénquima. La pulsioximetría muestra saturaciones del 92% con gafas nasales a 3 l/min. La frecuencia respiratoria en reposo se mantiene sobre 20 respiraciones por minuto. Respecto a otros síntomas, predomina el insomnio, que el paciente atribuye a cierta tensión nerviosa.
Emocionalmente refiere sentirse tenso y algo más irritable de lo habitual, atribuyéndolo a la pérdida de autonomía y tener que estar prácticamente todo el día en la cama. Declara sentir una anhedonia intensa, pero niega pensamientos persistentes de deseo de muerte o ideas suicidas y manifiesta con rotundidad no sentirse deprimido, aunque sí desanimado. Juan comenta reiteradamente que su vida ha perdido todo sentido, que no espera nada, sólo morirse, y justifica con ello su negativa a ir al hospital. No quiere ni oír hablar de psicólogos o psiquiatras, y siempre que se le ha propuesto ayuda emocional la ha rechazado. Cuando discute estos temas con el equipo que le atiende reconoce que todos estos pensamientos forman parte de la tensión emocional que padece y que se traduce en ocasiones en irritabilidad. Se manifiesta como agnóstico e ironiza su postura con la de su esposa, que es una católica practicante.
Desde el punto de vista familiar, Juan está casado con Carmen desde hace 25 años. Tienen dos hijos casados, uno vive en la misma localidad y lo visita a diario, aunque no puede proporcionarle mucha ayuda práctica, excepto los fines de semana. El otro hijo, por razones profesionales, vive en un país extranjero lejano y, aunque llama una vez a la semana, trasladarse junto sus padres es por el momento imposible. Económicamente no hay problemas destacables.
Ayer nos avisan a causa de un agravamiento de la situación del paciente; tiene disnea persistente desde hace varias horas y tras la primera valoración es evidente que se encuentra en una situación de gran trabajo respiratorio, que no se ha aliviado con el oxígeno ni las dosis extras de morfina que ya tenía prescritas. La exploración física no aporta nuevos datos y la saturación de oxígeno se mantiene al 91% con ayuda de oxígeno. Prácticamente no puede hablar, pero deja claro que no va a moverse de casa, a pesar de la insistencia del médico y de su esposa para trasladarse al hospital. Se le propone administrarle medicación para mejorar su ahogo, advirtiéndole que seguramente su nivel de conciencia disminuirá. Comenta, haciendo un gran esfuerzo, que no le importa quedarse dormido si es la única manera de aliviarle el ahogo. Su esposa, presente durante toda la conversación, se encuentra muy tensa; tiene dudas de que ello no sea una eutanasia, lo cual no le parece aceptable. Tras explicarle brevemente las diferencias entre la sedación paliativa y la eutanasia, vence sus reticencias iniciales.
El tratamiento farmacológico administrado al paciente en esos momentos era: morfina 30 mg/4 h por vía oral, alprazolam 0,25 mg/6 h por vía oral, citalopram 20 mg/24 h por vía oral, dexametasona 4 mg/8 h por vía oral, lactulosa 10 g/12 h por vía oral. En caso de dolor se le administraba morfina 30 mg por vía oral y en caso de ahogo, morfina 15 mg por vía oral; en caso de ansiedad, el paciente tomaba alprazolam 0,25 mg sublingual.
Se administró midazolam 2,5 mg por vía subcutánea y se fue repitiendo cada 10 min, hasta que tras 5 mg el paciente refirió un menor ahogo y una leve somnolencia que le permitía abrir los ojos cuando se le hablaba. Tras 15 min de observación y estabilidad en el nivel de alivio de la disnea, se pautó el siguiente tratamiento: fentanilo TTS 75 µg, diazepam supositorios 10 mg/12 h; en caso de malestar, diazepam microenema 10 mg. Se recomendó que siguiera con la morfina cada 4 h durante las 12 h tras el inicio del parche, si ello es posible. Todo lo anterior, la toma de decisiones, el consentimiento y las maniobras farmacológicas se registraron detalladamente en la historia clínica.
Nos quedamos en el domicilio hasta que llegó el hijo del paciente, que había sido llamado urgentemente por su madre. Revisamos con la familia el tratamiento, proporcionamos y dejamos por escrito las instrucciones prácticas, acordamos que mañana a primera hora vendremos a revisar la situación y que informaremos de la situación en el centro de salud, adonde pueden llamar ante cualquier contingencia o duda.
Al día siguiente, el paciente se encontraba apaciblemente en su cama y entreabría los ojos con dificultad ante la estimulación táctil. Según la familia, había estado tranquilo durante toda la noche y sólo le habían administrado un microenema de diazepam a medianoche. Comentan que han tenido el impulso de llevarlo a urgencias, pero al final han desistido, atendiendo a los deseos expresados por el paciente. El paciente falleció en su domicilio, rodeado de su familia, 3 días después de haber indicado la sedación. Realizamos ajustes periódicos en el tratamiento, las visitas domiciliarias mañana y tarde, y garantizamos la disponibilidad del contacto telefónico con el equipo.
Discusión
El caso anterior ilustra una situación que se reproduce con cierta frecuencia en atención primaria; algunos pacientes con síntomas que se han hecho refractarios y producen un intenso sufrimiento requieren la indicación de una sedación para su tratamiento. Según las características de la situación clínica, emocional y familiar, este tratamiento permite que algunos pacientes fallezcan en el propio domicilio, mientras que otros deben ser trasladados a centros hospitalarios. El lugar donde fallezca el paciente es poco relevante si el proceso de toma de esa decisión ha sido correcto. En el caso que nos ocupa, lo esencialmente relevante y que queremos analizar es la toma de decisiones que hace que se indique una sedación paliativa para aliviar una disnea que se ha hecho insufrible. Junto con ello se analizarán los aspectos ético-clínicos significativos, pero no se discutirán aspectos particulares, como la prescripción de fármacos, los cuidados de enfermería o el trabajo con las familias, ya que esos aspectos son vitales en la práctica diaria, pero no son el objetivo del presente trabajo. De forma tradicional, la discusión y el análisis de la sedación paliativa se asocian con el de la eutanasia, ya que sin duda éste es el punto sensible de la discusión ética respecto al uso de la sedación paliativa. La sedación paliativa se ha definido como: «la administración deliberada de fármacos, en las dosis y combinaciones requeridas, para reducir la conciencia de un paciente con enfermedad avanzada o terminal tanto como sea preciso para aliviar adecuadamente uno o más síntomas refractarios y con su consentimiento explícito, implícito o delegado»1; los aspectos éticos de su aplicación se hallan disponibles en diversas publicaciones2 y se resumen en la tabla 1.
Aspectos ético-clínicos
Posiblemente, el lector piense que la descripción del caso es muy extensa y aparentemente demasiado minuciosa, pero debe recordarse que una decisión éticamente sólida debe basarse, en primera instancia, en una buena información clínica.
En el caso que nos ocupa, Juan presenta una disnea que se puede considerar refractaria por varias razones. Hay una cuestión clínica referente a la semiología de condensación pulmonar y, la más importante, la negativa del paciente a ser trasladado al hospital, lo cual podría mejorar la precisión diagnóstica y eventualmente considerar algún otro tratamiento. La refractariedad de un síntoma puede atribuirse no sólo a la carencia de un tratamiento capaz de aliviarlo, sino también a la imposibilidad de obtenerlo. Éste es un aspecto relevante y diferenciador en atención domiciliaria, ya que en el hospital el acceso a medios diagnósticos y a la colaboración de otros especialistas puede facilitar la toma de decisiones. En otras ocasiones, la refractariedad está dictada por el escaso margen de maniobra, donde una demora poco razonable de la indicación de la sedación únicamente va ha proporcionar un padecimiento injustificable. El caso que exponemos ejemplifica esta dificultad, así como la responsabilidad del equipo que atiende al paciente en el domicilio respecto a la obtención de información relevante no sólo de los aspectos físicos, sino también de los valores y deseos del paciente, dejándola consignada en la historia clínica e incorporándola a la toma de decisiones3.
El objetivo de la sedación es proporcionar el alivio de ese síntoma que, por una razón u otra, se ha vuelto refractario. Ese alivio no necesariamente implica la pérdida brusca de la conciencia del paciente, aunque intuyamos que antes o después ello puede ocurrir, ya sea por la fragilidad subyacente, por el escaso margen de maniobra farmacológico o por ambas cosas a la vez. En el caso de Juan, el médico titula la dosis de midazolam y hace los ajustes según las posibilidades del domicilio y los cuidadores4. La proporcionalidad de la disminución del nivel de conciencia con el alivio del síntoma es un aspecto clave, ya que desde una perspectiva terapéutica es difícil justificar dosis mayores de las precisas para obtener el alivio del malesatar producido por el síntoma que se desea aliviar. Lo anterior no es antagónico con la necesidad de una sedación profunda si fuera necesaria. Hay que reconocer que en ocasiones es muy difícil evitar una sedación profunda de entrada, especialmente cuando la fragilidad física del paciente es extrema o el malestar que se desea aliviar es muy intenso. En cualquier caso, la titulación y las dosis ajustadas reflejarán la intención de una proporcionalidad en la sedación. Una forma sencilla para valorar el grado de sedación es usar la conocida escala de Ramsay (en la tabla 2 se expone la adaptación realizada en el Institut Català d'Oncologia).
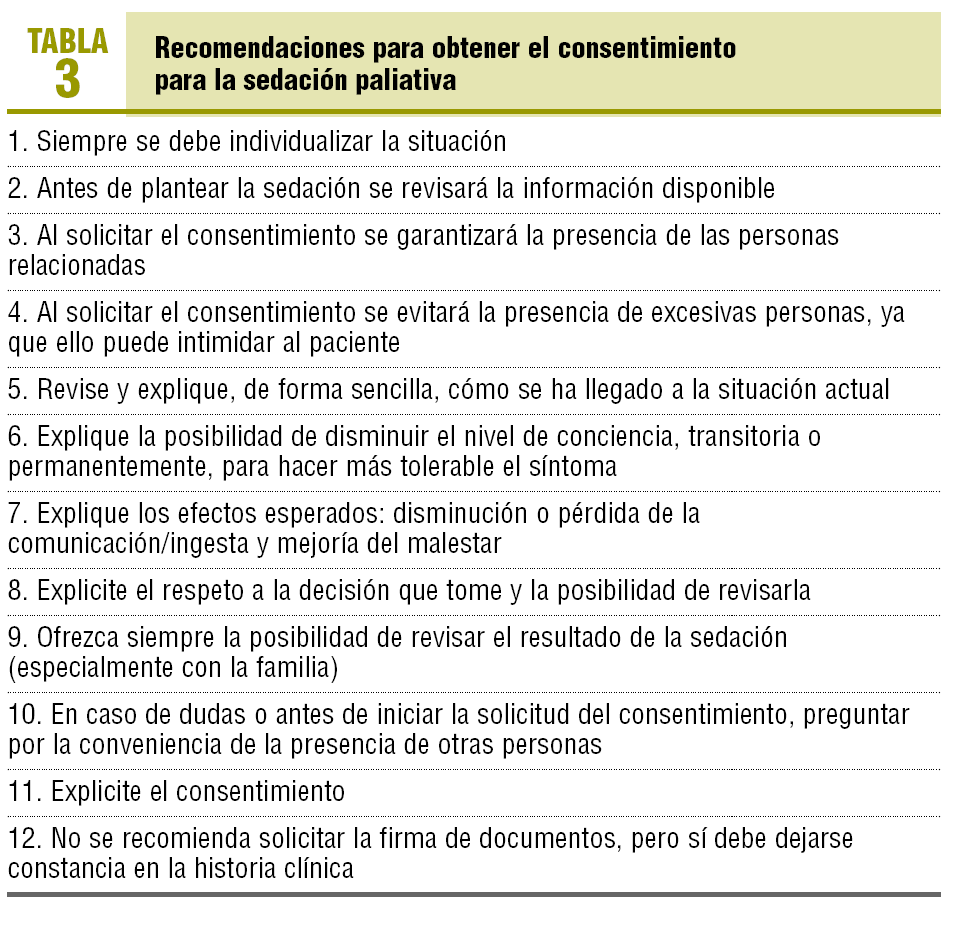
El consentimiento es un punto esencial en cualquier maniobra terapéutica que se considere invasiva. La sedación paliativa es un procedimiento que invade lo más íntimo de la persona, ya que va a alterar la conciencia del paciente. Las recomendaciones básicas para obtener el consentimiento se muestran en la tabla 3. Si el paciente es capaz, el consentimiento debe obtenerse de él mismo; sólo ante una situación de incapacidad el equipo responsable debe solicitarlo a la familia o al representante legal. Téngase en cuenta que la sedación es una maniobra terapéutica indicada en situaciones, a veces agudas y graves, que no permiten la obtención del consentimiento y en las que el médico se ve obligado a actuar. Este caso no es exclusivo del final de la vida, sino que también se aprecia en otros ámbitos, como en la atención de urgencias. El caso de Juan muestra uno de los aspectos más controvertidos a la hora de solicitar el consentimiento: el estado mental del paciente. Si tenemos la posibilidad de visitar al paciente más de una vez y fuera de la agonía, casi siempre es posible hacer un cribado de una depresión mayor utilizando los criterios de Endicott5: anhedonia, ideación de muerte persistente, ánimo deprimido la mayor parte del tiempo e ideación suicida. El caso que nos ocupa señala un síndrome de desmoralización6, lo cual no sería causa de incapacitación.
La indicación y la administración de una sedación en el domicilio exige garantías de un seguimiento estrecho, ya que, de otra forma, el riesgo de claudicación emocional de la familia es muy alto.
Es esencial y muy importante que todo el proceso de toma de decisiones, el consentimiento, el uso de fármacos y la respuesta a ellos quede registrado en la historia clínica, ya que es el único documento que tendrá validez legal en el caso de que se precise revisar el procedimiento.
Sedación paliativa y eutanasia
La reacción de la esposa de Juan no es infrecuente en nuestro contexto social. Muchas personas pueden confundir e incluso aceptar la sedación como una eutanasia «razonable». Se han dado múltiples definiciones de eutanasia; desde la SECPAL se propuso la siguiente: «eutanasia se refiere a la conducta (acción u omisión) intencionalmente dirigida a terminar con la vida de una persona que tiene una enfermedad grave e irreversible, por razones compasivas y en contexto médico»7. Las diferencias entre la sedación y la eutanasia son claras, tanto en el objetivo como en el procedimiento y el resultado8, tal como se muestra en la tabla 4. Creemos que el equipo sanitario y especialmente el médico tienen la obligación de hacer el esfuerzo educacional de aclarar conceptos al paciente si es adecuado y a la familia casi siempre. Este esfuerzo docente tiene la misma importancia que cualquier otra acción de educación sanitaria. No es una acción baladí, ya que previene posibles remordimientos posteriores de los familiares, si han sido éstos los que han tenido que dar su consentimiento; previene la idea de que hay una eutanasia «light» o «razonable»9 o que se está cometiendo un acto ilegal por parte del médico. De hecho, en la legislación española no hay una regulación específica sobre la eutanasia, más allá de lo que se contempla en el artículo 143.4 del Código Penal, que reza: «El que causare o cooperare activamente con actos necesarios y directos a la muerte de otro, por la petición expresa, seria e inequívoca de éste, en el caso de que la víctima sufriera una enfermedad grave que conduciría necesariamente a su muerte, o que produjera graves padecimientos permanentes o difíciles de soportar, será castigado con la pena inferior en uno o dos grados a las señaladas en los números 2 (cooperación necesaria en el suicidio de otro) y 3 (cooperación ejecutiva) de este artículo». Recientemente, hay un fuerte y persistente debate sobre su despenalización, incluso dentro de la propia Iglesia Católica10.
Conclusiones
En la atención al final de la vida, especialmente en el domicilio, la aparición de síntomas refractarios que indiquen la sedación paliativa puede producirse hasta en el 52% de los casos11, aunque en realidad no parece que la frecuencia de indicación varíe significativamente entre el domicilio y el hospital12. Así pues, es probable que el médico de familia se vea en la necesidad de indicar una sedación paliativa, tanto en pacientes oncológicos como no oncológicos. La sedación paliativa no debería considerarse como algo ajeno a la práctica clínica cuando se trata a pacientes con enfermedades graves, avanzadas y en estadios terminales, antes al contrario, debería incorporarse en el repertorio de las maniobras terapéuticas disponibles. Tal como se ha intentado ilustrar, la sedación paliativa tiene unos requerimientos éticos y técnicos específicos13. Por lo tanto, el médico de familia debe ser consciente de que el uso de la sedación paliativa en el domicilio no es una mera cuestión farmacológica, sino que precisa un análisis clínico y ético previo, así como un apoyo y un seguimiento importantes a la familia; si ello no se puede garantizar, es recomendable contactar con un equipo especializado de cuidados paliativos para recavar su asesoramiento y soporte. Como en tantas cosas en medicina, la actitud pedagógica del médico de familia y del equipo sanitario de atención primaria hacia sus pacientes/familias es de un valor inestimable, también en el caso de la indicación de la sedación paliativa y en la clasificación de sus diferencias con la eutanasia.