La Ley de Eutanasia española introduce un nuevo derecho que se incorpora a la cartera de servicios del sistema sanitario, como una prestación cuya aplicación se garantiza en el plazo de 40 días. Desde la experiencia clínica se argumenta que, sin el derecho efectivo a unos cuidados paliativos de calidad, y con el actual déficit en las ayudas a la dependencia, esta ley puede ser un mensaje coactivo para aquellas personas especialmente frágiles y dependientes, que se sientan como una pesada carga para su familia y para la sociedad.
Se razona de qué modo fundamentar el derecho a morir en la dignidad de la persona, puede tener repercusiones sociales inesperadas.
El texto normativo muestra debilidades propias de una ley apresurada y sin apoyo de órganos consultivos. Hay cuestiones pendientes de aclarar en su aplicación dentro del contexto de la medicina de familia. Se concluye que esta nueva norma planteará más problemas de los que pretende resolver.
The Spanish Euthanasia Law introduces a new right that is added to the portfolio of services provided by the Spanish health system and whose application is guaranteed within a period of 40 days. From the perspective of clinical experience, it is argued that without the effective right to quality palliative care and given the current shortcomings in dependant care, this law may send a threatening message to particularly fragile and dependant individuals that will lead to them feeling like a burden to their families and society.
It is reasoned that basing the right to die on the dignity of the individual may have unexpected social repercussions.
The text of the law presents the flaws of having been written hastily and without the support of advisory entities. There are issues that require clarification with regard to the application of euthanasia within the context of general practice. The conclusion is that this new law will pose more problems of the type it aims to resolve.
En 1901 Thomas Mann publicó Los Buddenbrook, su primera gran novela, donde describe magistralmente la agonía de una anciana, incluyendo la intervención de los médicos y sus comentarios (fig. 1). Después de leer este relato, sin mayor explicación añadida, tenemos la experiencia docente de que hay alumnos de medicina que reaccionan apoyando la conveniencia de una ley que permita la eutanasia, que incluso contemplarían como un deber para un profesional compasivo. De igual manera responden los ciudadanos cuando se les pregunta en las encuestas sobre situaciones equivalentes. Sin embargo, la medicina ha experimentado una considerable maduración científica y conceptual. Tenemos muchos más recursos para aliviar el sufrimiento del paciente con enfermedad progresiva e incurable. Actualmente, a la paciente de este relato un médico de familia le habría indicado, sin duda, un tratamiento sintomático de la disnea y probablemente una sedación paliativa que hubiera evitado una muerte tan penosa e inhumana. Cuando esto se explica y se experimenta en casos reales, a menudo cambia la actitud hacia la eutanasia. Pero, a un siglo de la escena relatada por Thomas Mann, ¿esto es así de sencillo en nuestro sistema sanitario?
Recursos para afrontar el sufrimientoLa Ley de Eutanasia española introduce en la cartera de servicios de atención primaria, como una alternativa más, la opción de la eutanasia o el suicidio asistido, mediante la administración o la facilitación de una sustancia letal con el objeto de terminar con la vida del paciente que lo solicite reuniendo unos determinados requisitos. Esta ley se propone como objetivo evitar el sufrimiento de pacientes con enfermedades graves, crónicas e imposibilitantes, o con enfermedades graves e incurables. Sin embargo, el texto normativo lo describe como «ayuda médica para morir» una expresión sin duda ambigua, e incluso confusa, que bien podría incluir cualquier tratamiento sintomático en la agonía que en modo alguno supone la inducción intencional de la muerte del paciente.
Daniel Callahan, en un editorial publicado en The New England Journal of Medicine1, reflexionaba hace años sobre los objetivos de la medicina y la necesidad de considerar el cuidado de los pacientes y el afrontamiento de su sufrimiento con la misma prioridad que la curación de las enfermedades. El sufrimiento tiene una escala de respuestas terapéuticas en la práctica de la medicina que van desde el tratamiento sintomático, aun cuando incluyan un «doble efecto» (la posibilidad de provocar un acortamiento de la supervivencia para conseguir el control de una determinada sintomatología), y la adecuación del esfuerzo terapéutico (no empezar o retirar tratamientos) hasta llegar a la sedación paliativa. Al final de esa escala de respuestas se sitúan el suicidio asistido y la eutanasia. Cada respuesta al sufrimiento exige una serie de garantías éticas, que deben ser mayores en función de las consecuencias de los tratamientos. Resulta evidente que deben haberse agotado las medidas más sencillas antes de adoptar soluciones más drásticas.
En un análisis, realizado a partir de un estudio sobre la demografía paliativa en occidente2, se estimó que en España en 2015 habían fallecido 74.000 personas con un intenso sufrimiento en el último tramo de su vida. Este sufrimiento hubiera sido evitable de haber recibido unos cuidados paliativos de calidad. Debemos señalar que, en nuestro país, los cuidados paliativos son claramente deficitarios, y ocupamos el puesto 31 en el ranking de 51 países del Atlas de Cuidados Paliativos en Europa3. Este escenario justifica que, desde hace 20 años, en España se esté demandando una ley de cuidados paliativos que garantice varios aspectos esenciales (fig. 2). Ello se ha traducido en sucesivos borradores de ley que en su momento tuvieron el apoyo de formaciones políticas de todo el espectro ideológico, que hubieran obtenido una amplia mayoría parlamentaria y que incompresiblemente no han visto la luz. Existía consenso sobre la necesidad de un desarrollo adecuado y completo de los cuidados paliativos previo a decidir poner en marcha una Ley de Eutanasia, tal como ha sucedido en los 2 últimos países en promulgar este tipo de leyes (Colombia y Canadá), los cuáles promovieron primero leyes nacionales de cuidados paliativos asegurando un desarrollo que cubriera la totalidad del territorio tanto en el ámbito hospitalario como domiciliario.
En un modelo sanitario bien organizado, los equipos de atención primaria deberían prestar una continuidad asistencial que permitiera atender el final de la vida en la enfermedad progresiva y en la ancianidad, mediante una buena asistencia domiciliaria. Pero este «desiderátum» está muy lejos de alcanzarse, e incluso ha experimentado una regresión, sin estar siquiera en la agenda de las autoridades sanitarias buscar una solución. El «discurso político oficial» sobre el desarrollo de la atención primaria ha perdido credibilidad, llegando a quedar ridiculizado por los hechos consumados, no solo por la escasez cuantitativa de recursos, sino también por el obsoleto modelo organizativo que padecemos, sin apenas innovación en los últimos años.
Los resultados del estudio SUPPORT4, diseñado para identificar problemas en el cuidado de pacientes avanzados demostraron dónde se sitúan las grandes deficiencias en los cuidados de estos enfermos, que incluyen tanto el tratamiento de síntomas como la falta de consideración de las voluntades anticipadas de los pacientes. Numerosos estudios posteriores han confirmado estos resultados. Es evidente que tenemos problemas para solucionar estas deficiencias. También lo es que el desarrollo de los cuidados paliativos facilita la adecuación del esfuerzo terapéutico, mejora el tratamiento sintomático y la satisfacción de los pacientes con enfermedades avanzadas5,6.
Sería injusto insinuar que quienes defienden la eutanasia en situaciones de sufrimiento extremo están en contra de los cuidados paliativos; no se debe establecer una antinomia simplista entre ambos conceptos. Con una medicina paliativa de calidad también hay peticiones de eutanasia. Pero también es una evidencia que estas peticiones se producen en un pequeño número, y a menudo revierten cuando se logra aliviar el sufrimiento, tal como refieren quienes trabajan en unidades experimentadas, porque detrás del deseo de morir en la mayoría de los casos hay un deseo de dejar de sufrir o de no seguir viviendo de este modo, suponiendo una carga para los familiares7-10.
En algunos pacientes las respuestas comentadas al sufrimiento pueden no ser suficientes. Esta ley quiere intentar solucionar estos casos. Sin embargo, teniendo en cuenta que el sistema sanitario y social está insuficientemente desarrollado para ofrecer estos tratamientos a los pacientes, se puede generar una cultura en la que se opte por una solución operativa mucho más fácil. La creación de ese contexto para la práctica de la eutanasia puede generar graves efectos secundarios no previstos, tanto en la práctica asistencial de los profesionales sanitarios como en los propios pacientes.
El contexto eutanásico y la deliberación en la toma de decisionesEn los últimos años se han acuñado dos conceptos que son fundamentales en el afrontamiento del sufrimiento intolerable. El Deseo de Adelantar la Muerte9 hace alusión a la expresión de los enfermos de querer que su vida se acabe. Esto puede estar en relación con múltiples causas y no debe equipararse a la petición de eutanasia. De hecho, en los estudios realizados, menos del 2% de los pacientes que expresaban este deseo querían en realidad poner fin a su vida cuando eran tratados por equipos multidisciplinares expertos.
La planificación de decisiones anticipada (PDA) es un instrumento que puede utilizar el clínico para la toma de decisiones ante una enfermedad prolongada. La PDA permite a los individuos definir objetivos y preferencias para tratamientos y atención médicos futuros, discutir estos con familiares y profesionales sanitarios y registrar y revisar esas preferencias si es necesario11. Se trata de una herramienta mucho más flexible y adecuada a la práctica que los documentos de instrucciones previas o voluntades anticipadas que tiene un perfil legal y cuya rigidez puede no llegar a contemplar la variabilidad clínica de cada caso.
Esta Ley de Eutanasia solo prevé un proceso deliberativo posterior a la solicitud de la prestación de ayuda a morir, entre el paciente y el médico responsable del mismo, sin garantizar que en ese proceso el paciente pueda ser atendido por profesionales con un nivel de formación adecuada, estando familiarizados con la atención al sufrimiento extremo. La propia ley enfatiza los documentos de instrucciones previas y voluntades anticipadas sin referirse a los conceptos anteriormente expuestos, que entroncan directamente con la relación clínica médico-paciente. Esta ley prioriza los procedimientos legales sin ocuparse apenas de la relación clínica, esencial en la toma de decisiones ante peticiones de los pacientes de poner fin a su vida.
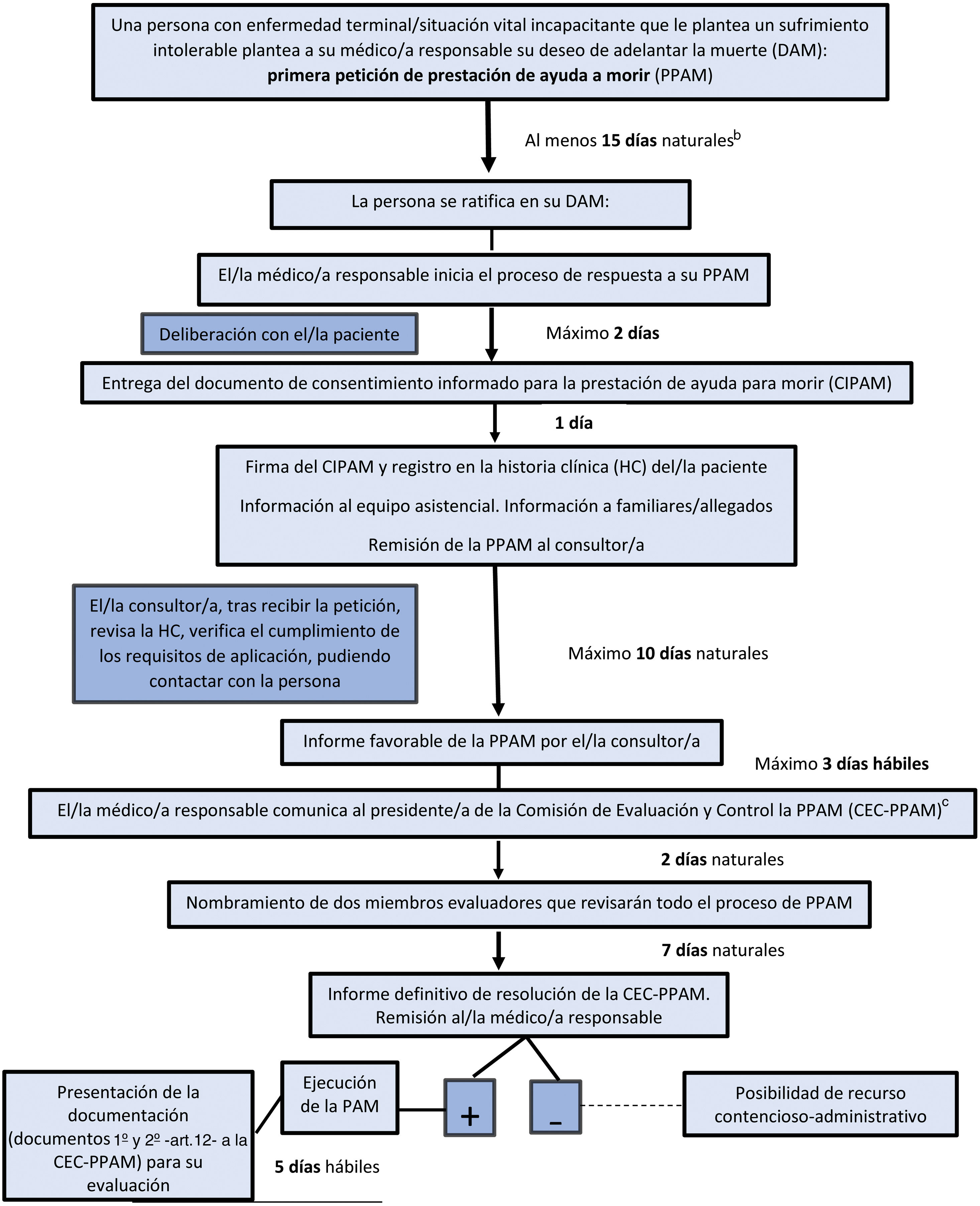
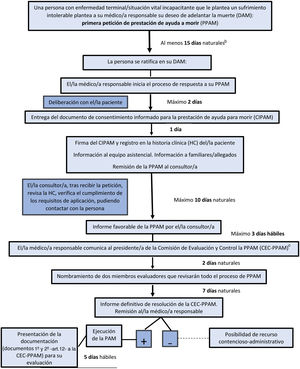
En este sentido, esta ley no parece haber sido diseñada para las excepciones sino para normalizar la eutanasia y el suicidio asistido como un modo de morir al que se califica de «natural», en un alarde de voluntarismo. De este modo, se incorpora a la cartera de servicios del sistema sanitario como un derecho cuya prestación se garantiza en el plazo máximo de 40 días (fig. 3). Paradójicamente el mismo paciente puede llevar muchos meses esperando una prestación social, razón que quizá influya en la decisión de solicitar la eutanasia.
Fases y tiempos para la petición y ejecución de la prestación de ayuda a morir (propuesta de Ley 122/000020)a.
a Esquema aplicable a la petición de ayuda para morir por parte de una persona mayor de edad, con capacidad de derecho y de hecho reconocida.
b Este periodo entre ambas PPAM puede reducirse en los casos excepcionales de muerte o pérdida de capacidad inminentes apreciados por el/la médico/a responsable.
c Este paso puede ser obviado en los casos excepcionales de muerte o pérdida de capacidad inminentes apreciados por el/la médico/a responsable, pasando a ser evaluada la PAM por la CEC.
El texto normativo establece unas condiciones con el objetivo de asegurar «garantías suficientes que salvaguarden la absoluta libertad de la decisión, descartando presión externa de cualquier índole». Así se quiere garantizar la voluntariedad de la solicitud, sin coacciones externas y asegurando la ausencia de conflictos de interés sin beneficio alguno para quienes de algún modo participan en la práctica de la eutanasia. Pero es bien sabido que la libertad también se ve afectada por condicionantes internos como puede ser la enfermedad mental, los sentimientos de dependencia o determinadas presiones psicológicas. Por esta razón también se debe valorar la libertad de decisión de quien padece un sufrimiento insoportable o de quien se considera una carga para su familia, lo cual supone sin duda una coacción interna que puede condicionar de manera determinante la «absoluta libertad de decisión» que la ley exige. Cuando un paciente que solicita la eutanasia no tiene un adecuado control de síntomas o no recibe una prestación social necesaria —por ejemplo, una atención domiciliaria de calidad, o en su caso una plaza en residencia asistida— es evidente que no cumple el requisito de «absoluta libertad de decisión» que establece la ley.
Como profesionales de la medicina de familia y comunitaria leemos con preocupación la mención explícita que esta ley hace al definir a los candidatos a solicitar la eutanasia como: «una persona afectada por limitaciones que inciden directamente sobre su autonomía física y actividades de la vida diaria, de manera que no pueda valerse por sí misma». Esta formulación introduce un mensaje cuanto menos carente de sensibilidad hacia las personas con discapacidad, hasta el punto que ha generado el envío de una Nota del Comité de Derechos Humanos de Naciones Unidas al Gobierno de España alertando de que esta proposición de ley incluye sesgos discriminatorios hacia las personas con discapacidad, que vulneran la Convención Internacional de las Personas con Discapacidad de 2006 de Naciones Unidas12, que ha sido apoyada por las asociaciones de personas con discapacidad en nuestro país.
En la ley se distinguen 2 conductas eutanásicas diferentes. La eutanasia propiamente dicha y aquella en la que el propio paciente termina con su vida con la colaboración de un profesional sanitario que le suministra el fármaco. Llama la atención la falta de definición del suicidio médicamente asistido (Ayuda médica para la realización de un suicidio, ante la solicitud de un enfermo, proporcionándole los fármacos necesarios para que él mismo se los administre). La eutanasia precisa de un profesional sanitario que prescriba y administre el medicamento letal al paciente. En el suicidio medicamente asistido se quita protagonismo al facultativo cuya función sería comprobar que el paciente cumple las condiciones para el suicidio mientras la dispensación del medicamento se realiza por un servicio de farmacia. La distinción es importante porque se elimina el papel activo del médico. En EE. UU. no se ha aprobado la eutanasia, pero en 5 estados sí es posible el suicidio asistido (otros 3 tienen ya legislación al respecto pendiente de su puesta en marcha). Por otra parte, los estudios publicados muestran que el número de quienes acceden realmente al suicidio asistido es menor de los que lo solicitan, pues no todos los pacientes acaban utilizando la medicación13. Las distinciones son importantes para debatirlas tanto entre los profesionales como con los pacientes. La falta de una terminología específica impide la deliberación sobre las distintas opciones al equipararlas sin un análisis riguroso.
Financiación y formaciónEs muy llamativo que esta ley no se acompañe de una memoria económica que la respalde. En este sentido, no se precisa si será el Estado el financiador, o serán las comunidades autónomas las que total o parcialmente van a asumir el coste de la prestación. Esto permite intuir que los recursos que se dediquen a su desarrollo exigirán una merma en otros ámbitos, con una nueva redistribución de los existentes que se deberá determinar. Este dato es relevante ya que, al tratarse de una nueva prestación que se incorpora al sistema sanitario, precisará del estudio de su posible coste sumando la financiación de la formación que se admite como necesaria.
En la tabla 1 se plantean varias cuestiones pendientes de aclarar para la aplicación de la ley en el contexto de la medicina de familia.
Algunas cuestiones pendientes de aclarar para aplicar la Proposición de Ley 122/000020 en el contexto de la Medicina de Familia
| Cuestión pendiente | Propuesta de la ley | Consideración operativa | Propuestas pendientes de realizar |
|---|---|---|---|
| Cuestión general:Garantías Éticas | 1. Información escrita sobre su proceso médico, las diferentes alternativas y posibilidades de actuación, incluida la de acceder a cuidados paliativos2. Consentimiento informado (o documento de voluntades anticipadas), incorporados a la historia clínica3. Dos solicitudes de manera voluntaria y por escrito, dejando una separación de al menos 15 días naturales entre ambas | Historia de la evolución de la enfermedad incluyendo opciones de tratamiento, síntomas físicos, estado emocional, el sufrimiento existencial6Descripción del contexto personal y socio-familiar que ha llevado al deseo de adelantar la muerteLa atención dada a todos los aspectos anteriores, detectando carencias y procurando darles solución, contando con la decisión libre de la persona | Regularización del sistema de registro de la información clínica pertinenteCapacitación de profesionales y mantenimiento continuado de habilidades en comunicación y entrevista clínicaHabilitar recursos suficientes para dar respuesta a las necesidades de atención a síntomas y complicaciones clínicas de la enfermedad (cuidados paliativos)Habilitar recursos suficientes para dar respuesta a las necesidades especiales (ley de dependencia)Reorganización de agendasFortalecer y ampliar plantillas profesionalesConcienciación de la sociedad sobre el cambio de paradigma en la manera de abordar el protagonismo de la persona enferma sobre su proceso de morir |
| Cuestión operativa 1:Deliberación | El/la médico/a responsable en el plazo máximo de 2 días, realizará con el/la paciente solicitante un proceso deliberativo sobre su historia, síntomas, tratamientos, alternativas, consideración de situación socio-familiar, historia de valores, con registro escritoConsentimiento informado por escritoValoración por un consultor/a, que tras revisar historia y paciente emitirá informe escritoControl por la comisión de control yevaluación | Formación en deliberación sobre deseo de adelantar la muerte (DAM) y planificación de decisiones anticipadas (PDA)Habilitar espacios y tiemposProtocolizar sesiones para ir revisando todas las cuestiones pertinentesRegistrar debidamente todo el proceso de deliberación llevado a caboMantener la relación clínica, la atención y ayuda a las necesidades del/la paciente, sus familiares y allegados durante todo el procesoContactar con consultor/a y comisión de control y evaluaciónRealizar la prestación de ayuda para morir elegida por el/la pacienteCumplimentar los dos documentos para permitir el trabajo de la comisión | TIEMPO de dedicaciónReorganización de agendasFortalecer y ampliar plantillas profesionales para evitar sobrecargas a los médicos responsables y a los equipos de los médicos responsables |
| Cuestión operativa 2:Consultor | «Médico/a consultor/a»: facultativo/a con formación en el ámbito de las patologías que padece el o la paciente y que no pertenece al mismo equipo del médico o médica responsable | Evitar precipitación y voluntarismos: definir perfil, características, número, criterios de selección y exclusión de los consultoresNombrar consultores y definir dedicaciónEstablecer el circuito de derivación, procedimiento y metodología de trabajo | TIEMPO de dedicaciónReorganización de agendasFortalecer y ampliar plantillas profesionales para evitar sobrecargas a los consultores y a los servicios de referencia de los consultoresReconocimiento de funciones |
| Cuestión operativa 3:Modo y momento de aplicar la objeción de conciencia | Decisión individual del profesional sanitario directamente implicado en su realización, la cual deberá manifestarse anticipadamente y por escritoRegistro de profesionales sanitarios objetores de conciencia a realizar la ayuda para | Si la objeción tiene que ser planteada antes y constar registro, ¿cómo se va a tomar dicha decisión individual por el profesional directamente implicado en su realización?Los profesionales objetores, ¿están exentos del proceso deliberativo?Conveniencia de un documento específico de declaración de la objeción de conciencia a la petición de ayuda para morirRegistro de profesionales objetores y de centros con objetores | Reorganización de agendas y plantillas para cubrir la atención de los pacientes con profesionales objetoresEstablecer el circuito de derivación a otros profesionales y centros/servicios para cubrir las peticiones en centros/servicios con imposibilidad de cubrir las objeciones |
| Cuestión operativa 4:Petición de ayuda a morir tipo suicidio asistido. Acompañamiento al paciente en domicilio hasta que consume el suicidio | «…tras prescribir la sustancia que el propio paciente se autoadministrará,mantendrá la debida tarea de observación y apoyo a este hasta el momento de su fallecimiento» | ¿Quién debe prescribir la «sustancia letal», el médico responsable o el servicio de farmacia?¿Qué clase de supervisión debe realizarse con el paciente? | TIEMPO de dedicaciónReorganización de agendasFortalecer y ampliar plantillas profesionales |
De acuerdo con la definición que la proposición de ley da de médica/o responsable, se adecúa a la figura del médico de familia, a quien le competiría dar respuesta a la «petición de ayuda a morir» si se planteara a nivel de atención primaria. En el artículo 2 de definiciones dice literalmente «Médico responsable» o «Médica responsable»: facultativo o facultativa que tiene a su cargo coordinar la información y la asistencia sanitaria del o la paciente, con el carácter de interlocutor principal del mismo en todo lo referente a su atención e información durante el proceso asistencial, y sin perjuicio de las obligaciones de otros profesionales que participan en las actuaciones asistenciales. Las cuestiones pendientes referidas parten del supuesto de que la persona que solicita la prestación de ayuda para morir es capaz y la solicitud de prestación se considera ajustada a la ley por la comisión de control y evaluación. Las decisiones por representación y aquellas que no se ajustaran a la ley a criterio de la comisión conllevarían otra serie de cuestiones pendientes.
Por otro lado, la ley no apuesta por introducir cambios en la formación pregrado de cara a dotar a los futuros profesionales de la salud de conocimientos y herramientas terapéuticas para atender las situaciones de sufrimiento, cronicidad, pluripatología y dependencia. De esta forma se acepta el «estatus quo» de que en la mayoría de las facultades de medicina españolas se está formando a los futuros profesionales para el «éxito» de la medicina curativa, con escasa atención a la enseñanza de los cuidados paliativos y, en el mejor de los casos, con un contenido obligatorio pero secundario.
Reflexiones finalesEn el preámbulo de la ley se señala que «introduce en nuestro ordenamiento jurídico un nuevo derecho individual…cuando una persona se enfrenta a una situación vital que a su juicio vulnera su dignidad». En otras palabras, se fundamenta el derecho a morir en la dignidad personal. Compartimos la opinión de quienes consideran que esta argumentación es débil y rebatible14. Si el fundamento para la eutanasia y/o auxilio al suicidio es la dignidad humana, entendida esta como autodeterminación del propio proyecto de vida, tal reconocimiento no cabría restringirlo a determinados casos o contextos, como serían los de terminalidad o cronicidad. Hacerlo supone una contradicción en sus propios términos. ¿Cuál sería el argumento ético y legal para restringir el reconocimiento del derecho a morir solo en algunos contextos? Todas las personas por el mero hecho de serlo tendríamos reconocido tal derecho. ¿Cuál sería el argumento ético y legal para esforzarse en prevenir un suicidio o salvar la vida de aquel que amenaza con una conducta suicida? ¿Por qué presumir su irracionalidad? ¿Por qué limitar el derecho a solicitar la ayuda a morir a quienes padecen una enfermedad crónica o terminal y no a cualquiera persona con independencia de que se encuentro inmerso en un contexto de enfermedad o no? Pensemos en situaciones de ruina económica, sentimental o existencial. Cuando se ha fundamentado el derecho a morir en la dignidad humana nos quedamos sin argumentos para limitar su ejercicio solo ante determinadas enfermedades.
Se ha sostenido que las posiciones en favor de la eutanasia no pretenden imponer nada a nadie, sino todo lo contrario: impedir que la concepción moral «tradicional» acerca del final de la vida se imponga a todos. Este planteamiento resulta inconsistente, porque cuando se retira del Estado su función de garante de la vida, autorizando a los médicos a quitar la vida, se está imponiendo al conjunto de los ciudadanos una determinada concepción moral acerca de la muerte. El Estado pasa a proteger el ejercicio de la autonomía de los ciudadanos sin el límite que tradicionalmente se establecía en la disposición de la vida. Defender que el Estado reconozca la disponibilidad sin límite de la propia vida es una posición legítima, pero no neutral, que ni siquiera aceptaba el padre del utilitarismo moderno John Stuart Mill15, quien rechazaba la moralidad del suicidio porque terminar con la vida supone terminar con el sustento de la libertad.
Desde la experiencia clínica, no es difícil intuir que en algunos casos esta ley se vivirá como una coacción para aquellas personas especialmente frágiles y dependientes, que se sientan como una pesada carga, recibiendo un sutil pero evidente mensaje de la sociedad. La falta de ayudas a la dependencia ha aflorado en alguno de los casos que han sido motivo de debate mediático. Es bien cierto que esto ya es asumido con resignación social, a pesar de las flamantes normativas que las administraciones públicas incumplen de manera sistemática: los pacientes y sus familias nos comentan «ya sabemos que no hay dinero». En este sentido consideramos que los plazos de reflexión que contempla la ley para aplicar la eutanasia deberían estar de algún modo condicionados a la recepción de ayudas a la dependencia, para asegurar que se trata de decisiones auténticamente libres y autónomas. Mientras tanto es de temer que habrá casos donde la presión moral que siente el paciente al sentirse un peso para su entorno pueda ser determinante a la hora de solicitar la eutanasia.
Sobre los planteamientos éticos en torno a la eutanasia se puede argumentar, matizar y discrepar. Es incuestionable el pluralismo y las diferentes convicciones que existen sobre el alcance de la disponibilidad de la propia vida. Sin embargo, situados en el ámbito legislativo, entendemos que hay argumentos de peso para dudar de la oportunidad de esta ley, carente de consenso y de estética en unos momentos de trágica pandemia en los que deberíamos estar más unidos que nunca en el esfuerzo colectivo por proteger a los más débiles. En definitiva, sin poner en duda la buena intención del legislador, pensamos que esta ley plantea más problemas de los que pretende resolver.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.