Establecer la prevalencia y las características del insomnio y su relación con otros problemas de salud, consumo de fármacos, situación sociosanitaria y hábitos higiénicos en mayores de 65 años.
DiseñoEstudio de prevalencia y asociación cruzada.
EmplazamientoAlbacete (Castilla-La Mancha), 2004–2005.
ParticipantesPoblación mayor de 65 años no institucionalizada (n=424).
MétodoEntrevista semiestructurada. Variables de estudio: características del sueño, repercusiones sociofamiliares, hábitos higiénicos del sueño, problemas de salud, medicación, utilización de servicios sanitarios y variables sociodemográficas. Insomnio primario (IP) diagnosticado con criterios DSM-IV.
ResultadosDeclaró problemas para dormir el 34,2%; en el 95,7% la alteración era crónica. La repercusión más frecuente fue sensación de descanso nocturno insuficiente (62,1%) y cansancio o somnolencia diurna (52,2%). El 20,3% (intervalo de confianza [IC] del 95%, 16,5–24,1) cumplía criterios de IP. El insomnio fue mayor en las mujeres, en los que tenían horarios irregulares e insatisfacción con las condiciones ambientales del dormitorio. El 26,9% (IC del 95%, 22,7–31,1) consumía de forma habitual psicofármacos. El número medio de problemas de salud fue superior en sujetos con insomnio (2,4±1,6 frente a 1,7±1,5; p<0,001). Mediante regresión logística, el sexo femenino (odds ratio [OR]=2,8; IC del 95%, 1,6–4,8) y tener dos o más problemas de salud (OR=2; IC del 95%, 1,2–3,4) mostraron su asociación con el IP.
ConclusionesEl IP afecta a una quinta parte de los mayores de 65 años. Es más frecuente en mujeres y se relaciona con otros problemas de salud, consumo de fármacos e inadecuados hábitos de sueño.
To establish the prevalence and characteristics of insomnia and its relationship to other health problems, medication, socio-health status and sleep hygiene in the elderly over 65 years of age.
DesignCross sectional study of prevalence.
SettingAlbacete (Castilla-La Mancha), 2004–2005.
ParticipantsA non-institutionalized elderly patient population (n=424).
MethodSemi-structured interview. Study variables were: sleep characteristics, socio-familial repercussions, sleep hygiene, health problems, medication, health care utilization and socio-demographic variables. Primary insomnia (PI) was diagnosed according to DSM-IV criteria.
ResultsReported sleeping difficulties, 34.2%; in 95.7% the sleep disturbance was chronic. The most frequent repercussions were: sensation of insufficient night-time sleep (62.1%) and daytime tiredness or sleepiness (52.2%). 20.3% (95% CI, 16.5–24.1) met criteria for PI. Insomnia rates were significantly higher in females and in subjects maintaining irregular hours and expressing dissatisfaction with bedroom environmental conditions. Psychopharmaceuticals were regularly consumed by 26.9% of the subjects (95% CI, 22.7–31.1). The average number of health problems was higher in subjects with insomnia (2.4±1.6 compared with 1.7±1.5 in non-insomniacs; P<.001). By means of logistic regression, female gender (OR=2.8; 95% CI, 1.6–4.8) and the existence of 2 or more health problems (OR=2; 95% CI. 1.2–3.4) were associated with PI.
ConclusionsPI affects approximately one fifth of people over the age of 65. It is more frequent in females and is related to the existence of other health problems, medication and inadequate sleep hygiene.
La dificultad para dormir es común en la población anciana y frecuentemente se atribuye a cambios que la edad produce en la arquitectura del sueño y en el ritmo circadiano, pero no necesariamente estos cambios producen trastornos del sueño y conducen al insomnio1.
Las personas mayores tienen, fisiológicamente, un sueño más fragmentado y despertares nocturnos más frecuentes que los adultos jóvenes2.
Entre los trastornos del sueño, el insomnio es el más frecuente y puede ser primario o secundario a trastornos psiquiátricos, orgánicos o a la ingesta de determinadas sustancias o fármacos, por lo tanto, es importante clasificarlo adecuadamente y establecer una estrategia de intervención adecuada3, ya que puede traducir un pobre estado de salud o un déficit funcional y ser un factor de riesgo independiente de supervivencia4.
En estudios poblacionales la prevalencia de insomnio muestra un notable incremento a medida que avanza la edad, que alcanza, según los criterios utilizados y las distintas poblaciones de estudio, a una proporción del 14 al 32% entre los mayores de 65 años5,6.
El insomnio no es sólo un trastorno del sueño, pues también tiene consecuencias en la actividad diaria, conlleva mayor irritabilidad, cansancio, trastornos de la atención y de la memoria, aumenta el riesgo de caídas y de dependencia a psicofármacos y empeora las relaciones familiares y sociales6,7.
Debido a la alta prevalencia de este trastorno, a su influencia en la calidad de vida y al progresivo envejecimiento de la población, representa un problema con repercusiones médicas y sociales importantes.
El objetivo de este estudio es establecer, en los mayores de 65 años que residen en la comunidad, la prevalencia y las características del insomnio según los criterios diagnósticos de DSM-IV, y comprobar su relación con otros problemas de salud, el consumo de fármacos, las condiciones ambientales y las variables sociodemográficas.
Material y métodoSe trata de un estudio observacional transversal para estimar la prevalencia de insomnio y su relación con otras variables sin asumir una relación causal entre ellas (estudio de prevalencia y asociación cruzada). En una publicación previa8 se describió la relación encontrada en el estudio entre insomnio primario (IP), la situación funcional física y psíquica y el estado de bienestar psicológico de los ancianos.
La población diana del estudio fueron los mayores de 65 años residentes en la comunidad, en cualquiera de los municipios del Área Sanitaria de Albacete. Los participantes expresaron su consentimiento en participar en el estudio. Para la obtención de la muestra se utilizó el listado de 71.744 ancianos del área sanitaria registrados en la base de datos de tarjeta sanitaria, mediante un muestreo sistemático.
Los criterios de exclusión fueron: ancianos institucionalizados, avanzado deterioro cognitivo incompatible con la adecuada evaluación, dificultad auditiva severa capaz de impedir la comunicación y enfermedad mental o estado de conciencia insuficiente para la realización de la entrevista.
Para el cálculo del tamaño muestral se consideró una proporción esperada de ancianos con insomnio del 25%, un intervalo de confianza (IC) del 95% y una precisión de ±4%. Considerando una previsión de que no respondiera el 30%, el tamaño muestral fue de 639 sujetos.
El primer contacto se realizó por medio de una carta. Posteriormente, mediante conversación telefónica, se citaron en su centro de salud para la realización de la entrevista. En caso de no acudir a la cita, se contactó nuevamente a través de su enfermera.
Los participantes respondieron a las preguntas incluidas en una entrevista semiestructurada, elaborada para el estudio por el equipo investigador y administrada por personal sanitario en los centros de salud o en el domicilio en el caso de ancianos incapacitados.
Las variables del estudio fueron las siguientes:
- 1.
Variables en relación con el sueño referidas a un marco temporal reciente (últimos días): duración del sueño nocturno, dificultad para conciliar el sueño, si tardaba más de media hora en dormirse, despertar precoz 2h antes de lo habitual y problemas para dormir (frecuencia y motivo de éstos y despertares nocturnos), repercusión del trastorno (cansancio, irritabilidad, somnolencia diurna, disminución del rendimiento en la realización de actividades o disminución de actividades de carácter social), duración del trastorno del sueño (se consideraba crónico si duraba más de 4 semanas) y hábitos higiénicos (horario del sueño, siesta, consumo de café, cola, tabaco o alcohol, ruido, iluminación, temperatura de la habitación y cambios de domicilio). Se consideró insomnio primario (IP) cuando se cumplían los criterios DSM-IV9.
- 2.
Problemas de salud y consumo de medicación declarados por el entrevistado. Los problemas de salud fueron clasificados según la Clasificación Internacional de Problemas de Salud en Atención Primaria (CIPSAP-2) definida.
- 3.
Consultas al médico por problemas para dormir manifestadas por los entrevistados.
- 4.
Variable sociodemográficas.
Los datos fueron analizados mediante el programa estadístico SPSS 12.0. Se realizó un análisis descriptivo y se calculó la prevalencia de insomnio y su correspondiente intervalo de confianza del 95%. Se utilizaron pruebas de comparación de proporciones, verificando sus condiciones de aplicación (la de la χ2 y la exacta de Fisher). Para comprobar la relación entre el insomnio y las variables clase social y estado civil, las categorías de respuesta se agruparon de la siguiente manera: casados frente a solteros, viudos o divorciados y clases social alta o media/alta frente a media/baja o baja. Para estudiar la relación entre una variable binaria y una cuantitativa, se utilizó la prueba de la t de comparación de medias en grupos independientes basada en la ley de Student-Fisher, recurriendo a una prueba no paramétrica (U de Mann–Whitney) al comparar grupos pequeños o cuando se vulneraban los supuestos de normalidad e igualdad de variancias. Mediante análisis multivariable (regresión logística) se comprobó la relación del insomnio con sus posibles factores condicionantes, se realizó un ajuste estadístico mediante la inclusión controlada de las variables, comprobando si había factores de confusión, y se eliminó del modelo las variables que no produjeron un cambio importante de la odds ratio (OR). Las variables de estudio se incluyeron en el modelo por el método forward stepwise, permaneciendo en él cuando producían un cambio importante en el valor de los coeficientes.
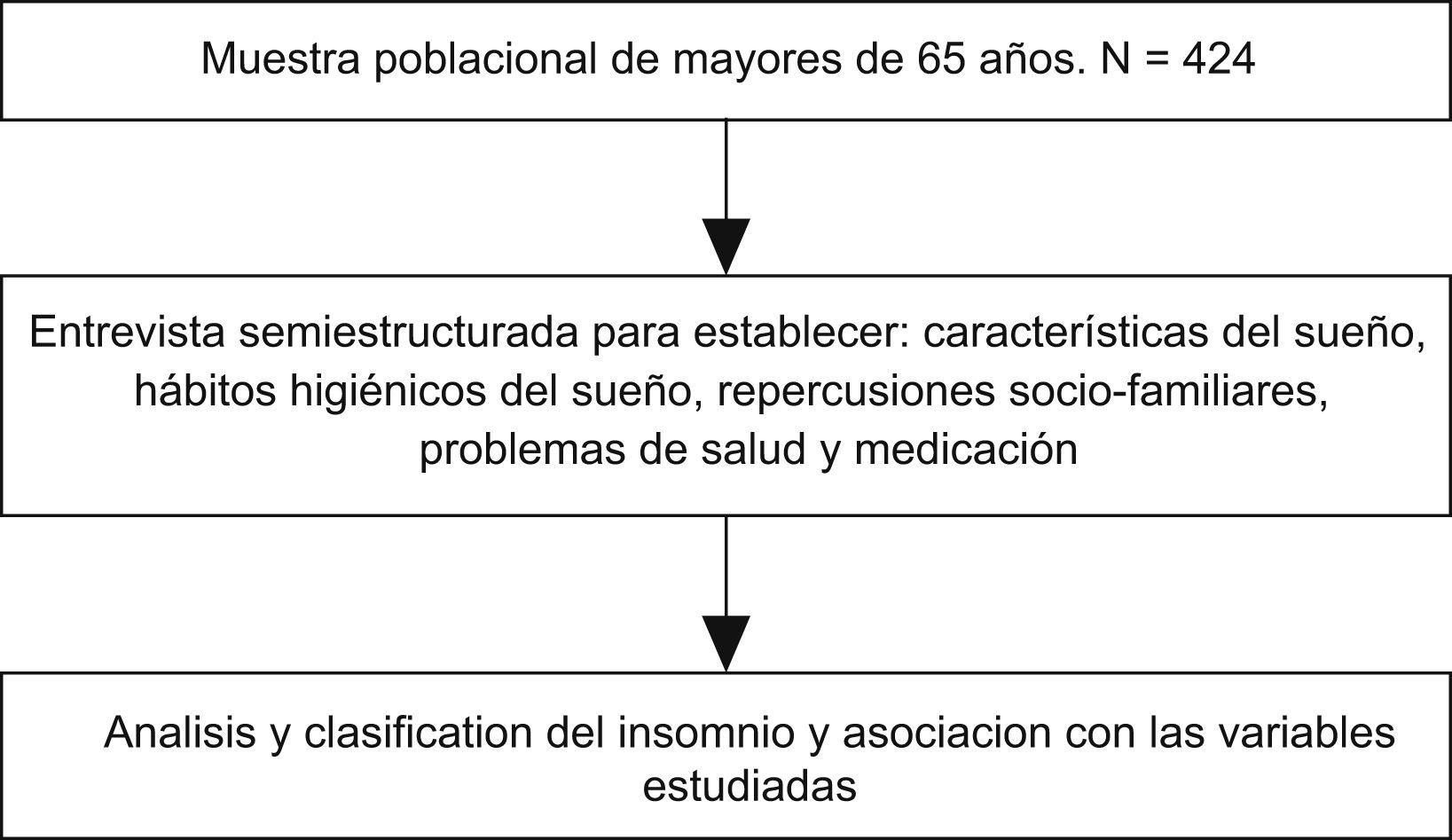
Esquema general del estudio. Estudio de prevalencia y asociación cruzada, en una muestra de población mayor de 65 años no institucionalizada.
ResultadosDe los 639 seleccionados, se pudo localizar a 571 (89,4%), y se entrevistó a 424 (66,4%). Considerando únicamente a los 469 sujetos que fueron localizados, sin alguno de los criterios de exclusión definidos previamente, la proporción de entrevistados fue del 90,4%.
El 58,3% de los sujetos estudiados fueron mujeres y la media de edad, 74,8±6,7 años. El 25,5% fueron captados en la ciudad de Albacete y el 74,5%, en las otras 25 zonas básicas de salud de la provincia. Según el estado civil, la mayoría eran casados (64,6%) o viudos (28,8%). Declaró vivir solo el 17,5%. Respecto a la categoría social, basada en la ocupación ejercida por el entrevistado o su cónyuge la mayor parte de su vida, el 83% correspondió a clase media o media-baja.
El 66,3% manifestó dormir más de 6h (el 43,4%, entre 6 y 8h y el 22,9%, más de 8h). Permanecía en la cama un periodo mayor de 8h el 55,9%, y entre 6 y 8h, el 37,5%. Declararon problemas para dormir 145 (34,2%), de los que 84 (57,9%) habían consultado al médico por este problema. Un 37,9% declaró que el problema aparecía diariamente y un 40%, al menos 3 veces por semana. En un 95,7% de los casos la alteración del sueño era crónica (>4 semanas).
Según la forma de presentación del trastorno del sueño, 93 (64,1%) presentaban dificultad para conciliar el sueño, 104 (71,7%) tardaban más de media hora en dormirse y 126 (86,9%) se despertaban una o más veces durante la noche. Manifestaron despertar precoz, 2h antes de lo habitual, 128 (88,3%).
La repercusión del trastorno del sueño en la vida cotidiana, en los 145 sujetos que manifestaron problemas para dormir, se expresa en la tabla 1. Entre los que manifestaron cansancio o somnolencia diurna, el consumo de psicofármacos era muy superior (el 60 frente al 18,9% en sujetos sin este síntoma; p<0,001).
Repercusión de los trastornos del sueño
| Repercusión del trastorno | n (%) |
| Preocupación por la falta de sueño | 55 (37,9) |
| Se acostaban pensando que iban a dormir mal | 32 (22,1) |
| Sensación de descanso nocturno insuficiente | 90 (62,1) |
| Cansancio o somnolencia diurna | 80 (52,2) |
| Interferencia en sus labores cotidianas | 64 (44,1) |
| Interferencia en sus relaciones sociales | 55 (37,9) |
De los 424 mayores de 65 años estudiados, el 20,3% (86 casos) (IC del 95%, 16,5–24,1) cumplía criterios de insomnio primario (DSM-IV) en el momento de la entrevista. La distribución de cada uno de los criterios, según esta clasificación, se muestra en la tabla 2.
Criterios de insomnio primario según DSM-IV
| Insomnio primario | n (%) |
| Duración del trastorno, al menos, 1 mes | 135 (31,8) |
| Dificultad para iniciar o mantener el sueño o no tener un sueño reparador | 138 (32,5) |
| La alteración del sueño o la fatiga diurna que conlleva causaba malestar clínicamente significativo, deterioro social, laboral o de otras áreas importantes del individuo | 88 (20,8) |
La proporción de mayores de 65 años con insomnio, según la clasificación DSM-IV, fue significativamente en las mujeres (el 27,2 frente al 11,4% de los varones; p<0,05). No se encontró relación estadísticamente significativa entre el insomnio y la edad, el estado civil o la clase social.
Respecto a la higiene del sueño, en la tabla 3 se muestran los hábitos declarados por los entrevistados. La presencia de insomnio primario fue significativamente superior en los que manifestaron acostarse y levantarse a distintas horas (el 39,1 frente al 16,9% de los que tenían hábitos regulares; p<0,05), en los que dormían con exceso de calor o frío en el dormitorio (el 42,9 frente al 19,3% de los que manifestaron dormir en un ambiente térmico adecuado; p=0,009) y en los que calificaron su cama como incómoda (el 46,4 frente al 18,7% del resto; p<0,05). En cuanto a las actividades que realizaban antes de acostarse, el 80,9% (343 casos) veía la televisión y el resto realizaba diferentes actividades, como labores domésticas (4,7%), leer (3,1%), escuchar música o radio (2,4%), etc. La distribución de actividades no fue significativamente diferente entre insomnes y no insomnes.
Hábitos higiénicos relacionados con el sueño
| Hábitos higiénicos | n (%) |
| Horario irregular de sueño | 70 (16,5) |
| Dormir habitualmente durante el día | 276 (65,1) |
| Acostarse con hambre | 39 (9,2) |
| Ver la televisión en la cama | 21 (5) |
| Hábito tabáquico | 30 (7,1) |
| Consumo diario de café | 106 (25) |
| Consumo diario de cola | 11 (2,6) |
| Consumo diario de bebidas alcohólicas | 74 (17,5) |
| Ruido excesivo durante la noche | 26 (6,1) |
| Iluminación excesiva durante la noche | 11 (2,6) |
| Exceso de calor o frío en el dormitorio | 21 (5) |
| Cama incómoda | 28 (6,6) |
| Ronquidos nocturnos por parte de la pareja | 114 (26,9) |
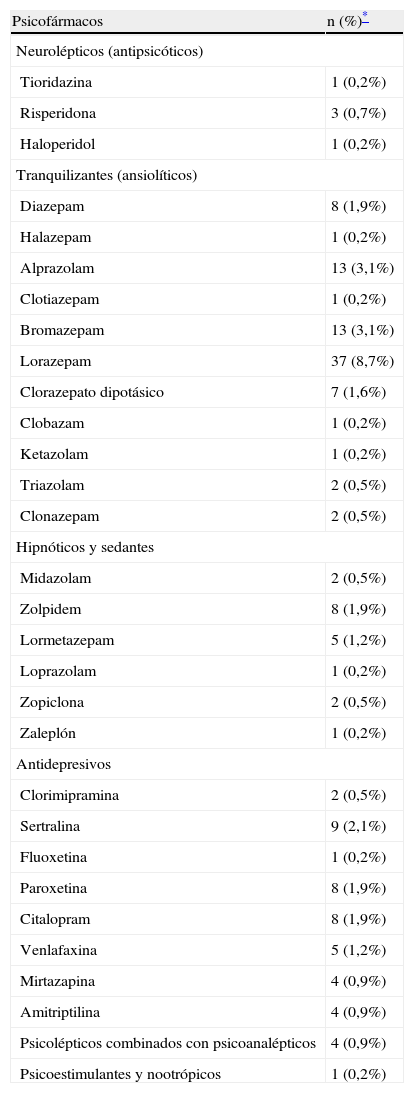
Respecto al consumo de psicofármacos, de los 424 entrevistados, 114 (26,9%) (IC del 95%, 22,7–31,1) los consumían de forma habitual (tabla 4). Los psicofármacos más consumidos eran los ansiolíticos: lorazepam (el 8,7% de todos los sujetos), bromazepam (3,1%) y alprazolam (3,1%). En segundo lugar, fármacos antidepresivos: sertralina (2,1%), paroxetina (1,9%) y citalopram (1,9%). Estos fármacos habían sido prescritos en el 54,4% por el médico de familia, en el 31,1% por el psiquiatra y en el resto por otros profesionales.
Consumo de psicofármacos
| Psicofármacos | n (%)* |
| Neurolépticos (antipsicóticos) | |
| Tioridazina | 1 (0,2%) |
| Risperidona | 3 (0,7%) |
| Haloperidol | 1 (0,2%) |
| Tranquilizantes (ansiolíticos) | |
| Diazepam | 8 (1,9%) |
| Halazepam | 1 (0,2%) |
| Alprazolam | 13 (3,1%) |
| Clotiazepam | 1 (0,2%) |
| Bromazepam | 13 (3,1%) |
| Lorazepam | 37 (8,7%) |
| Clorazepato dipotásico | 7 (1,6%) |
| Clobazam | 1 (0,2%) |
| Ketazolam | 1 (0,2%) |
| Triazolam | 2 (0,5%) |
| Clonazepam | 2 (0,5%) |
| Hipnóticos y sedantes | |
| Midazolam | 2 (0,5%) |
| Zolpidem | 8 (1,9%) |
| Lormetazepam | 5 (1,2%) |
| Loprazolam | 1 (0,2%) |
| Zopiclona | 2 (0,5%) |
| Zaleplón | 1 (0,2%) |
| Antidepresivos | |
| Clorimipramina | 2 (0,5%) |
| Sertralina | 9 (2,1%) |
| Fluoxetina | 1 (0,2%) |
| Paroxetina | 8 (1,9%) |
| Citalopram | 8 (1,9%) |
| Venlafaxina | 5 (1,2%) |
| Mirtazapina | 4 (0,9%) |
| Amitriptilina | 4 (0,9%) |
| Psicolépticos combinados con psicoanalépticos | 4 (0,9%) |
| Psicoestimulantes y nootrópicos | 1 (0,2%) |
La proporción de sujetos con insomnio primario (DSM-IV) fue significativamente mayor en aquellos que consumían fármacos neurolépticos (el 45,5 frente al 19,9% de los no consumidores; p<0,05), hipnóticos (el 73,7 frente al 18%; p<0,001), ansiolíticos (el 45,7 frente al 15,5%; p<0,001) y antidepresivos (el 45,5 frente al 18,4%; p<0,001).
En cuanto a otro tipo de medicación, los fármacos más consumidos fueron los inhibidores de la enzima de conversión de la angiotensina (32,1%), anticoagulantes e inhibidores de la agregación plaquetaria (20,7%) e hipolipemiantes (20%). Las personas con insomnio primario (DSM-IV) consumían un número medio mayor de medicamentos que aquellos que dormían bien (3±2,3 frente a 2,3±2; p=0,004).
Los problemas de salud declarados más frecuentemente fueron hipertensión arterial (47,2%), artrosis (14,1%), hipercolesterolemia (12%) y diabetes mellitus (6,8%). Entre ellos, sólo la diabetes apareció con una frecuencia significativamente mayor en personas con insomnio primario (el 24,4 frente al 14,7% en personas sin dicho trastorno; p<0,05). El valor de la mediana en el número de problemas de salud fue de 2 (rango intercuartílico, 1–3). Mediante la prueba de la U de Mann-Whitney, se comprobó un número medio de problemas de salud significativamente mayor en los sujetos con insomnio primario (p<0,001).
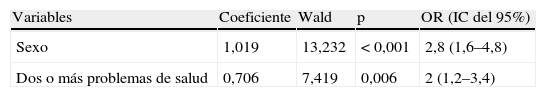
Mediante un modelo de regresión logística, en el que se incluyeron las variables sexo, edad, clase social, estado civil, presentar dos o más problemas de salud y consumir 4 o más fármacos, permanecieron como variables asociadas al insomnio primario el sexo femenino (OR=2,8; IC del 95%, 1,6–4,8) y presentar 2 o más problemas de salud (OR=2; IC del 95%, 1,2–3,4) (tabla 5).
DiscusiónAunque la comparabilidad de los estudios sobre prevalencia de insomnio en personas mayores puede estar condicionada por el marco temporal al que se refieren los síntomas, en general, los resultados del estudio muestran que la prevalencia de insomnio en población mayor en la provincia de Albacete es similar a la encontrada en ancianos, o incluso en población general, en la mayoría de los estudios realizados en Europa y Estados Unidos siguiendo criterios DSM-IV10–14. En un estudio previo, realizado en ancianos españoles5, con los mismos criterios, la prevalencia de insomnio fue mayor; sin embargo, en dicho estudio la mayor parte de la población estudiada vivía en el medio urbano, a diferencia del nuestro, en el que el 75% de las personas mayores vivían en el medio rural y, supuestamente, en su medio habitual. Se ha estudiado a grupos étnicos de ancianos que vivían en una cultura diferente de la de su ascendencia, y se demostró que tenían la misma prevalencia de insomnio que la población en la que vivían12.
Respecto a las características del sueño, el síntoma más frecuente es el despertar precoz, como también aparece en otros estudios1,5,12. En segundo lugar, despertarse una o más veces durante la noche, aunque la frecuencia de despertares durante el sueño es un fenómeno normal, que varía con la edad y es más frecuente en personas mayores2. La dificultad para conciliar el sueño aparece en el 21,9% de los entrevistados, aunque en un estudio realizado en población anciana española este síntoma aparece en el 40% de los casos5. Como en la mayoría de los estudios consultados, la prevalencia de insomnio es mayor en mujeres1,5,6,10.
Las consecuencias diurnas del insomnio tienen una gran repercusión en la calidad de vida del anciano1,16,17 y puede ser un factor de riesgo para acelerar un deterioro cognitivo6. En nuestro estudio el 19% de los ancianos entrevistados presenta somnolencia diurna; sin embargo, en otros estudios afecta al 46% de los mayores de 65 años5 y alrededor del 15% de la población general6. En el estudio de Léger et al7 los diagnosticados de insomnio, según criterios DSM-IV, además presentaban fatiga psíquica y psicológica, somnolencia diurna, dificultad de la atención y la memoria y alteración de las relaciones sociales y familiares con mucha más frecuencia que los que dormían bien.
Los aspectos de higiene del sueño, como hábitos irregulares, inadecuada temperatura de la habitación e incomodidad de la cama, están más presentes en los insomnes, como también lo indican otros estudios previos3.
El consumo de psicofármacos era mayor entre los que presentaban insomnio, tanto primario como no orgánico; se ha llegade a la misma conclusión en investigaciones previas, a pesar de utilizarse diferentes criterios diagnósticos12,14. En un estudio sobre utilización de psicofármacos, realizado recientemente en España, el segundo motivo de prescripción de benzodiacepinas de vida media larga y corta es el insomnio15. En un estudio realizado en Australia, el 15% de las mujeres de entre 70 y 75 años consumía fármacos para dormir y el uso de estos fármacos conllevaba caídas, accidentes y utilización de servicios sanitarios1.
Aunque el número medio de problemas de salud fue mayor en los ancianos con insomnio primario, sólo la diabetes apareció con una frecuencia significativamente mayor en los ancianos con este tipo de insomnio. Otros estudios demuestran que el insomnio conlleva problemas de salud en población mayor y en población general16, puede ser síntoma de un pobre estado de salud o de un déficit funcional4 y puede ser una manifestación de enfermedades médicas o psiquiátricas3,12. En nuestro estudio se tuvo en cuenta las enfermedades declaradas por los entrevistados, lo que probablemente influyó en una disminución del registro de enfermedades psiquiátricas que no estaban diagnosticadas o que el paciente no declaró.
Es posible que la prevalencia real de insomnio, según los criterios utilizados, sea ligeramente inferior, pues podría haberse incluido algún caso con trastorno mental no declarado por el entrevistado, como depresión mayor o trastorno de ansiedad generalizada, así como debido a efectos de determinadas sustancias, lo cual no podemos cuantificar ya que el cumplimiento de criterios se basó exclusivamente en las respuestas de la entrevista realizada.
Dada la alta prevalencia de insomnio en la población anciana, su relación con un elevado consumo de fármacos y sus importantes repercusiones diurnas, esta cuestión debe abordarse en las consultas de atención primaria, ya que probablemente la intervención en la mejora de las medidas higiénicas18, la utilización de técnicas sencillas de relajación13 o la terapia cognitiva19 puedan mejorar la calidad del sueño y, por lo tanto, la calidad de vida de los ancianos.
- •
La prevalencia de insomnio muestra un notable incremento a medida que avanza la edad.
- •
El insomnio tiene importantes consecuencias sobre la actividad diaria, aumenta el riesgo de caídas y de dependencia a psicofármacos.
- •
Para establecer una estrategia de intervención es importante una adecuada clasificación del insomnio.
- •
El insomnio primario afecta a una quinta parte de la población mayor de 65 años.
- •
La repercusión más frecuente es la sensación de insuficiente descanso nocturno y el cansancio y la somnolencia diurnos.
- •
El insomnio es más frecuente en personas con inadecuados hábitos de sueño y conlleva mayor número de problemas de salud y consumo de fármacos.
Este estudio fue financiado por la Consejería de Sanidad de la Junta de Comunidades de Castilla-La Mancha (Resolución 22-7-2002, n.o 02048-00, DOCM n.o 91 de 26 de julio de 2002).