Medicina paliativa y tratamiento del cáncer. ¿Cuándo comienza el tratamiento paliativo?
Las definiciones iniciales de cuidados paliativos (CP) hacían especial hincapié en la ausencia de tratamientos curativos y en un pronóstico fatal a 3-6 meses1. El tratamiento de los síntomas quedaba relegado a las últimas fases de la enfermedad. Esta visión reduccionista de los CP estaba fundamentada en la limitación de recursos paliativos.
En 2002 la Organización Mundial de la Salud (OMS) propuso una definición de CP mucho más amplia y ambiciosa2: «Los cuidados paliativos constituyen un modelo de atención que mejora la calidad de vida de pacientes y familias al afrontar los problemas asociados a enfermedades incurables mediante la prevención y el alivio del sufrimiento. Esto significa: identificación precoz, evaluación meticulosa y tratamiento del dolor y otros problemas físicos, psicosociales y espirituales».
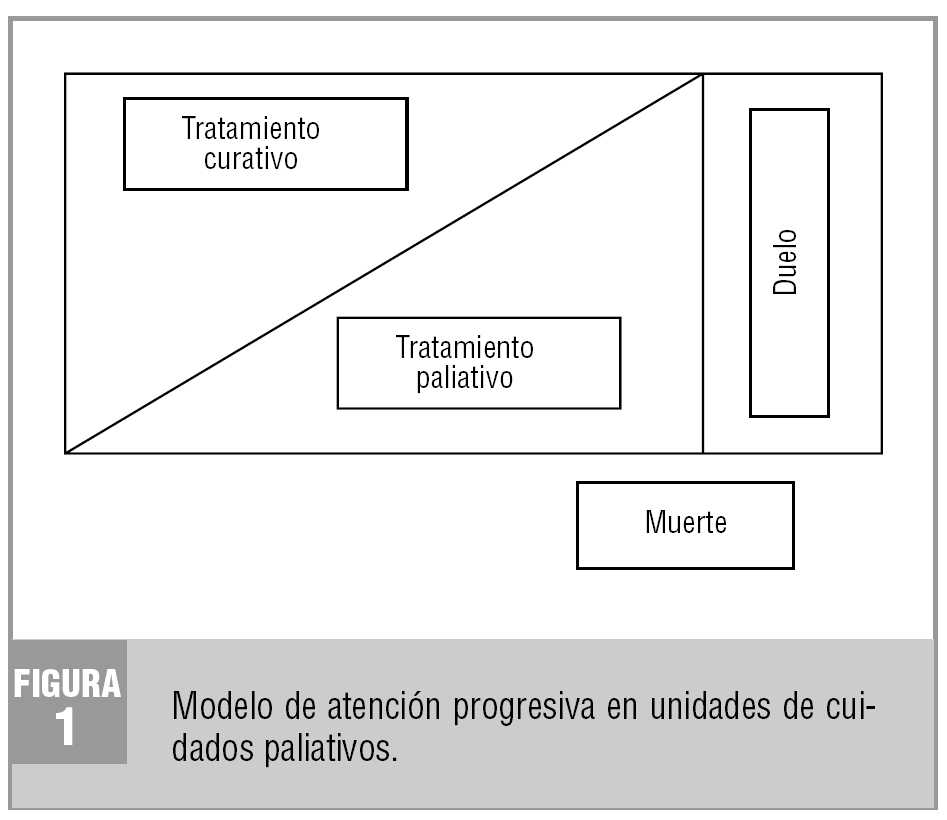
Parece que la frontera entre tratamiento curativo y paliativo se difumina en aras de dar respuesta a las necesidades de cada paciente y cada familia en el momento en que éstas aparezcan. El modelo dicotómico queda sustituido por un modelo progresivo que se inicia con lo que desde la oncología se ha dado en llamar tratamiento de soporte o cuidados continuos y progresa, a medida que avanza la enfermedad, hacia los cuidados paliativos. La medicina paliativa debe ser vista como una disciplina fundamental dentro del conjunto de cuidados que requiere el cáncer3,4 (fig. 1).
Las tendencias más actuales desarrollan modelos de atención complementarios basados en niveles de complejidad. Cada paciente debe recibir en cada momento una atención que dé respuesta a sus necesidades de salud, independientemente del estadio oncológico en que se encuentre, el tipo de tumor o el ámbito asistencial en que desea ser atendido. Éste es el reto al que administraciones y profesionales debemos dar respuesta.
Evaluación general del paciente en cuidados paliativos
Cualquier intervención en CP, como en cualquier otro ámbito de la medicina, debe estar precedida de una rigurosa evaluación5. La historia clínica (HC) es la herramienta básica que organiza toda la evaluación inicial del paciente que requiere CP. Pese a estar organizada en los mismos apartados, la HC en paliativos debe recoger de forma detallada: los síntomas que sufre el paciente, su situación funcional, su situación emocional, su entorno sociofamiliar, así como el grado de conocimiento sobre su enfermedad y su pronóstico, y los aspectos de carácter existencial y/o espiritual que puedan tener repercusión en el abordaje terapéutico posterior.
Evaluación de síntomas
La evaluación de síntomas se ha desarrollado a partir de lo que hemos ido aprendiendo de la evaluación del dolor. El dolor, pese a no ser el síntoma más frecuente en CP, sí resulta ser el de mayor impacto y el más temido por pacientes y familias6.
Evaluar es mucho más que cuantificar un síntoma, es ayudar al paciente a verbalizar7. Así, la evaluación del dolor o dolores deberá recoger su localización y su irradiación, su patrón temporal y sus factores desencadenantes y moduladores negativos. Otro aspecto que no debería faltar es el tipo de dolor (visceral si afecta a vísceras; somático cuando afecta a huesos o tejidos blandos; neuropático, causado por estructuras nerviosas dañadas). Para la correcta clasificación del dolor será necesario saber si el paciente tiene un malestar emocional intenso y si refiere historia de abuso de alcohol u otras drogas8,9. Recordemos que el sufrimiento existencial influye a menudo en la experiencia y la expresión del dolor.
Respecto a la evaluación de la intensidad y el impacto del dolor, contamos con diversos instrumentos que nos ayudan y han demostrado validez y buena correlación entre ellos10,11. Las escalas categóricas numéricas o verbales nos permiten cuantificar la experiencia dolorosa de una manera sencilla12. Las escalas gráficas como la escala visual analógica13 son otro sistema de evaluación que ha constituido la base de algunas herramientas multidimensionales de evaluación. Para la evaluación más cualitativa del dolor, se han desarrollado escalas más complejas, algunas de las cuales han sido validadas al castellano, aunque su uso queda generalmente limitado a estudios de investigación12.
Escala McGill14. Se trata de un cuestionario autoaplicable. Consta de 78 adjetivos distribuidos en 20 categorías. Evalúa 4 dimensiones del dolor: sensorial, afectiva, valorativa y miscelánea. Requiere más de 20 min completarlo, y los descriptores no son siempre claros.
Brief Pain Inventory15. Se trata de un cuestionario validado en castellano que evalúa la intensidad y la interferencia del dolor en las actividades de la vida diaria.
La evaluación del resto de los síntomas se ha apoyado en las escalas ya mencionadas: categóricas o gráficas, adaptadas a cada circunstancia de intervención. Existen 3 grandes escalas generales que repasan todos los aspectos físicos y alguno emocional del paciente en CP. Estas escalas son:
Edmonton Symptom Assessment System (ESAS)16,17 (fig. 2). Se trata de 10 escalas analógicas visuales que exploran 9 síntomas: dolor, astenia, anorexia, náuseas, ansiedad, depresión, bienestar general, somnolencia y disnea. El décimo síntoma queda abierto para que cada enfermo pueda añadirlo. Este cuestionario puede ser completado por el paciente, un familiar o el personal sanitario cuando el deterioro del paciente lo incapacite.
Support Team Assessment Schedule (STAS)18. Diseñado por Irene Higginson para aplicarlo en el domicilio, se trata de una herramienta de evaluación general que el equipo terapéutico debe cumplimentar. Esta escala repasa los siguientes aspectos: control del dolor, control de otros síntomas, ansiedad del paciente y su familia, información del paciente y su familia, comunicación entre el paciente y su familia, comunicación entre profesionales, planificación, ayudas prácticas, situación financiera, pérdidas de tiempo y aspectos espirituales.
Palliative Outcome Scale19. Se trata nuevamente de una escala general que dispone de un cuestionario para el enfermo y otro para los profesionales. Está validada en castellano y ha demostrado buena correlación con escalas de evaluación funcional y escalas de calidad de vida. Para algunos autores19 es capaz de medir la efectividad de un equipo de cuidados paliativos.
La evaluación de la esfera emocional puede hacerse mediante la aplicación de tests específicos de ansiedad y depresión o mediante la aplicación de escalas analógicas visuales de ansiedad/angustia y depresión/tristeza, que ha demostrado buena correlación con el cuestionario de HADS20, aunque la información que aportan es menos pormenorizada.
En cualquier caso, la evaluación de síntomas mediante algún tipo de escala consensuada por el equipo ayudará a medir nuestros resultados y a identificar a los pacientes de mayor complejidad, que necesitarán medidas terapéuticas más sofisticadas.
No podemos afirmar que haya una escala ideal que responda a todas las necesidades del profesional y se ajuste a las posibilidades de colaborar de todos los enfermos al final de la vida21, pero compartimos la opinión de Homsi et al22 de que la evaluación sintomática inicial debería apoyarse en un listado de síntomas que nos permita identificar su presencia. Esta evaluación se completa con una priorización en función de su intensidad y la preferencias de cada paciente; para ello, las escalas analógicas visuales son, para nosotros, la herramienta más completa. En el caso de pacientes que no la comprenden completamente, las escalas categóricas verbales y numéricas son una buena alternativa, dada su alta correlación. Para la evaluación continua de los síntomas, el ESAS es una de las escalas más completas, ya que aborda de manera general tanto la esfera física como la emocional del paciente.
Evaluación funcional
La evaluación funcional es uno de los elementos fundamentales en la aproximación al paciente con cáncer avanzado, ya que su grado de autonomía o dependencia determinarán la planificación del tratamiento y los cuidados.
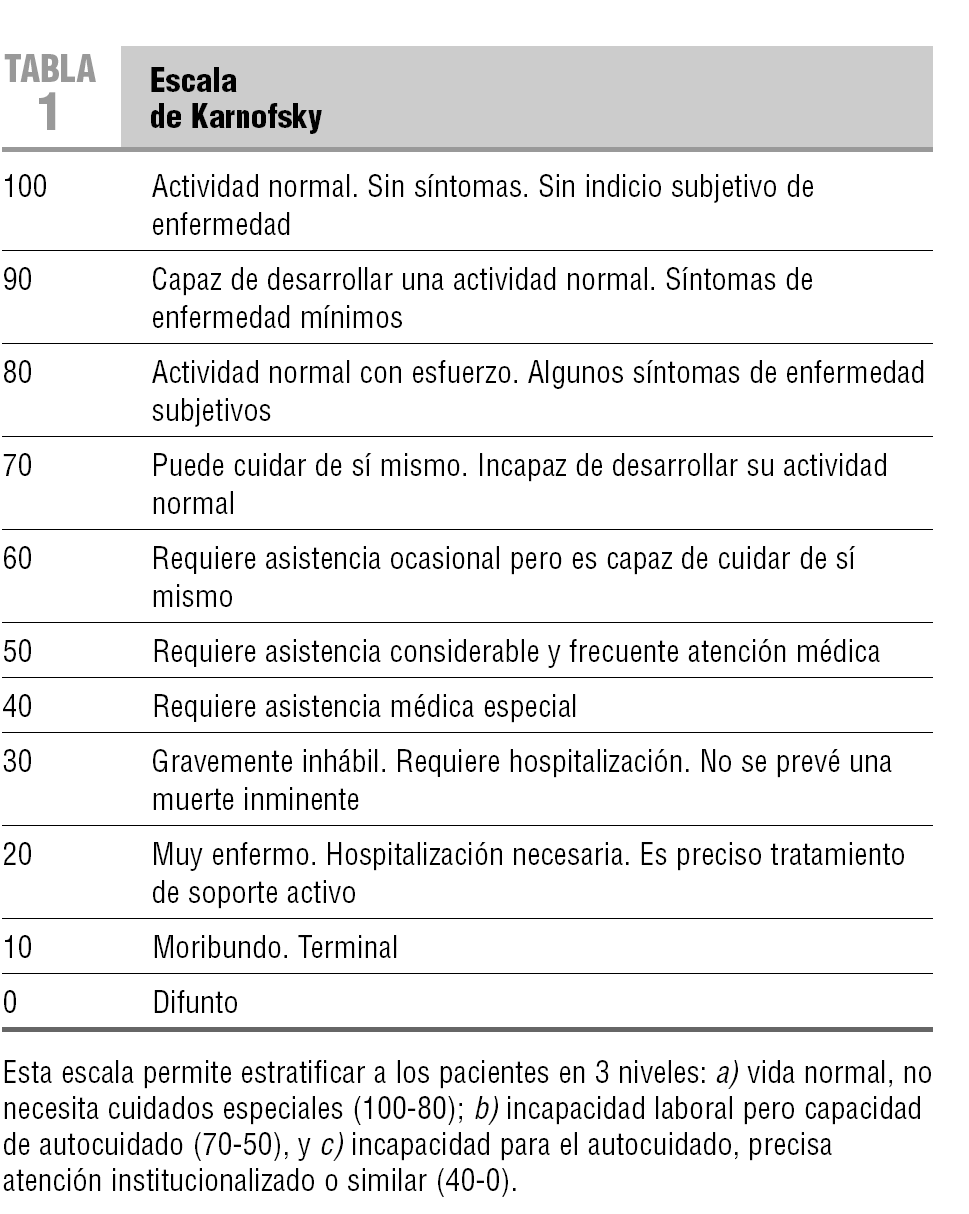
La herramienta más utilizada para la evaluación funcional de los pacientes oncológicos ha sido la Escala de Karnofsky23,24 (KPS). Se trata de una escala categórica numérica discontinua, con descriptores que clasifican el estado funcional de 100 (vida normal) a 0 (defunción) (tabla 1). La evaluación se realiza a partir de aspectos de la actividad, el trabajo y el autocuidado. La KPS ha demostrado validez y coherencia interna, aunque ha recibido críticas por la ausencia de parámetros operacionales capaces de categorizar de forma gradual el trabajo y el autocuidado, la agregación no exhaustiva de los elementos de la escala y la dificultad para ubicar dentro de la escala hasta el 35% de los pacientes1.
Otra herramienta muy utilizada en oncología es el índice elaborado por el Eastern Cooperative Oncology Group (ECOG)25,26. Se trata de una escala de medida de la repercusión funcional de la enfermedad oncológica en el paciente como criterio de progresión. Calibra de 0 a 5 los descriptores que caracterizan cada categoría (tabla 2). Para algunos autores, esta escala supera algunas de las limitaciones de la KPS26. Ambas escalas han demostrado un alto grado de correlación27-29.
No parece que haya razones objetivas que nos permitan establecer por qué en oncología se utiliza más el ECOG y en paliativos, la KPS. Probablemente, este hecho responde en parte a la costumbre y en parte al tiempo que unos y otros dedicamos a medir este aspecto. El ECOG requiere menos preguntas para categorizar la situación funcional de un paciente y por eso es más rápido. Por otra parte, en oncología la situación funcional que limita el tratamiento específico o la posibilidad de entrar en un ensayo clínico se sitúa en una KPS de 60-70, y un ECOG de 2. En estos niveles, ambas escalas ofrecen una información similar. La KPS es más exhaustiva en los casos de mayor dependencia funcional, que no suele tener repercusión en la quimioterapia.
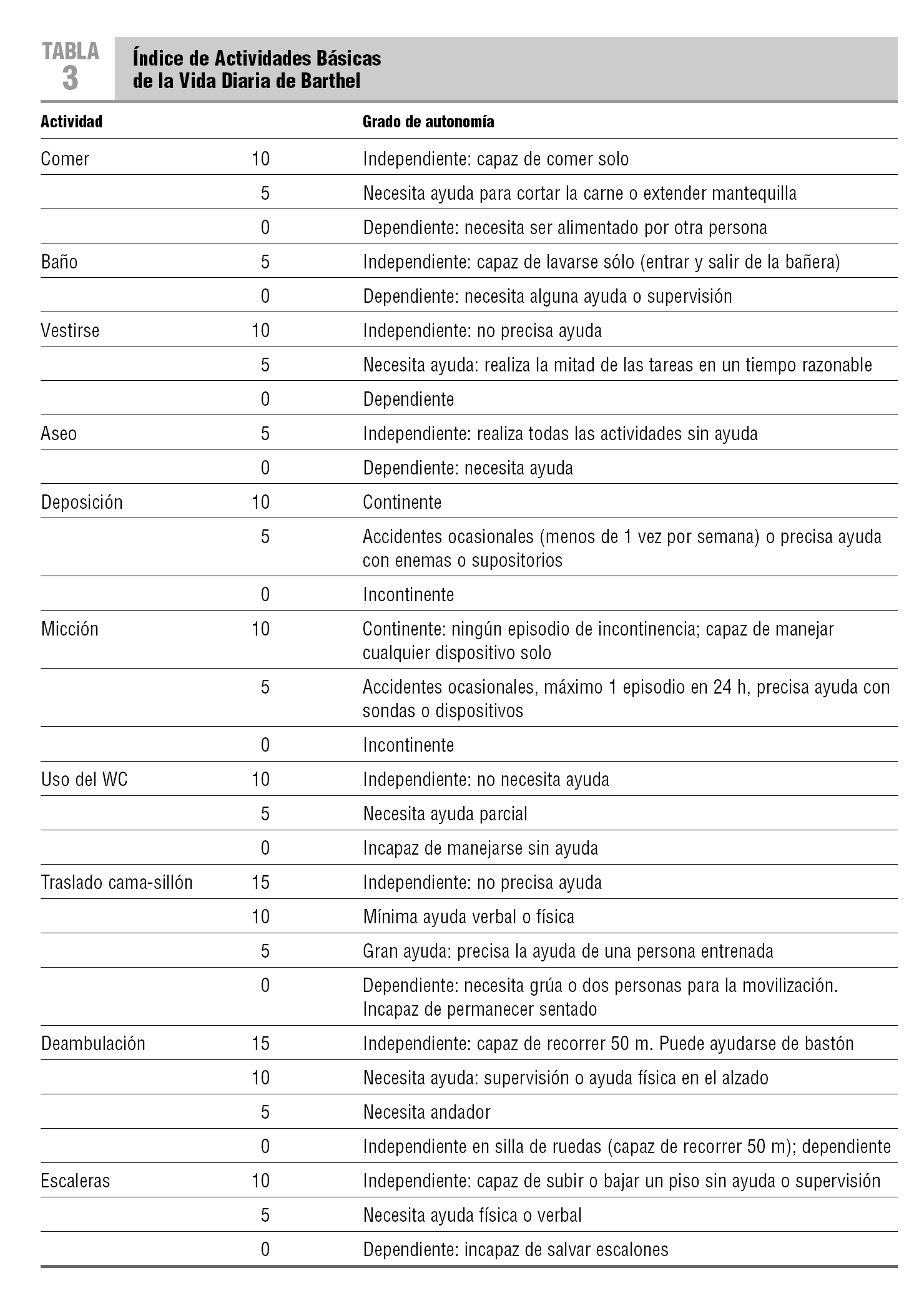
Otros autores, inspirados en las aportaciones de la geriatría30-33, han preferido utilizar escalas de actividades básicas de la vida diaria (ABVD) (tabla 3) y actividades instrumentales de la vida diaria (AIVD) (tabla 4) para la planificación de los cuidados y porque pueden ser útiles en la estimación del pronóstico de vida.
Específicamente diseñadas para el ámbito de cuidados paliativos son:
La Edmonton Funtional Assessment Tool (EFAT), desarrollada por un equipo de la Universidad de Alberta34 (Canadá). Esta escala recoge aspectos relativos al nivel de alerta y comunicación, estado sensorial, movilidad, balance muscular, actividad y ABVD así como la presencia de dolor. Se trata de un sistema de evaluación que ha demostrado buena correlación con la KPS y el ECOG y validez en su construcción interna. Se trata de un índice específico para su aplicación en CP, aunque requiere la colaboración de un fisioterapeuta. Además, consume un tiempo considerable y puede asignar el mismo valor a dos situaciones funcionales muy dispares, con lo cual el valor del índice no es adecuado para planificar el tratamiento. Otro problema que plantea es que no existe una traducción validada al castellano.
La segunda escala específica para la evaluación funcional en CP es la Palliative Performance Scale (PPS)35. Es una adaptación de la KPS para las fases avanzadas de la enfermedad y evalúa: deambulación, actividad y evidencia de enfermedad, autocuidado, ingesta y nivel de conciencia. No existe una variante validada en castellano.
Pese a la ausencia de consenso respecto a la herramienta más útil, cabe señalar la importancia de la evaluación funcional, tanto por su repercusión en la planificación del tratamiento farmacológico y, sobre todo, el no farmacológico como por la repercusión en la carga de cuidados que deberá soportar el cuidador principal a medida que aumente el grado de dependencia. Otro aspecto relevante es la estrecha relación entre el deterioro funcional y el pronóstico36.
Evaluación de la calidad de vida
La calidad de vida (CV), para Slevin37, es uno de esos términos que todos entendemos pero para los que no existe una definición adecuada. Esta frase resume bastante bien el sentir de la mayoría de los trabajos revisados, pero alcanza su máximo sentido cuando el ámbito de la CV queda enmarcado en una enfermedad terminal.
Sí parece haber consenso en 2 cuestiones básicas:
La CV hace referencia a un fenómeno subjetivo y multidimensional (físico, funcional, emocional, social y espiritual)38-41.
La proximidad a la muerte se asocia a un deterioro en la CV de los enfermos oncológicos avanzados.
Sobre la base de lo anterior, y a partir de los años ochenta, se han desarrollado diversas líneas de investigación, entre las que podemos destacar la elaboración y validación de escalas para medir la CV42-44 y la correlación entre CV y supervivencia.
Las principales escalas utilizadas para la valoración de la calidad de vida son:
Índice de Calidad de Vida de Spitzer (QLI), modificado HRCA. Esta escala se la aplica el propio paciente o el cuidador principal cuantificando entre 0 y 2 las siguientes dimensiones: actividad en la última semana, grado de autonomía, percepción de salud, apoyo familiar y apariencia. En la versión modificada se cambió el término actividad por el de movilidad.
Uniescala de Spitzer. Escala visual analógica en la que el enfermo debe marcar su percepción de calidad de vida durante la última semana.
El Therapy Impact Questionaire (TIQ)45. Se trata de un cuestionario que mide el impacto de la enfermedad y del tratamiento según 4 dimensiones: estado funcional, síntomas físicos, factores emocionales y cognitivos e interacciones sociales. Se complementa con una pregunta relativa a la percepción de la salud general. El paciente responde a cada una de las 36 preguntas a partir de una escala categórica verbal de 4 puntos. Estas 36 preguntas se agrupan en 7 escalas primarias: fatiga (que engloba 4 ítems: insomnio, dificultad para dormir, debilidad y sensación de cansancio); síntomas gastrointestinales; estado general de salud; deterioro funcional; estado emocional; estado cognitivo e interacción social. Estas 7 escalas se agrupan, a su vez, en 2 escalas generales: a) escala de síntomas físicos: fatiga, síntomas gastrointestinales y estado global de salud, y b) índice de impacto terapéutico: deterioro funcional, estado emocional, estado cognitivo e interacción social
El QLQ30 es un cuestionario de 30 ítems. Los ítems 1 al 28 corresponden a escalas categóricas mixtas del 1 al 4 y hacen referencia al estado funcional, la presencia de síntomas físicos y emocionales y su repercusión en la vida laboral y sociofamiliar del paciente. En los ítems 29 y 30 el paciente evalúa en general su salud y su calidad de vida puntuando ente 0 y 7.
EORTC QLQ-C15-PAL. Se trata de una versión reducida de la escala QLQ 30, adaptada al entorno de cuidados paliativos tanto en lo referente a síntomas como a otros problemas a los que los enfermos deben enfrentarse (dolor, deterioro físico y emocional, astenia, situación general de bienestar, náuseas y vómitos, hiporexia, disnea, estreñimiento, alteración del ciclo vigilia-sueño, cuestiones espirituales y existenciales, porvenir de los enfermos y los familiares y satisfacción por los cuidados recibidos). Dado lo reciente de la escala, necesitamos estudios que permitan confirmar su utilidad en la práctica clínica.
La mayor parte de los trabajos que valoran la calidad de vida en las fases finales de la enfermedad señalan que:
La CV cambia a medida que progresa la enfermedad.
El deterioro funcional, como ya se ha comentado en el apartado anterior, es un aspecto universal en el deterioro de la CV (98%).
El deterioro en la CV se concentra en las últimas 2 semanas de vida.
La CV relativa a la vida social y el dolor no empeoran aunque haya un deterioro global de la CV.
Los índices de CV medidos 9 y 7 semanas antes de la muerte son equiparables.
Debemos señalar que las escalas de que disponemos otorgan gran peso al estado funcional y están desarrolladas a partir de atributos considerados como «calidad de vida» por el individuo sano. Por ello es fácilmente deducible que el enfermo en situación de enfermedad terminal puntuará más bajo que el individuo sano46.
Desde la perspectiva de la medicina paliativa, deberíamos entender el concepto de «calidad de vida» de una manera más amplia, como la posibilidad de vivir experiencias gratificantes, sea cual fuere la situación funcional47. Así entendido, este parámetro, pues, es difícilmente reproducible de un enfermo a otro y lo determinarán múltiples factores: historia personal, escala de valores, expectativas de futuro, nivel de información, grado de control de sus síntomas y apoyo psicosocial con el que cuenta, entre otros.
Principios generales de intervención en medicina paliativa
Podemos resumir las herramientas fundamentales de los CP en:
Control de síntomas. Conocer, detectar, evaluar y tratar los síntomas son el punto de partida para garantizar la calidad de vida. Un correcto tratamiento paliativo pasa por48:
Una evaluación exhaustiva del número y la magnitud de los síntomas que sufre el paciente, así como su grado de impacto en la calidad de vida de éste. Dado que los síntomas pertenecen a la esfera de lo subjetivo, la principal fuente de información será siempre el paciente.
Determinar la causa o las causas que condicionan la presencia de los síntomas. Siempre desde una perspectiva de proporcionalidad, confort y capacidad de intervención.
Establecer objetivos terapéuticos realistas con el enfermo y su familia.
El manejo adecuado de los tratamientos disponibles, tanto de índole farmacológica como no farmacológica.
Seleccionar los fármacos que hayan demostrado eficacia terapéutica con mínimos efectos secundarios; utilizar las posologías más cómodas y las vías de administración más sencillas.
La evaluación sistemática y periódica de las intervenciones, los resultados obtenidos y los factores moduladores.
Apoyo emocional y comunicación. Sólo en el contexto de un clima de comunicación abierta, centrada en las demandas del paciente, donde se cuide tanto la expresión verbal como la no verbal, podremos ofrecer una relación de ayuda terapéutica que permita que afloren los síntomas de la esfera emocional, y proponer estrategias de adaptación o afrontamiento.
Cambios en la organización. El modelo de cuidados paliativos ha roto la antigua verticalidad de la asistencia médica. Los diferentes profesionales, reunidos en torno al enfermo, serán capaces de colaborar, cada uno desde su faceta específica, en el desarrollo de un plan general de intervención que recoja todas las necesidades del paciente y su familia. Destaca también la incorporación de la familia y el voluntariado como partes fundamentales de un equipo terapéutico más amplio.
Equipo interdisciplinario. En íntima relación con lo expuesto en el apartado anterior, será la pluralidad de los profesionales que integran el equipo lo que garantice una aproximación a todas las necesidades del paciente. El equipo, por su parte, crece y se enriquece a partir del intercambio cotidiano de experiencias y puntos de vista diversos. Disponer de múltiples profesionales, además, distribuye las cargas y proporciona elementos de apoyo al sanitario en contacto con el sufrimiento y la muerte de forma constante.
Correspondencia:
María Nabal.
Equipo de Soporte de Cuidados Paliativos.
Hospital Universitario Arnau de Vilanova.
Alcalde Rovira Roure, 80. 25198 Lleida. España.
Correo electrónico: mnabal@secpal.com