La Atención Primaria y Comunitaria Española en la encrucijada
Más datosEl proceso de reforma de la atención primaria y comunitaria en España, iniciado en la década de los años 80, se planteó con unos objetivos teóricos ambiciosos que a lo largo de su desarrollo no se han visto cumplidos, al menos en un porcentaje significativo, lo que no es contradictorio con el hecho de que la reforma ha tenido importantes repercusiones positivas sobre muchos aspectos asistenciales, docentes y de investigación de esta parte nuclear de nuestro sistema sanitario.
A los problemas y errores cometidos en el inicio se han ido añadiendo otros en distintos ámbitos como por ejemplo, en el ámbito presupuestario y de dotaciones de recursos, el organizativo y el profesional, lo que, junto a una evidente falta de voluntad política para acometerlos bajo una perspectiva innovadora, han llevado a la situación crítica en la que hoy se encuentra nuestra atención primaria y comunitaria.
The process of reform of primary and community care in Spain, initiated in the decade of the 80s, was raised with ambitious theoretical objectives that throughout its development have not been fulfilled, at least in a significant percentage, which is not contradictory to the fact that the reform has had important positive repercussions on many aspects of care, teachers and research of this core part of our health system.
To the problems and mistakes made at the beginning have been added others in different areas such as budgetary and resources, organizational and professional, which, together with an evident lack of political will to undertake them from an innovative perspective, have led to the critical situation in which our primary and community care finds itself today.
Para entender los problemas actuales de la atención primaria en España y formular propuestas de solución para los mismos, es necesario partir del análisis de la evolución previa de nuestro sistema sanitario, esencialmente de su parte pública. El proceso de reforma de nuestra asistencia médica ambulatoria no se inicia hasta 2 años antes de la aprobación de la Ley General de Sanidad1. Los propósitos iniciales de la reforma: cambiar los objetivos, la organización y los contenidos de la asistencia primaria no conformaban, desde luego, una tarea fácil (fig. 1). Antes de continuar creo imprescindible dejar clara constancia de que es indudable que el proceso de reforma de la atención primaria en España ha introducido mejoras muy importantes en aspectos primordiales del sistema como la equidad, la efectividad, la calidad y la eficiencia de la atención prestada a la población2. Los profesionales tienen motivos para sentirse orgullosos de los logros alcanzados, pero ello no debe ser obstáculo para la crítica constructiva, para el análisis de algunos de los problemas y errores cometidos en el inicio y posteriormente en el desarrollo de la implantación del nuevo modelo de atención primaria y comunitaria (APyC).
La voluntad legislativa inicial, en opinión de muchos, no profundizó lo suficiente en los cambios que necesitaba no solamente la atención primaria, sino también el conjunto del sistema sanitario y dejó sin abordar de forma completa aspectos tan esenciales como el de la universalidad al mantener el sistema de mutualidades para numerosos e importantes colectivos como el funcionariado, los jueces y los militares. A pesar de ello, no hay duda de que el diseño e inicio de la instauración operativa del proceso de reforma de la atención primaria, introdujo en esta parte del sistema sanitario los cambios más profundos desde los que tuvieron lugar en los años 40 del siglo xx con el nacimiento del Seguro Obligatorio de Enfermedad. En la fig. 2 están resumidas las innovaciones más relevantes.
Dificultades y errores inicialesNo se debe olvidar que el proceso de reforma de la APyC se instauró sobre el modelo y la estructura de un sistema de asistencia médica ambulatoria preexistente y que este hecho condicionó de forma clara no solamente sus aspectos conceptuales, estructurales y organizativos, sino también el calendario de la propia reforma, obligando a que se desarrollara durante un excesivamentelargo proceso de transición que se extendió durante 15 años y en el que convivieron, no sin conflictos de todo tipo, los 2 sistemas.
El proceso de diseño del nuevo modelo de APyC no estuvo exento de dificultades y errores3, algunos de los cuales seguro que han podido influir negativamente sobre su implantación y desarrollo: por resumir, señalaré 3 que han sido objeto de abundantes críticas públicas: en primer lugar, una cierta rigidez en la concepción organizativa y estructural de los centros de salud y las actividades; en segundo una excesiva ideologización excluyente y expresada en distintos ámbitos, desde el asociativo profesional a los mecanismos para acceder a los puestos de trabajo en los centros reformados; y en tercer lugar un control centralizado absoluto de la planificación y la gestión de los centros y los equipos que impedía (aún lo hace hoy) el desarrollo de una mínima autonomía en estos campos de los coordinadores de los equipos y, dentro de estos, de los profesionales, obligados a organizar sus actividades de forma rígida y bajo una estrategia de «café para todos». Hubo, sin duda, otros errores como los propiciados por las abundantes indefiniciones legislativas que existían al principio del proceso, y por las directrices muchas veces dispares emitidas por los responsables sanitarios de las distintas comunidades autónomas, así como por la precipitación en la inauguración de centros de salud sin plantillas estables, con graves indefiniciones en los roles profesionales de sus componentes (problema que aún persiste hoy) y sin un análisis local de las necesidades de salud de la población. Tampoco se supo encontrar una solución óptima a un elemento clave de la nueva APyC que se quería implantar: la información a la población y la participación ciudadana. Se promovieron unos consejos de salud que no llegaron a funcionar más que en algunos lugares concretos.
Problemas presupuestarios y de dotacionesSon numerosos los autores, entre ellos y con un protagonismo especial Juan Simó Miñana4, los que han analizado de forma pormenorizada los problemas presupuestarios y, en general, de dotaciones que ha padecido y padece la APyC española, sobre todo cuando se comparan evolutivamente con los de la parte hospitalaria de nuestro sistema de salud. Comenzando por el propio diseño estructural de los centros de salud, muchos de ellos antiguos ambulatorios remodelados, con espacios de trabajo insuficientes o sencillamente no previstos para los nuevos tipos de actividades asistenciales, docentes y de investigación que se pretendían implantar con el modelo reformado. Las dotaciones de tecnología de bajo coste propias de la APyC como la ecografía, se han ido diseminando lentamente y algunas solo en los últimos años.
Desde principios de la década de los años 90, y de forma más acentuada a partir de la crisis económica iniciada en 2008, las democracias occidentales y entre ellas la española se han dedicado con más fuerza que habilidad a implementar políticas de recortes de los servicios públicos con referencia especial a los sectores sanitario y educativo. Hay políticos y gestores de diversos países que, desde los años 80, siempre han visualizado la APyC solamente como una oportunidad para mejorar la eficiencia del sistema sanitario, como una fuente para ahorrar recursos, mientras han seguido asistiendo pasivamente al crecimiento exponencial de los gastos en el campo de la asistencia hospitalaria. Han persistido en este error durante todos estos años, olvidando que priorizar decididamente el desarrollo de la APyC es un elemento clave para mejorar la racionalidad de las inversiones sanitarias y equilibrar un sistema dominado secularmente por la parte hospitalaria de media y alta complejidad. Es evidente que una potente APyC contribuye de forma decisiva a optimizar el gasto sanitario. Diversos autores, encabezados por Barbara Starfield5, han demostrado claramente que aquellos sistemas sanitarios con un desarrollo óptimo de la APyC no solamente son más eficientes, sino que también obtienen mejores resultados en términos del nivel de salud de la ciudadanía.
Un modelo incompletoEsta situación, combinada con la persistencia en la potenciación de los paradigmas clásicos de los sistemas sanitarios de los países desarrollados: el deslumbramiento tecnológico, la priorización de la superespecialización y el hospitalocentrismo (fig. 3), ha impedido abordar de forma positiva los problemas presentes ya en el inicio del proceso de reforma de la APyC y ha socavado el prestigio social de esta parte del sistema y de sus profesionales. La aparición de la pandemia del COVID-19 ha contribuido a hacer pública y notoria la intensificación del deterioro de nuestro sistema sanitario y más profundamente el de la APyC. La accesibilidad de los pacientes a sus médicos y enfermeras de familia se ha visto dificultada hasta extremos intolerables y los tiempos de espera para ser atendidos y la insatisfacción han ido creciendo de forma ostensible6. Todo ello ha contribuido a un incremento claro del doble aseguramiento público y privado de aquellas capas de la población con capacidad económica suficiente para asumir el gasto que ello supone.
El mecanismo, aún vigente hoy, de acceso a las plazas de los centros y los equipos mediante concursos-oposición centralizados en cada comunidad del estado, junto con la ausencia de una verdadera autonomía de gestión de los centros hizo casi imposible (aún lo hace hoy) constituir verdaderos equipos cohesionados. El trabajo en equipo se ha quedado en un escalón inferior: el del trabajo en grupo de unos profesionales que, en muchas ocasiones, no comparten con la intensidad necesaria la responsabilidad personal y colectiva en términos de objetivos, organización del trabajo, métodos asistenciales y resultados obtenidos (fig. 4).
Las actividades preventivas, de promoción de la salud y asistenciales de los profesionales de la gran mayoría de los centros y los equipos, se realizan únicamente en la consulta y con un predominio claro del enfoque exclusivamente biológico, lejos del biopsicosocial que preconizaba el modelo de reforma de los años 80. Este tipo de planteamiento es inevitable que conduzca a un olvido casi general de la vertiente comunitaria que debería caracterizar a la atención primaria y la medicina de familia si se quiere llevar a la práctica la perspectiva holística que la diferencia de otras especialidades generalistas del ámbito sanitario en el seno de un sistema nacional de salud. Estas circunstancias, habituales por otro lado en muchos países de Europa y América, han sido y son obstáculos insalvables para el desarrollo completo de los postulados que deben definir a una verdadera APyC en la línea de los postulados de la Conferencia de Alma-Ata de 1978 (fig. 5).
Los profesionales de la APyC española, con referencia especial a los médicos y las enfermeras, no han tenido la oportunidad y no han sido capaces de llevar a cabo sus actividades de atención de salud bajo una perspectiva comunitaria, incorporando a sus análisis y decisiones los elementos derivados de los contextos familiar y, sobre todo, comunitario de las personas a las que prestan asistencia7. Tal como hemos dicho en multitud de ocasiones, no se trata de que los médicos y las enfermeras de APyC abandonen sus consultas para priorizar de forma casi exclusiva actividades en la comunidad y de la salud pública para las que, por otro lado, no se sienten preparados técnicamente. Desarrollar la perspectiva comunitaria en la asistencia cotidiana implica, como decía, analizar los problemas clínicos y tomar decisiones diagnósticas, terapéuticas y de seguimiento y control teniendo en cuenta y, por tanto, conociendo a los actores y los recursos (activos) de la propia comunidad, tanto sanitarios como de otros sectores sociales, que pueden ayudar a resolver total o parcialmente los problemas. Son abundantes los errores conceptuales y operativos que se ha cometido y cometen hoy al hablar del «segundo apellido» de la especialidad y de su ámbito esencial, aunque no único, de trabajo. Las definiciones y desarrollo práctico de la vertiente comunitaria están tan plagados de tantas buenas y voluntaristas intenciones como de equivocaciones que, incluso, han contribuido a aumentar las dificultades que han impedido (aún lo hacen hoy) un desarrollo sólido de esta vertiente primordial del modelo español.
Los profesionales de atención primaria y comunitariaPuede resultar una obviedad afirmar que en los sistemas de servicios como el sanitario; el capital humano, los profesionales que los integran, es un elemento nuclear desde todos los puntos de vista. Disponer de unos equipos de profesionales motivados, con orgullo de pertenencia al sistema y a la entidad, bien preparados técnicamente y con unas buenas perspectivas de progreso personal y profesional, es una condición imprescindible para que se pueda prestar una atención sanitaria efectiva y de calidad. Los errores cometidos en este ámbito de los recursos humanos desde la perspectiva política y de gestión han sido y son muy importantes. Durante los años 80, en el inicio del proceso de diseño e implantación del modelo de reforma, la mayoría de los jóvenes profesionales que se incorporaban a los nuevos centros y equipos lo hacían con un alto grado de motivación, capaz de superar las dificultades de todo tipo con las que se encontraban a la hora de intentar plasmar asistencialmente los conceptos y los objetivos de la reforma. Poco a poco, con el transcurso de los años y ante la indiferencia cuando no, la desidia de políticos y gestores, un número creciente de profesionales de los equipos, no solamente los médicos, fue perdiendo progresivamente la motivación inicial mientras crecía el desánimo y la falta de esperanza en una evolución positiva de los problemas. La cultura de la queja ante la sobrecarga asistencial y burocrática, y las actitudes acomodaticias fueron adquiriendo el importante protagonismo que tienen hoy en el seno de los colectivos profesionales de APyC.
Los problemas crecientes del modelo de reforma de la APyC se han traducido inevitablemente en una pérdida cada vez mayor del atractivo del trabajo en este ámbito entre las nuevas promociones de los profesionales. Hace años que se viene observando que en las convocatorias estatales de formación especializada (sistema MIR) quedan plazas formativas sin cubrir de la especialidad de medicina de familia y comunitaria (MFyC) y que la escogen preferentemente los últimos números de la prueba, los que no tienen «más remedio» y esperan poder volver a presentarse al examen al año siguiente para intentar acceder a otra especialidad. Cada vez existen más dificultades para poder cubrir determinadas plazas de este campo en centros y localidades concretas, sobre todo en el ámbito rural, así como para encontrar sustitutos para los periodos vacacionales. Una parte significativa de los especialistas de MFyC recién formados emigran a otros países o prefieren escoger plazas en los servicios de urgencias hospitalarios o de emergencias. Esta situación negativa se ve potenciada por el hecho de que en la APyC es donde la precariedad laboral ha incidido (aún lo hace hoy) de forma más intensa y por la ausencia de una política mínimamente aceptable de laplanificación de recursos humanos, circunstancia que, entre otros problemas, está generando un desequilibrio importante entre los diferentes grupos de edad de los profesionales médicos de APyC, con un alto porcentaje de jubilaciones en los próximos años8. La precariedad laboral, la falta de planificación y las circunstancias laborales desfavorables no son sino expresiones operativas de lo que el Dr. Juan Simó denominó hace años como política de «petróleo barato», aplicada de forma insistente por políticos y gestores de la APyC en aras de una pretendida mayor eficiencia del sistema y que, como vemos hoy, ha sido un elemento negativo más en su evolución.
Hay grupos de profesionales que siguen atribuyendo un papel protagonista en la génesis de esta situación desfavorable de falta de atractivo de la APyC para los recién licenciados al hecho de la insuficiente implantación de la enseñanza de la MFyC en los currículos de nuestras universidades, lo que ocasionaría un elevado grado de desconocimiento de los estudiantes del ámbito y la especialidad. No voy a poner en duda que, sobre todo en los años 90, fuera este un factor de cierta relevancia, pero desde hace bastante tiempo creo que más bien sucede lo contrario: los estudiantes conocen bien los problemas y las dificultades de todo tipo por las que atraviesa la MFyC y el trabajo en la APyC e intentan evitarlas.
Otros campos de actividad afectadosOtro de los ámbitos no bien resueltos por el modelo reformado ha sido y es el de la atención domiciliaria y de las fases finales de la vida. Quizás influidos por lo que sucedía previamente en la asistencia médica ambulatoria, en la que era frecuente que los médicos generales «vendieran» los avisos domiciliarios a otros profesionales en situación laboral precaria, los gestores han ido pergeñando dinámicas a veces absurdas desde una perspectiva de calidad y de continuidad de la atención prestada en los domicilios, mediante las que en muchas ocasiones no era el médico o la enfermera de familia de referencia del paciente el que acudía, bien de forma urgente o programada a visitarle en su casa, sino otro miembro del centro al que se le había asignado en ese día «hacer los domicilios» de todos los miembros del equipo. También en el ámbito de la atención en los últimos periodos de la vida los miembros de los equipos de APyC han sido sustituidos por otros colegas de cuidados paliativos. Se rompe así la necesaria continuidad y longitudinalidad de los cuidados, factor primordial de la APyC y de la MFyC.
Las relaciones de la medicina de familia y comunitaria con otras especialidadesEl modelo de reforma de la asistencia médica ambulatoria española también se quedó a medio camino en el abordaje de otros problemas como el de las relaciones estratégicas, competenciales y organizativas entre la atención familiar y comunitaria y la pediátrica. En el modelo de asistencia médica ambulatoria vigente en nuestro país desde los años 40 del siglo xx la pediatría de cabecera y la medicina general compartían la asistencia de «puerta de entrada» del sistema. En el diseño del modelo reformado se optó por mantener aquella, dejando para los médicos de familia la responsabilidad asistencial de las personas mayores de 14 años (en el modelo previo era a los 7 años de edad cuando esta pasaba al médico general). Esta decisión continuista ha sido y es una fuente importante de problemas y situaciones conflictivas. Tras la instauración del sistema MIR, la formación en la especialidad de pediatría era (y prácticamente lo sigue siendo hoy) exclusivamente hospitalaria y, lógicamente, la APyC nunca ha figurado como punto de interés prioritario para el ejercicio como especialistas de la mayoría de estos profesionales. Este hecho, junto con los problemas comentados de la APyC, que han ido intensificándose, está en el origen de la falta de cobertura de muchas plazas de pediatría en los centros de salud, asumidas por especialistas en MFyC9. En lugar de reconocer conceptualmente (tal como se hace a nivel internacional) que el médico de familia es el responsable inicial de la atención de la salud de todas las personas con independencia de su edad se optó por la vía fácil del continuismo, entre otros motivos para evitar entrar en posibles conflictos corporativos. Parece que habría sido mucho más adecuado, también para los propios pediatras, ubicarlos organizativamente en los centros y los equipos de salud como consultores de los especialistas en MFyC y, al mismo tiempo, posibilitar que siguieran manteniendo vínculos de relación en todos los aspectos con sus colegas hospitalarios. Con ello se habría conseguido desarrollar plenamente el concepto de la MFyC y, al mismo tiempo, posibilitar que los pediatras de la APyC se dedicaran a resolver aquellos problemas propios de su ámbito que sobrepasasen el nivel competencial de los médicos de familia y los que precisaran de una coordinación asistencial más estrecha con los servicios hospitalarios de pediatría.
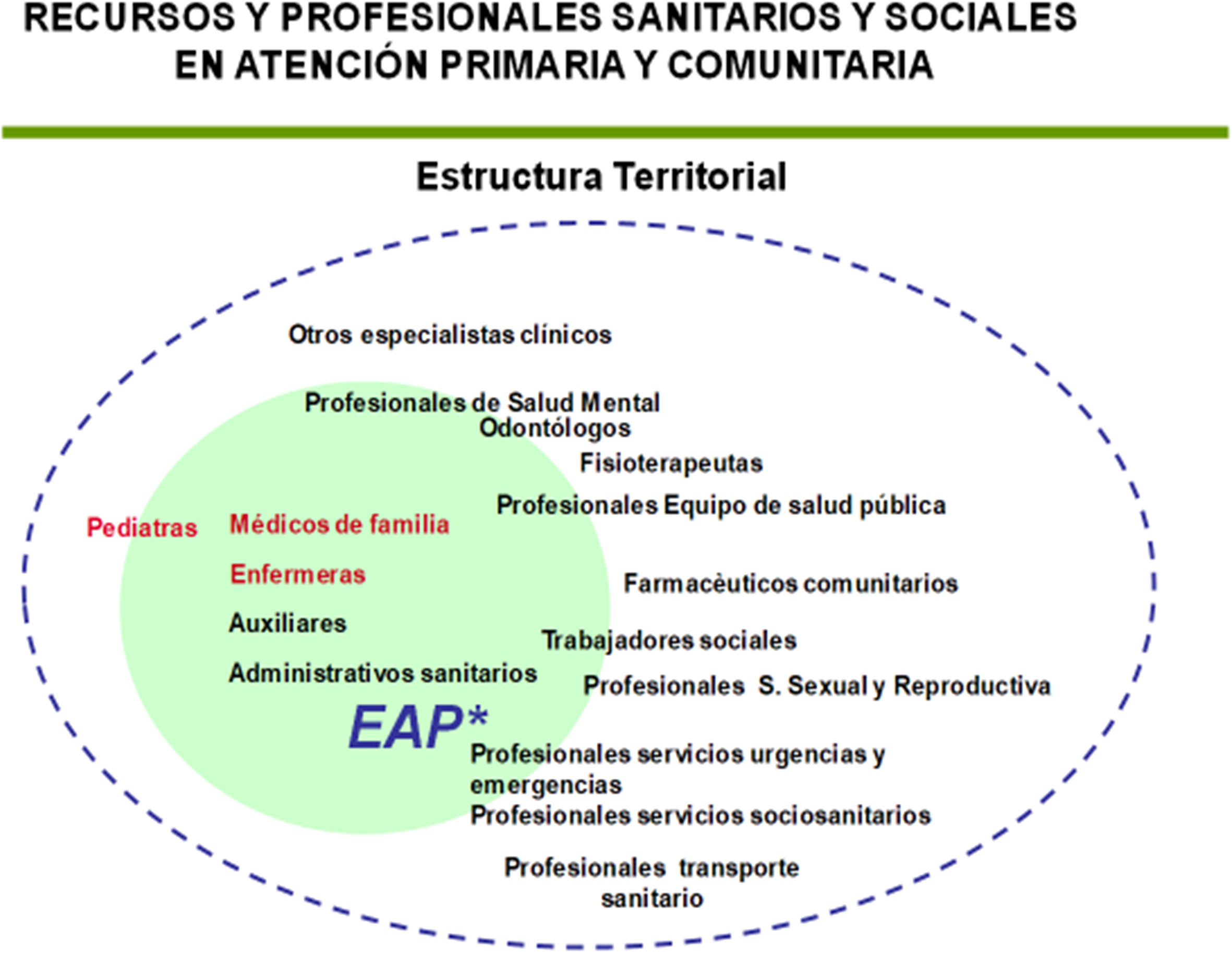
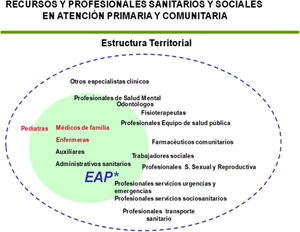
El modelo de reforma de los años 80 tampoco acabó de definir las relaciones y la coordinación habitual entre los profesionales de los centros y los equipos de APyC con los recursos territoriales de salud pública y este hecho ha influido negativamente en el desarrollo de la vertiente comunitaria y de los componentes intersectoriales propios de la APyC. Se ha impuesto una concepción del centro y el equipo de salud con misiones exclusivamente del campo clínico y en gran parte aislados del resto de los recursos comunitarios relacionados con la salud, muchos de ellos ubicados en otros sectores sociales distintos al sanitario. Una verdadera y completa APyC debería estar integrada por unos centros sanitarios más abiertos a la comunidad y capaces de acoger, de forma temporal o permanente, actividades distintas de las propias de las consultas médicas y de enfermería de familia y que pueden incluir, de acuerdo con las características de cada territorio, las de otros tipos de profesionales, como los que se describen en la fig. 610.
En el campo de la salud mental el nuevo modelo perdió también la oportunidad de potenciar una integración organizativa y asistencial más intensa de los profesionales de este ámbito en el seno de los centros y los equipos de salud. La elevada prevalencia de los problemas de la salud mental y la teórica necesidad de potenciar el abordaje holístico (biopsicosocial) de todos los problemas de la salud parecían aconsejar decididamente este tipo de planteamientos, pero entre la desidia y falta de visión estratégica de los responsables y los gestores y, por qué no decirlo, la resistencia de diversos colectivos de psiquiatras que temían verse diluidos en el seno de los centros y los equipos, perdiendo parte de su individualidad como servicios y profesionales especializados, consiguieron evitar la unificación funcional de los 2 ámbitos asistenciales. Solamente en los últimos meses y ante el incremento de la visibilidad sanitaria y social de los suicidios, sobre todo entre los jóvenes, se ha vuelto a generar un cierto interés político por los problemas de la salud mental, en la mayoría de las ocasiones con propuestas ajenas en gran parte a la APyC11.
Las consideraciones previas no agotan ni mucho menos todos los aspectos relativos al desarrollo del modelo de la reforma iniciado en los años 80. Sirven solamente como elemento introductorio para las aportaciones específicas de los distintos autores de este monográfico de la revista Atención Primaria Práctica.
Conflicto de interesesNo existen conflictos de intereses.