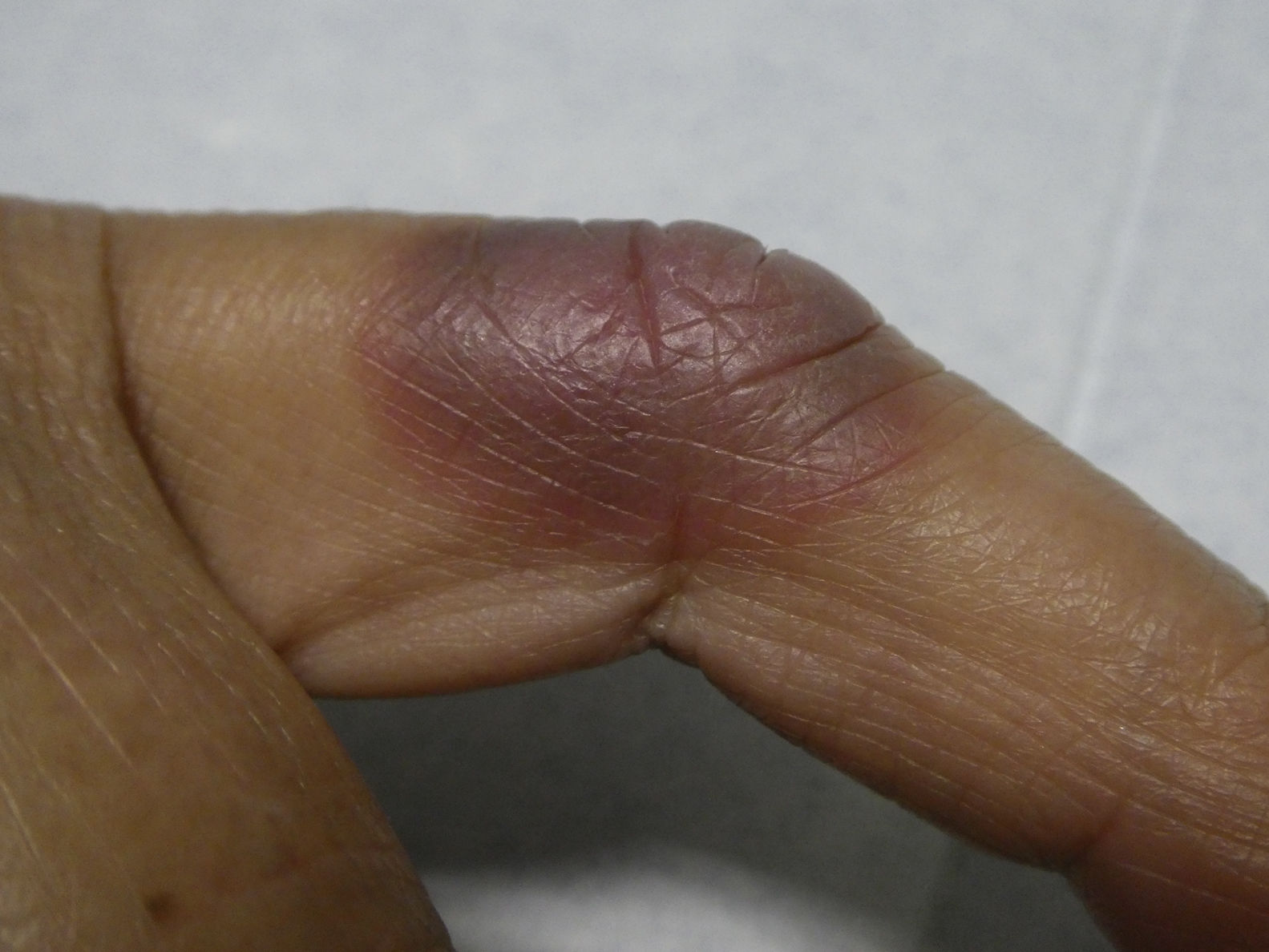
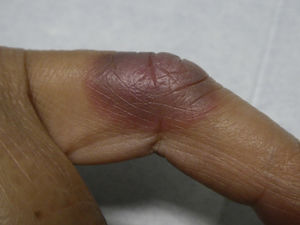
Paciente de 66años que acude a consulta de Atención Primaria (AP) mostrando una lesión cutánea en el dedo incidiendo en que ya le ha aparecido en varias ocasiones en el mismo lugar, sin antecedente traumático previo, sin otra clínica asociada. Antecedentes familiares sin interés salvo madre con diabetes tipo 2. Antecedentes personales: hipertensión arterial tratada con enalapril 20mg, obesidad, dislipemia tratada con simvastatina 20mg y artrosis con tratamiento sintomático de analgésicos, ocasionalmente con ibuprofeno 600mg a demanda en episodios de mayor dolor. A la exploración se evidencia una mácula eritematoviolácea a nivel de la segunda articulación interfalángica del segundo dedo de la mano derecha. Se deriva a Dermatología donde se efectúa el diagnóstico de exantema fijo medicamentoso (EFM) probablemente secundario al empleo de antiinflamatorios no esteroides (AINE). La paciente no ha presentado recurrencia de la clínica tras un año de seguimiento y de evitación del empleo de ibuprofeno.
Se trata de una toxicodermia poco común, que debemos conocer en AP. Las lesiones, que suelen aparecer entre varias horas y algunas semanas tras la ingesta del fármaco, se caracterizan por una o varias máculas eritematovioláceas redondeadas bien delimitadas, pueden aparecer en cualquier zona de piel y mucosas, siendo más comunes en boca, genitales, cara, manos y pies1. Los fármacos que con mayor frecuencia se relacionan con este tipo de toxicodermia son antibióticos (sulfamidas, tetraciclinas, macrólidos, betalactámicos, fluorquinolonas), antifúngicos azólicos, paracetamol, AINE, ácido acetilsalicílico, levocetirizina, barbitúricos, quinina e inhibidores de la bomba de protones2. La patogenia no es bien conocida aunque parece estar en relación con un proceso inmunológico que implica al queratinocito, sobre todo en pacientes HLA-B22 positivos3.
A menudo las lesiones en el EFM son autolimitadas y desaparecen al suspender el tratamiento en una o 2 semanas dejando a veces pigmentación marronácea postinflamatoria que puede durar meses. Al volver a administrar el fármaco las lesiones reaparecen exactamente en el mismo lugar, pudiendo aparecer en mayor número. En casos más graves pueden tener gran componente edematoso e incluso formar ampollas que pueden romperse dejando zonas erosionadas. Las lesiones pueden ser pruriginosas o tener sensación de escozor, aunque la mayoría de las veces son asintomáticas1,4.
En AP se puede conseguir una alta sospecha diagnóstica realizando una anamnesis detallada y una historia clínica completa que nos llevará a la relación con el fármaco implicado, aunque las pruebas de provocación cutánea de los fármacos sospechosos o la biopsia de piel pueden ser necesarios en los casos extensos, atípicos o dudosos.
Si es una lesión única se debe hacer diagnóstico diferencial, sobre todo con picaduras de araña o artrópodos; si hay múltiples lesiones habría que hacer diagnóstico diferencial con eritema multiforme, y si aparece en genitales, con el diagnóstico de herpes simple tipo 25.
La mayoría de los casos de EFM son autolimitados, siendo la retirada del medicamento causante el tratamiento de elección. Solo es preciso realizar un tratamiento sintomático de las lesiones si fuera necesario con corticoides por vía tópica, y solo en casos extensos es necesaria la vía oral. Los antihistamínicos no han demostrado ser eficaces en esta entidad. (figura 1)
Se trata por tanto de una patología que se puede resolver en el ámbito de la AP, comprobada la correlación entre la aparición de las lesiones y el tratamiento farmacológico implicado, y corresponde al médico de familia el informar y tranquilizar al paciente sobre esta patología y aplicar el tratamiento sintomático adecuado.