Los sensores wearables y las aplicaciones mHealth se están convirtiendo en una parte importante de la práctica asistencial, al permitir el registro y la monitorización continua y longitudinal de los parámetros de la salud fuera de las consultas. A pesar de ello, existe una escasa evidencia sobre cómo estos dispositivos pueden cambiar los estilos de vida. El objetivo de esta revisión narrativa de la literatura es explorar, describir y discutir, de forma amplia, las investigaciones actuales en tecnologías móviles para cambiar los estilos de vida desde la práctica clínica en la atención primaria (AP). Con base en los criterios de evaluación de calidad SANRA (Scale for the Assessment of Narrative Review Articles), el estudio se centra en dos de los principales factores de salud que forman parte del abordaje de la cronicidad desde la prevención: la actividad física y el comportamiento sedentario. Finalmente, se describe la necesidad de utilizar técnicas de cambio de comportamiento en mHealth, las direcciones futuras y limitaciones en la incorporación plena de estos dispositivos en el entorno de la AP.
Wearable sensors and mobile apps (mHealth) have become part of health care by enabling personalized long-term tracking and remote monitoring of patients´ health status. However, there is little evidence on the effectiveness these devices have on changing patients´ lifestyles. Based on current evidence, this narrative review explores, describes and discusses, in wider ways, the clinical use mobile technologies might have in changing patients´ lifestyles within primary health care. Following the quality criteria for narrative reviews assessed by SANRA (Scale for the Assessment of Narrative Review Articles), this article focused on physical activity and sedentary behavior, two main modifiable risk factors for the prevention and control for chronic disease. The article describes the need to use behavior change techniques in day-to-day clinical practice for mHealth, future directions and current limitations for integrating mHealth into primary health care.
Los teléfonos móviles inteligentes (smartphones) representan una herramienta innovadora para abordar los problemas actuales de la salud pública del siglo XXI, como son el manejo de las enfermedades crónicas1 y la promoción de la salud. De hecho, se denomina salud móvil (o mHealth) al uso de dispositivos móviles e inalámbricos para mejorar la salud y prestar atención en salud2.
Se calcula que existen 3,48 millones de aplicaciones móviles disponibles en la plataforma Google Play y 2,22 millones en el Apple App Store3, de las que más de un millón están relacionadas con la salud, el estado físico, la alimentación y el bienestar general4. Estos dispositivos están produciendo un cambio en la prestación de servicios médicos. Por un lado, el monitorizar a largo plazo los parámetros sobre la salud y los estilos de vida puede permitir abordar los factores de riesgo y diagnosticar de forma más temprana las principales enfermedades crónicas. Por otro lado, los profesionales de salud pueden monitorizar y evaluar a los pacientes de forma remota sin interferir con sus actividades diarias5. Además, el hecho de disponer de información tan detallada en relación con los estilos de vida y parámetros de salud, permite que esta tecnología pueda proporcionar intervenciones de salud personalizadas, que favorezcan el empoderamiento de los pacientes y, previsiblemente, reduzcan costes sanitarios6.
Cada vez la tecnología es más sofisticada y permite incorporar dispositivos portátiles (wearables) en alguna parte del cuerpo que proporcionan monitorización7 y retroalimentación inmediata (interactuando de forma continua con el usuario y con otros dispositivos), con la finalidad de realizar alguna función concreta. Estos dispositivos permiten captar una variedad de comportamientos y parámetros de salud de forma continua y hacer que la información sea devuelta inmediatamente al paciente a través de aplicaciones móviles, relojes inteligentes y pulseras, conectados para realizar un seguimiento activo del estado de salud.
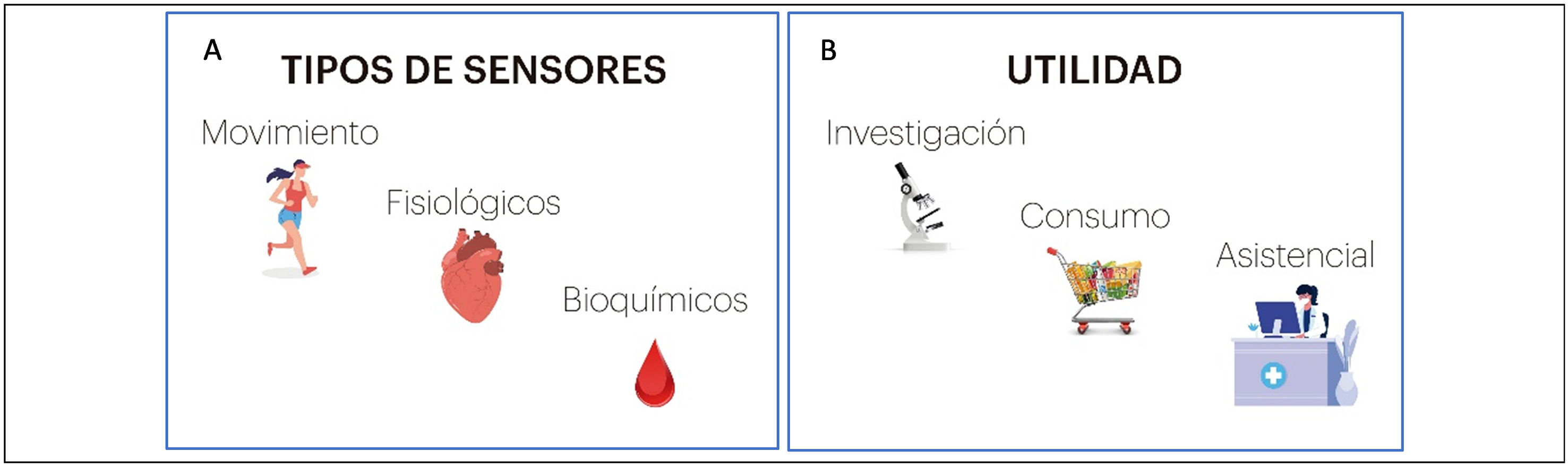
Los sensores son los que permiten a los diferentes dispositivos recoger y emitir datos de forma constante. Estos sensores se pueden clasificar en 3 categorías principales: sensores de movimiento (convierten el movimiento mecánico en una señal eléctrica), fisiológicos (utilizan componentes ópticos, eléctricos, acústicos o de detección térmica para medir parámetros vitales como la frecuencia cardíaca, la temperatura, la presión arterial o la saturación de oxígeno en sangre, la actividad bioeléctrica como electrocardiografía o electroencefalografía) y bioquímicos8 (se utilizan para medir sustancias químicas como la glucosa, electrólitos) (fig. 1A); o según la utilidad: el uso en la salud del consumidor, en la investigación o a nivel asistencial (fig. 1B). A nivel asistencial, los profesionales de atención primaria (AP) ya están integrando los wearables en la práctica clínica con la finalidad de monitorizar la salud de los pacientes, el manejo de las enfermedades crónicas, el diagnóstico y el tratamiento de enfermedades y la rehabilitación. Algunos ejemplos de usos incluyen acelerómetros (miden el movimiento plano o 3D) o sensores de movimiento y sensores de detección de fibrilación auricular7. Se pueden utilizar solos o combinados con otros parámetros como la frecuencia cardíaca.
A) Los 3 tipos principales de sensores. B) Principales utilidades de los sensores. Fuente: Dunn et al.7.
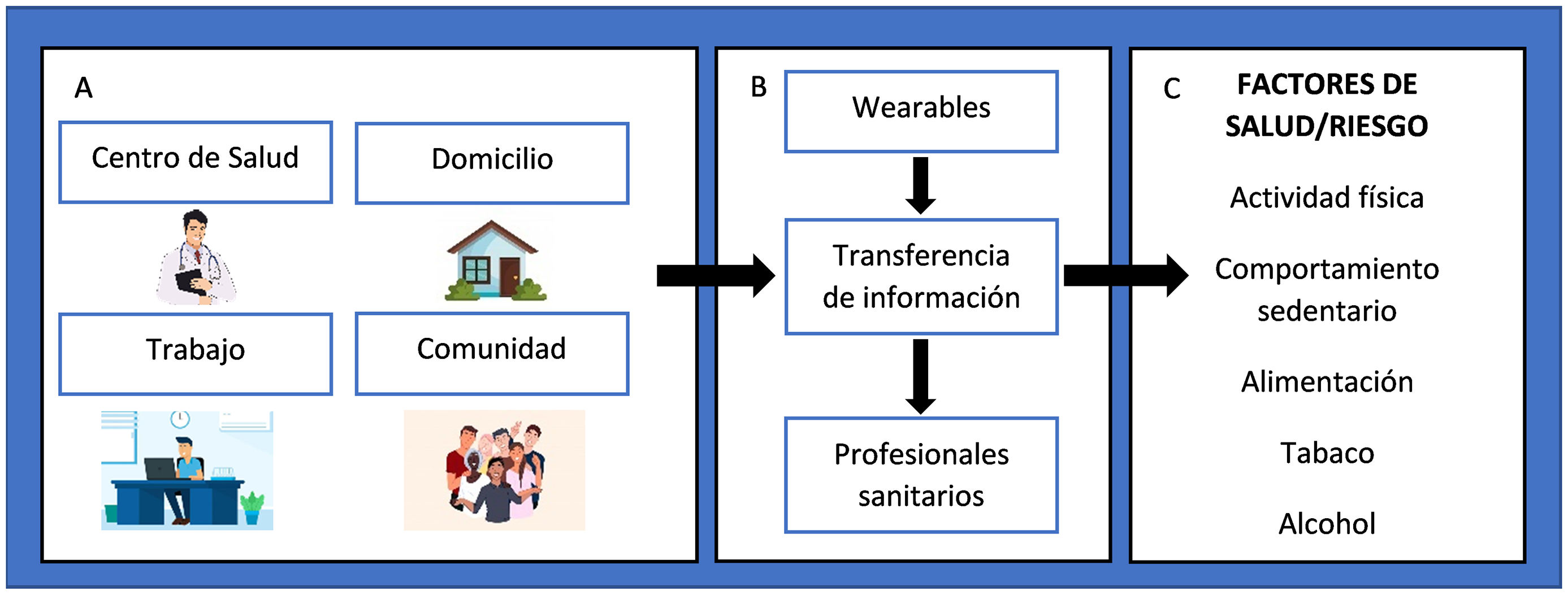
Los dispositivos wearables permiten una mejora del cuidado en la salud en diferentes ámbitos: desde el centro de salud (CS), el domicilio, el trabajo o en la comunidad (fig. 2A). Uno de los desafíos es la accesibilidad por parte de los profesionales sanitarios a la información captada por los sensores (fig. 2B). Asimismo, los programas mHealth pueden actuar sobre los factores de la salud y contribuir a cambiar estos estilos de vida9 (fig. 2C).
Impacto de los wearables en el cambio de los estilos de vida. A) Ámbitos donde los wearables pueden proporcionar o mejorar el cuidado de la salud. B) Flujo de datos de los wearables a los profesionales de la salud. C) Factores de salud/riesgo en que los wearables existentes pueden actuar (algunos con evidencia sólida y otros más nuevos).
Realizar una revisión narrativa para explorar, describir y discutir, de forma amplia, la aplicación de tecnologías móviles para cambiar los estilos de vida inactivos y sedentarios de los pacientes (i.e. aumentar la actividad física y reducir el comportamiento sedentario) desde la práctica clínica en la AP.
MetodologíaRealizamos una revisión narrativa siguiendo los criterios de cualidad SANRA (Scale for the Assessment of Narrative Review Articles)10. Las revisiones narrativas permiten la comprensión de un determinado tema con base en una fundamentación científica, pero también posibilitan la contextualización del problema y la visualización de soluciones futuras10. Se llevó a cabo una búsqueda bibliográfica en las bases de datos PubMed enunciando las palabras clave en inglés a la plataforma MeSH: Smartphone, Program, Mobile Health, Physical Activity, Sedentary Behavior, Primary Health Care y Behavior Change. En PubMed se utilizaron las siguientes estrategias de búsqueda: Primary health care AND Program [MeSH] AND (Physical activity [MeSH] OR Sedentary Behavior) AND (Smartphone [MeSH] OR Mobile Health) OR Behavior change. Debido a la naturaleza novedosa del tema, se realizaron búsquedas en Google Scholar para obtener diferentes tipos de información y fuentes10. Los criterios de selección de artículos incluyeron intervenciones mHealth relacionadas con la actividad física y el comportamiento sedentario aplicados en la AP, publicados entre 2011 y 2021, preferentemente revisiones sistemáticas, scoping reviews o comprehensive reviews. El procedimiento desarrollado partió de la identificación del título del trabajo observando su afinidad con los criterios antes señalados. Luego se revisó el resumen y si se comprobaba que era acorde al objetivo, se procedía a estudiar el artículo completo.
Wearables y aplicaciones móviles (mHealth) para aumentar la actividad física y reducir el comportamiento sedentario desde la atención primariaExisten multitud de sensores wearables de movimiento. Los acelerómetros son uno de los sensores de movimiento más utilizados y miden la aceleración que lleva a cabo una persona cuando se mueve. Pueden ser uniaxial o triaxial, según midan las aceleraciones en una sola dirección (vertical) o lo hagan en 3 direcciones (antero-posterior, medio-lateral y longitudinal)11. Asimismo, representan uno de los métodos más fiables en el registro y el almacenamiento de la cantidad de actividad física a diferentes intensidades realizada por cada persona y en un periodo de tiempo determinado12. Se resumen algunos ejemplos de dispositivos wearables que utilizan acelerómetros para su uso en la salud del consumidor, a nivel asistencial o en la investigación (tabla 1).
Ejemplos de dispositivos wearables que usan acelerómetros
| Diseño | Funciones | Utilidad |
|---|---|---|
| Monitor en una funda y sujeto en el muslo con un apósito | Cuantificación de la actividad física a diferentes intensidades, tiempo sedentario total y a diferentes intervalos, número de interrupciones del tiempo sedentario total y a diferentes intervalos y las horas de sueño. Registro las 24 h del día durante 7 días13 | Investigación |
| Relojes y pulseras inteligentes | Monitorización de la actividad, alarmas, notificaciones, cronómetro | Comercial |
| Aplicaciones móviles | Registro y monitorización de actividad. Proporción de la retroalimentación en tiempo real y con objetivos personalizados | Comercial/Investigación |
| Parches adhesivos flexibles en el tórax | Recuento de pasos, detección de postura y de caídas | Asistencial |
| Anillo | Monitorización de la actividad y el sueño las 24 h del día | Comercial |
En la última década, las intervenciones mHealth para abordar la inactividad física y el exceso de sedentarismo poblacional ha ganado relevancia, especialmente el uso de aplicaciones móviles, social media y «wearable activity trackers»14. Mientras la evidencia indica que dichas intervenciones mHealth parecen ser efectivas en el abordaje de la inactividad física y el comportamiento sedentario15, los resultados son heterogéneos y con mucha variedad en los métodos de recogida de datos, la medición de variables y la calidad de los diseños16. Pero en la población con enfermedades crónicas, los resultados son menos concluyentes y algunos estudios indican que las intervenciones que incluyen contacto personal pueden ser más efectivas para incrementar la actividad física y reducir el comportamiento sedentario en los supervivientes de cáncer que las intervenciones mHealth que no incluyen dicho contacto17.
La AP tiene el potencial de combinar el contacto próximo con el paciente y las posibles ventajas de los programas mHealth y así poder incrementar la efectividad de dichas intervenciones en los pacientes con enfermedades crónicas. Lo que garantizaría la sostenibilidad del sistema nacional de salud mediante un abordaje más efectivo del paciente con enfermedades crónicas. A pesar del potencial de programas mHealth, para superar las barreras que tienen los profesionales sanitarios para promover la actividad física a sus pacientes, como pueden ser la falta de tiempo o la falta de formación específica, dichos profesionales reportan barreras de usabilidad como problemas técnicos y complejidad de los programas, los cuales superan la utilidad percibida de dichas intervenciones18. Por este motivo, es fundamental que los programas mHealth se adapten a los contextos y particularidades de los centros de AP con un objetivo final pragmático de optimizar los recursos asistenciales para modificar los estilos de vida inactivos y sedentarios en nuestra sociedad18.
Técnicas de cambio de comportamiento en las intervenciones mHealth como medio para modificar conductasLas intervenciones móviles (mHealth), cuando integran el uso de técnicas sólidas de cambio de comportamiento, pueden convertirse en una herramienta útil para cambiar las conductas y, con ello, los estilos de vida.
Actualmente, en los ensayos clínicos aleatorizados las intervenciones mHealth más eficaces para promover estilos de vida en la práctica habitual en la AP se sustentan principalmente en modelos teóricos y utilizan una serie de técnicas del cambio de comportamiento16.
Por un lado, es necesario conocer los modelos teóricos, ya que tienen en cuenta factores psicológicos (emociones, hábitos, rutinas), socioeconómicos y relacionados con el contexto del individuo19 que influyen en el comportamiento. Todos estos elementos son fundamentales para comprender los mecanismos subyacentes a los estilos de vida relacionados con la salud, ayudan a explicar cómo se modifican estos con el paso del tiempo y la manera de intervenir sobre ellos. Existen muchos modelos teóricos para el desarrollo de programas mHealth. Existen estudios que identifican las teorías aplicadas en mHealth20–21. Se presenta una breve explicación de los principales modelos teóricos aplicados en las intervenciones mHealth (tabla 2).
Principales modelos teóricos sobre el cambio de conducta aplicada en mHealth
| Modelo teórico | Descripción |
|---|---|
| Modelo transteórico de las etapas de cambio de Prochaska y Diclemente | Aplica intervenciones personalizadas en función de la predisposición del individuo a actuar (etapa del cambio en la que se encuentra). Sugiere 5 etapas: precontemplación, contemplación, preparación, acción y mantenimiento |
| Teoría social cognitiva | Se basa en la importancia de observar a los demás y aprender de ellos. Trabaja el refuerzo positivo y negativo de la conducta |
| Modelo de creencias en salud | La percepción sobre la enfermedad la determinan las creencias sobre la susceptibilidad y la gravedad |
| Teoría del aprendizaje conductual | Teoría que estaca el estímulo y la respuesta sobre las conductas y observa que el aprendizaje de comportamiento ocurre cuando se refuerza el comportamiento con estímulos |
| Teoría del comportamiento planificado-Ajzeb y Madden | Este modelo profundiza en la intención del cambio y en la importancia del control del comportamiento. Tiene en cuenta las barreras reales o percibidas, que pueden afectar al control percibido del comportamiento |
Por otro lado, las intervenciones suelen combinar distintas técnicas de cambio conductual22. Existe una amplia variedad de técnicas de cambio conductual para mejorar el estilo de vida; desde técnicas simples como consejos de salud a través de mensajes de texto (que han demostrado que pueden ser útiles para perder peso o abandonar el hábito tabáquico23), hasta técnicas más complejas e innovadoras como la gamificación y las intervenciones que se adaptan al estado psicológico del paciente y a su entorno24. Otros ejemplos serían el establecimiento de metas, la retroalimentación sobre resultados y el seguimiento, la autoevaluación o los mensajes personalizados (tabla 3).
Ejemplos de tipos de técnicas de cambio de comportamiento
| Técicas de cambio conductual | Ejemplos |
|---|---|
| Inducción | Recordatorios telefónicos |
| Establecimiento de metas | Marcarse número de pasos determinados |
| Gamificación | Ganar puntos por cada 1.000 pasos |
| Personalización | Envío de mensajes personalizados o mensajes diferentes según si el paciente es inactivo físicamente o activo |
| Autocontrol del comportamiento | Proporcionar gráficos y mensajes con comentarios adaptados al progreso |
| Apoyo social | Proporcionar una red social para compartir experiencias y estrategias |
| Provisión de instrucciones | Proporcionar instrucciones detalladas de las tareas que se pueden realizar para reducir el comportamiento sedentario |
Algunas de las técnicas de cambio de comportamiento se consideran más efectivas sobre el factor de salud en cuestión. Por ejemplo, existen técnicas más efectivas para promover el cambio y el mantenimiento de la conducta de actividad física en los adultos inactivos25.
Desafíos y limitaciones en la implementación de programas mHealth en los centros de saludEn los últimos años se ha producido un fuerte aumento en el número de aplicaciones móviles relacionadas con la salud, con una gran variabilidad en su diseño y tipología. A nivel asistencial, la AP es un ámbito ideal para implementar programas mHealth para promover estilos de vida saludable, dada la accesibilidad, la atención integral y longitudinal que la caracteriza. El uso de estos dispositivos abre un gran abanico de posibilidades y tiene el potencial de convertirse en una herramienta útil para cambiar los estilos de vida. Según la Organización Mundial de la Salud (OMS, 2016) en su publicación From Innovation to Implementation: eHealth in the European Region, acentúa los beneficios de la tecnología mHealth para fomentar el empoderamiento personal y promover hábitos de vida saludables. A pesar de esto, destaca la necesidad de integrar la tecnología móvil en el sector sanitario. Además, identifica el principal obstáculo que impide su implementación plena por parte de los profesionales de la salud: la falta de evidencia científica sobre su efectividad.
Por un lado, la falta de validación de los dispositivos wearable por parte de los organismos reguladores es uno de los principales motivos por los que los profesionales de la salud no saben cómo relacionarse con estos26. Es importante la precisión de los dispositivos y la evidencia de que mejoran los resultados en la salud. Es necesario que profesionales de la salud y las autoridades aborden la necesidad de validar y certificar las mHealth. Asimismo, generar recursos para garantizar que tanto los profesionales como los pacientes sepan cómo seleccionar y utilizar estos dispositivos para obtener beneficios, así como minimizar los riesgos del uso inapropiado.
Actualmente, existen iniciativas internacionales de evaluación y acreditación de las aplicaciones móviles. A nivel europeo, el National Health Service (NHS) de Reino Unido publica desde 2013 un repositorio o biblioteca de aplicaciones (NHS Apps Library) con la garantía de calidad de que son clínicamente seguras. En un futuro próximo, los profesionales podrían prescribir programas mHealth de calidad, eficaces, seguros y personalizados según las necesidades de cada paciente, indicando la aplicación más idónea y fiable para hacer a este más partícipe y gestor de sus propios comportamientos en salud.
Por otro lado, la mayoría de las intervenciones mHealth evaluadas que mejoran los estilos de vida son a corto-medio plazo, inferiores a un año (generalmente inferiores a 6 meses). Falta evidencia que evalúe tanto el uso de estos programas como la sostenibilidad de los cambios a largo plazo. Además, es necesario que los estudios valoren las barreras en su uso según género, edad y nivel socioeconómico, así como la relación coste-eficacia.
Finalmente, es necesario identificar las teorías en las que se sustentan los programas mHealth y evaluar qué técnicas de cambio del comportamiento resultan más adecuadas y eficaces para desarrollar nuevas estrategias wearables que promuevan la salud y ayuden a prevenir las enfermedades crónicas más prevalentes. Asimismo, permitirían entender uno de los aspectos más complicados, la sostenibilidad de tales cambios a largo plazo.
ConclusiónLas mHealth tienen potencial para abordar muchos de los desafíos a los que se enfrenta la AP en el entorno sanitario actual. Estos dispositivos pueden suponer una herramienta importante para cambiar los estilos de vida, por ejemplo, parecen ser efectivas en el abordaje de la inactividad física y el comportamiento sedentario. De igual manera, pueden ayudar al paciente a tener un control más activo de su propia salud y fomentar su empoderamiento. Sin embargo, existe una resistencia en la implementación de los programas mHealth por parte de los profesionales por las dudas sobre su calidad y eficacia. El desarrollo de mHealth orientadas al paciente y su incorporación en los ensayos clínicos aleatorizados facilitará el diseño de enfoques seguros y eficaces.
Conflicto de interesesNinguno.
FinanciaciónProyecto financiado por el Ministerio de Economía, Industria y Competitividad; Instituto de Salud Carlos III (PI17/01788). Proyectos de investigación en salud (AES 2017). Asimismo, este trabajo recibió financiación de la Sociedad Española de Medicina de Familia y Comunitaria -semFYC- al resultar ganador de una ayuda para la realización de tesis doctorales Isabel Fernández 2020.