Diversos estudios publicados han revelado que algunos pacientes que inician el tratamiento con insulina detemir, cuya administración recomendada es de una vez al día, requieren finalmente una administración dos veces al día para optimizar el control de la glucosa sanguínea. Los resultados clínicos se han evaluado en esta población seleccionada mediante un ensayo clínico aleatorizado.
Objetivo:Comparar los costes de dos tratamientos con insulina (glargina y detemir) en la diabetes mellitus tipo 2 en pacientes no controlados con antidiabéticos orales.
Métodos:Análisis de compensación de costes sanitarios, modelizado desde la perspectiva del Sistema Nacional de Salud español (considerando únicamente los costes directos sanitarios). Se simuló la utilización de los recursos asociados al tratamiento de la diabetes tipo 2 con glargina y detemir, respecto a las dosis de insulina administradas, la utilización de tiras reactivas para el autoanálisis de la glucemia y el consumo de agujas desechables. Las dosis de glargina y detemir se obtuvieron de un ensayo clínico que comparó ambas insulinas durante 24 semanas. La utilización de tiras reactivas y de agujas desechables se estimó de acuerdo con la práctica clínica en España. Los costes unitarios se tomaron de fuentes y bases de datos españolas.
Resultados:En los pacientes tratados con glargina se administró una menor dosis diaria de insulina que con detemir y, por tanto, se produjo un menor coste diario del tratamiento insulínico, así como un menor consumo de tiras reactivas y agujas. En consecuencia, la utilización de glargina en lugar de detemir se asociaría a un ahorro anual de 765,03 € por paciente con diabetes tipo 2, lo que supone un ahorro de un 43,3% con glargina frente a detemir. En el análisis de sensibilidad, el ahorro anual por paciente tratado con glargina osciló entre 646,05 y 810,55 €.
Conclusiones:De acuerdo con el presente modelo, en la población estudiada la insulina glargina es un tratamiento de la diabetes tipo 2 más coste-efectiva que la insulina detemir y se asocia a unos menores costes anuales de tratamiento.
Large published data suggested that some patients initiating with the recommended once daily insulin detemir administration require twice daily dosing to optimise blood glucose control. Therefore the clinical outcome in this selected population was tested in a randomized controlled trial.
Objective:To compare the costs of two treatments of type 2 diabetes mellitus, insulin glargine and insulin detemir, in patients with type 2 diabetes not controlled with oral antidiabetic agents.
Methods:Costs-offset analysis was modelled from the Spanish National Health System perspective, taking into account the health direct costs. A simulation of resources use related with glargine and detemir in type 2 diabetes treatment was performed, taking into account insulin administered doses, utilization of test strips for glycemia control and disposable needles used. The glargine and detemir doses were obtained from one clinical trial comparing both insulins for 24 weeks. The test strips and disposable needles use were estimated from the Spanish clinical practice. Unit costs were taken from Spanish sources and databases.
Results:Lower daily doses were administered with glargine than with detemir. Therefore, the use of glargine instead detemir would result in a lower daily cost of insulin treatment, and a lower use of test strips and disposable needles. As a consequence, the glargine use would result in an annual saving of 765.03 € for a patient with type 2 diabetes, 43.3% savings with glargine versus detemir. According to the sensitivity analysis, the annual saving for a patient treated with glargine was between 646.05 and 810.55 €.
Conclusions:According to this model, in the above mentioned population, glargine insulin is a more cost-effective treatment than detemir insulin, with lower annual treatment costs.
antidiabéticos orales
diabetes mellitus
diabetes mellitus tipo 2
glucosa plasmática
hemoglobina glucosilada
insulina detemir
insulina glargina
Sistema Nacional de Salud.
La diabetes mellitus tipo 2 (DM2) es una de las enfermedades con mayor impacto sociosanitario, no sólo por su alta prevalencia (estimada en el 10-15% en la población española mayor de 35 años)1, sino también por las complicaciones agudas y crónicas que produce y por su elevada tasa de mortalidad. Se estima que un 25% de los pacientes con diabetes mellitus (DM) pueden padecer una neuropatía, un 32% retinopatía y un 23% nefropatía2, y que los individuos con diabetes tienen un riesgo veinte veces superior de amputación que la población sin diabetes3. Las complicaciones cardiovasculares son la principal causa de morbimortalidad, con un riesgo de muerte de dos a tres veces mayor que el de la población general4. La DM es una de las principales causas de mortalidad en España, donde ocupa el tercer lugar en mujeres y el séptimo en varones2. La incidencia de la DM2 en España se estima entre 10,8 y 19 casos por 1.000 habitantes-año1,5.
Conocer el coste de la enfermedad es fundamental para poder valorar adecuadamente la aportación y las repercusiones clínicas y económicas de los diferentes tratamientos. En el caso de nuestro país, según una revisión publicada en 2005, el coste medio anual de un paciente con DM2 oscilaba en aquel momento entre los 1.000 y los 5.000 €, aproximadamente; de estos costes totales, el 8% correspondería al tratamiento hipoglucemiante6.
Existen diferentes tipos de insulina para el tratamiento de la DM, que difieren en aspectos como la duración de su acción o su pauta diaria de administración. La insulina glargina (IG, Lantus®) fue el primer análogo de insulina humana de larga duración, e imita la secreción fisiológica basal diaria de insulina; está indicada en el tratamiento de la DM en adultos, adolescentes y niños a partir de los 6 años, cuando se precise tratamiento con insulina7. La insulina detemir (ID, Levemir®) es un análogo de insulina soluble basal, de acción prolongada, indicado también en el tratamiento de la DM8.
Se dispone de los resultados de un reciente ensayo clínico aleatorizado realizado en pacientes con DM2 no tratados previamente con insulina que fracasaron en el tratamiento con antidiabéticos orales (ADO)9; en este estudio se constató que los pacientes tratados con IG necesitaron menos dosis de insulina (43,5±29,0 UI) que los tratados con ID (76,5±50,5 UI).
Estas diferencias en las dosis terapéuticas podrían tener un impacto sobre el coste de la enfermedad. Para evaluar esta hipótesis, el presente trabajo ha comparado los costes directos de ambos tratamientos en la DM2.
MétodosEl estudio consistió en un modelo farmacoeconómico, entendido como un esquema teórico que permite hacer simulaciones de procesos sanitarios complejos relacionados con medicamentos y que es elaborado, siguiendo un protocolo previamente establecido, mediante estimaciones obtenidas a partir de los datos disponibles o publicados de eficacia, toxicidad y costes de las alternativas comparadas10. Para ello, se hizo un análisis de compensación de costes sanitarios, modelizado desde la perspectiva del Sistema Nacional de Salud (SNS) (es decir, considerando únicamente los costes directos sanitarios). Se entiende por«compensación de costes sanitarios»aquella que se produce cuando se disminuye la utilización de recursos sanitarios como consecuencia de una determinada intervención11.
Los resultados de este estudio son aplicables a pacientes con las características de los incluidos en el ensayo clínico de Swinnen et al.9: adultos con DM2, mal controlados con antidiabéticos orales, no tratados previamente con insulina y con niveles de hemoglobina glucosilada (HbA1c) entre el 7 y el 10,5%.
El modelo, realizado en Microsoft Excel, incorporó datos de utilización de recursos provenientes del ensayo clínico aleatorizado citado anteriormente9, así como de un panel de expertos clínicos y de fuentes españolas12. Los costes unitarios se obtuvieron o estimaron a partir de bases de datos y otras fuentes españolas13-15.
En el modelo se consideraron los siguientes gastos sanitarios a corto plazo de la DM2: 1) por el tratamiento insulínico, 2) por el consumo de tiras reactivas para el control de la glucemia y, finalmente, 3) por el consumo de agujas desechables. Los costes se presentan en euros (€) del año 2009.
Se analizó un caso base considerando los valores medios del uso de recursos (tiras reactivas, agujas desechables) estimado mediante una encuesta realizada a clínicos con experiencia en el tratamiento de la diabetes mellitus. Se hicieron también varios análisis de sensibilidad determinísticos: en primer lugar, se efectuó el análisis considerando únicamente la diferencia de costes debida a la adquisición de las insulinas (excluyendo los costes de la automonitorización y de las agujas desechables); en segundo lugar, se efectuaron análisis para los valores mínimos y máximos del uso de recursos estimado por los clínicos, y en tercer lugar, se consideraron los valores del uso de recursos estimados a partir de fuentes bibliográficas españolas14,15. Respecto a este último análisis, y de acuerdo con lo establecido en la«Guía para la utilización de tiras reactivas en la diabetes mellitus»de la Asociación Catalana de Diabetes12, se asumió que en el caso de tratamientos que requieren una sola inyección diaria de insulina (tanto de IG como de ID) sería necesario realizar dos controles diarios de los niveles de glucemia, y en caso de administrarse dos inyecciones se efectuarían tres controles. A este respecto debe indicarse que en el caso base se hizo una estimación moderada de dos controles diarios. Para estimar el coste total de las tiras reactivas consumidas con cada tratamiento se multiplicó su coste unitario por el número de tiras consumidas. El coste promedio de una tira reactiva (0,39 €) se estimó a partir del precio de un concurso de la Junta de Castilla y León del año 200914. Finalmente, se realizó una variante del análisis anterior (basado en la bibliografía) considerando que tan sólo el 55% de los pacientes tratados con ID necesitan dos inyecciones diarias, de acuerdo con el ensayo clínico de Rosenstock et al.16.
Aunque los fabricantes de agujas recomiendan utilizar una nueva aguja con cada inyección de insulina, en la práctica pueden reutilizarse mientras no estén romas ni dobladas, y siempre que la piel se encuentre perfectamente limpia17. Conforme a la estimación de los clínicos, se consideró que un porcentaje considerable de los pacientes reutilizan las agujas. No obstante, en uno de los análisis de sensibilidad también se consideró el caso en el que los pacientes hicieran un correcto uso de las agujas desechables, no reutilizándolas.
Para estimar el coste total de las agujas desechables consumidas con cada tratamiento se multiplicó su coste unitario por el número de agujas consumidas. El coste promedio de una aguja desechable (0,065 €) se estimó a partir del precio de un concurso del Servicio Aragonés de Salud del año 200615.
ResultadosUtilización de recursosEn el tratamiento de la DM2, los clínicos estimaron lo siguiente: 1) que en el 75% (70-80%) de los pacientes con DM2 tratados con una sola dosis diaria de insulina se efectuaría una medición diaria menos de la glucemia en sangre (con tira reactiva) en comparación con los pacientes tratados con dos dosis diarias de insulina; 2) que el 73% (63-83%) de los pacientes con DM2 reutiliza las agujas desechables de administración de insulina, y 3) que el número estimado de veces que se reutilizan las agujas es de 2,5 (1,5-3,5). La reutilización de las agujas desechables es tan frecuente porque a los pacientes se les suministra un número limitado de agujas desde el sistema sanitario público.
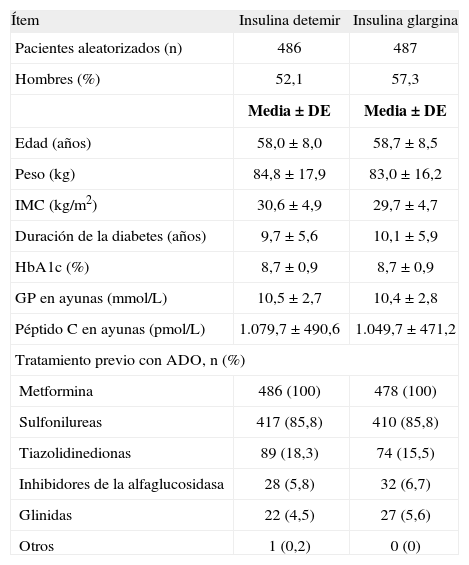
Costes del tratamiento insulínicoEn 2010 se publicaron los resultados de un ensayo clínico aleatorizado de 24 semanas de duración realizado en 964 pacientes con DM2 no tratados anteriormente con insulina, que fracasaron en el tratamiento con ADO9. El objetivo primario del estudio fue demostrar la no inferioridad terapéutica de la IG administrada una vez al día, en comparación con la ID administrada dos veces al día, respecto al porcentaje de pacientes que alcanzan un adecuado control glucémico (HbA1c <7%, sin hipoglucemia sintomática, confirmada por una glucosa plasmática [GP] ≤56mg/dL o 3,1mmol/L). La mejoría en la HbA1c y la GP en ayunas fue similar con ambas insulinas. Sin embargo, los pacientes tratados con IG necesitaron menos dosis de insulina (43,5±29,0 UI) que los tratados con ID (76,5±50,5 UI). Es importante destacar que los pacientes tratados con IG e ID fueron comparables en todas las características clínicas y factores pronóstico basales (tabla 1)9.
Características clínicas basales de los pacientes que participaron en el ensayo clínico de Swinnen et al.9
| Ítem | Insulina detemir | Insulina glargina |
| Pacientes aleatorizados (n) | 486 | 487 |
| Hombres (%) | 52,1 | 57,3 |
| Media±DE | Media±DE | |
| Edad (años) | 58,0±8,0 | 58,7±8,5 |
| Peso (kg) | 84,8±17,9 | 83,0±16,2 |
| IMC (kg/m2) | 30,6±4,9 | 29,7±4,7 |
| Duración de la diabetes (años) | 9,7±5,6 | 10,1±5,9 |
| HbA1c (%) | 8,7±0,9 | 8,7±0,9 |
| GP en ayunas (mmol/L) | 10,5±2,7 | 10,4±2,8 |
| Péptido C en ayunas (pmol/L) | 1.079,7±490,6 | 1.049,7±471,2 |
| Tratamiento previo con ADO, n (%) | ||
| Metformina | 486 (100) | 478 (100) |
| Sulfonilureas | 417 (85,8) | 410 (85,8) |
| Tiazolidinedionas | 89 (18,3) | 74 (15,5) |
| Inhibidores de la alfaglucosidasa | 28 (5,8) | 32 (6,7) |
| Glinidas | 22 (4,5) | 27 (5,6) |
| Otros | 1 (0,2) | 0 (0) |
ADO: antidiabéticos orales; DE: desviación estándar o típica; GP: glucosa plasmática; HbA1c: hemoglobina glucosilada; IMC: índice de masa corporal; n: número de pacientes.
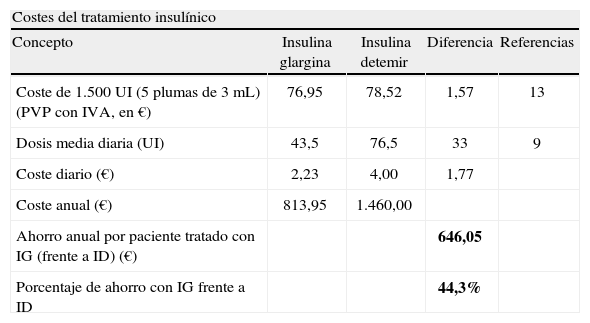
Como consecuencia de la necesidad de menores dosis de insulina en los pacientes tratados con IG, se produciría un coste por paciente inferior al de aquellos tratados con ID. Como se observa en la tabla 2, el coste de adquisición de 5 plumas precargadas de 3mL es 1,57 € inferior con IG en comparación con ID13. Este hecho, unido a las menores dosis de IG, daría lugar a un coste por paciente de 813,95 y 1.460,00 € anuales con IG e ID, respectivamente. En definitiva, el ahorro anual por paciente asociado a la utilización de IG en lugar de ID ascendería a 646,05 €, generando por tanto un ahorro de un 44,3% con IG frente a ID (tabla 2).
Costes de los recursos estimados en el análisis
| Costes del tratamiento insulínico | ||||
| Concepto | Insulina glargina | Insulina detemir | Diferencia | Referencias |
| Coste de 1.500 UI (5 plumas de 3mL) (PVP con IVA, en €) | 76,95 | 78,52 | 1,57 | 13 |
| Dosis media diaria (UI) | 43,5 | 76,5 | 33 | 9 |
| Coste diario (€) | 2,23 | 4,00 | 1,77 | |
| Coste anual (€) | 813,95 | 1.460,00 | ||
| Ahorro anual por paciente tratado con IG (frente a ID) (€) | 646,05 | |||
| Porcentaje de ahorro con IG frente a ID | 44,3% | |||
| Costes asociados al consumo de tiras reactivas para el control de la glucemia | ||
| Concepto | Datos/resultados | Referencias |
| Coste por tira reactiva (€) | 0,39 | 14 |
| Coste anual con IG (€) | 175,96 | |
| Coste anual con ID (€) | 281,54 | |
| Ahorro anual por paciente tratado con IG (frente a ID) (€) | 105,58 | |
| Porcentaje de ahorro con IG frente a ID | 37,5% | |
| Costes asociados al consumo de agujas desechables | ||
| Concepto | Datos/resultados | Referencias |
| Coste de 1 aguja desechable (€) | 0,065 | 15 |
| Coste anual de las agujas con IG (€) | 13,40 | |
| Coste anual de las agujas con ID (€) | 26,81 | |
| Agujas ahorradas al año por utilizar IG en lugar de ID | 206 | |
| Ahorro anual por paciente tratado con IG (frente a ID) (€) | 13,41 | |
| Porcentaje de ahorro con IG frente a ID | 50% | |
ID: insulina detemir; IG: insulina glargina; PVP con IVA: precio de venta al público, más el impuesto sobre el valor añadido; UI: unidades internacionales.
En el análisis no se consideró el coste por las hipoglucemias sintomáticas, debido a que no hubo diferencias estadísticamente significativas entre IG e ID en el ensayo clínico de Swinnen et al.9.
Costes asociados al consumo de tiras reactivasEl ahorro anual en tiras reactivas que se produciría en cada paciente tratado con IG en lugar de ID ascendería a 105,58 €, generando por tanto un ahorro de un 37,5% con IG frente a ID (tabla 2).
Costes asociados al consumo de agujas desechablesEl ahorro anual en agujas desechables que se produciría en cada paciente tratado con IG en lugar de ID ascendería a 13,41 €, generando por tanto un ahorro de un 50% con IG frente a ID (tabla 2).
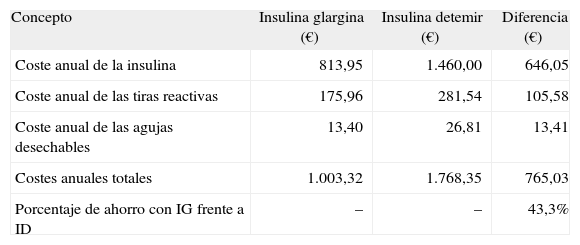
Resultados del análisis de compensación de costesLos cálculos realizados han puesto de manifiesto que el uso de IG en pacientes con DM2 es una opción con menos costes que el tratamiento con ID, y con una efectividad similar en la optimización de los niveles de HbA1c9. En los pacientes tratados con IG se administraron menores dosis diarias de insulina que en los tratados con ID y, por tanto, se produjo un menor coste diario del tratamiento insulínico, así como un menor consumo de tiras reactivas y de agujas. En consecuencia, la utilización de IG en lugar de ID se asociaría a un ahorro anual de 765,03 € por paciente con DM2, es decir, un ahorro de un 43,3% con IG frente a ID (tabla 3). En el análisis de sensibilidad, el ahorro anual por paciente tratado con IG osciló entre 646,05 y 810,55 € (tabla 4).
Resultados del análisis de compensación de costes (por paciente)
| Concepto | Insulina glargina (€) | Insulina detemir (€) | Diferencia (€) |
| Coste anual de la insulina | 813,95 | 1.460,00 | 646,05 |
| Coste anual de las tiras reactivas | 175,96 | 281,54 | 105,58 |
| Coste anual de las agujas desechables | 13,40 | 26,81 | 13,41 |
| Costes anuales totales | 1.003,32 | 1.768,35 | 765,03 |
| Porcentaje de ahorro con IG frente a ID | – | – | 43,3% |
ID: insulina detemir; IG: insulina glargina.
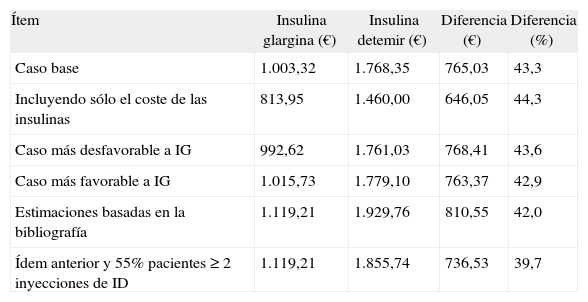
Análisis de sensibilidad (costes por paciente y año)
| Ítem | Insulina glargina (€) | Insulina detemir (€) | Diferencia (€) | Diferencia (%) |
| Caso base | 1.003,32 | 1.768,35 | 765,03 | 43,3 |
| Incluyendo sólo el coste de las insulinas | 813,95 | 1.460,00 | 646,05 | 44,3 |
| Caso más desfavorable a IG | 992,62 | 1.761,03 | 768,41 | 43,6 |
| Caso más favorable a IG | 1.015,73 | 1.779,10 | 763,37 | 42,9 |
| Estimaciones basadas en la bibliografía | 1.119,21 | 1.929,76 | 810,55 | 42,0 |
| Ídem anterior y 55% pacientes ≥2 inyecciones de ID | 1.119,21 | 1.855,74 | 736,53 | 39,7 |
ID: insulina detemir; IG: insulina glargina.
Conforme a los supuestos del presente modelo, la insulina glargina es un tratamiento de la DM2 más eficiente que la insulina detemir.
El resultado del análisis está determinado, principalmente, por el hecho de que los pacientes tratados con IG recibieron una dosis media diaria de 43,5±29,0 UI (que se administró con una sola inyección diaria), mientras que para alcanzar un adecuado control de la glucemia en el caso de la ID fue necesario administrar una dosis promedio diaria de 76,5±50,5 UI (con dos inyecciones diarias)9.
En los informes de evaluación de la European Medicines Evaluation Agency (EMEA) se ha evidenciado que la potencia de ambas insulinas no es equiparable, ya que la afinidad de IG por los receptores insulínicos es del 50% y la de ID del 25%, en comparación con la insulina humana18,19. Obviamente, las dosis terapéuticas de IG e ID se ajustaron molarmente a las de la insulina humana, pero los resultados del ensayo clínico antes citado9 podrían indicar, no obstante, posibles diferencias de potencia entre las dosis recomendadas de IG e ID.
La necesidad de una mayor dosis de insulina en los pacientes tratados con ID se ha observado asimismo en los estudios de Hermansen et al.20 y Rosenstock et al.16, en comparación con insulina NPH e IG, respectivamente.
Se han publicado varios estudios realizados en el Reino Unido comparando IG e ID en pacientes con DM tipo 1 y tipo 221,22. En el estudio de Currie et al.21 se compararon la efectividad terapéutica (cambios en los niveles de HbA1c) y las complicaciones (cambios en el peso corporal, episodios de hipoglucemia y tasa de abandonos por este motivo) de ambas insulinas basales durante un periodo de 9 meses. Se obtuvieron datos de 5.683 pacientes tratados con IG y 694 pacientes tratados con ID, a partir de una base de datos de atención primaria, y con unos perfiles demográficos y clínicos casi idénticos. No hubo diferencias estadísticamente significativas en los niveles de HbA1c, en el peso corporal ni en los abandonos por hipoglucemias. Sin embargo, IG dio lugar a menos episodios de hipoglucemia que ID (riesgo relativo=0,75; p <0,05). En el segundo estudio, Poole et al.22, utilizando la misma muestra que en el estudio anterior, compararon los costes relacionados con ambos tratamientos (IG e ID). En el caso de los pacientes con DM2, el coste anual por paciente tratado fue de 1.479 y 2.057 € (1.014 y 1.410 libras esterlinas) (p <0,001) con IG e ID, respectivamente. Es decir, con IG se produjo un ahorro promedio de 578 € anuales por paciente, en comparación con ID. Este ahorro se debió a una reducción del gasto con IG, frente a ID, en el tratamiento insulínico (32%), por tiras reactivas (16%), por episodios de hipoglucemia (34%), por material de inyección (40%) y, finalmente, por agujas (17%). Cabe decir que el estudio de Poole et al. tuvo un diseño distinto al del que presentamos aquí, ya que empleó una base de datos de atención primaria, mientras que el que describimos utilizó los resultados de un ensayo clínico aleatorizado9.
En el año 2007 se publicaron los resultados de un estudio español23, muy similar al presente, basado en los datos aportados por el ensayo clínico de Rosenstock et al.16. De acuerdo con este estudio, que incluyó las diferencias de costes asociadas con las hipoglucemias, la utilización de IG en lugar de ID daría lugar a un ahorro anual de 534,96 € por paciente con DM2 (un 34% con IG frente a ID).
Recientemente se han publicado los resultados de un estudio realizado en Alemania en el que se compararon los costes del tratamiento de pacientes con DM2, mediante IG o ID en combinación con antidiabéticos orales24, y basado igualmente en los resultados del ensayo clínico de Rosenstock et al.16. El coste anual por paciente tratado fue de 849 € con IG y de 1.334 € con ID, por lo que el ahorro anual por paciente con IG fue de 485 € (un 36% del coste por paciente con ID)24.
Estos resultados coinciden con los del presente estudio, confirmando la mayor eficiencia de la insulina glargina frente a la insulina detemir en el tratamiento de la DM2, con un ahorro anual estimado por paciente tratado en España de 765 € (646–810 €). Debe destacarse el hecho de que, incluso sin tener en cuenta los costes asociados a tiras y agujas, el balance de costes es claramente favorable a IG.
En la valoración de los resultados debemos tener en cuenta que se trata de un modelo teórico (que es, por definición, una simulación simplificada de la realidad), por lo que sus conclusiones deben considerarse como estimaciones para un paciente con las características clínicas de los incluidos en el ensayo clínico de Swinnen et al.9, que no obstante pueden ser útiles como herramienta para la toma de decisiones clínicas8. Sin embargo, la validez de las conclusiones está apoyada por el hecho de que el modelo de compensación de costes utilizó datos que provienen de un ensayo clínico en el que los pacientes tuvieron un riesgo basal comparable, y de las estimaciones de dos expertos clínicos españoles. Debido a que las frecuencias del uso de tiras reactivas y de agujas desechables son variables y deben individualizarse25,26, y teniendo en cuenta además que éstas no se obtuvieron a partir de un estudio ad hoc sino mediante estimaciones de expertos o guías de tratamiento, se hizo un análisis de sensibilidad excluyendo los costes de ambos recursos, confirmándose no obstante el ahorro con IG (646,05 € por paciente y año), ya que el principal componente del gasto es el de la adquisición de las insulinas (tabla 3).
Por otra parte, como los datos sobre consumo de recursos y costes unitarios se han obtenido (además del panel de expertos) a partir de estudios y bases de datos españoles, sus resultados se pueden considerar de aplicación al entorno sanitario español.
Sería de interés que en un futuro se realizasen ensayos clínicos representativos de la práctica clínica real, aleatorizados, en los que se comparasen directamente la eficacia, las utilidades, la tolerancia y el consumo de recursos sanitarios de las alternativas terapéuticas evaluadas, con el objetivo de volver a realizar un análisis farmacoeconómico que validara las conclusiones iniciales hasta ahora obtenidas. Mientras tanto, puede concluirse que la insulina glargina parece ser más eficiente que la insulina detemir al administrarse en menores dosis y con un menor número de inyecciones diarias, lo que daría lugar a un menor gasto por tratamiento insulínico y a una reducción del consumo de agujas desechables y tiras reactivas.
Declaración de potenciales conflictos de interesesLos autores declaran que no existen conflictos de intereses en relación con el contenido de este artículo.
Financiación: Estudio realizado con una ayuda a la investigación, sin restricciones, de sanofi-aventis.