En España hay un número creciente de personas con diabetes tipo1 tratadas con la terapia de infusión subcutánea continua de insulina (ISCI), pero no hay directrices nacionales sobre cómo manejar la terapia con bomba de insulina en el ámbito hospitalario. El Grupo de Nuevas Tecnologías de la Sociedad Española de Diabetes ha revisado la literatura y varias directrices internacionales y propone un documento de consenso sobre el manejo de la terapia con bomba de insulina para los pacientes hospitalizados. El documento contiene recomendaciones sobre las indicaciones, las contraindicaciones y los requisitos necesarios para el mantenimiento de la terapia con ISCI en el hospital. Esta revisión proporciona una guía para el manejo de pacientes ISCI en entornos especiales, tales como la sala de urgencias, cirugía, parto y para pacientes pediátricos. Por último, el grupo propone un conjunto de documentos necesarios para establecer una política ISCI en el hospital. En conclusión, la terapia con ISCI se puede utilizar con seguridad en el hospital en pacientes seleccionados después de haberse implementado un protocolo estandarizado.
There is an increasing number of people with type1 diabetes treated with continuous subcutaneous insulin infusion therapy (CSII) in Spain, but there are no national guidelines on how to manage insulin pump therapy in the hospital setting. The Group on New Technologies in Diabetes of the Spanish Diabetes Society has reviewed the literature and several international guidelines, and proposes a consensus document on the management of insulin pump therapy for inpatients. The document contains recommendations on indications, contraindications and the requirements needed to maintaining CSII therapy. This review provides a guide for the management of CSII patients in special settings such as the emergency room, surgery, delivery, and for pediatric patients. Finally, the group proposes a set of documents needed to establish a CSII policy in the hospital. In conclusion, CSII therapy can safely be used in the hospital in selected patients after the implementation of a standardized protocol.
Aunque la utilización de la infusión subcutánea continua de insulina (ISCI) para el tratamiento de la diabetes es todavía baja en España respecto a algunos países europeos y a Estados Unidos, en los últimos años ha habido un notable aumento de personas con diabetes que usan esta modalidad de tratamiento en nuestro país1. Según los datos aportados por la Federación Española de Empresas de Tecnología Sanitaria (FENIN) en el año 2013, se estima que en España hay unas 7.047 personas con diabetes tratadas con ISCI, lo que, a falta de un censo del número de casos con diabetes mellitus tipo1 (DM1) y sobre la estimación de unas 300.000 afectas, supone un 3% del total de las personas con DM1. La mayoría de estos pacientes van a requerir ingresos hospitalarios, tanto programados como urgentes, a lo largo de su vida. Cuando un diabético tratado con ISCI va a ingresar en un hospital el equipo médico se enfrenta al dilema de cómo manejar mejor el tratamiento insulínico. Aunque en los últimos años se ha hecho un esfuerzo muy importante en estandarizar y mejorar el manejo de la hiperglucemia en los hospitales2, estos protocolos no suelen contemplar al paciente tratado con ISCI.
Actualmente, algunos centros aplican protocolos para hacer la transición del paciente con ISCI del medio extrahospitalario al hospitalario, y aunque la evidencia disponible se limita a unos pocos grupos, con estudios habitualmente observacionales y de pocos pacientes, estos trabajos demuestran que con una adecuada selección del paciente y unos protocolos bien definidos, la mayor parte pueden mantener este tipo de tratamiento durante el ingreso de forma segura y efectiva.
Debido a la ausencia de una normativa sobre el tratamiento con ISCI en el medio hospitalario y ante la previsión de que esta situación será cada vez más frecuente, el grupo de Nuevas Tecnologías de la Sociedad Española de Diabetes ha querido revisar la evidencia disponible y realizar un documento de posicionamiento. El objetivo de este documento es definir en qué condiciones debería mantenerse el tratamiento con ISCI en el medio hospitalario, promoviendo el mantenimiento del buen control de la diabetes, la independencia del paciente y la máxima seguridad.
Guías y consensosLas guías nacionales e internacionales sobre manejo de la hiperglucemia en el hospital no hacen mención especial a los pacientes en tratamiento con ISCI ni en España2 ni tampoco en las guías del año 2012 de la Endocrine Society3. La American Diabetes Association (ADA) en sus Standards of Medical Care de 2014 hace referencia al consenso entre la ADA y la American Association of Clinical Endocrinologists (AACE) para el control de la glucemia en el paciente ingresado, donde se indica que los pacientes con ISCI pueden ser candidatos a mantener esta terapia siempre que tengan la capacidad mental y física para hacerlo4. Los expertos hacen hincapié en que haya un protocolo hospitalario para el manejo de pacientes con ISCI, y se insiste en que es esencial que el hospital disponga de personal familiarizado con este tipo de terapia y que enfermería supervise tanto la tasa basal como la administración de los bolos.
Resultados clínicosLos centros que siguen un protocolo predefinido de manejo de ISCI en el hospital y que han publicado sus resultados5-7 han demostrado que la terapia con ISCI puede mantenerse durante el ingreso en la mayor parte de los pacientes (65-66%). En las instituciones que cuentan con protocolos de mantenimiento de la ISCI hospitalaria cada vez son más los pacientes que mantienen este tratamiento y cumplen los procedimientos durante el ingreso en el Hospital5,6. Las consultas a Endocrinología, las órdenes de tratamiento y el consentimiento del paciente se realizan en casi el 100% de los casos, mientras que la hoja de registro del paciente solo se cumple en dos tercios de los casos6. En lo referente al control metabólico, este es similar entre los que mantienen la terapia con ISCI y los que no5,6. Además, en aquellos que continúan con ISCI el número de episodios de hiperglucemia (>300mg/dl) e hipoglucemia graves (< 40mg/dl) son significativamente inferiores comparados con los pacientes tratados de manera convencional6. En cuanto a los efectos adversos, en la mayor serie publicada que evalúa 253 hospitalizaciones de 136 pacientes con ISCI a lo largo de 6años solo se describe un episodio de hiperglucemia debido al acodamiento del catéter. No se registró ningún problema en la zona de inyección, fallo mecánico o cetoacidosis6. Aunque no ha sido evaluada de manera formal, la mayoría de los autores mencionan la satisfacción del paciente cuando puede continuar con su tratamiento habitual8,9.
RecomendacionesRetirar la terapia insulínica con infusión subcutánea continua de insulinaSería prudente retirar el tratamiento con ISCI si no existe en el hospital un programa estructurado o si el paciente no está a cargo de un equipo de médicos y enfermeras con experiencia en este tipo de tratamiento, debido a la relativa complejidad de esta tecnología, al hecho de que la insulina sea un fármaco con potenciales efectos graves y a que pocos médicos tienen experiencia en el manejo de esta modalidad de tratamiento. En estos casos, al paciente se le debería transferir a una pauta de insulina subcutánea bolo basal de acuerdo con un protocolo estandarizado basado en el consenso del tratamiento de la hiperglucemia en el hospital2; un método para realizar este cambio se muestra en la tabla 1. Cuando sí se dan las condiciones del centro para mantener la ISCI, el principal motivo para no mantenerla es cuando la situación clínica del paciente le incapacita para ser autónomo en la terapia o no hay un acompañante las 24h capacitado para gestionarla, como ocurre en situaciones como cirugía, cuidados intensivos o población pediátrica.
Transferencia de tratamiento con infusión subcutánea continua de insulina (ISCI) a múltiples dosis de insulina (MDI)
| Insulina basal: calcular el total de insulina administrado como basal en 24h (dosis basal total). Iniciar la insulina basal 2h antes de retirar la bomba | Insulina Glargina: 100% (en pediatría 120%) de la dosis basal total en una dosisInsulina Levemir: 130% (en pediatría 125%) de la dosis basal total en 2 dosis cada 12hInsulina NPH: 130% de la dosis basal total en 2 o 3 dosis |
| Insulina prandial | Paciente autónomo para contar raciones, cálculo de bolo y correcciones: no cambiar la forma de calcular la dosis prandialPaciente no autónomo: darle el contenido en raciones de las comidas y algoritmo para calcular las dosis en función de parámetros individuales (factor de sensibilidad, ratios y objetivos de control) |
| Hasta iniciar la primera dosis de insulina basal si se ha retirado ISCI: | Bolos de insulina regular cada 6h o bolos de análogos de insulina rápida cada 3-4h para cubrir el 80% de la basal no administrada |
Modificada de Morviducci et al.8.
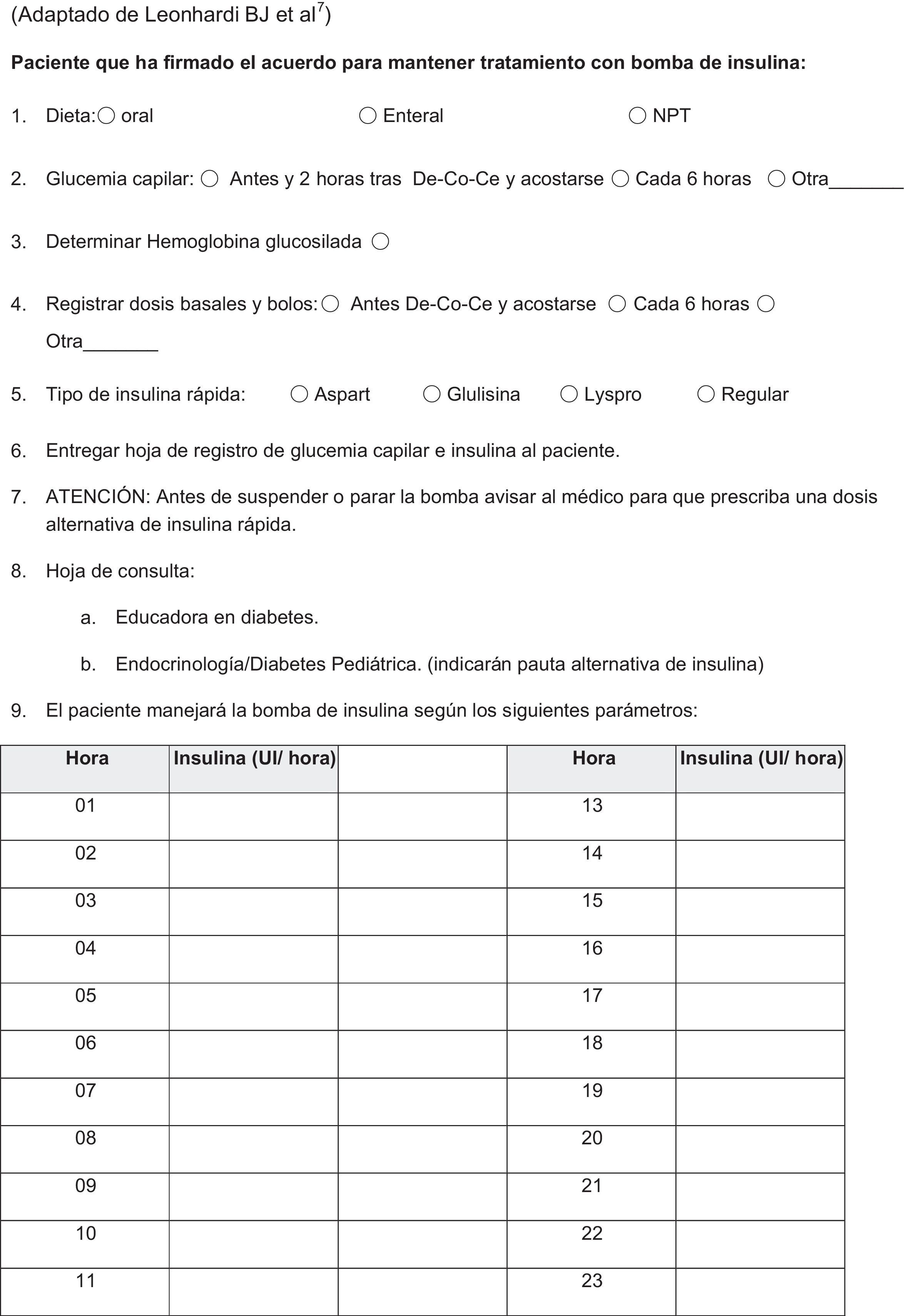
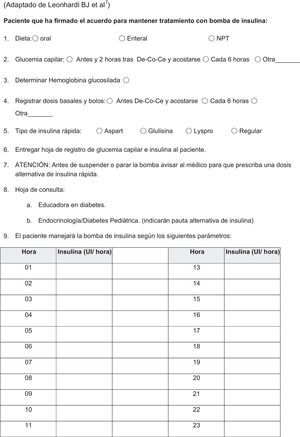
Los centros que han diseñado y escrito protocolos específicos5-7 han validado su aplicación, demostrando que es factible implementar el tratamiento con bomba de insulina siempre que se cuente con 3 elementos fundamentales: a)una lista clara de contraindicaciones para el uso de ISCI en el hospital que debe revisarse al ingreso; b)unos procedimientos estandarizados para guiar al personal durante el ingreso, y c)el acuerdo pactado del paciente (anexo 1).
Las contraindicaciones generales (tabla 2) se evalúan al ingreso, se deben revisar a lo largo de la hospitalización y pueden adaptarse a cada centro. Además, el uso de ISCI en el ingreso siempre debe quedar a criterio del médico responsable del paciente.
Contraindicaciones para el uso de infusión subcutánea continua de insulina en el medio hospitalario
| • Alteración del nivel de conciencia |
| • Presencia de cetoacidosis o descompensación hiperosmolar |
| • Enfermedad crítica (ingreso en UCI) |
| • Riesgo de suicidio |
| • Rechazo del paciente o incapacidad |
| • Incapacidad para el manejo de la bomba o ausencia de un familiar que le asista |
| • Cualquier motivo que considere el médico responsable del caso |
Modificada de Leonhardi et al.7.
Los procedimientos estandarizados para el personal deben incluir una serie de elementos.
- •
Consulta al servicio de Endocrinología/Diabetes Pediátrica para que se ajuste el tratamiento insulínico y actúen como responsables y personal de referencia en el manejo de la diabetes.
- •
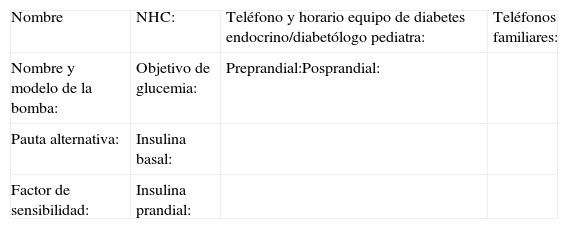
Hoja de registro del paciente (anexo 2) para que el paciente apunte sus tasas basales, las dosis prandiales y correctoras, la ingesta de hidratos de carbono y los registros de glucemias capilares.
- •
Ordenes de tratamiento (anexo 3), que deben incluir las tasas basales, el factor de sensibilidad, las ratios insulina/ración de hidratos de carbono (en cada ingesta) para el ajuste de insulina prandial y las correcciones. Además debe indicar cómo manejar el tratamiento insulínico en caso de requerir desconexiones temporales breves (menos de 3h) para procedimientos terapéuticos o diagnósticos radiológicos, ya que los fabricantes recomiendan no exponer las bombas a fuertes campos electromagnéticos como la resonancia magnética nuclear o la tomografía computarizada.
Durante el ingreso el paciente no debe modificar los parámetros de configuración de la bomba de insulina sin la autorización del médico responsable del control de la diabetes.
Por último, el acuerdo pactado del paciente o familiar (en los niños) debe incluir la indicación de que ha de ser el paciente o la familia quienes deben aportar el fungible necesario al hospital, ya que no se suele disponer de este material en todos los centros hospitalarios.
La implementación de estos protocolos en los centros hospitalarios debe implicar a todo el personal de enfermería que está obligado a conocer esta terapia, las órdenes de tratamiento y el manejo de las hojas de registro. Esta formación debe centrarse inicialmente en las áreas donde es más probable que ingresen usuarios de ISCI. La responsabilidad del tratamiento con ISCI y el seguimiento diabetológico del paciente durante todo su ingreso debe correr a cargo del equipo de endocrinólogos/diabetólogos pediatras. Estos asimismo deben resolver las dudas de médicos, enfermeras, pacientes y del resto de personal en referencia al protocolo y su aplicación.
Situaciones especialesUrgenciasEl servicio de urgencias es la puerta de entrada al hospital de muchos ingresos y el punto clave para el manejo de la hiperglucemia. Resulta indispensable que junto con el protocolo de insulinización del centro se explique y forme a los profesionales de la urgencia en las contraindicaciones para mantener el tratamiento con bomba subcutánea de insulina y en los procedimientos estandarizados (hoja de consulta a Endocrinología, órdenes de tratamiento y hoja de registro del paciente). Es un punto crítico para el éxito de un programa para poder mantener las bombas subcutáneas de insulina en el hospital que las educadoras en diabetes y los médicos del servicio de Endocrinología/Diabetes pediátrica velen por mantener y revisar de forma periódica la formación y la difusión del protocolo de ISCI a los propios pacientes, así como a los médicos, enfermeras y residentes que trabajan en urgencias.
CirugíaEn cirugía mayor o urgente existen experiencias limitadas sobre el uso de ISCI10,11. Pero aunque recientemente un equipo multidisciplinario ha publicado unas guías12 para el uso de ISCI durante el periodo perioperatorio, los propios autores reconocen que la experiencia clínica es todavía limitada. Existen varios factores que hacen que el balance riesgo-beneficio de mantener la ISCI durante la cirugía no esté claro. Entre estos factores destacan la heterogeneidad y la complejidad de los procedimientos quirúrgicos, los problemas técnicos potenciales de la bomba de insulina por interferencia de las pruebas de imagen y del electrocauterio, así como el riesgo potencial de desconexión de la cánula durante el acto operatorio. Por lo tanto, dado que existen modalidades de tratamiento validadas y seguras, no existen evidencias para recomendar el uso de ISCI durante el periodo perioperatorio. En cirugía menor el tratamiento con ISCI podría mantenerse siempre y cuando sea una cirugía programada y el anestesista tenga conocimientos sobre la terapia con bomba subcutánea de insulina8.
PartoEn la embarazada con diabetes el control metabólico durante el parto es crucial. Existen experiencias puntuales observacionales sobre el manejo con ISCI que demuestran que es seguro y que el control puede ser, al menos, similar al que se obtiene con la insulina intravenosa13. Sin embargo, estas experiencias se han dado en centros con amplia experiencia en ISCI y con protocolos específicos, por lo que ante la ausencia de más evidencia y de guías específicas no se puede recomendar su uso de manera generalizada.
PediatríaExisten escasos protocolos publicados de mantenimiento de la ISCI tras el ingreso hospitalario en la edad pediátrica. Sin embargo, este es un reto que podemos anticipar que se va a presentar cada vez con mayor frecuencia si atendemos al aumento de pacientes tratados con ISCI en este grupo de edad14. En un centro pediátrico de Boston entre 2005 y 200915 existió un incremento del 1.000% de ingresos de pacientes pediátricos tratados con ISCI. Al igual que en el caso de los adultos, este centro introdujo un protocolo para estos casos junto con formación específica obligatoria del personal de enfermería y pediatras en las áreas médicas y quirúrgicas. De esta manera se aumentó el porcentaje de pacientes que mantenían el tratamiento con ISCI y se minimizaron los errores. En nuestro país no existe ningún protocolo específico publicado. Por lo tanto, al igual que lo recomendado en los adultos, los pacientes pediátricos con ISCI que ingresen en un hospital deberían poder mantener su tratamiento extrahospitalario con ISCI siempre que haya un protocolo establecido y personal entrenado en el manejo de esta terapia.
ConclusionesLa transición de la persona con diabetes tratada con ISCI del medio extrahospitalario al hospital es una situación que será cada vez más frecuente a medida que vayan aumentando las personas con diabetes que usan esta modalidad de tratamiento. Los principios que deben regir esta transición son la seguridad del paciente, así como promover la autonomía en la gestión de su enfermedad. Cuando no se pueda mantener de forma segura el tratamiento con ISCI en el hospital o esté contraindicado, lo más prudente será realizar una transición reglada a otras modalidades de insulinoterapia. Sin embargo, existe evidencia, aunque todavía escasa, que ha demostrado que mantener el tratamiento con ISCI es factible, puede hacerse de forma segura y logrando un control metabólico similar o superior al tradicional con la ventaja de una mayor satisfacción del paciente. Debemos ser conscientes de que para mantener el tratamiento con ISCI se debe hacer previamente un esfuerzo importante, tanto a nivel organizativo, implementando un protocolo específico, como educativo, para formar adecuadamente al resto del personal de hospital que no está habituado a esta tecnología. Todavía no hay experiencia suficiente para que se puedan hacer recomendaciones concretas en algunas situaciones específicas como en los pacientes críticos y los quirúrgicos, o en subgrupos concretos, como las embarazadas en el momento del parto.
Todavía hacen falta estudios clínicos, con mayor número de pacientes y que incluyan a los grupos antes mencionados para que podamos definir con seguridad cómo y cuándo mantener el tratamiento con ISCI en el Hospital. Es importante que estos estudios se lleven a cabo antes de actuar sin el nivel de evidencia científica suficiente, pues en caso contrario corremos el riesgo de repetir los errores cometidos en la insulinización en el medio hospitalario, donde ha sido necesario invertir una enorme energía para vencer la inercia terapéutica de décadas de prácticas establecidas no validadas por la evidencia científica.
Conflicto de interesesFederico Vázquez ha recibido honorarios por charlas de Roche y Abbot. Ha participado en ensayos clínicos financiados total o parcialmente por Sanofi, Lilly, NovoNordisk y Novartis.
Raquel Barrio pertenece al Advisory Board de Lilly, NovoNordisk y Medtronic. Ha recibido honorarios por charlas de Lilly, NovoNordisk, Lifescan, Sanofi. Ha participado en ensayos clínicos financiados por Sanofi, Lilly y NovoNordisk.
Cintia González ha recibido honorarios por charlas de Roche, Abbot, Lilly-Boheringer y Astra Zeneca. Ha participado en ensayos clínicos financiados por Roche.
Maria José Goñi ha recibido honorarios por charlas de Lilly-Boheringer, NovoNordisk, Sanofi, MSD, Novartis, Medtronic y Roche. Ha participado en ensayos financiados por Sanofi.
Gonzalo Díaz Soto ha recibido honorarios por charlas de MSD, Lilly-Boheringer y NovoNordisk. Ha participado en ensayos clínicos financiados por NovoNordisk.
Inmaculada Simón Muela ha recibido honorarios por charlas de Sanofi y NovoNordisk.
Para su seguridad y un óptimo cuidado médico durante la hospitalización le solicitamos que acepte las siguientes recomendaciones. Si cree que no puede admitirlas, le pasaremos a inyecciones de insulina convencionales y dejará de usar su bomba de infusión.
Durante mi estancia en el Hospital acepto:
- 1.
Mostrar a la enfermera las dosis de insulina en bolo que me administro.
- 2.
Mostrar a la enfermera mi tasa basal (los cambios de la tasa basal solo se podrán hacer por orden del médico).
- 3.
Cambiar el set de infusión de insulina cada 48-72h o según necesite si:
- a.
Tengo problemas en la piel en el punto de inserción, o
- b.
Tengo 2 glucemias seguidas superiores a 250mg/dl sin explicación, o
- c.
Tengo acetona >0,5mmol/l.
- a.
- 4.
Aportar mi material fungible de la bomba (sets de infusión, catéteres, jeringas, pilas…).
- 5.
Avisar a la enfermera en caso de signos o síntomas de hipoglucemia.
- 6.
Avisar en caso de que la bomba no funcione correctamente.
- 7.
Preguntar las dudas que tenga sobre el uso de la bomba o las indicaciones del médico.
- 8.
Si no puedo manejar la bomba yo mismo, puedo hacer que un miembro de mi familia me asista junto al equipo médico, bajo la condición de que permanezca durante toda mi estancia en el hospital. Si el familiar no puede quedarse en el hospital, se tendrá que retirar la bomba de insulina.
También entiendo que mi bomba de insulina puede ser retirada y se me inicie un tratamiento insulínico por una vía diferente si:
- a.
El médico lo ordena.
- b.
Hay cambios en mi capacidad mental.
- c.
Hay cambios en mi nivel de alerta o de consciencia.
- d.
Se me realiza una prueba de imagen (lo que puede implicar solo la retirada de la bomba y no del catéter de infusión).
- e.
Otras razones que el personal médico considere necesarias.
| Firma del paciente: | Firma del familiar: | Firma del testigo: |
| Fecha | Fecha | Fecha |
Adaptado de Leonhardi et al.7.
Hoja de registro de glucemias capilares, de insulina basal y bolos
| Fecha | 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 9 | 10 | 11 | 12 | 13 | 14 | 15 | 16 | 17 | 18 | 19 | 20 | 21 | 22 | 23 | 24 | |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Glucemia | |||||||||||||||||||||||||
| Insulina basal | |||||||||||||||||||||||||
| Bolo de insulina | |||||||||||||||||||||||||
| Bolo de corrección | |||||||||||||||||||||||||
| Raciones | |||||||||||||||||||||||||
| Factor de sensibilidad | |||||||||||||||||||||||||
| Cambio del set de infusión |
Adaptado de Leonhardi et al.7.
Aguilera Hurtado, Eva. Hospital Universitario Germans Trias i Pujol, Badalona, Barcelona
Ampudia Blasco, Francisco Javier. Hospital Clínico Universitario, Valencia
Antuña de Alaiz, Ramiro. Clínica Diabetológica, Gijón, Asturias
Andia Melero, Víctor Manuel. Hospital General Universitario Gregorio Marañón, Madrid
Caballero Figueroa, Águeda. Hospital Universitario de Canarias, Tenerife
Chico Ballesteros, Ana Isabel. Hospital de la Santa Creu i Sant Pau, Barcelona
Elena Pérez, María Mar. Escuela Superior de Ingeniería, Universidad de Sevilla, Sevilla
Galindo Rubio, Mercedes. Hospital Clínico San Carlos, Madrid
García Cuartero, Beatriz. Hospital Ramón y Cajal, Madrid
García López, José Manuel. Hospital Clínico Universitario, Santiago de Compostela, La Coruña
Giménez Álvarez, Margarita. Hospital Clínic i Provincial, Barcelona
Martín Vaquero, Pilar. Centro diabetológico D-Médical, Madrid
Martínez Brocca, María Asunción. Hospital Universitario Virgen del Rocío, Sevilla
Moreno Fernández, Jesús. Hospital General Universitario de Ciudad Real, Ciudad Real
Merino Torres, Juan Francisco. Hospital Universitario La Fe, Valencia
Picón César, María José. Hospital Universitario Virgen de la Victoria, Málaga
Rigla Cros, Mercedes. Hospital Parc Taulí, Sabadell, Barcelona
Ruiz de Adana Navas, María Soledad. Hospital Universitario Carlos Haya, Málaga
Salgado Frutos, María Yolanda. Hospital de Cruces, Baracaldo, Vizcaya
Urbano Ventura, Francisca. Hospital Universitario Mútua de Terrassa, Terrassa, Barcelona
Valverde Torreguitart, Maite. Hospital Universitario Mútua de Terrassa, Terrassa, Barcelona
Vidal Flor, Mercè. Hospital Clínic i Provincial, Barcelona
Yoldi Vergara, Carmen. Hospital Sant Joan de Déu, Barcelona