El paciente anciano con diabetes presenta una serie de características que deberemos tener en cuenta al plantear el tratamiento farmacológico, como son la calidad de vida, la presencia de complicaciones crónicas, los grandes síndromes geriátricos y las preferencias del paciente. La escasa evidencia disponible, debida a los pocos estudios realizados en ancianos, explica las limitadas recomendaciones existentes en la mayoría de las guías de práctica clínica actuales. Metformina es el fármaco de elección en monoterapia y su posología debe adaptarse al grado de insuficiencia renal, situación muy frecuente en los ancianos. Otros grupos farmacológicos también pueden utilizarse teniendo en cuenta sus limitaciones y contraindicaciones. No existe consenso sobre cuál es el tratamiento combinado más indicado en los ancianos cuando fracasa la monoterapia. Cualquier combinación puede utilizarse siempre que se respeten las indicaciones y las contraindicaciones. Ante la necesidad de insulinización se deben valorar los beneficios y riesgos del uso de insulina, utilizando la pauta más simple y adaptada a las características del anciano y su entorno.
The elderly patient with diabetes presents a series of features that we need to have in mind when considering drug therapy, such as quality of life, presence of chronic complications, major geriatric syndromes, and patient preferences. The limited evidence available due to the few studies performed in the elderly explains the limited existing recommendations in the most current clinical practice guidelines. Metformin is the drug of choice as monotherapy and its dosage should be adjusted to the degree of renal failure, a situation very common in the elderly. Other pharmacologic groups can also be used taking into account their limitations and contraindications. There is no consensus on what is the most appropriate combination therapy in the elderly when monotherapy fails. Any combination can be used provided that the indications and contraindications are considered. When insulin is necessary, benefits and risks of using insulin should be evaluated, using the simplest regimen adapted to the characteristics of the elderly and its environment.
American Association of Clinical Endocrinologists/American College of Endocrinology;
Action to Control Cardiovascular Risk in Diabetes;
American Diabetes Association;
antidiabéticos orales;
Action in Diabetes and Vascular disease: preterAx and diamicroN MR Controlled Evaluation; AINE: antiinflamatorios no esteroideos;
diabetes mellitus;
dipeptidilpeptidasa 4;
European Medicines Agency;
Food and Drug Administration;
glinidas;
glitazonas;
glucagon-like peptide 1;
hemoglobina glucosilada;
hipoglucemia;
inhibidores de las alfaglucosidasas;
insulina basal nocturna;
infusión subcutánea continua de insulina;
múltiples dosis de insulina;
metformina;
National Institute for Clinical Excellence;
riesgo relativo;
sulfonilureas;
United Kingdom Prospective Diabetes Study;
Veterans Affairs with Diabetes type Two.
Es bien conocido que la prevalencia de diabetes mellitus tipo 2 (DM2) aumenta progresivamente con la edad, tanto en hombres como en mujeres. En España se estima en un 6% entre los 30 y los 65 años1. Por encima de esta edad, la prevalencia asciende hasta el 9%2.
Cuando se nos plantea cuál debe ser el agente oral más apropiado en el paciente anciano con DM2, intuitivamente pensaremos en un paciente cuya característica principal es la edad avanzada y, por lo tanto, con un tiempo de evolución de la enfermedad prolongado. Sin embargo, el paciente anciano con DM2 presenta una serie de características y condicionantes que deberemos tener en cuenta cuando utilicemos el o los fármacos más adecuados: por un lado, la calidad de vida, que será buena o aceptable en algunos casos, mientras que en otros pacientes existirá una reducción importante de las habilidades instrumentales y una elevada comorbilidad; por otro, las complicaciones crónicas, pues algunos pacientes presentarán complicaciones micro y macrovasculares, mientras que en otros, los de reciente diagnóstico, éstas serán escasas o nulas. Tampoco debemos olvidar los grandes síndromes geriátricos que, por sí mismos, pueden condicionar el tratamiento y reducir la esperanza de vida, como son el deterioro cognitivo, la depresión, las caídas accidentales, la polifarmacia, la incontinencia urinaria o el dolor crónico, por citar los más habituales. Y, por último, debemos valorar las diferencias en los valores y preferencias en el propio cuidado, situación que puede condicionar las decisiones que adopte el paciente en el cuidado de su salud. Los tratamientos agresivos (frente a tratamientos más conservadores) pueden ser válidos según cuál sea el contexto en que nos encontremos.
¿Qué nos indican las guías clínicas respecto a los tratamientos con antidiabéticos en el paciente anciano?Nuestros conocimientos sobre la eficacia del agente oral más apropiado en los ancianos (mayores de 70 años) son limitados, pues la evidencia disponible en este segmento de edad es escasa. Ello conlleva que la mayoría de las recomendaciones de tratamiento se limiten a la extrapolación al anciano de las evidencias disponibles en pacientes jóvenes con diabetes, o en pacientes con insuficiencia renal3. Si a ello le añadimos los pocos estudios disponibles sobre la morbimortalidad en este grupo de edad, es fácil entender las dificultades para encontrar recomendaciones específicas para los ancianos en la mayoría de las guías disponibles.
Hemos revisado las guías sobre tratamiento de la DM2 más destacadas en la actualidad, esto es, la de la Sociedad Americana de Diabetes (ADA)4, la de la Sociedad Canadiense de Diabetes5, la guía inglesa NICE (National Institute for Clinical Excellence)6 y la guía de la Sociedad Endocrinológica Americana (AACE/ ACE)7, y pocas hacen referencia al tratamiento farmacológico de los pacientes ancianos con DM2.
La guía americana4 se refiere casi exclusivamente al grado de control glucémico que es aconsejable conseguir en el anciano, y las escasas recomendaciones que se realizan tienen un grado de evidencia E, lo que refleja los pocos estudios que se han llevado a cabo en este rango de edad. Tanto la guía de la AACE/ACE7 como la de la ADA4, cuando se refieren al tratamiento farmacológico, no hacen mención explícita alguna al abordaje del paciente anciano. Si bien conseguir una hemoglobina glucosilada (HbA1c) <7% es común para todos los pacientes con diabetes, basándose en la opinión de los expertos, el abordaje farmacológico en el anciano es similar al de los pacientes jóvenes, y únicamente se hace la recomendación explícita de evitar un control estricto, basándose en estudios recientes que no han mostrado los supuestos beneficios del citado control estricto con la politerapia o la intensificación de la insulinoterapia.
La guía NICE6 y, más extensamente, la canadiense5 hacen algunas recomendaciones sobre los agentes orales más indicados en el paciente anciano. La guía NICE se refiere a los nuevos tratamientos con inhibidores de la dipeptidilpeptidasa 4 (DDP-4) como un grupo farmacológico de especial interés en los ancianos por su efecto notable sobre el control glucémico sin producir hipoglucemias (que sí pueden ocurrir con las sulfonilureas [SU] o la insulina) y, además, porque pueden utilizarse en caso de insuficiencia renal (contraindicación de metformina), situaciones ambas de elevada frecuencia en los pacientes ancianos.
Las únicas guías publicadas en la actualidad que hacen especial referencia al paciente anciano con DM2 son las de la Sociedad Americana de Geriatría8 y la Sociedad Europea de Geriatría9, que, aunque revisan exhaustivamente el abordaje de la DM2 en el anciano, adolecen de una cierta antigüedad, ya que fueron publicadas en los años 2003 y 2004, respectivamente. Desde esta fecha se han sintetizado y comercializado nuevos fármacos, sin que su valoración se haya incorporado a dichas guías.
Monoterapia oral en el paciente anciano con diabetesLos ancianos con diabetes conforman un subgrupo de pacientes muy comprometido, con un nivel de riesgo de todo tipo muy elevado, mayores dificultades de reconocimiento, complicaciones crónicas más graves y una mayor necesidad de alerta en el seguimiento. La mayoría de los ancianos tienen una alteración en la secreción insulínica y en la sensibilidad periférica a ésta. Asimismo, el paciente anciano con diabetes está más expuesto al incumplimiento terapéutico y a los efectos adversos propios de los fármacos antidiabéticos, en especial a la hipoglucemia. Además, en el anciano se produce un deterioro del mecanismo de reconocimiento y contrarregulación de la hipoglucemia10.
En general se recomiendan, en personas ancianas con diabetes, unos objetivos de control no sólo individualizados, sino también menos estrictos. En los muy ancianos (mayores de 85 años), en aquellos en situación de fragilidad o en los que la esperanza previsible de vida sea inferior a los 5 años, el objetivo de HbA1c puede situarse en torno al 8%.
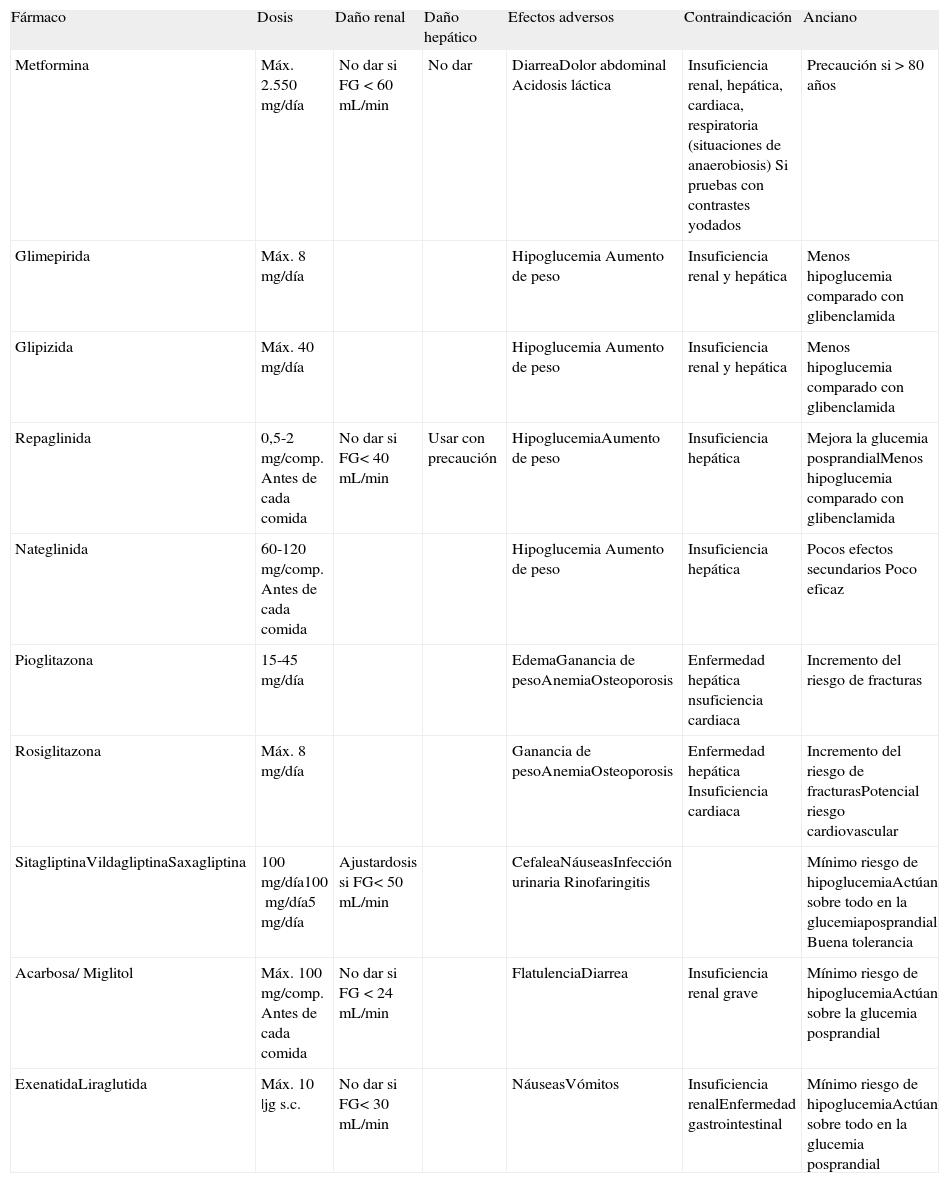
En la actualidad, para el control de la glucemia en monoterapia disponemos de los siguientes fármacos: metformina, sulfonilureas, tiazolidindionas (glitazonas), meglitinidas (glinidas) y fármacos basados en el efecto incretina (inhibidores de la DPP-4 y agentes GLP-1[ glucagon-likepeptide]) (tabla 1).
Consideraciones sobre los antidiabéticos orales en el anciano
| Fármaco | Dosis | Daño renal | Daño hepático | Efectos adversos | Contraindicación | Anciano |
| Metformina | Máx. 2.550mg/día | No dar si FG <60mL/min | No dar | DiarreaDolor abdominal Acidosis láctica | Insuficiencia renal, hepática, cardiaca, respiratoria (situaciones de anaerobiosis) Si pruebas con contrastes yodados | Precaución si >80 años |
| Glimepirida | Máx. 8mg/día | Hipoglucemia Aumento de peso | Insuficiencia renal y hepática | Menos hipoglucemia comparado con glibenclamida | ||
| Glipizida | Máx. 40mg/día | Hipoglucemia Aumento de peso | Insuficiencia renal y hepática | Menos hipoglucemia comparado con glibenclamida | ||
| Repaglinida | 0,5-2mg/comp. Antes de cada comida | No dar si FG<40mL/min | Usar con precaución | HipoglucemiaAumento de peso | Insuficiencia hepática | Mejora la glucemia posprandialMenos hipoglucemia comparado con glibenclamida |
| Nateglinida | 60-120mg/comp. Antes de cada comida | Hipoglucemia Aumento de peso | Insuficiencia hepática | Pocos efectos secundarios Poco eficaz | ||
| Pioglitazona | 15-45mg/día | EdemaGanancia de pesoAnemiaOsteoporosis | Enfermedad hepática nsuficiencia cardiaca | Incremento del riesgo de fracturas | ||
| Rosiglitazona | Máx. 8mg/día | Ganancia de pesoAnemiaOsteoporosis | Enfermedad hepática Insuficiencia cardiaca | Incremento del riesgo de fracturasPotencial riesgo cardiovascular | ||
| SitagliptinaVildagliptinaSaxagliptina | 100mg/día100mg/día5mg/día | Ajustardosis si FG<50mL/min | CefaleaNáuseasInfección urinaria Rinofaringitis | Mínimo riesgo de hipoglucemiaActúan sobre todo en la glucemiaposprandial Buena tolerancia | ||
| Acarbosa/ Miglitol | Máx. 100mg/comp. Antes de cada comida | No dar si FG <24mL/min | FlatulenciaDiarrea | Insuficiencia renal grave | Mínimo riesgo de hipoglucemiaActúan sobre la glucemia posprandial | |
| ExenatidaLiraglutida | Máx. 10 |jg s.c. | No dar si FG<30mL/min | NáuseasVómitos | Insuficiencia renalEnfermedad gastrointestinal | Mínimo riesgo de hipoglucemiaActúan sobre todo en la glucemia posprandial |
FG: filtrado glomerular; s.c.: subcutáneo. Adaptada de Neumiller y Setter, 200910.
Es el principal adyuvante a las medidas de estilo de vida en el tratamiento de la diabetes. En pacientes con sobrepeso, metformina ha sido asociada a reducciones en el riesgo de ictus y de mortalidad por cualquier causa, en comparación con las sulfonilureas e insulinas. Pacientes ancianos con bajo peso, deshidratación o anorexia, o con insuficiencia cardiaca, renal o hepática, pueden no ser candidatos adecuados al tratamiento con metformina. Debido al potencial de reducción de la función renal en personas mayores, la posología de metformina debe ajustarse según la citada reducción, siendo necesaria una evaluación regular de la función renal. En pacientes con diabetes e insuficiencia renal marcada tratados con metformina se han descrito casos de acidosis láctica. Dado que en pacientes de edad avanzada la aparición de una insuficiencia renal es frecuente y asintomática, debe tenerse especial cuidado en situaciones en las que pueda producirse un deterioro de la función renal, por ejemplo, al iniciar un tratamiento antihipertensivo o diurético, o con fármacos antiinflamatorios no esteroideos (AINE).
Tiazolidindionas (rosiglitazona y pioglitazona)Están autorizadas para su uso en monoterapia cuando existe contraindicación o intolerancia a metformina. Son fármacos eficaces, pero que se han asociado a edema periférico e insuficiencia cardiaca. Están contraindicadas en la enfermedad hepática y en la insuficiencia cardiaca clase II-IV, pero se acepta su uso ante la disfunción renal. Únicamente con rosiglitazona se ha planteado de forma reciente un aumento del riesgo de eventos cardiovasculares11 que, aunque finalmente no ha sido motivo de retirada por parte de las agencias reguladoras (la Food and Drug Administration de Estados Unidos [FDA] y la European Medicines Agency [EMEA]), ha conllevado que su uso esté contraindicado en el síndrome coronario agudo y que se recomiende evitarla en pacientes con cardiopatía isquémica y/o arteriopatía periférica, patologías éstas muy habituales en los pacientes ancianos. Se ha observado en ensayos clínicos un incremento de las fracturas óseas entre las mujeres incluidas en estudios con glitazonas12.
Fármacos estimulantes de la secreción de insulina (secretagogos)Comprenden las sulfonilureas y las meglitinidas (secretagogos de acción rápida).
- •
Sulfonilureas. Deben valorarse en los pacientes sin sobrepeso o en aquellos que muestren contraindicación o intolerancia a metformina. Son fármacos metabolizados por vía hepática y excretados por vía renal. Se dispone de varias sulfonilureas y la elección dependerá de los efectos adversos, de la duración de esos efectos, así como de la función renal del paciente. En ancianos deben evitarse las sulfonilureas de acción prolongada y de gran potencia, por su mayor riesgo de hipoglucemia, dado que este riesgo aumenta exponencialmente con la edad. Los ancianos y los sujetos con alteraciones leves o moderadas de la función hepática o renal requieren especial cautela debido al peligro de hipoglucemia, que puede incrementarse hasta un 36%. El riesgo de hipoglucemia aumenta con el daño renal, con la coadministración de insulina, con la restricción calórica o con el uso de más de cinco fármacos. Hay que elegir siempre la dosis más baja posible con la que se alcance un control suficiente de la glucemia. Cuanto más corta sea la semivida del secretagogo, mayor seguridad tendremos en la población anciana. Gliclazida y glimepirida son mucho más recomendables que glibenclamida, por asociarse a menores tasas de hipoglucemia13, y no están contraindicadas en la insuficiencia renal levemoderada14. Se aconseja comenzar con dosis bajas e ir incrementando la dosis progresivamente. Glimepirida y gliclazida de liberación retardada tienen otra ventaja: se pueden dosificar a una sola vez al día y administrar después de las comidas.
- •
Meglitinidas (repaglinida y nateglinida). Están contraindicadas en pacientes con DM tipo 1 o en la DM secundaria a enfermedad pancreática, así como en la insuficiencia hepática. Se han autorizado en caso de insuficiencia renal leve-moderada. Las meglitinidas están asociadas a una menor frecuencia de hipoglucemias debido a que su acción es de más corta duración, y están especialmente indicadas en pacientes ancianos con hiperglucemia posprandial y hábitos alimentarios irregulares5. Los secretagogos de insulina no SU poseen una menor duración de acción que las SU: 4 horas repaglinida y 1,4 horas nateglinida. Repaglinida está asociada a hipoglucemias menos frecuentes y menos graves; nateglinida -poco eficazrara vez se asocia a hipoglucemias significativas15,16.
Constituyen un grupo farmacológico que actúa retrasando la absorción intestinal de los hidratos de carbono, con una eficacia terapéutica moderada en monoterapia, al reducir la hiperglucemia posprandial. Hasta un 50% de los pacientes tratados presentan efectos adversos digestivos (flatulencia, plenitud o dolor abdominal y diarrea), especialmente al inicio del tratamiento, lo que constituye un importante motivo de incumplimiento. En personas ancianas actúan modestamente, y los efectos adversos gastrointestinales son un claro motivo de rechazo17.
Fármacos basados en el efecto incretinaSe dispone, en monoterapia oral, de los inhibidores de la DPP-4 (posología oral) y de los análogos del GLP-1 (exenatida y liraglutida, ambos inyectables), recomendándose en pacientes obesos controlados inadecuadamente con dieta y ejercicio y para los que el uso de metformina no es adecuado debido a contraindicaciones o intolerancia. No se recomiendan en pacientes con insuficiencia renal moderada o grave. En pacientes de edad avanzada no se requiere un ajuste en función de la edad. En mayores de 75 años debe actuarse con precaución. Respecto al peso, los inhibidores de la DPP-4 son neutros, pero exenatida y liraglutida producen pérdidas de peso significativas, por lo que no serían recomendables en pacientes ancianos con bajo peso o tendencia a ello.
¿Cómo y cuándo plantear la terapia combinada y/o la insulinización en el paciente anciano?Las guías consultadas4-6 plantean el tratamiento combinado de fármacos en la DM2 cuando no se alcanzan los objetivos terapéuticos en monoterapia, y en la actualidad se recomienda añadir precozmente antidiabéticos orales (ADO) o insulina y cambiar a nuevas pautas cuando no se consigan o mantengan los objetivos, tratando de evitar la aparición de hipoglucemias.
La necesidad y el tipo de terapia combinada en el anciano con DM2 deben individualizarse, y estarán determinados por diversos factores que afectan al tratamiento (tabla 2)18 y no tanto por los objetivos de control intensivo, como nos indican las recomendaciones de la ADA 20104 y las diferentes valoraciones realizadas sobre los estudios ACCORD (Action to Control CardiOvascular Risk in Diabetes), ADVANCE (Action in Diabetes and Vascular disease: preterAx and diamicroN MR Controlled Evaluation), VADT (Veterans Affairs with Diabetes type Two) y UKPDS-10 (United Kingdom Prospective Diabetes Study), publicados en 2008 y 2009 y en los que participaron amplios grupos de pacientes con DM2 mayores de 65 años19.
Factores que afectan al tratamiento de la diabetes en los ancianos
|
|
Modificada de Manual Merck Geriátrico18.
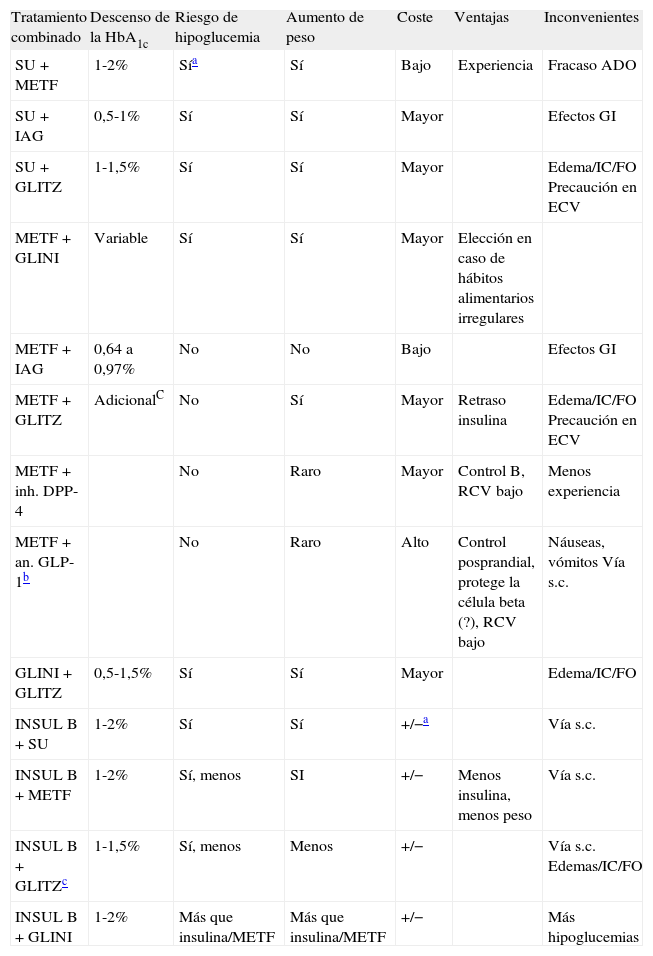
La combinación de fármacos se debe basar en sus mecanismos de acción diferentes y complementarios, con el fin de alcanzar efectos aditivos y potenciados, sin llegar a las dosis máximas terapéuticas y reduciendo la incidencia de efectos secundarios adicionales. Otros factores que cabe considerar serán los efectos secundarios, las contraindicaciones, la facilidad de uso y el coste de las diferentes terapias (tabla 3)20.
Efectos favorables y desfavorables de los tratamientos combinados de la DM2
| Tratamiento combinado | Descenso de la HbA1c | Riesgo de hipoglucemia | Aumento de peso | Coste | Ventajas | Inconvenientes |
| SU+METF | 1-2% | Sía | Sí | Bajo | Experiencia | Fracaso ADO |
| SU+IAG | 0,5-1% | Sí | Sí | Mayor | Efectos GI | |
| SU+GLITZ | 1-1,5% | Sí | Sí | Mayor | Edema/IC/FO Precaución en ECV | |
| METF+GLINI | Variable | Sí | Sí | Mayor | Elección en caso de hábitos alimentarios irregulares | |
| METF+IAG | 0,64 a 0,97% | No | No | Bajo | Efectos GI | |
| METF+GLITZ | AdicionalC | No | Sí | Mayor | Retraso insulina | Edema/IC/FO Precaución en ECV |
| METF+inh. DPP-4 | No | Raro | Mayor | Control B, RCV bajo | Menos experiencia | |
| METF+an. GLP-1b | No | Raro | Alto | Control posprandial, protege la célula beta (?), RCV bajo | Náuseas, vómitos Vía s.c. | |
| GLINI+GLITZ | 0,5-1,5% | Sí | Sí | Mayor | Edema/IC/FO | |
| INSUL B+SU | 1-2% | Sí | Sí | +/−a | Vía s.c. | |
| INSUL B+METF | 1-2% | Sí, menos | SI | +/− | Menos insulina, menos peso | Vía s.c. |
| INSUL B+GLITZc | 1-1,5% | Sí, menos | Menos | +/− | Vía s.c. Edemas/IC/FO | |
| INSUL B+GLINI | 1-2% | Más que insulina/METF | Más que insulina/METF | +/− | Más hipoglucemias |
an. GLP-1: análogos del péptido 1 similar al glucagón (glucagon-like peptide 1); ECV: enfermedad cardiovascular; FO: fractura ósea; GI: gastrointestinales; GLINI: glinidas; GLITZ: glitazonas; IAG: inhibidores de las alfaglucosidasas; IC: insuficiencia cardiaca; inh. DPP-4: inhibidores de la dipeptidilpeptidasa 4; INSUL B: insulina basal nocturna (NPH, glargina, detemir); METF: metformina; RCV: riesgo cardiovascular; s.c.: subcutánea; SU: sulfonilureas. Adaptada de Combo 200420.
Al iniciar la terapia combinada en el anciano con DM2, es necesario mejorar el control farmacológico, así como la vigilancia de los efectos adicionales, las interacciones y la yatrogenia. La posibilidad de utilizar dosis fijas de fármacos asociados aúna la simplificación de dosis/pautas y mejora la adhesión al tratamiento, especialmente en ancianos polimedicados.
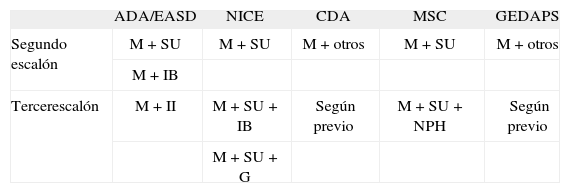
No hay acuerdo unánime en cuanto a la elección del segundo fármaco tras la metformina en las diferentes guías y consensos (tabla 4)21. En un estudio reciente, la asociación de metformina y alguno de los otros fármacos hipoglucemiantes orales ha conseguido reducciones similares de HbA1c (entre el 0,64 y el 0,97%), comparada con placebo, aunque se encontraron diferencias en relación con la ganancia de peso (glitazonas) y con el riesgo de hipoglucemias (SU y glinidas: riesgo relativo [RR] entre 4,57 y 7,50)22.
Comparación de las guías y consensos para el segundo y tercer escalón terapéutico en la DM2
| ADA/EASD | NICE | CDA | MSC | GEDAPS | |
| Segundo escalón | M+SU | M+SU | M+otros | M+SU | M+otros |
| M+IB | |||||
| Tercerescalón | M+II | M+SU+IB | Según previo | M+SU+NPH | Según previo |
| M+SU+G |
ADA/EASD: American Diabetes Association/European Association for the Study of Diabetes; CDA: Canadian Diabetes Association; GEDAPS: Grupo de Estudio de la Diabetes en la Atención Primaria de Salud; G: glitazonas; IB: insulina basal; II: insulina intensiva; M: metformina; MSC: Ministerio de Sanidad y Consumo; NICE: National Institute for Clinical Excellence; NPH: insulina NPH; SU: sulfonilureas. Modificada de Escalada San Martín 200921.
La combinación de metformina con fármacos de«efecto incretina»puede ser adecuada en el tratamiento de pacientes de edad avanzada y con tendencia a las hipoglucemias, al presentar una menor incidencia de éstas en número y gravedad23. Mientras que la asociación con inhibidores de la DPP-4 muestra un efecto neutro sobre el peso, los análogos del GLP-1 (exenatida y liraglutida) consiguen reducciones de peso significativas, aunque se dispone de menor experiencia con ellas, poseen un perfil de seguridad menor, se asocian a incomodidad (inyectables) y suponen un mayor coste 24.
Ante la necesidad de insulinizar temporal o definitivamente a un paciente anciano, debemos valorar los beneficios y riesgos del uso de insulina y utilizar una«pauta simple»adaptada a las características del anciano y su entorno, optando por un«sistema de administración sencillo»(premezclas y plumas precargadas)5. Igualmente, la periodicidad de los autoanálisis y/o el autocontrol estará pactada con el paciente, procurando también simplificarla al máximo. No debemos renunciar a iniciar o completar la educación terapéutica del anciano y el cuidador principal sobre el tratamiento con insulina.
En algunos pacientes, la opción de administrar antidiabéticos orales (ADO) durante el día e insulina antes de acostarse es tan eficaz como 2–3 pautas de insulina, aunque puede ser una opción más cara4. La utilización de una insulina basal junto a una glinida antes de las comidas es preferible en mayores con hábitos alimentarios irregulares o impredecibles5. La elección de un análogo de insulina de acción prolongada frente a la insulina NPH se fundamenta en un perfil de acción más predecible y un menor riesgo de hipoglucemias25. La intensificación del régimen de insulina con múltiples inyecciones diarias (MDI), e incluso la utilización de los sistemas de infusión continua de insulina (ISCI), en el anciano con DM2 mal controlada puede mejorar el control glucémico con buena seguridad y satisfacción del paciente5. La intensificación del tratamiento con insulina no es recomendable en el paciente anciano cuando la esperanza de vida es reducida o presenta comorbilidades importantes, complicaciones micro y macroangiopáticas avanzadas y antecedentes de hipoglucemias graves o inadvertidas por neuropatía autonómica.
Ante ancianos aislados o con escaso soporte familiar, dificultades cognitivas, alteraciones visuales, deterioro de la destreza manual (por artritis), incapacidad para el autocontrol o incluso«rechazo»a la insulinización, podemos plantear la triple terapia (habitualmente SU+metformina+glitazona), aunque supone un coste mayor que el tratamiento con insulina basal nocturna y ADO26,27.
Consideraciones prácticas
- •
El abordaje farmacológico en el anciano es similar al de los pacientes jóvenes, y únicamente se hace la recomendación explícita de evitar el control estricto, basándose en estudios recientes que no han mostrado beneficios con el control metabólico exhaustivo.
- •
Se deberá prestar especial atención a evitar las hipoglucemias y, por tanto, cuando se empleen sulfonilureas, glinidas o insulina, el control metabólico deberá ser más estrecho.
- •
Metformina es el fármaco de elección en monoterapia, siempre que el filtrado glomerular del paciente recomiende su uso.
- •
Aunque no existe consenso sobre cuál es la mejor asociación de fármacos en los ancianos cuando fracasa la monoterapia, la combinación de metformina con inhibidores de la dipeptidilpeptidasa 4 se apunta como la combinación ideal.
En el paciente anciano con diabetes, la escasez de estudios realizados conlleva que el tratamiento farmacológico sea poco descrito en las guías de práctica clínica actuales. Metformina continúa siendo el fármaco de elección en monoterapia. Los otros grupos farmacológicos también están indicados, pero deben tenerse en cuenta situaciones clínicas frecuentes a estas edades, como son la hipoglucemia y la insuficiencia renal. La insulinización es un tratamiento recomendable cuando fallan los ADO. Como norma general, se recomienda usar una pauta simple y adaptada a las características del anciano y su entorno. ¿
Declaración de potenciales conflictos de interesesFrancisco Carlos Carramiñana Barrera, Jorge Navarro Pérez y Xavier Mundet Tudurí declaran que no tienen conflictos de intereses en relación con el contenido de este texto.