La senescencia es un periodo vital caracterizado por dos efectos biológicos: la disminución en la capacidad de adaptación, con mayor vulnerabilidad (fragilidad), y el aumento de la mortalidad. Esto confiere un modo peculiar de enfermar, con manifestaciones sintomáticas atípicas, multimorbilidad y pérdida de función. El nivel funcional es un excelente marcador de supervivencia, independientemente de los propios diagnósticos. De este modo, en medicina geriátrica no se toman decisiones diagnósticas y/o terapéuticas sin conocer el nivel funcional. La pérdida de función y la consiguiente discapacidad son los principales condicionantes de ingresos en unidades de larga estancia. La diabetes en el anciano es un factor de riesgo para desarrollar deterioro funcional. Los ancianos diabéticos ingresados en unidades de cuidados continuados sufren con mayor frecuencia enfermedades neurodegenerativas, trastornos afectivos, infecciones, úlceras y heridas cutáneas, y desnutrición. Esta singularidad implica que los planes de cuidados y objetivos terapéuticos serían diferentes en los ancianos que en los pacientes más jóvenes, centrándose en conseguir una mejoría funcional y en la calidad de vida en lugar de perseguir un aumento en la expectativa de vida.
The senescence is a life period characterized by two biologic effects: a diminution of adaptation capability, with more vulnerability (fragility), and increased mortality. This circumstance implies a peculiar way of being sick, with atypical symptomatic expressions, multimorbidity and functional decline. The functional level is an excellent marker of life expectancy, independently of clinical diagnostics. Therefore, in geriatric medicine diagnostic and therapeutic no decisions should been taken before knowing the functional level. Functional decline and the following disability are the main conditioning factors for admissions in long term care facilities. Diabetes in older people is a risk factor for functional decline. Elderly diabetic patients hospitalized in long term care facilities suffer more frequently neurodegenerative diseases, affective disorders, infections, skin ulcers and wounds, and malnutrition. This singularity implies that care plans and therapeutic targets should be different in the aged people than in the younger population, pointing out in improving the functional level and quality of life instead of increasing life expectancy.
cuidado de larga duración
diabetes mellitus
hemoglobina glucosilada.
El inicio de la senectud lo anuncia un fenómeno social: la edad de jubilación. Este hecho subraya la dificultad de circunscribir los límites temporales de esta etapa vital en términos fisiológicos. La senectud es un periodo caracterizado por dos efectos principales (de mayor intensidad a medida que avanza la edad cronológica): la disminución de la adaptabilidad ante los cambios internos o externos (fragilidad) y el incremento de la vulnerabilidad y de la mortalidad1.
El anciano con fragilidad biológica enferma de un modo diferente, con menor precisión de la localización e intensidad del daño, y con una manifestación clínica de la enfermedad más generalizada y difusa. Los patrones más frecuentes de esta «manifestación atípica de enfermedad», pero «típica» del anciano con fragilidad biológica, integran los «grandes síndromes geriátricos»: deterioro cognitivo (demencia, depresión, delírium), inmovilismo, inestabilidad postural y caídas, e incontinencia esfinteriana.
La vulnerabilidad se concreta en tres desenlaces secuenciales: multimorbilidad (concurrencia de dos o más enfermedades en un mismo individuo), discapacidad y mortalidad, cuyas medianas de edad en la población occidental (65, 75 y 85 años) conforman tres subgrupos diferenciados:
- •
Anciano joven (65-74 años).
- •
Anciano viejo (75-84 años).
- •
Anciano muy viejo (≥85 años)2.
Estos grupos asocian, con el incremento de la edad, aspectos no deseados: polifarmacia, hospitalización e institucionalización. La disminución del nivel funcional en cualquiera de sus dominios (afectivo, cognitivo, físico) implica que sea un método diagnóstico de presencia de enfermedad, marque el pronóstico individual de expectativa y calidad de vida, y siente un objetivo terapéutico3. Este declinar funcional conforma el sustrato sobre el que se articula el dispositivo asistencial, desde el que deben desarrollarse niveles asistenciales específicos, eficientes y adaptados a la progresión y/o reversibilidad del deterioro. El último eslabón de los niveles lo representa la institucionalización.
La proximidad del anciano al límite vital implica competencia por la mortalidad y menor expectativa de vida según avanza la edad. El principio de «mortalidad competitiva» sostiene que la contribución porcentual de una enfermedad específica a la causa global de muerte disminuye con el paso de los años. En otras palabras, conforme una persona se acerque al límite de la expectativa de vida, mayor será la probabilidad de morir por un trastorno distinto al inicialmente detectado. Desde una perspectiva poblacional, en los mayores de 85 años el beneficio de una intervención terapéutica respecto al incremento de la expectativa de vida se consigue si la enfermedad comporta una tasa de mortalidad superior al 5% anual4. Esta aseveración debe matizarse por el hecho de que, aunque la edad es un buen factor pronóstico de expectativa de vida en la población, no lo es tanto individualmente. Dos personas de la misma edad pueden tener expectativas de vida muy diferentes. El mejor parámetro pronóstico para este fin es el nivel funcional5. Las acciones diagnóstico-terapéuticas cuyo beneficio esperado se produzca en un tiempo superior a la expectativa de vida del individuo no tienen sentido; en cambio, sí hay que recalcar la importancia de aquellas medidas que se dirigen al bienestar del paciente, especialmente en el anciano institucionalizado.
El anciano institucionalizadoEl cuidado de larga duración o «long term care»En su acepción más tradicional y restringida, el cuidado de larga duración (CLD) se produce cuando coexisten tres circunstancias: deterioro funcional permanente, grave e irreversible, con dependencia en las actividades propias del autocuidado por el paciente; imposibilidad de satisfacer las necesidades de éste en el domicilio y ausencia de un plan de alta a domicilio por el equipo sanitario de la institución6. El perfil del anciano institucionalizado en países de nuestro entorno como el Reino Unido es el siguiente7: el 90% de los pacientes supera los 70 años de edad (43% de 80-90 años y 25% >90 años), el 73% son mujeres, y las cinco morbilidades más prevalentes son la demencia (36%), la fragilidad (25%), el ictus (22%), la alteración visual (13%) y la osteoartritis (13%). La diabetes mellitus (DM) es la octava en frecuencia, con una prevalencia del 8%. Otras características que se observan son: el 76% deambula con ayuda o presenta cierto grado de inmovilidad (44%), el 78% observa alteración cognitiva (con agitación el 20%) y el 72% es incontinente (el 50% fecourinario). Otros estudios complementan esta información con una media por paciente de morbilidad y terapéutica de cinco enfermedades crónicas y siete fármacos8, con sus potenciales interacciones y efectos secundarios. La mediana de mortalidad se sitúa entre 1 y 3 años9,10. Actualmente, el CLD se define como el rango de servicios (continuos o intermitentes) que abarcan la salud, los cuidados personales y las necesidades sociales de los individuos que han perdido la capacidad de autocuidado. En consecuencia, incluye a quienes presentan desde discapacidad leve hasta dependencia severa para el autocuidado, tanto en el domicilio como en la institución. En España, el número de plazas para el CLD por cada 100 personas mayores de 65 años representa un 3,5%. El total de plazas (265.111) distingue un 95% proveniente de residencias de mayores y un 5% proveniente de los hospitales de media o larga estancia. El sector público responde del 42% del total de las camas residenciales y del 33% del total de las camas hospitalarias11. En este modelo más genérico, un estudio realizado en residencias de nuestro país12 muestra un perfil de nivel de cuidados bajo, tan sólo en el 79% de los casos. Es decir, mayor prevalencia de ancianos que pueden realizar sin ayuda tres actividades del autocuidado, como son el comer, el traslado sillón-cama y el uso del retrete. Esto contrasta con los países de nuestro entorno, donde el anciano institucionalizado es más dependiente y la cifra de pacientes con nivel de cuidados bajo desciende, oscilando entre el 30% de EE.UU. y el 52% de Islandia13. El estudio español obtuvo los siguientes hallazgos: el 87% de los pacientes rebasan los 75 años (47% >85 años), el 75% son mujeres, el 85% son solteros, viudos o separados, sólo un 6% declara estudios universitarios y las cinco morbilidades más prevalentes son la alteración visual (54%), la hipertensión arterial (45%), la osteoartritis (34%), la demencia (33%) y el trastorno de ansiedad (27%). La DM ocupa el undécimo lugar en frecuencia, con una prevalencia del 17,6%. En el plano funcional, el 78,4% presenta algún tipo de dependencia en el autocuidado (24,5% leve; 22,4% moderado; 30,5% grave), un 45% manifiesta deterioro cognitivo (14% leve; 15% moderado; 15,6% grave), un 31% deterioro afectivo y un 31% dolor diario. La prevalencia de incontinencia urinaria es del 53%, y del 26% para la incontinencia fecal. El «querer» tomar la medicación (función afectiva), el «saber» por qué y cómo hay que hacerlo (función cognitiva) y el «poder» hacerlo (función física y sensorial) son elementos cruciales que deben ser considerados en el plan terapéutico y de cuidados.
Las características de la institución en cuanto a los recursos humanos y técnicos condicionan sensiblemente también el modo de actuación. Los recursos humanos dependientes de los 122 hospitales de larga y media estancia en España, que responden de un total de 13.825 camas, distinguen en el sector público los siguientes resultados14: un médico/10 pacientes, una enfermera/10 pacientes/turno y un auxiliar/6 pacientes/turno. En el sector privado esta razón disminuye a un médico/18 pacientes, una enfermera/20 pacientes/turno y un auxiliar/7 pacientes/turno. Los indicadores asistenciales muestran una estancia media de 69 días y una mortalidad anual del 23%, reflejando en general un perfil de corta institucionalización (<6 meses). Los recursos técnicos son variables y no existe, que nosotros sepamos, un registro nacional de los mismos.
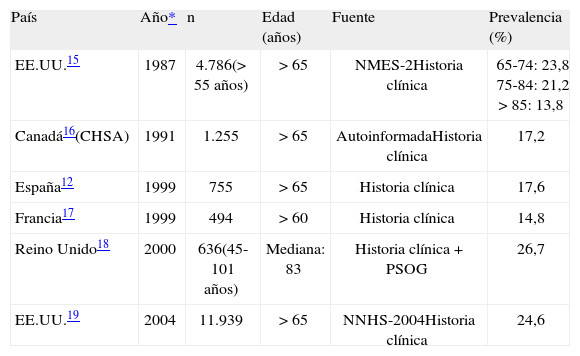
Prevalencia de la diabetes mellitus en la edad geriátricaLa prevalencia de DM depende epidemiológicamente de tres elementos fundamentales: el tipo de población que se estudia, la fuente de información empleada y el criterio diagnóstico utilizado (tabla 1)15–19. Globalmente, la prevalencia de DM en el anciano institucionalizado disminuye con el incremento de la edad en ambos sexos, es menor en la raza blanca que en la raza negra, y en el hombre con respecto a la mujer. Esta prevalencia aumenta progresivamente dependiendo de si la fuente de información es el conocimiento propio, la historia clínica (DM conocida) o la medición de glucosa plasmática (DM ignorada en los casos desconocidos). Esta prevalencia también se incrementa cuando el punto de corte diagnóstico se basa en pruebas dinámicas de estrés (prueba de sobrecarga oral de glucosa) respecto al punto de corte señalado para pruebas estáticas (medición de glucosa plasmática en ayunas). Este hecho, conocido previamente en el anciano ambulatorio, se acentúa en el anciano institucionalizado debido a su mayor prevalencia de fragilidad. Asimismo, la disminución del valor del punto de corte diagnóstico a partir de 199720,21 influye en el ascenso de la prevalencia observado a partir de esta fecha. Cabe resaltar que los puntos de corte diagnósticos en ambas pruebas pertenecen a poblaciones de mediana edad, y que son obtenidos para valorar el riesgo de desarrollo de las complicaciones más específicas de la hiperglucemia, como la retinopatía. En el anciano se ha observado que, aunque los puntos de corte de ambas pruebas confieren una distinta prevalencia poblacional de DM, sin embargo, otorgan un riesgo muy similar en la aparición de complicaciones vasculares macroangiopáticas22.
Prevalencia de la diabetes mellitus en el anciano institucionalizado
| País | Año* | n | Edad (años) | Fuente | Prevalencia (%) |
| EE.UU.15 | 1987 | 4.786(>55 años) | >65 | NMES-2Historia clínica | 65-74: 23,8 75-84: 21,2 >85: 13,8 |
| Canadá16(CHSA) | 1991 | 1.255 | >65 | AutoinformadaHistoria clínica | 17,2 |
| España12 | 1999 | 755 | >65 | Historia clínica | 17,6 |
| Francia17 | 1999 | 494 | >60 | Historia clínica | 14,8 |
| Reino Unido18 | 2000 | 636(45-101 años) | Mediana: 83 | Historia clínica + PSOG | 26,7 |
| EE.UU.19 | 2004 | 11.939 | >65 | NNHS-2004Historia clínica | 24,6 |
CHSA: Canadian Health Study of Aging; NMES-2: National Medical Expenditure Survey-2; NNHS: National Nursing Home Survey; PSOG: prueba de sobrecarga oral glucosa.
La DM es un factor de riesgo para la institucionalización del anciano, y el proceso de institucionalización es un factor de riesgo de mortalidad independiente de la causa o causas que lo producen. Entre los ancianos institucionalizados con diabetes, son escasos los estudios descriptivos realizados. En general, estos estudios transversales apuntan a la consideración de grupo con perfil de cuidados alto para este tipo de pacientes, los cuales representan el 26% de las admisiones en residencias o nursing homes en Estados Unidos23. El paciente prototipo es una mujer de 75-84 años trasladada desde la unidad hospitalaria de enfermos agudos, con escasos recursos económicos y sociales, y con alta prevalencia de morbilidad vascular, como hipertensión arterial (69%), cardiopatía isquémica (35%), insuficiencia cardiaca (26%), ictus (23%) y enfermedad vascular periférica (13,7%). El dolor es un síntoma predominante en el 52% de los pacientes, sobre todo en articulaciones periféricas, columna lumbar y tejidos blandos, y la ingesta nutricional oral es dificultosa en el 40% de los casos. Funcionalmente, el 50% presenta algún grado de alteración cognitiva, el 30% síntomas depresivos y el 50% son dependientes para la movilidad, para vestirse o para el aseo. La incontinencia urinaria o fecal alcanza el 50%, y en la misma proporción son residentes estimados de larga duración (>6 meses). Todas estas características clínico-funcionales son significativamente más frecuentes en el anciano con diabetes que en el anciano no diabético.
El estudio nacional norteamericano de residencias realizado en el año 2004 sobre una muestra de 11.939 residentes, representativa de 1.320.000 personas ≥65 años, complementa esta información19. Este análisis ofrece diferencias significativas para el mismo tipo de población (diabético frente a no diabético) respecto a los siguientes sucesos:
- •
Consumo medio farmacológico: 10 principios activos por paciente/día frente a 8,4.
- •
Frecuencia de hospitalización anual: el 42,5 frente al 35%.
- •
Duración media de la estancia: 763 frente a 841 días.
Como vimos en los apartados anteriores, en los ancianos la función es un marcador pronóstico de expectativa de vida extraordinario, y en el caso de la diabetes las complicaciones clásicas explican menos del 40% de la discapacidad. Algunas entidades como la demencia, la depresión, la fractura de cadera o la sarcopenia se añaden como complicaciones mucho más habituales en los ancianos diabéticos que en los controles. Por ello, en geriatría se dice que el modelo terapéutico debe centrarse en el modelo funcional de atención que tenga por objetivo la prevención de la discapacidad.
Según la Sociedad Británica de Geriatría24, el tratamiento de los ancianos diabéticos ingresados en unidades de cuidados prolongados se complica por lo que denominan el «decálogo de las dificultades»:
- 1.
Las enfermedades neurodegenerativas y los trastornos afectivos son más frecuentes en estos niveles asistenciales e implican una ingestión de alimentos irregular.
- 2.
La elevada incidencia de sepsis, infecciones respiratorias, urinarias y de piel implica una tendencia a la hiperglucemia y a la descompensación.
- 3.
Las úlceras por presión son especialmente lesivas para el paciente con diabetes y causan a menudo estados hipercatabólicos.
- 4.
Con frecuencia la disartria, hipoacusia, disfasia o amaurosis pasan desapercibidas.
- 5.
Los ancianos incapacitados son especialmente propensos a presentar hipoglucemia.
- 6.
La multimorbilidad y la plurifarmacia incrementan notablemente la yatrogenia.
- 7.
Los horarios de ingesta deben adecuarse a los tratamientos hipoglucemiantes.
- 8.
No individualizar los casos según la comorbilidad, la funcionalidad y, por ello, los objetivos terapéuticos, asumiendo los mismos objetivos que en adultos.
- 9.
Falta de experiencia y conocimiento de la enfermedad entre los trabajadores.
- 10.
Carencia de dietistas, odontólogos, ópticos, podólogos, personal de enfermería especializado y médicos sensibilizados.
Basándonos en las guías terapéuticas actuales, incluiremos los siguientes puntos:
- •
Control glucémico individualizado, con objetivos laxos en pacientes muy incapacitados o con una expectativa de vida corta; para el resto se recomienda una hemoglobina glucosilada (HbA1c) del 7,5%25. Un estudio retrospectivo26 encontraba una mortalidad «en J», siendo éste precisamente el punto de menor mortalidad, al igual que en el metaanálisis llevado a cabo por Ray et al.27
- •
Control de la presión arterial en cifras inferiores a 130/85 mmHg.
- •
Control de los niveles de colesterol LDL en 130 mg/dL, o 100 mg/dL si existe enfermedad cardiovascular diagnosticada. Debe prestarse especial atención a los niveles bajos de colesterol, sobre todo en mayores de 85 años.
- •
Administración de ácido acetilsalicílico en dosis de 100 mg/día si no hay contraindicación.
- •
Tratamiento agresivo de las complicaciones macrovasculares y del pie diabético.
- •
Vigilancia estricta del riesgo de caídas y tratamiento de la osteoporosis complicada y no complicada.
- •
Valorar el ejercicio físico, tanto el entrenamiento aeróbico como de potencia, pues en ancianos con diabetes apenas dos sesiones semanales de repetición de ejercicios isométricos consiguen una mejora importante en la sensibilidad a la insulina28.
- •
Evitar la hipoglucemia grave. Aunque este aspecto es esencial en todos los pacientes, en ancianos es especialmente relevante por la asociación de ésta con la demencia, con un riesgo relativo de hasta 2,39 veces, más la asociación con caídas y, por tanto, con fractura de cadera29,30.
- •
La senectud se caracteriza por una disminución de la adaptabilidad ante los cambios internos o externos, así como por el incremento de la vulnerabilidad y de la mortalidad.
- •
La diabetes es un factor de riesgo para la institucionalización del anciano, y ésta constituye además un factor de mortalidad independiente de la diabetes.
- •
Las complicaciones crónicas diabetológicas clásicas explican menos del 40% de la discapacidad del anciano. Algunas entidades como la demencia, la depresión, la fractura de cadera o la sarcopenia se añaden como complicaciones mucho más frecuentes que las de la propia diabetes.
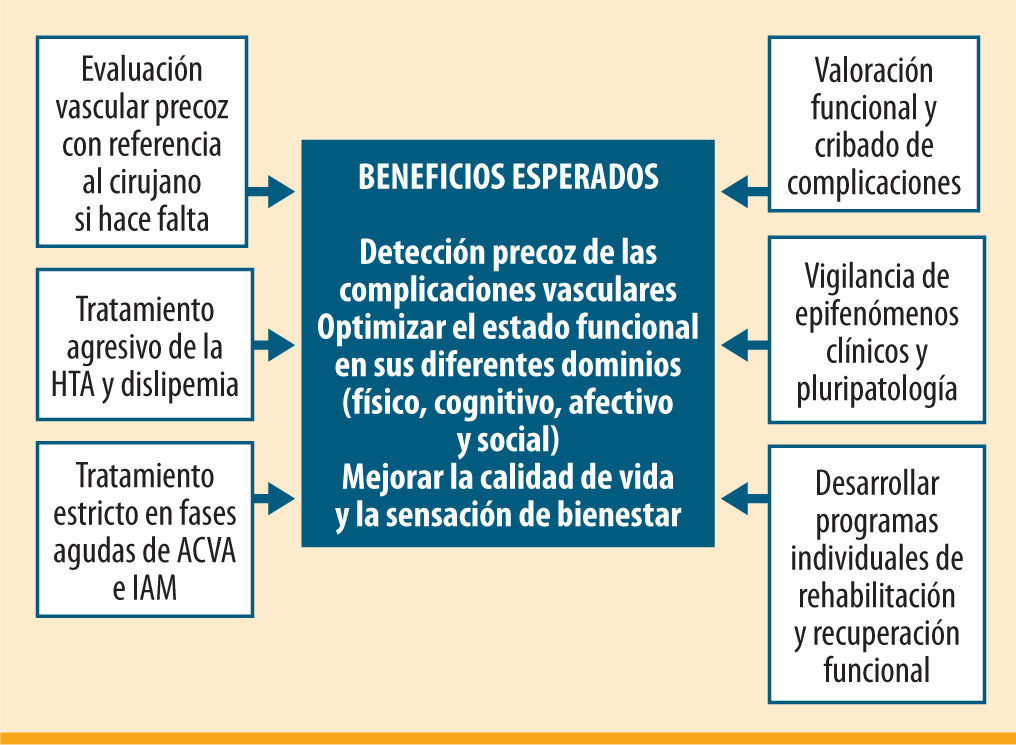
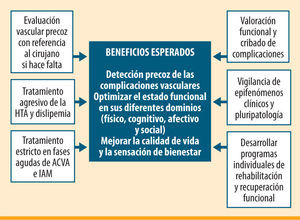
Estos puntos plasman lo que llamamos «modelo de atención al anciano con diabetes basado en la función» (figura 1), que refleja la peculiaridad de la atención a este segmento de población, que tanto va a crecer en los próximos años y del que tanto se desconoce31.
ConclusionesLa DM es una enfermedad de elevada prevalencia en los ancianos. Es un factor de riesgo para desarrollar discapacidad, que a su vez es un excelente marcador de supervivencia y calidad de vida. El deterioro funcional, mental o físico es el principal condicionante de internamiento en unidades de cuidados continuados y residencias de ancianos. Estos pacientes, además de estar más deteriorados desde el punto de vista funcional, tienen más comorbilidades y utilizan un mayor número de fármacos. Todos estos factores hacen más complejo el tratamiento e incrementan la yatrogenia. En los ancianos, toda decisión clínica debe buscar una mejoría en la capacidad funcional, con la consiguiente ganancia en calidad de vida, más que aumentar la expectativa de vida.
Declaración de potenciales conflictos de interesesLos autores de este artículo declaran no tener ningún conflicto de intereses en relación con el mismo.