El uso de inhibidores de la glicoproteína IIb-IIIa en los pacientes sometidos a intervencionismo coronario percutáneo de alto riesgo es cada vez más frecuente. En este estudio aleatorizado comparamos el abciximab (ABX) vs. el eptifibatide (EPT). Los objetivos principales fueron comparar los eventos clínicos adversos durante el primer mes (muerte, accidente cerebrovascular, nueva revascularización e infarto agudo de miocardio [IAM]) y las complicaciones vasculares en ambos grupos.
MétodosSe reclutaron 208 pacientes, que recibieron tras la coronariografía diagnóstica ABX (103) o EPT (105). Se incluyeron pacientes con síndrome coronario agudo sin elevación del segmento ST o ángor con enfermedad multivaso y lesiones coronarias complejas. Fueron excluidos los pacientes que tuvieron IAM con elevación del ST de menos de 24h de evolución.
ResultadosLas características clínicas y los hallazgos angiográficos fueron similares en el grupo de ABX y en el de EPT: porcentaje de diabetes 35,9 vs. 37,1%; afectación multivaso 79,6 vs. 76,1%, respectivamente (p=ns). No encontramos diferencias en eventos adversos: 22 pacientes (21%) en ABX vs. 26 pacientes (24%) en EPT (p=0,5). Murió un paciente del grupo ABX por una probable trombosis de stent a los 15 días y se diagnosticó IAM (troponina I>1ng/dl) en 21 vs. 26 pacientes (p=0,45). Hubo complicaciones vasculares en 8 pacientes tratados con ABX y en 4 pacientes tratados con EPT (p=0,22). No hubo ningún sangrado mayor ni hemorragias intracraneales. Se registraron 1 sangrado menor y 3 sangrados leves en cada grupo.
ConclusionesExisten resultados similares entre el ABX y el EPT en eventos clínicos adversos durante el primer mes, y un bajo porcentaje de complicaciones hemorrágicas en ambos grupos.
The use of platelet glycoprotein IIb/IIIa inhibitors (IGP) in patients undergoing high risk percutaneous coronary angioplasty (PCA) is increasing. In this prospective randomized study we compare abciximab (ABX) vs eptifibatide (EPT). The primary endpoints were to compare the incidence of major adverse events during the first month after PCA (death, stroke, the need for revascularisation, and myocardial infarction) and vascular complications in both groups.
MethodsA total of 208 patients were recruited, and received abciximab (103) or eptifibatide (105) after the coronary angioplasty. Patients with non-ST acute coronary syndrome or angina with multivessel coronary disease and complex lesions were included. Patients with ST-segment elevation myocardial infarction of less than 24 h of clinical progression were excluded.
ResultsClinical characteristics and baseline angiographic findings were similar in ABX and EPT: diabetic: 35.9 versus 37.1%; multivessel coronary disease 79.6 vs 76.1%, respectively (P=ns). No difference was observed in major adverse events: ABX 22 patients (21%) vs EPT 26 (24%), (P=0.5). There was a death in the ABX group, probably due to a stent thrombosis at 15 days after PCA: Myocardial Infarction (Troponin I >1ng/dl): 21 versus 26 patients (P=0.45). There were some vascular complications in 8 patients on ABX and 4 on EPT (P=0.22). There were no haemorrhagic complications or major bleeding. One minor and 3 slight bleedings were reported in each group.
ConclusionsNo difference was observed between ABX and EPT in major adverse events during the first month after PCA, and there was a small percentage of bleeding complications in both groups.
Los inhibidores de la glicoproteína IIb-IIIa (IGP) tienen un papel relevante como tratamiento coadyuvante en las intervenciones coronarias percutáneas (ICP) para la prevención de complicaciones trombóticas agudas y en el tratamiento inicial del síndrome coronario agudo sin elevación del segmento ST (SCASEST) de alto riesgo1–3. Si en el momento de realizar la ICP en estos pacientes no habían sido pretratados previamente con un IGP, el fármaco de elección para iniciar el tratamiento en el laboratorio de hemodinámica hasta el momento ha sido el abciximab (ABX), que ha demostrado un marcado beneficio en diferentes estudios4–8. Este fármaco es un anticuerpo monoclonal de alto peso molecular y de gran afinidad por su receptor, cuyo efecto antiplaquetario persiste más de 24h tras el cese de su administración. En un estudio de comparación directa entre dos IGP (ensayo TARGET9), el ABX fue superior al tirofiban en pacientes sometidos a ICP, reduciendo el objetivo combinado de muerte, infarto agudo de miocardio (IAM) no fatal y revascularización urgente del vaso tratado.
El eptifibatide (EPT) es una pequeña molécula (heptapéptido) altamente selectiva y que se disocia rápidamente de su receptor tras el cese de la infusión, por lo que su efecto persiste solo durante pocas horas (vida media plasmática de 2,5h). Ha demostrado igualmente en numerosos estudios previos10–12 su eficacia como tratamiento coadyuvante en las ICP.
En la práctica clínica habitual cada vez es más frecuente la realización de ICP complejas en pacientes de alto riesgo y, por tanto, ha existido un incremento en el uso de los IGP como coadyuvantes en este tipo de intervenciones para la prevención de complicaciones. Hasta la fecha no existen estudios que comparen la eficacia y la seguridad de estos 2 fármacos (ABX y EPT) en los pacientes sometidos a revascularización percutánea fuera de la fase aguda del IAM con elevación del segmento ST.
Hemos planteado la realización de un estudio monocéntrico y aleatorizado que compare la utilización de estos dos IGP (ABX y EPT), cuya administración se inicie en el laboratorio de hemodinámica, tras la realización de la coronariografía diagnóstica, en los pacientes que se van a someter a ICP considerada de alto riesgo.
Los objetivos principales de nuestro estudio fueron los siguientes:
- 1.
Incidencia en ambos grupos de eventos clínicos adversos intrahospitalarios y durante el primer mes: muerte, accidente cerebrovascular agudo, nueva revascularización urgente del vaso tratado e IAM no fatal. Se consideraron significativas las elevaciones de troponina I (TnI) cinco veces por encima del valor normal, es decir, >1ng/dl o un reascenso significativo de las cifras (× 2) tras la ICP en los pacientes que tuvieran los niveles elevados previamente.
- 2.
Incidencia de complicaciones vasculares. Para clasificar las hemorragias nos ajustamos a la definición de sangrado según los criterios del Thrombolysis in Myocardial Infarction: a) sangrado mayor (hemorragia intracraneal o sangrado clínicamente evidente o demostrado por técnicas de imagen con caída de hemoglobina Hb≥5g/dl); b) sangrado menor (sangrado no intracraneal clínicamente evidente o demostrado por técnicas de imagen con caída de Hb entre 3–5g/dl), y c) sangrado mínimo (sangrado no intracraneal clínicamente evidente o demostrado por técnicas de imagen con caída de Hb<3g/dl).
Igualmente se estudió la incidencia de oclusión vascular aguda o subaguda y las complicaciones graves en el sitio de punción (hematomas, fístulas arteriovenosas, etc.) que precisaran reparación quirúrgica.
Como objetivo secundario se estudió en ambos grupos la modificación de algunos parámetros analíticos tras la ICP: Tn I, Hb y plaquetas.
MétodosDesde octubre de 2006 a febrero de 2009 se incluyeron 208 pacientes consecutivos que cumplían los criterios del estudio. Una vez realizada la coronariografía diagnóstica a estos pacientes se aleatorizaban a recibir ABX (n=103) o EPT (n=105) como tratamiento coadyuvante para la realización de una angioplastia coronaria percutánea de alto riesgo. El tipo de fármaco era asignado mediante una tabla de números aleatorizados.
Se incluyeron pacientes a los que se consideró que debían recibir un IGP, bien por la situación clínica (como los SCASEST de alto riesgo: elevación de enzimas cardiacos, descenso del segmento ST o cambios dinámicos de la onda T, disfunción ventricular izquierda o diabetes mellitus) o por su anatomía coronaria (enfermedad multivaso, lesiones coronarias complejas o presencia de trombo). Los criterios de exclusión fueron: los pacientes con IAM con elevación del ST en fase aguda (en las primeras 24h de evolución desde el inicio de los síntomas), pacientes con SCASEST en fase muy precoz cuyos niveles de Tn I no hubieran alcanzado el pico máximo, shock cardiogénico, enfermedad no cardiaca con expectativa de vida inferior a 1 año, hemorragia activa o cirugía mayor en las 4 semanas previas, antecedentes de hemorragia intracraneal previa, trombocitopenia (<130.000plaquetas/mm3), insuficiencia renal crónica (cifras de creatinina >2,5mg/dl) y haber recibido cualquier IGP en los 15 días previos.
A todos los pacientes se les realizó antes del cateterismo una determinación analítica completa que incluía un hemograma, un estudio de coagulación y un estudio de bioquímica básico. Tras la ICP se sacaron determinaciones de enzimas cardiacas a las 6h, y a las 12h un hemograma y un nuevo control enzimático.
ProcedimientoTodos los pacientes eran tratados antes del cateterismo con ácido acetilsalicílico y con clopidogrel (se administraba una carga de 300mg si no lo tomaban previamente). Durante el procedimiento se administraba heparina sódica intravenosa en dosis de 50–70UI/kg asociado al IGP. El ABX se administraba con un bolo inicial de 0,25mg/kg seguido de una infusión continua intravenosa en dosis de 0,125μg/kg/min durante 12h. Para el EPT se administraban 2 bolos de 180μg/kg en un intervalo de 10min y una infusión continua de 2μg/kg/min durante 20h.
El acceso vascular fue por vía femoral en el 100% de los casos y el calibre utilizado fue 6 French. La retirada del introductor y el cierre de dicho acceso se realizaron con la implantación del dispositivo Angioseal® (Sant Jude Medical). No se administraba protamina al finalizar el procedimiento. El paciente permanecía 24h en decúbito y se hacía una exploración detallada del sitio de la punción para detectar posibles complicaciones vasculares. Se recogieron los eventos clínicos durante el período de hospitalización y a todos los pacientes se les realizó un seguimiento telefónico al mes.
Análisis estadísticoPara realizar el estudio descriptivo las variables cuantitativas se expresaron con la media±desviación típica y se compararon con el test de la t de Student. Las variables no paramétricas se expresaron como mediana (rango) y se compararon con el test de la U de Mann-Whitney. Las variables cualitativas se expresaron con valor absoluto y porcentaje y se compararon con el test de la χ2 de Pearson. Los datos se analizaron con el programa estadístico SPSS versión 12.0. Se consideró que había diferencia estadísticamente significativa si p<0,05.
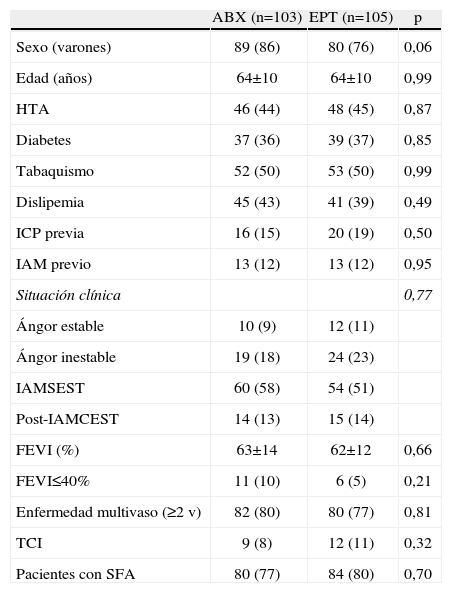
ResultadosNo hubo diferencias significativas en las características clínicas y angiográficas entre el grupo de pacientes tratados con ABX y el grupo de pacientes tratados con EPT (tabla 1). Las situaciones clínicas más frecuentes en ambos grupos fueron el infarto sin elevación del segmento ST (ABX 58 vs. EPT 51%) y la angina inestable (ABX 18 vs. EPT 23%). Igualmente, hubo un alto porcentaje de enfermedad coronaria multivaso (el 80 vs. el 77%). Tenían estenosis significativa del tronco coronario izquierdo 9 pacientes tratados con ABX y 12 pacientes tratados con EPT (p=0,3). El porcentaje de pacientes que recibió algún stent farmacoactivo fue elevado en ambos grupos (el 77 vs. el 80%).
Características clínicas y angiográficas
| ABX (n=103) | EPT (n=105) | p | |
| Sexo (varones) | 89 (86) | 80 (76) | 0,06 |
| Edad (años) | 64±10 | 64±10 | 0,99 |
| HTA | 46 (44) | 48 (45) | 0,87 |
| Diabetes | 37 (36) | 39 (37) | 0,85 |
| Tabaquismo | 52 (50) | 53 (50) | 0,99 |
| Dislipemia | 45 (43) | 41 (39) | 0,49 |
| ICP previa | 16 (15) | 20 (19) | 0,50 |
| IAM previo | 13 (12) | 13 (12) | 0,95 |
| Situación clínica | 0,77 | ||
| Ángor estable | 10 (9) | 12 (11) | |
| Ángor inestable | 19 (18) | 24 (23) | |
| IAMSEST | 60 (58) | 54 (51) | |
| Post-IAMCEST | 14 (13) | 15 (14) | |
| FEVI (%) | 63±14 | 62±12 | 0,66 |
| FEVI≤40% | 11 (10) | 6 (5) | 0,21 |
| Enfermedad multivaso (≥2v) | 82 (80) | 80 (77) | 0,81 |
| TCI | 9 (8) | 12 (11) | 0,32 |
| Pacientes con SFA | 80 (77) | 84 (80) | 0,70 |
ABX: abciximab; EPT: eptifibatide; FEVI: fracción de eyección del ventrículo izquierdo; HTA: hipertensión arterial; IAM: infarto agudo de miocardio; IAMSEST: infarto agudo de miocardio sin elevación del segmento ST; ICP: intervenciones coronarias percutáneas; Post-IAMCEST: infarto agudo de miocardio con elevación del segmento ST >24 h de evolución; SFA: stent farmacoactivo; TCI: enfermedad del tronco coronario izquierdo.
Hubo pérdida de una rama lateral importante en 1 paciente tratado con ABX y en 2 pacientes tratados con EPT al tratar el vaso principal de una bifurcación. En el resto de los pacientes se consiguió éxito angiográfico y TIMI 3 final. Se produjo durante el procedimiento un fenómeno de «no-reflow» severo en 1 paciente tratado con ABX y en 5 pacientes tratados con EPT (p=0,10), que fueron resueltos con las medidas habituales.
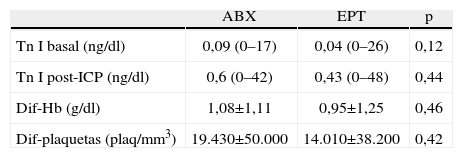
La variación de los parámetros analíticos viene reflejada en la tabla 2. La mediana de cifras de Tn I basal y tras ICP fue de 0,09–0,6ng/dl para el ABX y de 0,04–0,42ng/dl para el EPT (p=ns). La cifra de hemoglobina disminuyó tras ICP en los pacientes tratados con ABX una media de 1,08±1,11g/dl y en los pacientes tratados con EPT una media de 0,95±1,25g/dl (p=0,4), siendo la disminución >3g/dl en 5 pacientes de cada grupo (p=0,9). Las plaquetas disminuyeron en los pacientes tratados con ABX una media de 19.430±50.000/mm3 y en los pacientes tratados con EPT una media de 14.010±38.200/mm3 (p=0,4). Hubo plaquetopenia<100.000plaquetas/mm3 tras ICP en 4 pacientes tratados con ABX y en 1 paciente tratado con EPT (p=0,17), sin presentar episodios hemorrágicos ninguno de ellos.
Parámetros bioquímicos basales y posprocedimiento
| ABX | EPT | p | |
| Tn I basal (ng/dl) | 0,09 (0–17) | 0,04 (0–26) | 0,12 |
| Tn I post-ICP (ng/dl) | 0,6 (0–42) | 0,43 (0–48) | 0,44 |
| Dif-Hb (g/dl) | 1,08±1,11 | 0,95±1,25 | 0,46 |
| Dif-plaquetas (plaq/mm3) | 19.430±50.000 | 14.010±38.200 | 0,42 |
Se expresan la mediana y el rango de valores.
ABX: abciximab; Dif-Hb: hemoglobina basal-hemoglobina post-ICP; Dif-plaquetas: plaquetas basales-plaquetas post-ICP; EPT: eptifibatide; ICP: intervención coronaria percutánea; Tn: troponina.
Solo precisó transfusión sanguínea 1 paciente tratado con EPT debido a un hematoma inguinal importante con repercusión hemodinámica. Se suspendió precozmente la perfusión del IGP en 8 pacientes tratados con ABX y en 7 pacientes tratados con EPT por sangrados leves autolimitados.
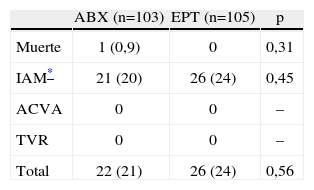
Eventos clínicos adversosNo hubo diferencias en los eventos clínicos adversos entre los 2 grupos (tabla 3). Hubo una muerte en el grupo ABX por probable trombosis de stent (muerte súbita en el domicilio a los 15 días). En cuanto a la elevación de los niveles de Tn I significativas >1ng/dl, hubo 21 pacientes tratados con ABX vs. 26 pacientes tratados con EPT (p=0,45), siendo la cifra de TnI>5ng/dl en 9 vs. 12 pacientes (p=0,5). Todos los IAM observados fueron relacionados con el procedimiento, no hubo ninguno espontáneo dentro del primer mes tras la ICP. No hubo ningún accidente cerebral vascular ni alguna nueva revascularización urgente del vaso tratado.
Eventos clínicos adversos en el primer mes tras las intervenciones coronarias percutáneas
| ABX (n=103) | EPT (n=105) | p | |
| Muerte | 1 (0,9) | 0 | 0,31 |
| IAM* | 21 (20) | 26 (24) | 0,45 |
| ACVA | 0 | 0 | – |
| TVR | 0 | 0 | – |
| Total | 22 (21) | 26 (24) | 0,56 |
ABX: abciximab; ACVA: accidente cerebrovascular agudo; EPT: eptifibatide; IAM: infarto agudo de miocardio; TVR: revascularización urgente del vaso tratado.
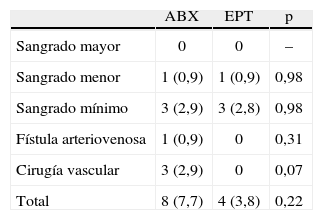
En cuanto a las complicaciones vasculares, no hubo diferencias significativas entre ambos grupos (8 pacientes tratados con ABX vs. 4 pacientes tratados con EPT; p=0,22) (tabla 4). No hubo sangrados mayores; hubo 1 sangrado menor en cada grupo (hematoma inguinal importante con descenso de Hb>3g/dl, precisando transfusión sanguínea el del grupo tratado con EPT). Se detectaron 3 sangrados leves en cada grupo (todos hematomas inguinales). Un paciente del grupo ABX desarrolló una pequeña fístula arteriovenosa a nivel femoral como complicación en el sitio de punción, que se trató de forma conservadora y no requirió cirugía vascular.
Complicaciones vasculares
| ABX | EPT | p | |
| Sangrado mayor | 0 | 0 | – |
| Sangrado menor | 1 (0,9) | 1 (0,9) | 0,98 |
| Sangrado mínimo | 3 (2,9) | 3 (2,8) | 0,98 |
| Fístula arteriovenosa | 1 (0,9) | 0 | 0,31 |
| Cirugía vascular | 3 (2,9) | 0 | 0,07 |
| Total | 8 (7,7) | 4 (3,8) | 0,22 |
Definición del sangrado según los criterios Thrombolysis in Myocardial Infarction: sangrado mayor (hemorragia intracraneal o sangrado clínicamente evidente o demostrado por técnicas de imagen con caída de hemoglobina ≥5g/dl); sangrado menor (sangrado no intracraneal clínicamente evidente o demostrado por técnicas de imagen con caída de hemoglobina entre 3–5g/dl), y sangrado mínimo (sangrado no intracraneal clínicamente evidente o demostrado por técnicas de imagen con caída de hemoglobina <3g/dl).
ABX: abciximab; EPT: eptifibatide.
Hubo 3 pacientes tratados con ABX que requirieron cirugía vascular en los días siguientes a la ICP. Dos de ellos tenían previamente enfermedad arterial periférica y sufrieron isquemia arterial subaguda a los pocos días por trombosis de la arteria femoral y precisaron embolectomía. El otro paciente sufrió una isquemia arterial aguda a las pocas horas de la ICP y también requirió cirugía urgente.
DiscusiónLa eficacia del ABX como tratamiento coadyuvante en el contexto del IAM con elevación del segmento ST ha sido demostrado por estudios previos e incluido en las guías de práctica clínica13,14.
Del mismo modo, en varios estudios se ha contrastado el beneficio del uso de IGP en los SCASEST en pacientes sometidos a ICP. Este beneficio es mayor en el SCASEST de alto riesgo (elevación de Tn I, depresión del segmento ST en el electrocardiograma) que en los de bajo o moderado riesgo e igualmente esto ha quedado plasmado en las distintas guías15–17. No obstante, la utilización de IGP también incrementa el riesgo de complicaciones hemorrágicas en el SCASEST. Estudios recientes demostraron el impacto que producen las hemorragias en el pronóstico y su relación directa con la mortalidad18,19.
No existen en la literatura médica muchas publicaciones que comparen la eficacia y la seguridad de varios IGP en los pacientes sometidos a intervencionismo coronario percutáneo. Recientemente se publicó un metaanálisis de 5 estudios randomizados que comparaban el ABX frente al tirofiban o al EPT en pacientes a los que se realizaba angioplastia primaria, sin encontrarse diferencias en términos de mortalidad a los 30 días, reinfarto o sangrados mayores20.
El uso de los IGP en los pacientes con ángor estable, pero con anatomía coronaria compleja, enfermedad multivaso u otros factores que hacen que la ICP no sea sencilla, no está avalada por estudios clínicos; sin embargo, su uso es cada vez más frecuente en los laboratorios de hemodinámica.
A día de hoy no existen estudios directos que comparen el ABX y el EPT en los pacientes que se someten a ICP considerada de alto riesgo fuera del contexto del IAM con elevación del ST. En nuestro estudio excluimos a los pacientes con IAM con elevación del ST en las primeras 24h de evolución y también a los SCASEST con Tn I elevada que no hubieran alcanzado el pico enzimático (aquellos con niveles que no estuvieran en descenso en el momento de la ICP) para que no interfirieran en los resultados a la hora de buscar las elevaciones significativas de los marcadores de daño miocárdico debidas al procedimiento.
Nuestros resultados no muestran diferencias entre los 2 grupos en la incidencia de eventos clínicos, con muy bajo porcentaje combinado de muerte, accidente cerebrovascular y nueva revascularización urgente. En cuanto al aumento de los marcadores de daño miocárdico tras la ICP los porcentajes igualmente fueron similares, tanto para el nivel de corte establecido (Tn>1ng/dl: el 20 vs. el 24%) como para las cifras más elevadas (Tn>5ng/dl: el 8 vs. el 11%). Este nivel de corte hace que el porcentaje de IAM periprocedimiento en ambos grupos sea más elevado que en los estudios publicados con anterioridad, aunque en estos la definición de IAM venía definida por elevaciones de la creatin fosfoquinasa. También pensamos que puede reflejar y ser un índice de la complejidad de la ICP en estos pacientes. La gran mayoría de estos pacientes con Tn I<5ng/dl permanecían asintomáticos tras la ICP, sin repercusión clínica. Si tomamos el nivel de Tn I>5ng/dl, los porcentajes de eventos adversos combinados son similares a los publicados previamente para ambos IGP8,11,12.
El estudio de los parámetros analíticos mostró un descenso leve de las cifras de hemoglobina y de plaquetas tras la ICP en ambos grupos. La plaquetopenia<100.000plaquetas/mm3 fue más frecuente en los pacientes tratados con ABX, que al igual que está descrito en estudios previos ocurre con frecuencia desde las primeras horas tras la infusión del fármaco21–22. En un estudio reciente se demostró la relación directa entre la plaquetopenia y el sangrado, y su influencia sobre el pronóstico23. En nuestro estudio ningún paciente requirió transfusión de plaquetas y los niveles se recuperaron tras la suspensión del fármaco.
La incidencia de hemorragias ha sido reducida y similar en ambos grupos. La ausencia de sangrados mayores en nuestro estudio sugiere que una buena selección de los pacientes hace que la administración de los IGP sea bastante segura cuando se va a realizar una ICP compleja. Para pacientes de edad avanzada y con comorbilidad importante una alternativa podría ser la bivalirudina que, como se ha demostrado en el estudio Acute Catheterization and Urgent Intervention Triage Strategy (ACUITY)24, tiene menor incidencia de hemorragias que el EPT, con una incidencia de eventos clínicos adversos similar.
Por último, en cuanto a la mayor necesidad de cirugía vascular en el grupo tratado con ABX, en principio creemos que no se pueden sacar conclusiones importantes, al ser todos los casos por causa isquémica y tener la mayoría de los casos enfermedad vascular periférica severa documentada previamente.
LimitacionesAl ser nuestro estudio monocéntrico, la principal limitación de este es el tamaño muestral, que puede ser pequeño para demostrar diferencias entre ambos grupos. Nuestros resultados deberán ser confirmados por futuros estudios multicéntricos con un número mayor de pacientes. En este estudio no se plantearon resultados a medio ni a largo plazo.
ConclusionesEl tratamiento con ABX y con EPT en los pacientes sometidos a intervencionismo coronario percutáneo por vía arterial femoral fuera de la fase aguda del IAM con elevación de ST tiene unos resultados similares en los eventos clínicos adversos durante el primer mes, así como una baja tasa de complicaciones hemorrágicas en ambos grupos.