El foramen oval es mayoritariamente un hallazgo incidental, aunque se ha asociado a accidentes cerebrovasculares embólicos, migrañas y otras entidades clínicas. La evidencia existente aún no ha establecido el papel preciso que tiene el foramen oval permeable en la patogenia de estas entidades, ni su tratamiento óptimo. En este artículo se abordará este tema, prestando especial atención a la controversia que supone la indicación del cierre percutáneo del mismo.
The foramen ovale usually appears as an incidental finding, however, it has been associated with cerebrovascular accidents, migraines and other clinical conditions. Existing evidence has not yet established the precise role that patent foramen ovale has in the pathogenesis of these diseases, or its optimal treatment. This article will address this issue, with particular attention to the controversy of the indication of percutaneous transcatheter closure.
El foramen oval es una comunicación interauricular normal durante la vida fetal, y persiste después del nacimiento en aproximadamente el 25% de los individuos1. Mayoritariamente es un hallazgo incidental, aunque por ser una ruta potencial para embolismos paradójicos, se ha asociado a accidentes cerebrovasculares embólicos, migrañas y otras entidades clínicas. La evidencia existente aún no ha establecido el papel preciso que tiene el foramen oval permeable (FOP) en la patogenia de estas entidades, ni su tratamiento óptimo.
ClínicaIctus criptogénicoLa incidencia de enfermedad cerebrovascular en España oscila entre 120-350 casos/100.000 habitantes año, multiplicándose por 10 en población >70 años de edad2.
Hay múltiples causas posibles para los ictus isquémicos, y en hasta el 40% de ellos no se encuentra una etiología clara, denominándose ictus criptogénicos (IC)3–5.
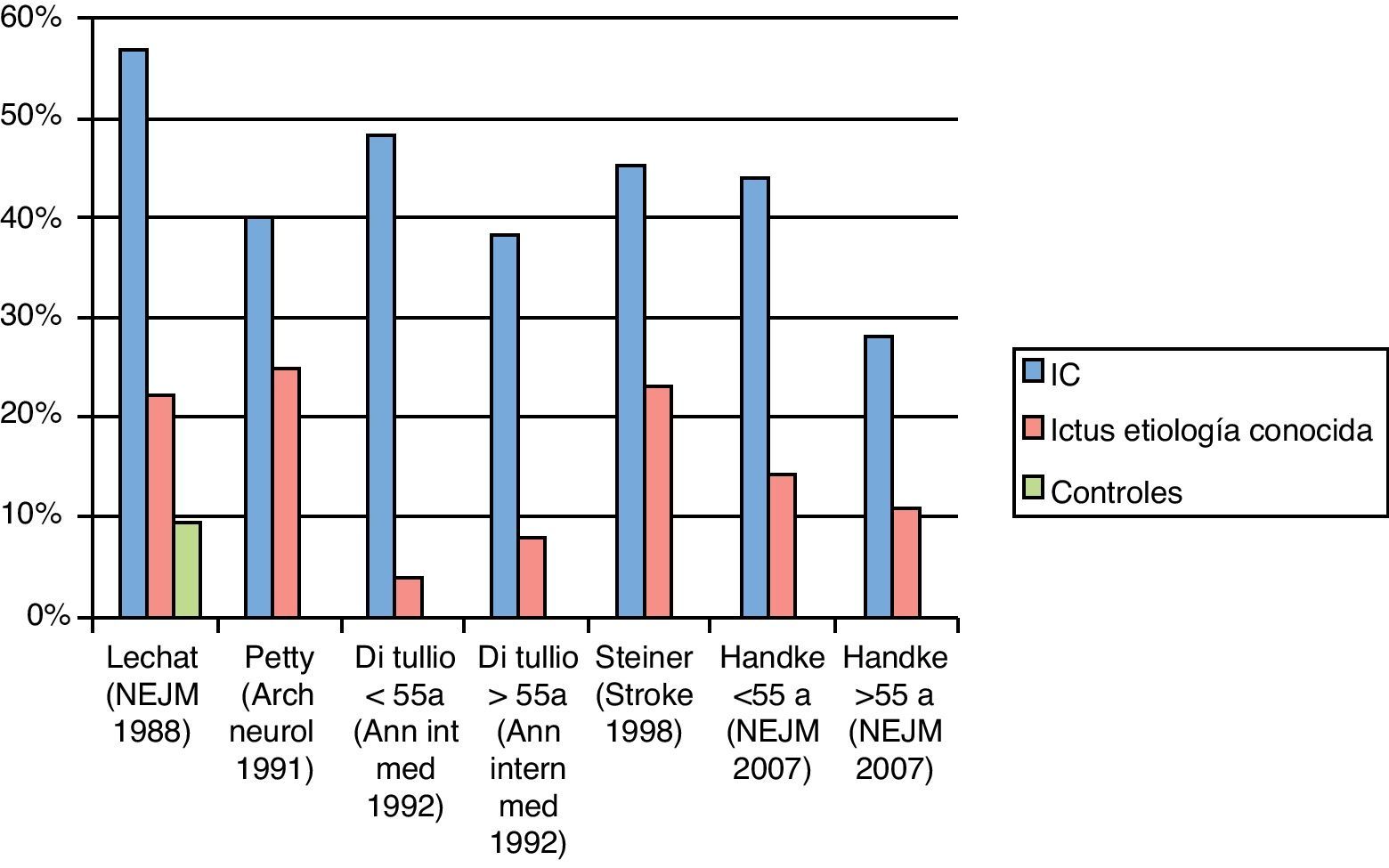
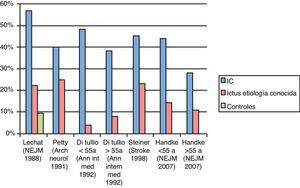
Existen datos contradictorios con relación a la asociación entre FOP e IC6–9. Lechat describió por primera vez una prevalencia de FOP mayor en pacientes con ictus (40%) que en controles (10%). Entre aquellos con IC, la prevalencia de FOP fue del 56% y en pacientes con ictus de causa identificada, del 21%6. Otros estudios han mostrado resultados similares, sugiriendo la asociación entre FOP e IC, especialmente en pacientes jóvenes10–12. Tomándolos en conjunto, sugieren que el FOP es más común en pacientes con un IC que en la población general (50-60% vs. 20-25%) o que en pacientes con ictus con etiología conocida (fig. 1).
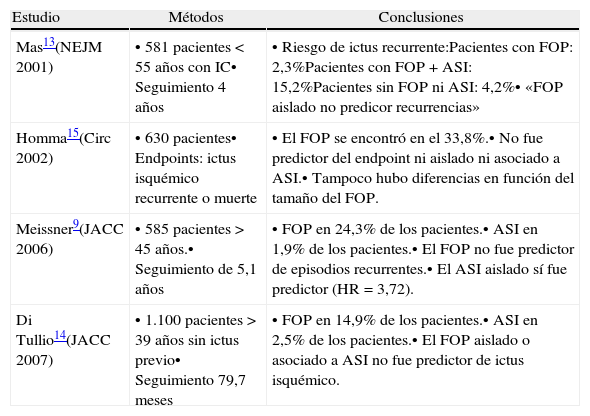
A pesar de estas evidencias, la mayoría de los estudios prospectivos no han demostrado una asociación clara9,13–15 (tabla 1). No es sorprendente, sin embargo, que existiendo un FOP en el 25% de la población general, solo una pequeña proporción de personas con FOP tengan factores adicionales que incrementen el riesgo de que un émbolo atraviese o se forme en el FOP.
Estudios en contra de asociación del foramen oval permeable con ictus criptogénico
| Estudio | Métodos | Conclusiones |
| Mas13(NEJM 2001) | • 581 pacientes<55 años con IC• Seguimiento 4 años | • Riesgo de ictus recurrente:Pacientes con FOP: 2,3%Pacientes con FOP+ASI: 15,2%Pacientes sin FOP ni ASI: 4,2%• «FOP aislado no predicor recurrencias» |
| Homma15(Circ 2002) | • 630 pacientes• Endpoints: ictus isquémico recurrente o muerte | • El FOP se encontró en el 33,8%.• No fue predictor del endpoint ni aislado ni asociado a ASI.• Tampoco hubo diferencias en función del tamaño del FOP. |
| Meissner9(JACC 2006) | • 585 pacientes>45 años.• Seguimiento de 5,1 años | • FOP en 24,3% de los pacientes.• ASI en 1,9% de los pacientes.• El FOP no fue predictor de episodios recurrentes.• El ASI aislado sí fue predictor (HR=3,72). |
| Di Tullio14(JACC 2007) | • 1.100 pacientes>39 años sin ictus previo• Seguimiento 79,7 meses | • FOP en 14,9% de los pacientes.• ASI en 2,5% de los pacientes.• El FOP aislado o asociado a ASI no fue predictor de ictus isquémico. |
ASI: aneurisma del septo interauricular; FOP: foramen oval permeable; IC: ictus criptogénico.
Del Sette et al.16 reportaron por primera vez una asociación entre la migraña con aura y la presencia de shunts derecha-izquierda detectados con Doppler transcraneal.
Algunas hipótesis sugieren que estas migrañas se producen por el paso de pequeños émbolos venosos a través del FOP3.
Se ha descrito una prevalencia de FOP del 48% en pacientes con migraña con aura, del 23% en pacientes sin aura y del 20% en el grupo control3.
Además, en los últimos años se ha señalado que la migraña es un factor independiente de accidentes cerebrovasculares isquémicos, fundamentalmente en mujeres <45 años que presentan migraña con aura3.
Relación del foramen oval permeable con otras patologíasEl FOP se ha asociado con muchas otras patologías, incluyendo el síndrome de platipnea-ortodesoxia, síndrome de descompresión, embolias sistémicas y demencia tipo Alzheimer3.
Factores asociados a embolismos paradójicos en pacientes con foramen oval permeableAneurisma del septo interauricularSe considera que hay aneurisma del septo interauricular (ASI) cuando el septo interauricular protruye en las aurículas durante el ciclo respiratorio teniendo al menos un desplazamiento mediolateral >15mm Su prevalencia en la población general varía entre 0,2-4,9%3.
El 33% de los pacientes con ASI presentan FOP, siendo además el FOP más grande en estos pacientes3.
Ls asociación del ASI con el riesgo de ictus recurrente es controvertida. La combinación de FOP y ASI emergió como un predictor de riesgo de ictus recurrente en algunos artículos11,13, pero en otros, ni el FOP aislado ni en combinación con el ASI se asoció con el aumento de riesgo de ictus5,14,15.
Red de ChiariLa red de Chiari es un remanente embriológico presente en un 2-3% de la población. El 83% de los individuos con red de Chiari también presentan FOP y el 24%, ASI. Además, es más frecuente en los pacientes con IC que en controles, lo que indica que podría facilitar la embolia paradójica3.
Tamaño del foramenLos diámetros del FOP en autopsia varían entre 1-19mm, y aumentan con la edad1.
La literatura es incosistente con relación al riesgo de IC que supone el tamaño del foramen. Algunos estudios sugieren que los pacientes con embolismos paradójicos e ictus recurrentes tienen un FOP de mayor tamaño que los controles.
TratamientoMigrañasDiversos estudios no aleatorizados han descrito una resolución completa de la migraña en el 60% de los pacientes tras el cierre percutáneo del FOP y una mejoría sintomática en el 40%3. Sin embargo, este beneficio no se ha confirmado en ensayos aleatorizados.
El ensayo MIST estudió prospectivamente la efectividad del cierre percutáneo del FOP en el tratamiento de la migraña con aura. Aleatorizó a 147 pacientes a someterse a un cierre percutáneo o a un procedimiento simulado. Todos recibieron aspirina y clopidogrel. No hubo diferencias significativas en el cese de la cefalea entre los 2 grupos, aunque el grupo del cierre percutáneo mostró una mayor reducción en los días de migraña. Estos resultados pueden haberse visto afectados por varios sesgos metodológicos17.
Están en marcha otros 2 estudios prospectivos, PRIMA y PREMIUM4. Hasta que sus resultados estén disponibles, el papel del cierre percutáneo del FOP en el tratamiento de las migrañas es muy discutible, y actualmente no hay evidencia suficiente para recomendarlo.
Síndrome de platipnea-ortodesoxiaActualmente el cierre percutáneo podría considerarse el tratamiento de elección3, con una tasa inicial de éxito cercana al 100% y consiguiendo una resolución de los síntomas en todos los pacientes y un aumento en la saturación de oxígeno con una baja incidencia de complicaciones3.
Infarto cerebral criptogénicoLas opciones terapéuticas disponibles para la prevención secundaria incluyen el tratamiento médico y el cierre percutáneo o quirúrgico (tabla 2).
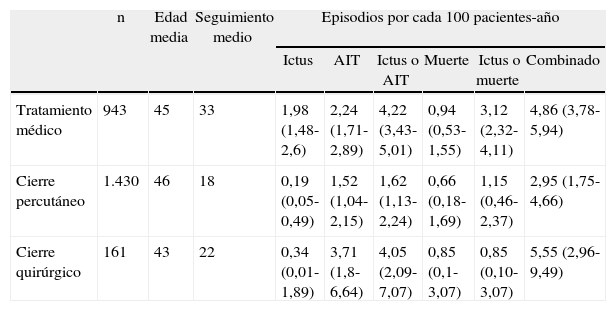
. Resumen de resultados de opciones terapéuticas en pacientes con foramen oval permeable e ictus. Resultados expresados con intervalo de confianza del 95%
| n | Edad media | Seguimiento medio | Episodios por cada 100 pacientes-año | ||||||
| Ictus | AIT | Ictus o AIT | Muerte | Ictus o muerte | Combinado | ||||
| Tratamiento médico | 943 | 45 | 33 | 1,98 (1,48-2,6) | 2,24 (1,71-2,89) | 4,22 (3,43-5,01) | 0,94 (0,53-1,55) | 3,12 (2,32-4,11) | 4,86 (3,78-5,94) |
| Cierre percutáneo | 1.430 | 46 | 18 | 0,19 (0,05-0,49) | 1,52 (1,04-2,15) | 1,62 (1,13-2,24) | 0,66 (0,18-1,69) | 1,15 (0,46-2,37) | 2,95 (1,75-4,66) |
| Cierre quirúrgico | 161 | 43 | 22 | 0,34 (0,01-1,89) | 3,71 (1,8-6,64) | 4,05 (2,09-7,07) | 0,85 (0,1-3,07) | 0,85 (0,10-3,07) | 5,55 (2,96-9,49) |
AIT: accidente isquémico transitorio.
Modificada de Homma et al.17.
En la mayoría de las series, el riesgo anual de IC recurrente sin ninguna forma de tratamiento es del 6-8%. Tanto con tratamiento médico o con cierre percutáneo, el riesgo se reduce al 2-4%. Que las recurrencias no se eliminen completamente con un tratamiento u otro no sorprende, ya que el IC tiene múltiples potenciales etiologías y el FOP solo es una de ellas. La cuestión real es si el tratamiento médico, el cierre del FOP o la combinación de ambos serán superiores en la prevención de episodios en determinados pacientes.
Tratamiento quirúrgicoLos resultados obtenidos con la cirugía son similares a los de dispositivos percutáneos, incluso con una mayor tasa de recurrencias en pacientes sometidos a cierre quirúrgico18 (tabla 2). La frecuencia de complicaciones es mayor que en el percutáneo, con una tasa de ictus postoperatorio de hasta 3,5% y una mortalidad del 1,5%3.
Su naturaleza invasiva la hace menos atractiva que el tratamiento médico o transcatéter, quedando limitada a casos seleccionados.
Técnicas quirúrgicas alternativas, como la cirugía mínimamente invasiva o el cierre endoscópico, tampoco superan los resultados del tratamiento percutáneo3.
Tratamiento médicoNumerosos estudios no controlados han mostrado un aparente beneficio del tratamiento médico después de un IC. Se ha descrito una tasa anual de ictus/accidente isquémico transitorio (AIT) de 4,22% con tratamiento médico18 (tabla 2). Sin embargo, el tratamiento médico óptimo para la prevención de IC recurrente (antiagregante/anticoagulante) sigue siendo controvertido.
El estudio WARSS fue el primero aleatorizado que comparaba el efecto de la warfarina y la aspirina después de un ictus isquémico no cardioembólico. Reunió 2.206 pacientes, y tras 2 años de seguimiento no encontró diferencias en la tasa de recurrencia o muerte ni en la de hemorragias19.
De forma similar, en el estudio de Lausana20 se siguió a 140 pacientes con FOP e IC tratados con aspirina, warfarina o cierre quirúrgico, a elección del médico. Tras un seguimiento de 3 años, no hubo diferencias en la tasa de infarto recurrente o muerte entre los distintos tratamientos.
El único estudio aleatorizado que comparó aspirina y warfarina en pacientes con FOP e IC es el PICSS, un subanálisis del WARSS. No se encontraron diferencias en la tasa de infartos recurrentes en el seguimiento a 2 años. Sin embargo, los pacientes tratados con warfarina presentaron mayor tasa de hemorragias menores15.
Por el contrario, algunos estudios sugieren la superioridad de la warfarina y diversos autores la consideran el tratamiento de elección3.
Sin haber por tanto suficiente evidencia, las mayoría de guías clínicas americanas, así como las de la Sociedad Española de Neurología, recomiendan el tratamiento antiagregante como primera elección y reservan la anticoagulación a los pacientes con trombosis venosa profunda o en estados de hipercoagulabilidad3,21.
Hay que destacar que el papel de los nuevos anticoagulantes orales en este contexto aún está por estudiar. La ausencia de necesidad de monitorización y las menores tasas de sangrado podrían decantar la balanza hacia el tratamiento médico al compararlo con el tratamiento percutáneo.
Tratamiento transcatéterDesde que fue descrito por primera vez en 1992, varios grupos han definido su seguridad y eficacia4. La tasa de éxito es del 86-100% y la recurrencia anual de ictus/AIT es del 1,62% (tabla 2), lo que en la mayoría de las ocasiones refleja cierres incompletos o formación de trombos en el dispositivo18.
Las complicaciones de este procedimiento son infrecuentes: <1,5% de complicaciones mayores (taponamiento, muerte, hemorragia mayor, embolia pulmonar o necesidad de cirugía) y 7,9% de complicaciones menores (arritmia, fractura/embolización del dispositivo, embolia aérea, hematoma femoral o fístula)3,18.
Actualmente, ninguno de los múltiples dispositivos disponibles para el cierre del FOP ha sido aprobado por la Food and Drug Administration, y el procedimiento se realiza con dispositivos aprobados para otras indicaciones.
A todos los pacientes se les recomienda 3-6 meses de tratamiento antiagregante (aspirina o clopidogrel) tras el procedimiento, y en algunas instituciones se combina con tratamiento anticoagulante3, en especial en pacientes con estados de hipercoagulabilidad.
Otras alternativas percutáneasRecientemente se ha utilizado la radiofrecuencia como método percutáneo de cierre del FOP y otras alternativas terapéuticas basadas en sistemas automáticos de sutura, o en dispositivos bioabsorbibles que están en desarrollo3.
Tratamiento médico frente a cierre percutáneoAlgunos estudios no aleatorizados han sugerido que el cierre percutáneo es superior al tratamiento médico en la reducción de recurrencia de ictus/AIT (1,62% vs. 4,22%).
Sin embargo, esta hipótesis se basa en datos subóptimos difíciles de interpretar, ya que estos estudios tenían una metodología heterogénea y estaban sujetos a sesgos de selección18. Por estos motivos, se pusieron en marcha varios ensayos aleatorizados comparando el cierre del FOP con el tratamiento percutáneo4.
CLOSURE I fue el primero con este objetivo y el único cuyos resultados están disponibles5. Fue diseñado para analizar si el cierre percutáneo usando un dispositivo STARFlex (NMT Medical, Boston, Massachusetts) asociado a tratamiento médico es superior al tratamiento médico aislado para prevenir ictus o AIT en pacientes con FOP (con o sin ASI). Se reclutaron 909 pacientes ≤60 años. Los endpoints primarios fueron la incidencia de ictus/AIT en 2 años, la mortalidad por cualquier causa en los primeros 30 días, y la mortalidad neurológica entre los 31 días y los 2 años.
El estudio no demostró la superioridad del cierre percutáneo asociado a tratamiento médico (6 meses de aspirina y clopidogrel seguidos de 18 meses de aspirina) sobre el tratamiento médico aislado (24 meses de warfarina o aspirina o su combinación). El ASI no resultó ser un factor de riesgo en este estudio, si bien los pacientes con ASI grandes y redundantes, que podrían ser los de mayor riesgo, fueron excluidos. En el grupo de cierre percutáneo se produjeron un 3% de complicaciones vasculares mayores relacionadas con el procedimiento, destacando que muchos centros tenían poca experiencia con esta técnica. Hubo una preocupante tasa de fibrilación auricular periprocedimiento (5,7%) con este dispositivo, que no se ha visto en otras series. Se encontró una explicación alternativa no relacionada con el embolismo paradójico en el 80% de los pacientes con ictus recurrente o AIT. Esto realza la necesidad de evaluar mejor a los pacientes para detectar causas alternativas y la necesidad de estudios para examinar la eficacia potencial del cierre percutáneo en poblaciones mejor seleccionadas.
Este estudio presenta varias limitaciones. En primer lugar, fue diseñado para detectar una reducción de riesgo de episodios de 2/3 en el grupo «invasivo». Por ello, no tuvo la potencia necesaria para detectar diferencias menores.
El AIT fue incluido como endpoint, a pesar de ser un objetivo menos preciso, por la imposibilidad de alcanzar un tamaño muestral adecuado si solo se hubiera considerado el ictus. Además, no se realizó RM a ningún paciente y la presencia de ictus/AIT se realizó por criterios clínicos.
La dificultad para seleccionar pacientes en este estudio hace sospechar la posible falta de representatividad de sus resultados en la población, ya que a muchos pacientes se les realizó el cierre percutáneo por decisión propia o del médico responsable, o fueron exluidos por presentar alto riesgo4.
Además incluyeron ictus causados por causas distintas al FOP, como los ictus lacunares, frecuentemente producidos por daños intrínsecos de las pequeñas arterias cerebrales, y en los que no cabría esperar beneficio al cerrar el FOP.
Por otro lado, el dispositivo STARFlex ya no está disponible, por tener tasas de shunt residual y de trombosis asociadas mayores que otros.
Otros 3 ensayos, PC-Trial, RESPECT y REDUCE, están en marcha. El PC-Trial compara el cierre percutáneo del FOP con tratamiento médico (warfarina durante 6 meses seguida de tratamiento antiagregante). Los edpoints del RESPECT PFO trial fueron muerte o accidente cerebrovascular, y el REDUCE está diseñado específicamente para comparar tratamiento antiagregante aislado contra antiagregación y cierre del FOP y tiene como endpoints duros el ictus recurrente confirmado con RM cerebral o AIT. El reclutamiento en estos ensayos ha sido lento, posiblemente debido a la preferencia del paciente o el médico por un tratamiento u otro por diversas razones, particularmente en pacientes de alto riesgo. Habrá que tener esto en cuenta al interpretarlos pensando a qué población pueden aplicarse4.
Con la evidencia existente hasta la fecha, las recientes guías de la Sociedad Española de Neurología no recomiendan el cierre percutáneo por no considerarlo superior al tratamiento médico21. Tampoco las guías de la AHA/American Stroke Association lo recomiendan tras un primer episodio, pero lo consideran en pacientes que, estando en tratamiento médico, presentan un segundo episodio3.
ConclusiónEl tratamiento del FOP, especialmente en pacientes con IC, no está definido.
A pesar del entusiasmo inicial para eliminar la causa teórica del IC con el cierre percutáneo, hoy en día no hay evidencia suficiente de que sea superior al tratamiento médico. Así, a la espera de los resultados de estudios aleatorizados, el cierre percutáneo/quirúrgico del FOP no puede considerarse el tratamiento de elección, aunque podría ser una alternativa en pacientes con ictus recurrente a pesar del tratamiento médico o contraindicaciones para el mismo.
Conflicto de interesesEl autor declara no tener ningún conflicto de intereses.