El título propuesto para este manuscrito ya es por sí mismo indicativo de cuál es el estado actual de la cirugía de revascularización miocárdica (CRM). Una cirugía en entredicho y permanentemente amenazada por los avances del intervencionismo percutáneo (ICP). Esto es un reflejo de lo que ha sido la visión que la clase médica ha tenido de la cirugía cardiaca, desde la aseveración de Billroth de que el cirujano que osara intervenir en el corazón merecía perder el respeto de sus colegas hasta las más recientes aseveraciones de que los cirujanos cardiacos íbamos a engrosar pronto las listas del paro por la desaparición de la cirugía cardiaca ante el avance del intervencionismo. Podemos repasar cuáles son los pros y los contras de la cirugía analizando algunos de sus puntos más controvertidos.
No hemos de perder de vista cuáles son los objetivos de la cirugía coronaria: prevenir o mejorar la isquemia (salvar el miocardio viable) y su consecuencia directa: mejorar la calidad y el tiempo de vida del paciente.
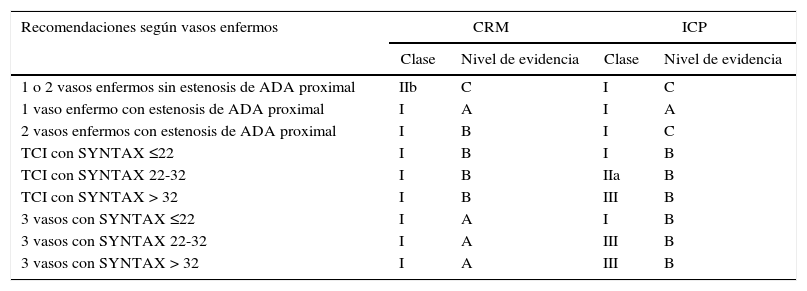
¿Sigue siendo la cirugía coronaria mejor que el intervencionismo percutáneo?Este es quizá el principal punto de controversia cuando hablamos de revascularización miocárdica. Sin embargo, las indicaciones están bastante claras en el último documento de consenso1 y quedan gráficamente demostradas en la tabla 1.
Recomendaciones para el tipo de revascularización en pacientes con cardiopatía isquémica estable con anatomía favorable para ambos procedimientos y bajos predictores de mortalidad quirúrgica
| Recomendaciones según vasos enfermos | CRM | ICP | ||
|---|---|---|---|---|
| Clase | Nivel de evidencia | Clase | Nivel de evidencia | |
| 1 o 2 vasos enfermos sin estenosis de ADA proximal | IIb | C | I | C |
| 1 vaso enfermo con estenosis de ADA proximal | I | A | I | A |
| 2 vasos enfermos con estenosis de ADA proximal | I | B | I | C |
| TCI con SYNTAX ≤22 | I | B | I | B |
| TCI con SYNTAX 22-32 | I | B | IIa | B |
| TCI con SYNTAX > 32 | I | B | III | B |
| 3 vasos con SYNTAX ≤22 | I | A | I | B |
| 3 vasos con SYNTAX 22-32 | I | A | III | B |
| 3 vasos con SYNTAX > 32 | I | A | III | B |
ADA: arteria descendente anterior; Clase: clase de recomendación; CRM: cirugía de revascularización miocárdica; ICP: intervencionismo coronario percutáneo; TCI: tronco común izquierdo.
Aquí hay varias preguntas que podrían hacerse: ¿Quién es nuestro paciente y sus circunstancias? (no solo es una coronoariografía). ¿Qué técnica es la mejor? ¿Cuál es la indicación técnica? (Qué debemos hacer y qué no).
Uno de los principales argumentos de los hemodinamistas es que los resultados de los estudios están realizados siempre con la penúltima generación de stents farmacoactivos. Pero este argumento, que siempre es el mismo, no se ha visto sustentado con los resultados y la realidad es tozuda, ya que estudio tras estudio la cirugía sigue siendo superior al ICP en algunos subgrupos. Aunque sus resultados evidentemente han mejorado y aunque se dejan los peores enfermos para cirugía, esta es superior en situaciones concretas tales como diabetes, enfermedad multivaso y enfermedad del tronco de la coronaria izquierda, como ha quedado claramente demostrado en el estudio SYNTAX, quizás el más serio realizado hasta el momento.
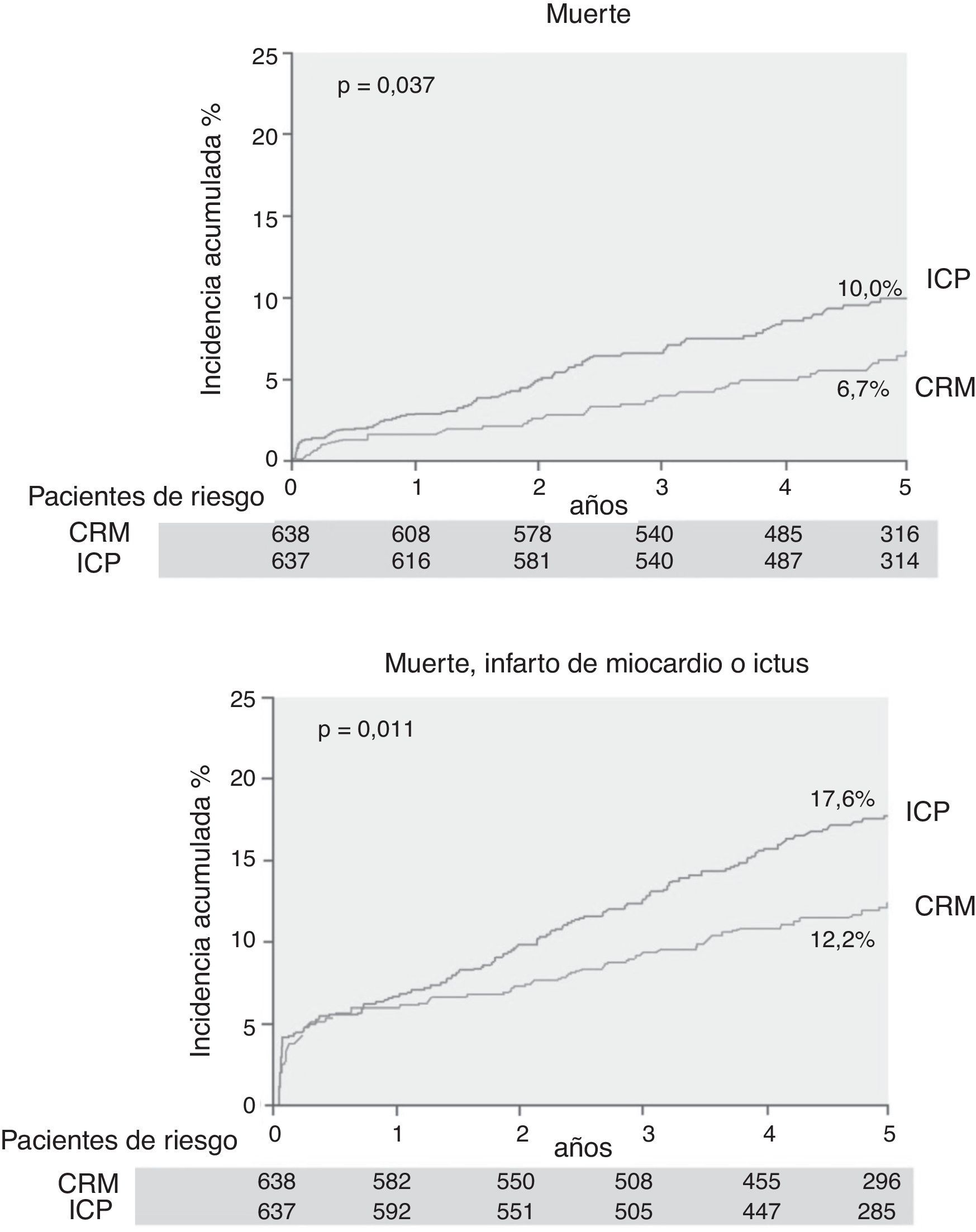
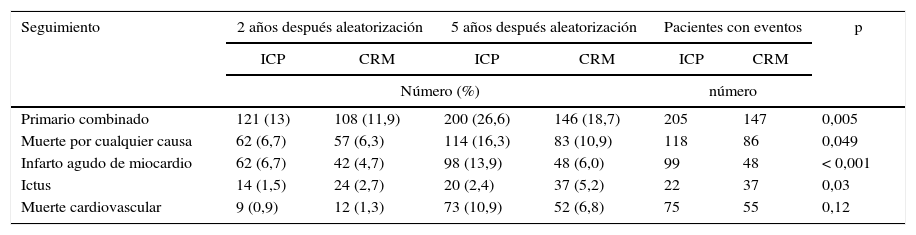
El caso de la diabetes es especialmente significativo. El porcentaje de diabéticos que se operan pasó del 7% en los años 70 al 37% en la actualidad. Suponen la auténtica epidemia del siglo xxi. Los resultados reflejados en todos los estudios comparativos empezando por el primero, BARI, y en los últimos, como el estudio FREEDOM2, no solo reflejan la superioridad clínica sino también la mejor relación coste/efectividad de la cirugía frente al intervencionismo (fig. 1 y tabla 2).
Diferencias en el seguimiento de pacientes diabéticos tratados mediante cirugía de revascularización miocárdica (CRM) e intervencionismo coronario percutáneo (ICP). Estimación Kaplan-Meier a los 2 y 5 años después de la aleatorización
| Seguimiento | 2 años después aleatorización | 5 años después aleatorización | Pacientes con eventos | p | |||
|---|---|---|---|---|---|---|---|
| ICP | CRM | ICP | CRM | ICP | CRM | ||
| Número (%) | número | ||||||
| Primario combinado | 121 (13) | 108 (11,9) | 200 (26,6) | 146 (18,7) | 205 | 147 | 0,005 |
| Muerte por cualquier causa | 62 (6,7) | 57 (6,3) | 114 (16,3) | 83 (10,9) | 118 | 86 | 0,049 |
| Infarto agudo de miocardio | 62 (6,7) | 42 (4,7) | 98 (13,9) | 48 (6,0) | 99 | 48 | < 0,001 |
| Ictus | 14 (1,5) | 24 (2,7) | 20 (2,4) | 37 (5,2) | 22 | 37 | 0,03 |
| Muerte cardiovascular | 9 (0,9) | 12 (1,3) | 73 (10,9) | 52 (6,8) | 75 | 55 | 0,12 |
La edad como justificante para la realización de ICP frente a cirugía tampoco se ha visto refrendada en los estudios clínicos, ya que incluso en pacientes ancianos la cirugía sigue siendo superior. Al igual que ocurre con la TAVI, la edad cronológica no es el único factor a tener en cuenta. Hay que valorar la fragilidad, el estado de la aorta ascendente, posibles valvulopatías asociadas, etc. En definita, hay que valorar al paciente en su conjunto para decidir de forma individualizada la mejor opción.
Esta superioridad se ha visto reflejada en un metaanálisis de todos los estudios aleatorizados realizados3 y corroborado con los estudios posteriores con nuevas generaciones de stents farmacoactivos (estudio BEST).
Como conclusiones a esta primera e importante pregunta podemos decir que los estudios BEST, SYNTAX y FREEDOM confirman la superioridad del CABG frente a ICP con diferentes generaciones de stents liberadores de fármacos teniendo en cuenta que las últimas generaciones de stents mejoran la tasa de trombosis pero no los end point de muerte y que los stents bioabsobibles todavía no han demostrado su superioridad. Aunque esto es una realidad científica, la vida real nos indica que en nuestro país que la tasa de ICP/cirugía sigue siendo extremadamente baja. Esta relación es 3:1 en EE. UU. y en nuestro país es de 13:1. Es más, existen diferencias muy notables entre las diferentes comunidades autónomas.
Dentro de esta «controversia» CRM vs. ICP, podemos incluir la revascularización híbrida. Este concepto se inició hace 2décadas para defender la cirugía mínimamente invasiva sobre la arteria descendente anterior. Hoy en día ha vuelto a ganar protagonismo por la irrupción de pacientes con mal estado y mucho riesgo y por la posible utilización de quirófanos híbridos, que facilitan mucho este abordaje colaborativo. En los congresos se oyen expresiones bastante tajantes como «la revascularización arterial completa es mejor», «la angioplastia es mejor que la cirugía» y la pregunta sería: ¿Para todos?
Es mejor la cirugía con bomba o sin bomba (off-pump)?Esta es otra pregunta clásica. La revascularización miocárdica con circulación extracorpórea es el patrón oro. Por otra parte, la cirugía sin bomba tiene el valor añadido de ser considerada una cirugía mínimamente invasiva, pero tiene el inconveniente de que no todos los cirujanos se encuentran cómodos realizándola, lo cual deriva en un menor número de anastomosis distales por paciente, revascularización incompleta y en un mayor fallo de los injertos.
Importantes estudios como el ROOBY y el CORONARY no encontraron diferencias significativas entre ambas técnicas en cuanto a mortalidad, infarto agudo de miocardio, ictus ni insuficiencia renal crónica. Un metaanálisis reciente4 indicó la superioridad del off-pump en todos los end point señalados en los pacientes de alto riesgo. Esto hace que la cirugía sin bomba sea recomendada tanto en las guías europeas como en las americanas en este subgrupo de pacientes, siempre con cirujanos con experiencia. La razón de por qué las complicaciones son menores en un grupo de pacientes peores se debe, fundamentalmente, a la menor respuesta inflamatoria sistémica que afecta a órganos tales como el pulmón, cerebro, riñón e intestino, al mantenimiento de flujo pulsátil durante todo el procedimiento, a la menor hemodilución y a evitar la manipulación aórtica. El no uso de la circulación extracorpórea reduce, en definitiva, las interacciones entre la reacción inflamatoria, la coagulación y el sistema fibrinolítico con sus numerosos efectos deletéreos. Los resultados en pacientes octogenarios, grupo en aumento en nuestros servicios, son equivalentes a los de los pacientes de alto riego, con iguales cifras de mortalidad pero con menos morbilidad, lo cual también la hace una técnica recomendable.
El número de procedimientos sin bomba se mantiene estable alrededor de un 25-30% de la totalidad de coronarios aislados.
De todas formas, los cirujanos no debemos afrontar la controversia como un «todo o nada» ya que la indicación de una u otra técnica debe ajustarse a cada paciente. Nuestra opinión personal es que este dilema es difícil de regular a través de guías clínicas, ya que estas no van a poder contemplar el principal factor limitante para una correcta cirugía sin bomba: el cirujano.
Si el cirujano no está cómodo con la técnica, el resultado será una revascularización deficiente o, como mínimo, incompleta y esto da argumentos a favor del ICP. Tampoco debemos demonizar la cirugía sin bomba, ya que numerosos estudios demuestran sus resultados satisfactorios.
Ambas técnicas son complementarias: el patrón de oro es una revascularización completa con bomba y con injertos arteriales múltiples. Sin embargo, la cirugía sin bomba tiene mejores resultados en algunos grupos de pacientes, fundamentalmente pacientes con riesgo elevado. El factor cirujano es determinante, o más determinante, en la cirugía sin bomba.
¿Cuáles son los mejores injertos en la cirugía coronaria?Podríamos comenzar constatando 2realidades incontestables: 1) la mamaria interna izquierda injertada sobre la descendente anterior es el mejor injerto y el que realmente tiene un impacto sobre la supervivencia de los pacientes; 2) la vena safena sigue siendo el injerto más utilizado.
Comenzaremos diciendo que los magníficos resultados de la mamaria izquierda han hecho crecer un concepto que no es totalmente cierto: cualquier injerto arterial, en cualquier circunstancia, es superior a la vena safena.
La razón de la excelencia de la arteria mamaria sobre otros injertos deriva fundamentalmente de su fisiología, ya que es una arteria somática y su modulación endotelial se realiza de forma casi exclusiva por óxido nítrico, lo que le confiere una gran estabilidad. Otras arterias de las extremidades (radial) o viscerales (gastroepiploica) tienen una fisiología endotelial diferente, con gran importancia de los canales rápidos de potasio lo que las hace ser tremendamente reactivas a estímulos y, en nuestro caso, al vasoespasmo.
Así pues, la pregunta en este momento sería: ¿cuál es el segundo mejor conducto para un by-pass coronario? Algunos trabajos importantes indican que la utilización de una doble mamaria mejoraría la supervivencia a largo plazo en pacientes jóvenes. El uso de la doble mamaria tiene, sin embargo, ciertos inconvenientes como son la posible morbilidad esternal, fundamentalmente en pacientes diabéticos, obesos y mujeres, además de una cierta complejidad técnica que hacen que no sea una técnica de uso rutinario. En este contexto emerge la arteria radial como posible mejor segundo. Aunque sus resultados clínicos (mortalidad a largo plazo y necesidad de revascularización) en estudios aleatorizados no parecen ser tan buenos como la doble mamaria, la realidad es que su uso va en aumento por su facilidad técnica de obtención y utilización muy versátil como injerto libre o como injerto compuesto a partir de la mamaria izquierda.
No obstante, a la hora de utilizar injertos coronarios hay que recordar que las condiciones de extracción son fundamentales y que muchas veces los resultados subóptimos de la safena se deben a defectos en su obtención, manipulación traumática por un ayudante poco experimentado, sobredistensión, utilización de soluciones de perfusión no adecuadas fisiológicamente, etc. y que los resultados de todos los injertos coronarios también dependen en gran medida del vaso receptor (grado de estenosis, diámetro distal, calidad de la pared, etc.), por no hablar de las capacidades técnicas de los cirujanos.
¿Cómo podemos mejorar nuestros resultados en cirugía coronaria?La respuesta puede ser seleccionando los pacientes y las técnicas más adecuadas para ellos. Está claro que el tipo de paciente que hoy tenemos es muy diferente al de los primeros tiempos de la cirugía coronaria. Son pacientes más viejos, con más comorbilidad y muchos de ellos con angioplastias previas. El sistema de estimación de riesgo más empleado en nuestro medio es el EuroSCORE que ha evolucionado desde el aditivo hasta el logístico y finalmente al EuroSCORE II. Los 2primeros claramente sobrestimaban el riesgo de mortalidad, en concreto para la CRM. El EuroSCORE II reduce la estimación aproximadamente en un 50% y esta reducción del riesgo estimado para un determinado tipo de intervención va a tener repercusiones sobre nuestras indicaciones y lo que es más importante va a influir sobre la asignación de tratamiento CRM vs. ICP. Esto agravará el hecho de que se derivará a cirugía a enfermos de muy alto riesgo, cosa que por otra parte ya estamos viendo en todos los grupos quirúrgicos. La «fragilidad» es un nuevo término que ha irrumpido en la valoración de nuestros pacientes y su importancia se ha visto resaltada con la valoración de pacientes candidatos a TAVI5. La fragilidad puede ser considerada como un auténtico síndrome, ya que es la consecuencia de la disminución o desaparición de la capacidad de reserva de diversos órganos y sistemas. Un aspecto que tener en cuenta es que el impacto de la fragilidad en la mujer es mucho mayor, lo que multiplica por 8 el riesgo de mortalidad. Es evidente que este es el campo en el que nos toca jugar y debemos seguir obteniendo buenos resultados si queremos seguir participando en el juego.
Una de las claves para mejorar nuestros resultados está en optimizar el estado de estos pacientes antes de la cirugía de forma que el impacto de la edad y las comorbilidades se reduzcan. Este nuevo concepto se conoce como prehabilitación. La prehabilitación no es solo una rehabilitación física, que también. Es una optimización del estado general del paciente con vistas a reducir las complicaciones derivadas de la cirugía. Dentro de la rehabilitación física incluimos la fisioterapia respiratoria previa. Otros elementos susceptibles de mejora y con gran impacto en la evolución de los pacientes son los siguientes:
- •
Diabetes. Es necesario un control estricto pre-, intra- y postoperatorio de la glucemia para reducir la mortalidad. Niveles de hemoglobina A1c superiores al 7% antes de la operación se acompañan de reducción significativa de la supervivencia.
- •
Abandono del tabaquismo. El número de fumadores activos en el momento de la cirugía sigue siendo elevado y estos pacientes tienen una mayor morbimortalidad. El abandono del tabaco, aunque sea pocas semanas antes de la intervención mejora los resultados.
- •
Evaluación y descontaminación de Stafilococcus aureus. Esencial en cirugía valvular pero de gran importancia, también, en el paciente coronario ya que se reduce el número de complicaciones de la herida quirúrgica y las pulmonares.
- •
Optimización del estado nutricional y preparación psicológica.
Por último, queremos mencionar un aspecto que en nuestra opinión tiene gran importancia en la obtención de excelentes resultados y es el volumen de cirugías realizadas por centro. Es bien conocida la relación volumen/resultado en diferentes cirugías y en la cirugía coronaria. Debe ser un objetivo de las autoridades sanitarias adecuar el número de centros que realicen cirugía cardiaca de forma que el número de cirugías, en este caso de pacientes coronarios, por centro y por cirujano sean los adecuados para mantener una pericia técnica y capacidad para el manejo del paciente coronario complejo.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.