La fibrilación auricular (FA) representa la arritmia cardiaca más frecuente, y afecta a más de 6 millones de personas en Europa1. La presencia de esta arritmia, particularmente cuando es persistente/permanente, supone un incremento de 4 a 5 veces de riesgo de ictus isquémico.
Los tradicionales anticoagulantes orales antivitaminaK (warfarina y acenocumarol) han sido los únicos disponibles en los últimos 60años. Aunque son efectivos en la prevención del ictus, presentan los inconvenientes de requerir controles periódicos de laboratorio para adecuar los valores de la razón internacional normalizada (INR, international normalised ratio). Tras años de silencio en la investigación sobre la terapia anticoagulante ha surgido una nueva generación de anticoagulantes orales (NACO) (tabla 1). Se trata de fármacos que tienen como diana terapéutica determinados factores claves de la cascada de coagulación (inhibidores directos de la trombina o inhibidores del factorX de la coagulación) y que, sin requerir controles rutinarios, amenazan con un cambio en la práctica clínica habitual hacia un manejo más sencillo del tratamiento anticoagulante en patologías como la fibrilación auricular2.
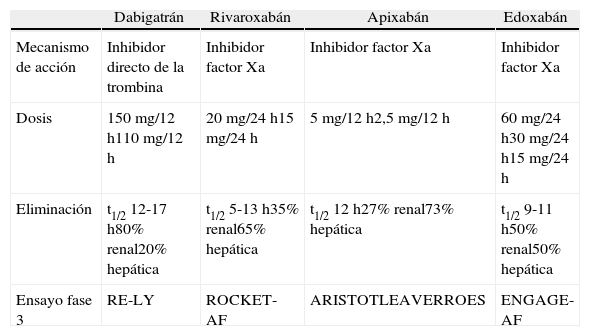
Mecanismo de acción, dosificación y eliminación de los nuevos anticoagulantes aprobados en fibrilación auricular no valvular
| Dabigatrán | Rivaroxabán | Apixabán | Edoxabán | |
| Mecanismo de acción | Inhibidor directo de la trombina | Inhibidor factor Xa | Inhibidor factor Xa | Inhibidor factor Xa |
| Dosis | 150mg/12h110mg/12h | 20mg/24h15mg/24h | 5mg/12h2,5mg/12h | 60mg/24h30mg/24h15mg/24h |
| Eliminación | t1/2 12-17h80% renal20% hepática | t1/2 5-13h35% renal65% hepática | t1/2 12h27% renal73% hepática | t1/2 9-11h50% renal50% hepática |
| Ensayo fase 3 | RE-LY | ROCKET-AF | ARISTOTLEAVERROES | ENGAGE-AF |
Es un inhibidor directo de la trombina. Se administra en forma de profármaco inactivo y posteriormente se hidroliza a su forma activa. Aunque se absorbe mejor en medio ácido, el uso conjunto de inhibidores de la bomba de protones no está contraindicado. Su biodisponibilidad por vía oral es del 6%, alcanza el pico de acción a las 2h y tiene una vida media de 12-17h. La unión a proteínas plasmáticas es baja y la excreción es fundamentalmente renal (80%). Las interacciones medicamentosas o alimentarias son menores con dabigatrán que con los antivitaminaK, ya que no es metabolizado por el citocromo P450 y vienen dadas por ser sustrato de la P-glucoproteína (P-gp), un trasportador de membrana que favorece la reabsorción en tracto digestivo y riñón. De esta forma, los inductores de la gp450 (rifampicina, fenitoína y carbamazepina) disminuyen la concentración plasmática de dabigatrán y deben evitarse, y los inhibidores de la gp450 (ketoconazol, itraconazol, ciclosporina y tacrolimus) la aumentan, estando su administración conjunta contraindicada. Los inhibidores de la proteasa no han sido estudiados, por lo que no se recomienda su uso conjunto. Algunos fármacos cardiovasculares muy utilizados han mostrado interacción con dabigatrán, aunque en menor medida. En el estudio RELY3 se observó que la amiodarona aumentaba un 12% la biodisponibilidad de dabigatrán, y el verapamilo, un 23%. Si bien la combinación con amiodarona y verapamilo no está contraindicada, su administración conjunta debe hacerse con precaución.
La eficacia y la seguridad del dabigatrán en la prevención de eventos embólicos en FA no valvular fueron demostradas en el estudio RELY; 18.133 pacientes fueron aleatorizados a recibir warfarina o dabigatrán en 2 dosis de 110 o 150mg 2 veces al día. La puntuación media de estos pacientes en la escala CHADS2 era 2,1, y se excluyeron pacientes con insuficiencia renal grave. El objetivo primario del estudio fue la aparición de ictus u otros procesos embólicos, lo cual sucedió 1,69%/año en el grupo warfarina, 1,53% en el grupo de dabigatrán 110mg (p<0,001 para no inferioridad) y 1,11% en el grupo de 150mg (p<0,001 para superioridad). Se analizó la incidencia de sangrado mayor, que fue menor con las 2 dosis de dabigatrán, aunque se observó, sin embargo, una mayor tasa de sangrado intestinal con dabigatrán 150mg. En cuanto a otros efectos adversos, el único que apareció con más frecuencia con dabigatrán fue dispepsia. Un efecto inesperado fue la aparición significativamente superior de infarto agudo de miocardio (IAM) en los pacientes tratados con dabigatrán. Un estudio poblacional recientemente publicado sobre la eficacia y la seguridad de dabigatrán mostró menor incidencia de IAM en los pacientes tratados con dabigatrán respecto a warfarina, reproduciendo el resto de resultados observados en el RELY respecto a prevención de embolismos y sangrado, por lo que este dato debe tomarse con precaución.
RivaroxabánInhibe directamente el factorXa, punto de convergencia de las vías extrínseca e intrínseca de la coagulación, y por tanto disminuye la activación de la coagulación y la activación de plaquetas mediada por trombina.
Presenta una rápida absorción tras su administración, elevada biodisponibilidad y alcanza su concentración máxima entre 1 a 4h. La unión a proteínas plasmáticas es alta y no se acumula en órganos ni tejidos. Se elimina por vía biliar en un 28% y renal en un 66%, con una semivida de aproximadamente 8h (que se incrementa hasta 12h en ancianos, posquirúrgicos e insuficiencia renal). Se metaboliza por la vía del citocromo P450 y es sustrato de la P-gp y de la proteína Brcp. Cuando se administra conjuntamente con antimicóticos azoles o con inhibidores de la proteasa del VIH, aumenta significativamente su concentración. Por ello no se recomienda su administración conjunta, a excepción del fluconazol, que interacciona en menor medida. También se recomienda que se administre con precaución al ser utilizado conjuntamente con otros potentes inductores del CYP3A4, como rifampicina, fenitoína o carbamazepina, que podrían reducir las concentraciones plasmáticas del rivaroxabán4.
La función renal tiene una influencia moderada sobre el aclaramiento de rivaroxabán, de manera que la exposición al fármaco se incrementa a medida que el Cl Cr disminuye. Factores como la edad, el sexo y el peso corporal no afectan de manera significativa a su farmacocinética.
La eficacia y la seguridad de este fármaco en pacientes con FA fueron evaluadas en el estudio ROCKET-AF5, que compara dosis fijas de rivaroxabán (20 o 15mg/día para Cl Cr entre 30-49ml/min) frente a warfarina en 14.264 pacientes con FA no valvular, persistente o paroxística, y con riesgo moderado-alto de ictus (CHADS2≥2 o embolismo sistémico previo). Rivaroxabán resultó ser no inferior a warfarina en la prevención de ictus o embolismo sistémico (p<0,001) para un tiempo en rango terapéutico para warfarina de 55% y que se cumplió independientemente del control del INR. No hubo diferencias significativas en el riesgo de hemorragias mayores ni de hemorragias clínicamente relevantes no mayores. Se encontró una tendencia hacia menor mortalidad, menores tasas de sangrado fatal e intracraneal, y hacia mayores tasas de sangrado gastrointestinal en el grupo de rivaroxabán.
ApixabánEs un inhibidor directo del factor Xa. Tras la administración por vía oral es rápidamente absorbido con una biodisponibilidad superior al 50%, alcanzando la concentración plasmática máxima a las 1,5-3,3h, con una vida media de aproximadamente 12h. Su excreción es fecal en el 75% y renal en el 25%. Es metabolizado por citocromos CYP y es también sustrato de la P-gp, determinando similares interacciones medicamentosas que rivaroxabán.
No requiere ajuste de dosis en pesos extremo ni en insuficiencia renal leve o moderada, no recomendándose su uso en ClCr<25ml/min ni en la insuficiencia hepática grave.
El AVERROES6 fue diseñado para evaluar la eficacia y la seguridad de apixabán en pacientes con FA y alto riesgo de ictus en los que se desestima el tratamiento con fármacos antivitaminaK. Se incluyeron 5.599 pacientes, que fueron aleatorizados a aspirina (81-324mg/día) o apixabán a dosis fijas de 5mg 2 veces al día (o 2,5mg 2 veces/día en pacientes con al menos 2 de las siguientes características: edad≥80años, peso corporal ≤60kg o Cr sérica ≥1,5mg). Durante un seguimiento medio de 1,1años apixabán mostró un claro beneficio que llevó a la suspensión prematura del estudio al reducir de forma significativa el riesgo de ictus o embolismo sistémico sin aumento significativo del riesgo de sangrado mayor o hemorragia intracraneal.
El estudio más importante del apixabán en la prevención de ictus en pacientes con FA no valvular es el ARISTOTLE7, que fue diseñado para demostrar la no inferioridad de apixabán frente a warfarina en la reducción de la variable principal del estudio definida como la combinación de ictus, isquémico o hemorrágico, y embolismo sistémico. Un objetivo secundario del estudio fue evaluar la superioridad de apixabán para esta variable principal y para la mortalidad por cualquier causa. La variable principal de seguridad fue la hemorragia mayor. El estudio incluyó a 18.201 pacientes con flutter auricular o FA no valvular, permanente, persistente o paroxística, con un CHADS2≥1. Los pacientes fueron aleatorizados a recibir warfarina o dosis fijas de apixabán de 5 o 2,5mg 2 veces al día. Apixabán demostró ser superior a warfarina reduciendo significativamente el riesgo de ictus o embolia sistémica en un 21%, de sangrado mayor en un 31% y de mortalidad por cualquier causa en un 11%. También se asoció con menores tasas de hemorragia intracraneal, de sangrado gastrointestinal y de IAM.
Varios subanálisis posteriores han concluido que los resultados globales del estudio se mantuvieron en todos los subgrupos independientemente del riesgo embólico o del grado de deterioro de la función renal. Los efectos relativos en cuanto a ictus, sangrado y mortalidad con apixabán frente a warfarina fueron similares en pacientes sin y con antecedente de ACV o AIT y, dado el alto riesgo de eventos de estos últimos, los autores concluyen que el beneficio absoluto de apixabán en ellos podría ser mayor, lo que podría ser útil en términos de prevención secundaria.
EdoxabánEdoxabán es un inhibidor directo y reversible del factor Xa. Su biodisponibilidad por vía oral es del 65% y alcanza su concentración pico en 1-2h. Se elimina en 50% por vía renal y es sustrato de la P-gp, de lo cual dependen sus interacciones farmacológicas.
Su seguridad y su eficacia frente a warfarina han sido evaluadas en el ENGAGE AF-TIMI 488, publicado recientemente. Se aleatorizaron 21.105 pacientes, con riesgo moderado a alto de evento embólico (CHADS2≥2) a recibir warfarina, edoxabán 60mg (E60) o edoxabán 30mg (E30). La dosis se reducía a la mitad en ambos grupos si el paciente presentaba insuficiencia renal moderada, peso≤60kg o uso concomitante de verapamilo, quinidina o dronedarona. El objetivo primario fue la aparición de ictus o evento embólico, y el objetivo de seguridad, la aparición de sangrado mayor. El objetivo primario apareció en 1,50%/año en el grupo de warfarina, 1,18%/año en el grupo de E60 y 1,61%/año en el grupo E30. En conclusión, edoxabán demostró ser no inferior a cualquiera de las 2 dosis que warfarina en la prevención del ictus y los eventos embólicos, con menor incidencia de sangrado mayor y ACV hemorrágico, aunque con mayor aparición de sangrado gastrointestinal en el grupo de edoxabán 60mg y menor mortalidad cardiovascular global.
Consideraciones generalesLos resultados de los distintos estudios en faseiii tuvieron como consecuencia la aprobación de los NVAK, como alternativa a warfarina, para la prevención del ictus en FA, a excepción de edoxabán, que aún no ha sido aprobado para su comercialización pero previsiblemente se apruebe en un corto espacio de tiempo.
Respecto al uso de los NVAK en cardioversión o ablación de FA, no hay por ahora datos procedentes de estudios prospectivos. Existen distintos subestudios para dabigatrán, rivaroxabán y apixabán en los que no se evidenciaron diferencias en las tasas de ictus o supervivencia tras el procedimiento, ni un aumento del riesgo de ictus o embolismo sistémico a largo plazo, aunque sí se observó un aumento transitorio de las tasas de ictus y muerte y de las hospitalizaciones.
Tampoco hay, por ahora, estudios prospectivos comparativos directos entre los distintos fármacos para la prevención de eventos tromboembólicos en pacientes con FA. Sin embargo, se han llevado a cabo varios estudios sobre comparaciones indirectas que podrían ayudar en la toma de decisiones. Pink et al9. concluyen que apixabán es más eficaz en términos de años ganados ajustados por calidad de vida, seguido de dabigatrán, rivaroxabán y warfarina, debiéndose las diferencias principalmente a las tasas de ictus y el riesgo de hemorragia intracraneal. Por otra parte, Harenberg et al10. concluyen que, en términos de eficacia, son superiores dabigatrán 150mg y apixabán, sin diferencias entre ellos, mientras que en términos de seguridad apixabán y dabigatrán 110mg serían superiores en cuanto a hemorragia intracerebral, y apixabán y rivaroxabán en cuanto a riesgo de IAM.
En cuanto al seguimiento de estos pacientes, las recomendaciones varían en función de la situación basal de cada paciente, aunque se recomienda, al menos inicialmente, una visita cada 3meses (tabla 2).
Recomendaciones para el seguimiento de los pacientes a tratamiento con nuevos anticoagulantes
| Inicio del tratamiento |
| ¿Está indicada la anticoagulación? |
| ¿Balance riesgo beneficio apropiado |
| Explicar riegos del tratamiento anticoagulante |
| Revisar medicaciones concomitantes, ¿interacciones? |
| Analítica basal: Hb, función renal y hepática |
| Seguimiento |
| Clínico |
| Adherencia terapéutica |
| ¿Eventos tromboembólicos? |
| ¿Hemorragias? |
| ¿Otros efectos adversos? |
| ¿Nuevos fármacos prescritos (con o sin receta)? |
| Analítico |
| No precisa monitorización |
| Anual: Hb, función renal y hepática |
| CrCl 30-60ml/min, >75 a o frágil: función renal/6meses |
| CrCl 15-30ml/min: función renal/3meses |
| Procesos intercurrentes: funciones renal y hepática |
Los autores declaran no tener ningún conflicto de intereses.