La enfermedad de Takayasu es una patología muy poco frecuente, de etiología desconocida, que en niños puede constituir una entidad agresiva y potencialmente letal. Comunicamos el primer caso de asistencia ventricular y trasplante cardíaco en un paciente con enfermedad de Takayasu.
ObjetivosSe describe el caso clínico de un varón de 15 años que presenta dolor torácico y signos clínicos de insuficiencia cardíaca secundarios a un síndrome coronario agudo con elevación del ST en V1-V4. En la coronariografía se objetiva tronco de la arteria coronaria izquierda de escaso calibre con imagen obstructiva en el tercio medio, arteria descendente anterior con oclusión trombótica aguda a nivel ostial proximal y circunfleja con lesión ostial crítica. En la aortografía se observa interrupción de la aorta abdominal infrarrenal y las arterias iliacas comunes y externas. Dada la situación de inestabilidad del paciente, se opta por el traslado a quirófano de forma urgente. Se le realiza un doble pontaje coronario, sin observar mejoría en la función cardíaca, por lo que se implanta una asistencia ventricular izquierda paracorpórea. A las 72 h se lleva a cabo el trasplante cardíaco ortotópico. La evolución posterior es favorable, siendo dado de alta a los 39 días. El estudio histopatológico del corazón revela una arteritis crónica a nivel coronario y de aorta ascendente, con infarto masivo de ventrículo izquierdo.
ConclusionesSe trata de una extraña presentación de enfermedad de Takayasu, que exige una alta sospecha clínica y plantea una estrategia interdisciplinar perfectamente coordinada para la resolución satisfactoria.
Takayasu disease is a rare form of chronic non-specific large vessel vasculitis of unknown etiology. It usually affects young adults, and can be fatal in children. The first reported case is presented of ventricular assistance followed by heart transplant in a patient with Takayasu disease.
ObjectivesThe case is presented of 15 year old child who presented with chest pain and clinical signs of cardiac failure. His electrocardiogram showed ST-segment elevation in V1-V4, and he was referred for coronariography due to suspicion of acute coronary artery disease. The left main coronary artery was of small caliber and exhibited stenosis in the middle segment. The anterior descendent artery showed a thrombotic occlusion at the proximal segment, and there was a critical lesion in the circumflex branch. There was an interruption of the infrarenal abdominal aorta and common and external iliac arteries. Due to the critical situation of the patient, he was referred to urgent surgical intervention and a double bypass graft was performed without noticing any improvement in the cardiac function. A left ventricular assistance device was therefore implanted. Seventy-two hours later an orthotopic heart transplant was performed. The progress was excellent and the patient was discharged 39 days later. Histopathology studies revealed a chronic arteritis in the coronary arteries and ascending aorta, and a massive left ventricular infarction.
ConclusionsIn a rare disease like Takayasu disease, a clear multidisciplinary and coordinated strategy is needed in order to achieve a successful therapeutic outcome.
La arteritis de Takayasu (AT) es una vasculitis que afecta a la aorta y sus ramas principales, siendo la tercera vasculitis más frecuente en la infancia. Se presenta con más frecuencia en Asia, y es relativamente poco común en Europa y en Norteamérica1.
Se sugirió que estaba limitada a mujeres del este asiático. Actualmente, se reconoce en ambos sexos y en todo el mundo, con una incidencia de entre 1,2 y 2,6 casos/millón/año2.
La incidencia de lesiones coronarias que complican la AT es relativamente baja; sin embargo, la isquemia causada por lesiones coronarias es una de las principales causas de muerte3.
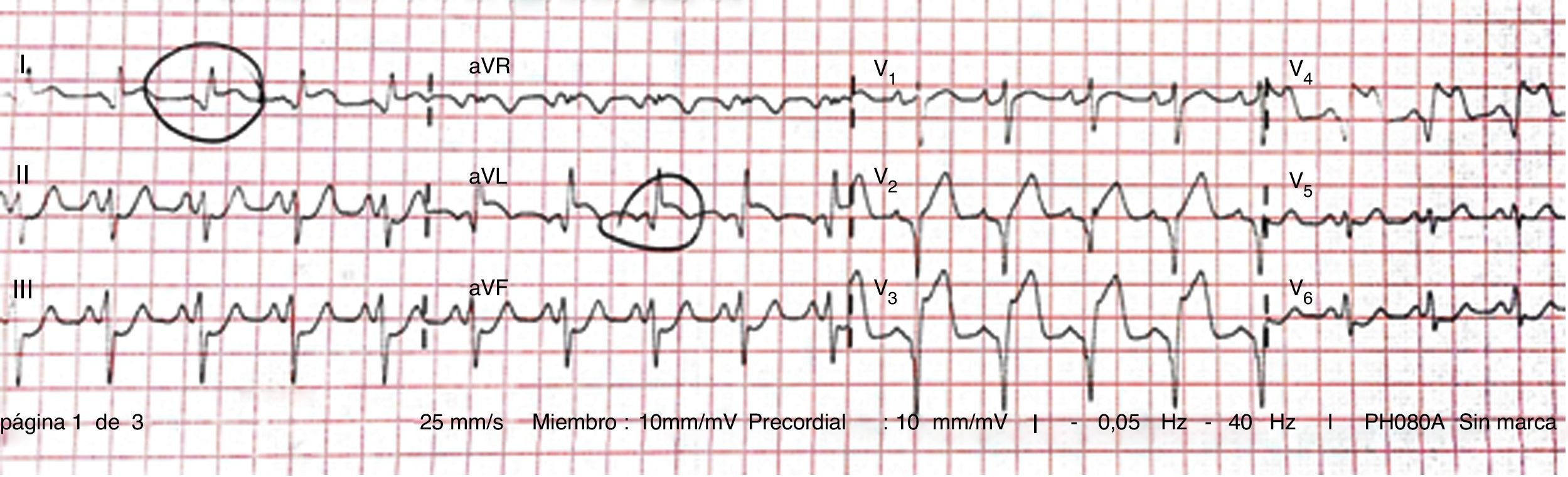
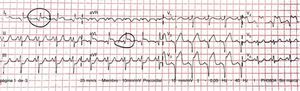
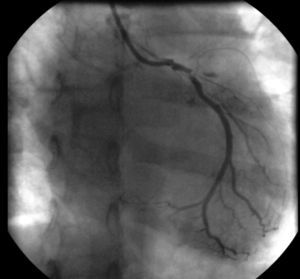
Descripción del casoVarón de 15 años, de origen magrebí, que presenta dolor torácico, disminución de pulsos periféricos y signos clínicos de insuficiencia cardíaca secundarios a síndrome coronario agudo con elevación del ST en V1-V4 (fig. 1).
La analítica extraída en urgencias muestra leucocitosis con desviación de la fórmula leucocitaria a la izquierda (21.500 leucocitos/μl, 75,3% de neutrófilos y 16,8% de linfocitos), proteína C reactiva (PCR) normal (< 2,9mg/l), creatinina normal (0,93mg/dl) y el resto de los parámetros, normales.
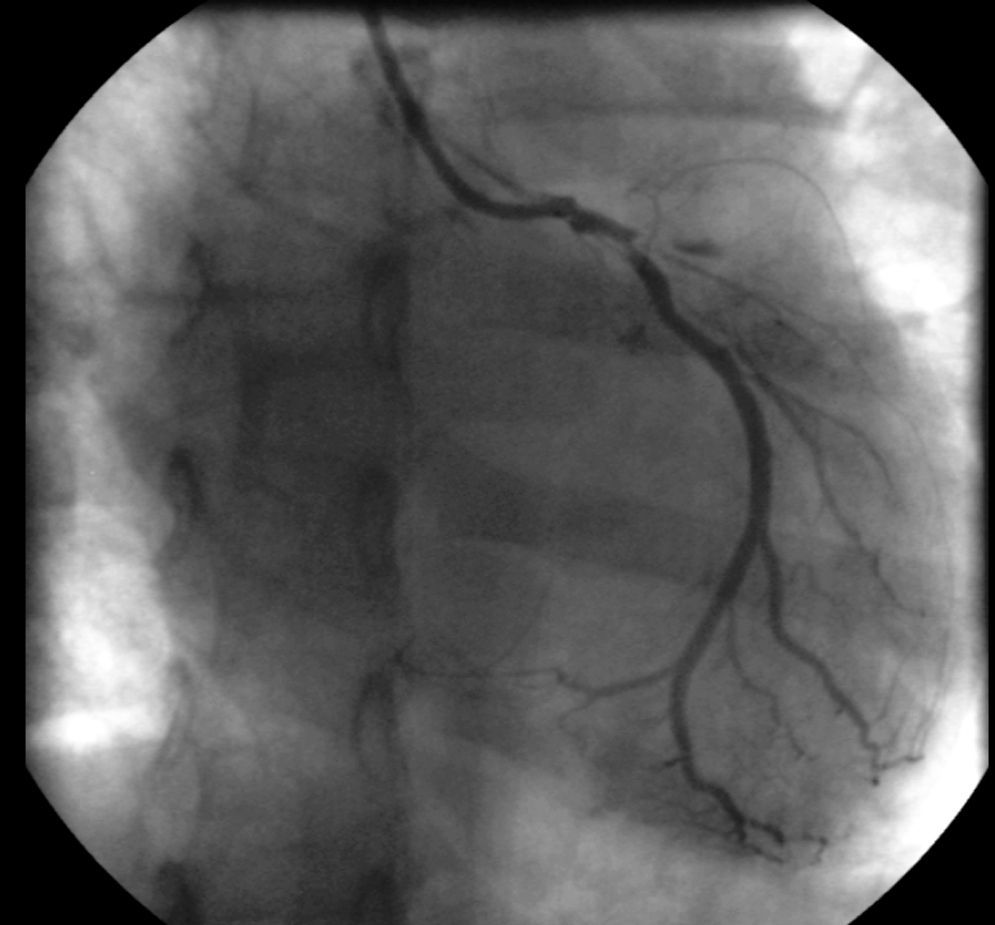
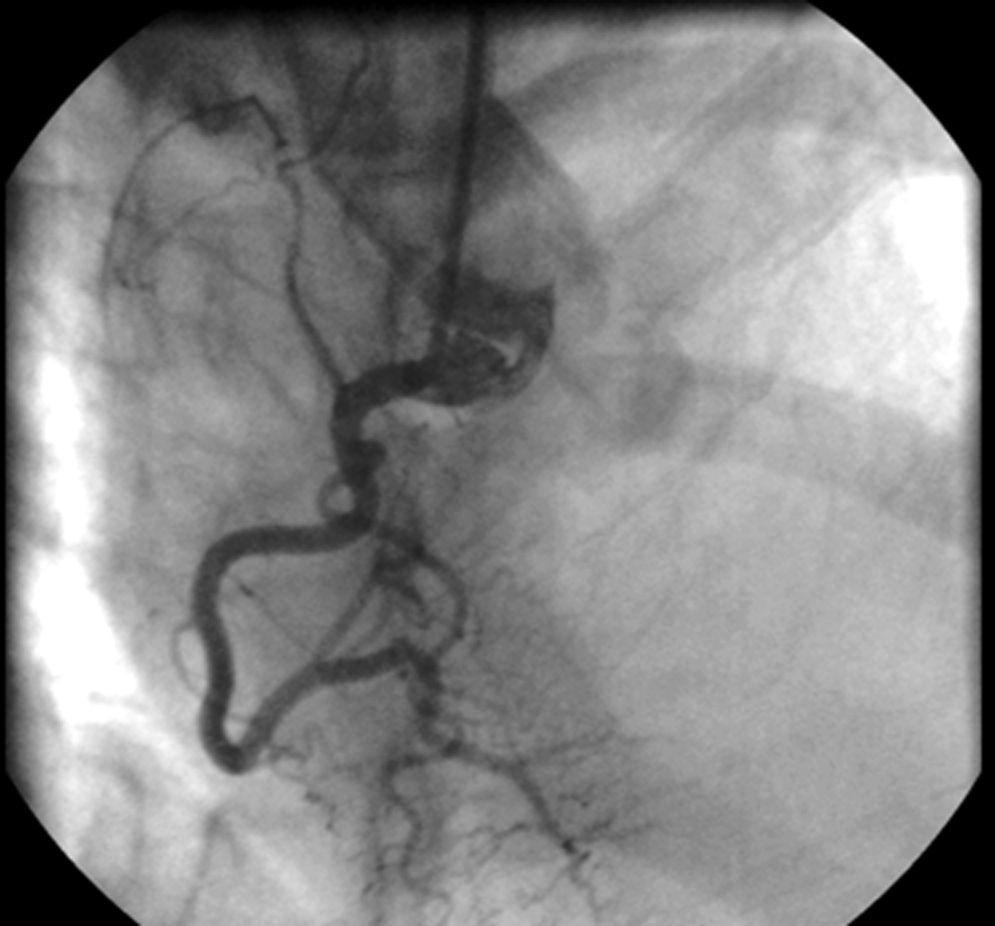
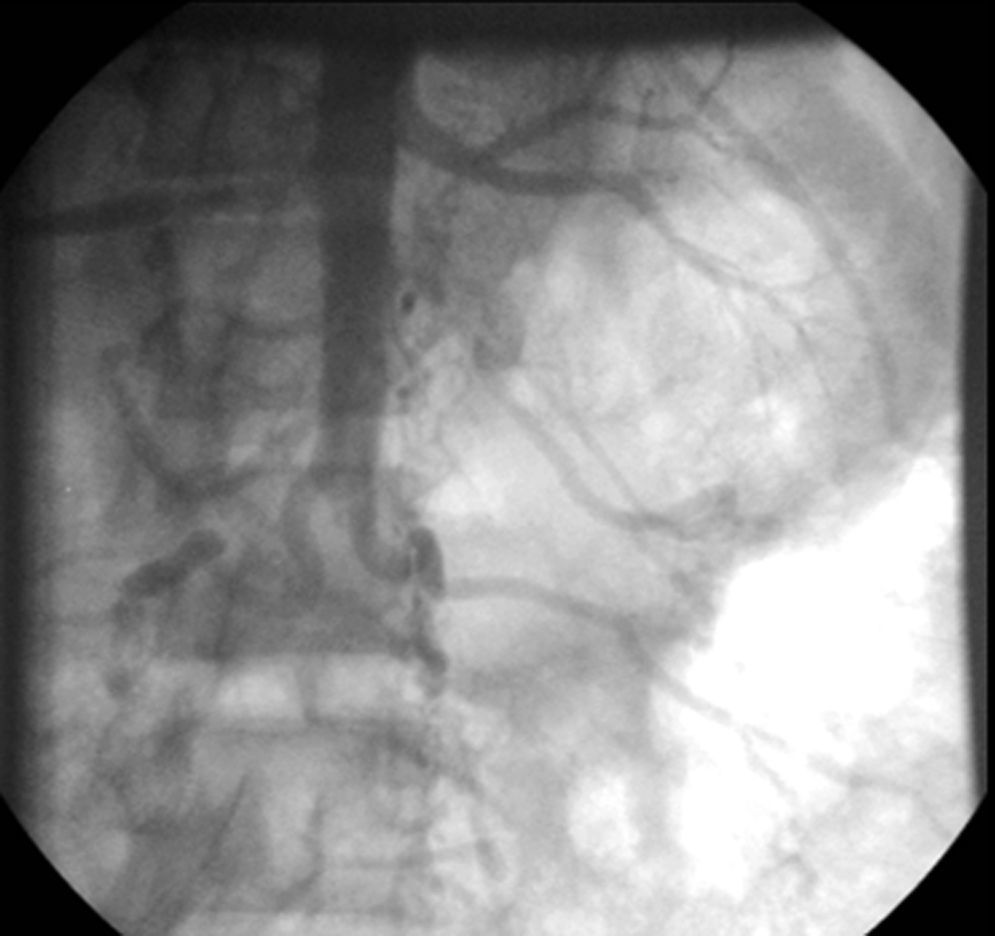
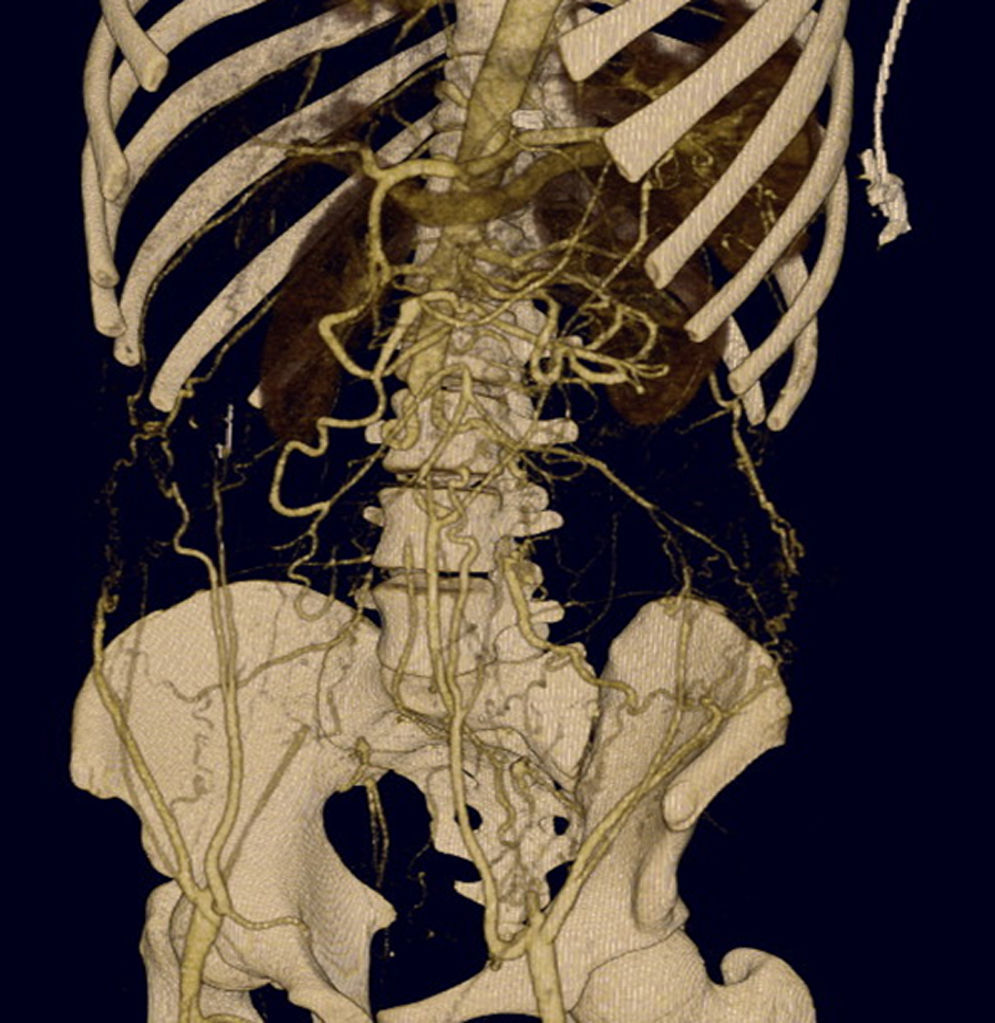
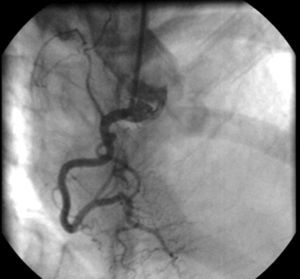
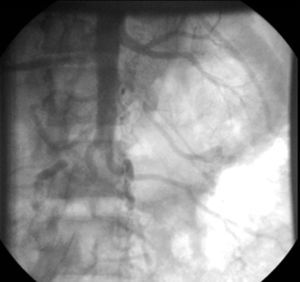
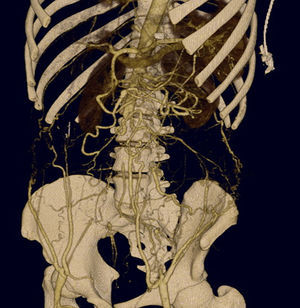
En la coronariografía se observa tronco de arteria coronaria izquierda de escaso calibre con imagen obstructiva en su tercio medio, arteria descendente anterior con oclusión trombótica aguda a nivel ostial proximal y arteria circunfleja con lesión ostial crítica (fig. 2). La arteria coronaria derecha se encontraba libre de lesiones (fig. 3). Se realiza una arteriografía que evidencia una interrupción de la aorta abdominal infrarrenal y de las arterias iliacas comunes y externas (fig. 4), lo que se confirma en un posterior angio-tomografía computarizada (TC) con reconstrucción tridimensional que se realiza después de ser intervenido el paciente (fig. 5).
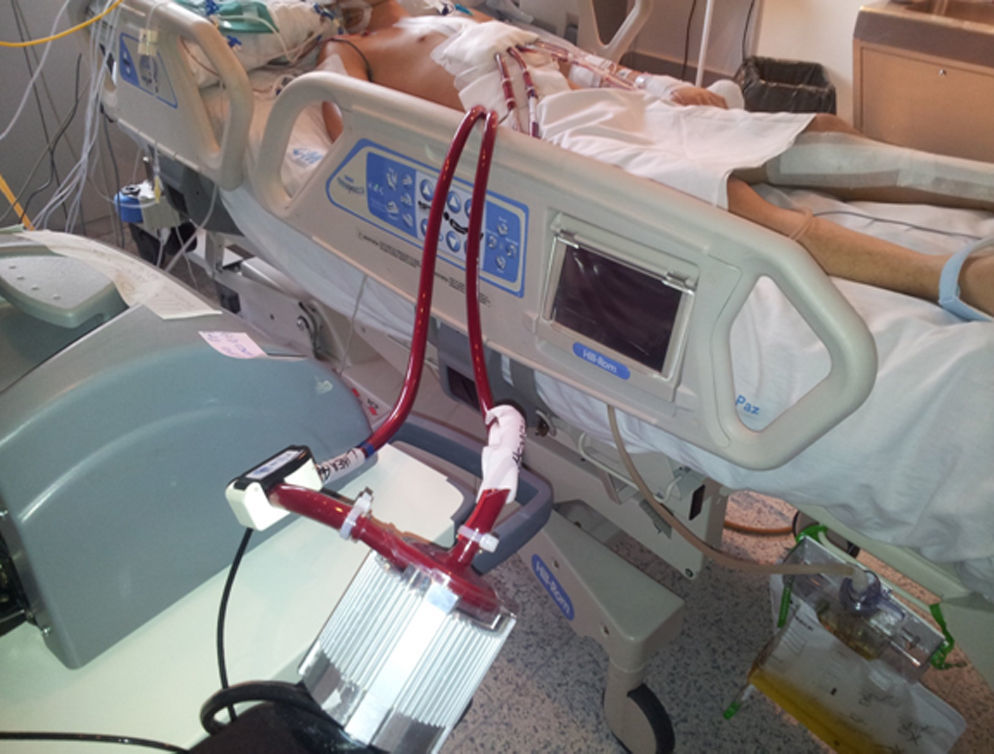
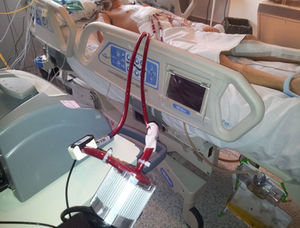
Dada la inestabilidad hemodinámica del paciente y la imposibilidad de implantar un balón de contrapulsación intraaórtico (BCIAo) por vía transfemoral, se opta por cirugía de revascularización coronaria urgente. A través de una esternotomía media, se establece circulación extracorpórea y se realiza un doble pontaje coronario, mediante injerto de arteria mamaria interna (AMI) izquierda en descendente anterior y de vena safena interna izquierda en segunda rama obtusa marginal. Ante la imposibilidad de desconexión de la circulación extracorpórea por disfunción grave del ventrículo izquierdo, se implanta una asistencia ventricular izquierda (Levitronix® CentriMag) (figs. 6 y 7). A las 8 h del implante de la asistencia, se incluye al paciente en lista de trasplante cardíaco con carácter de «urgencia cero». Ante la sospecha de enfermedad de Takayasu, se inicia tratamiento con prednisona a dosis de 1mg/kg/día. Finalmente, a las 72 h, se realiza trasplante cardíaco ortotópico.
A las pocas horas postrasplante cardíaco, presentó isquemia arterial aguda trombótica de miembros inferiores, que se recanalizó mediante anticoagulación con heparina sódica. La evolución posterior fue favorable, siendo dado de alta a los 39 días del trasplante. Continuó tratamiento con tacrolimús 8mg cada 24 h, prednisona 30mg cada 24 h, micofenolato mofetilo 750mg cada 12 h y valganciclovir 450mg cada 12 h. Tras 5 meses de seguimiento, el paciente se encuentra asintomático, con buena clase funcional.
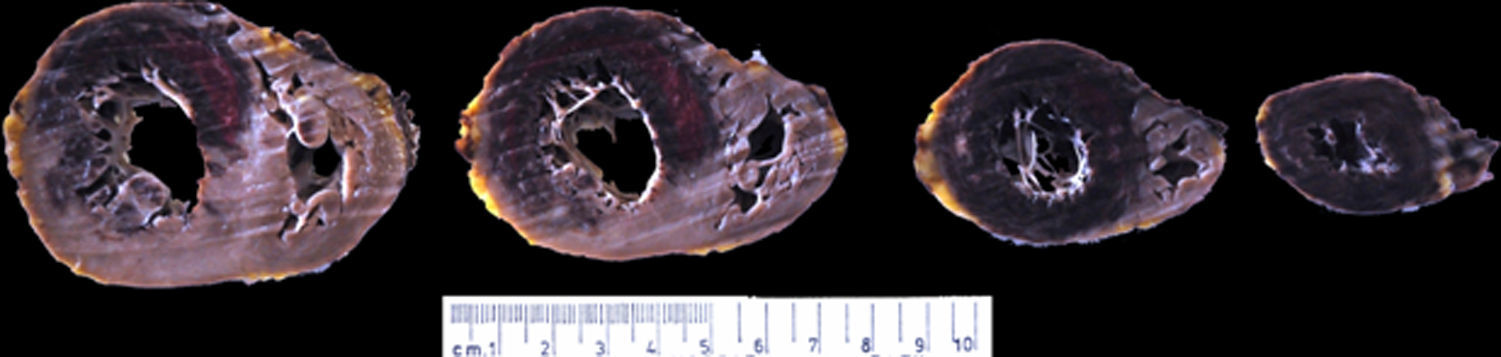
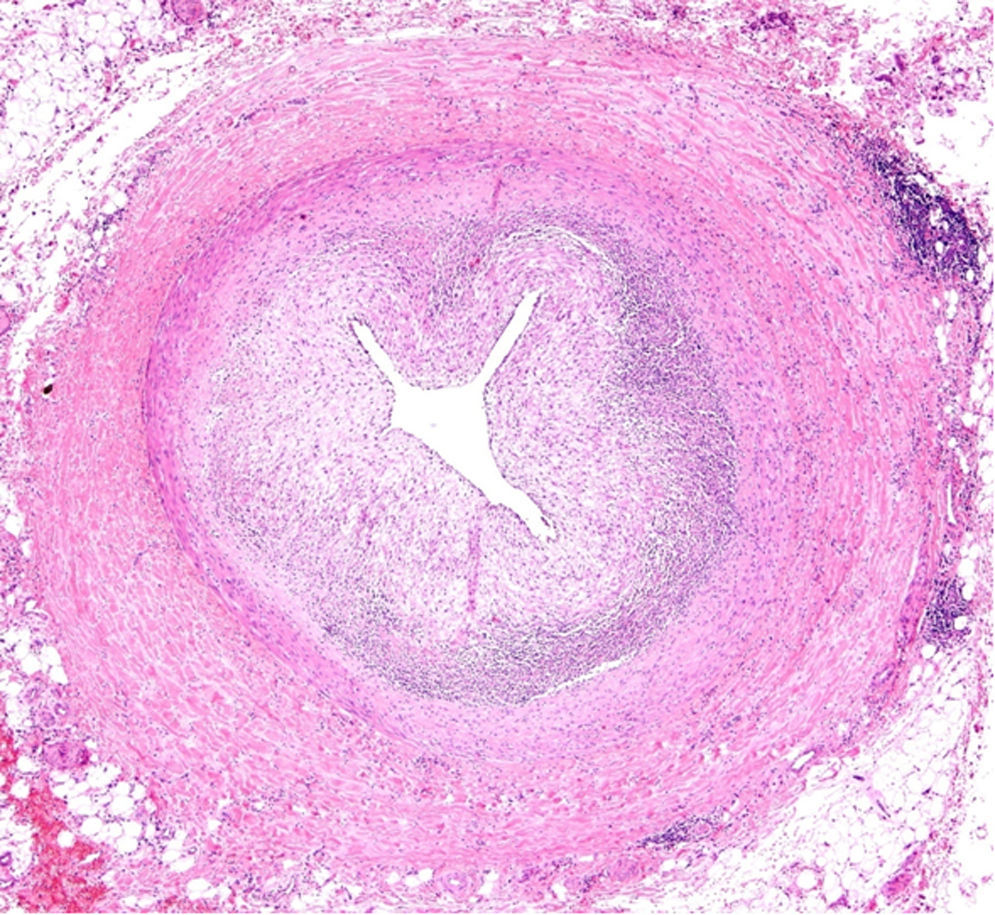
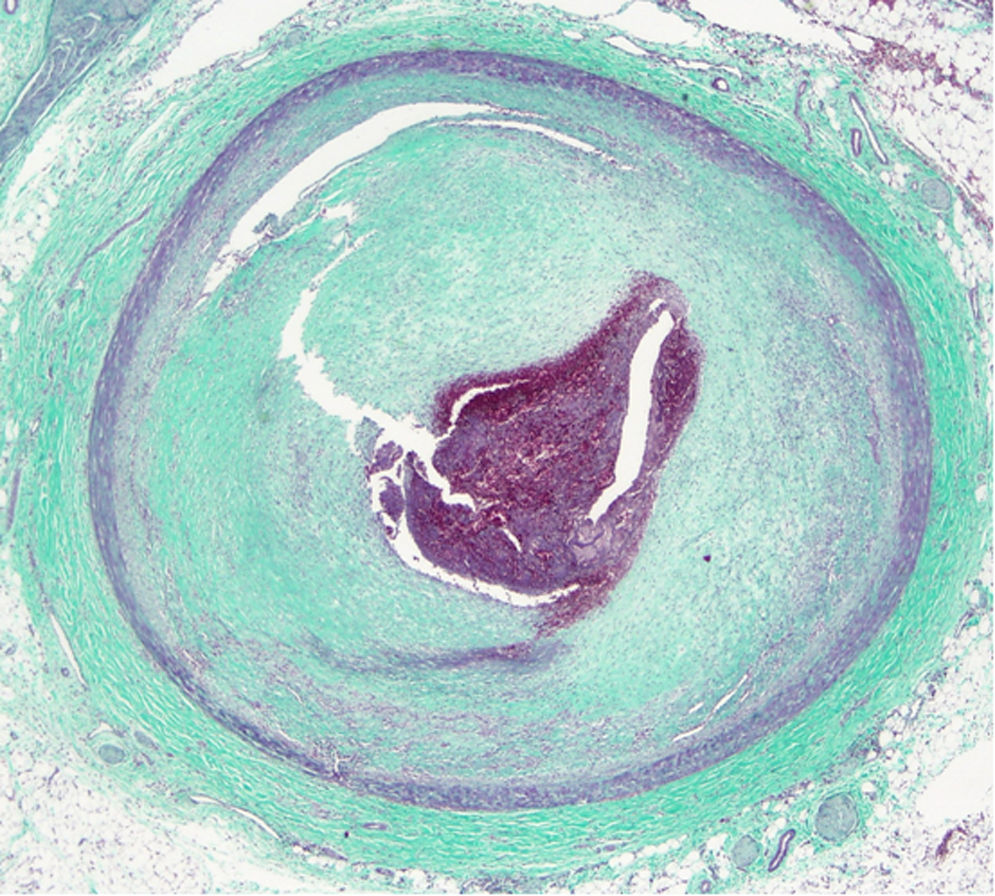
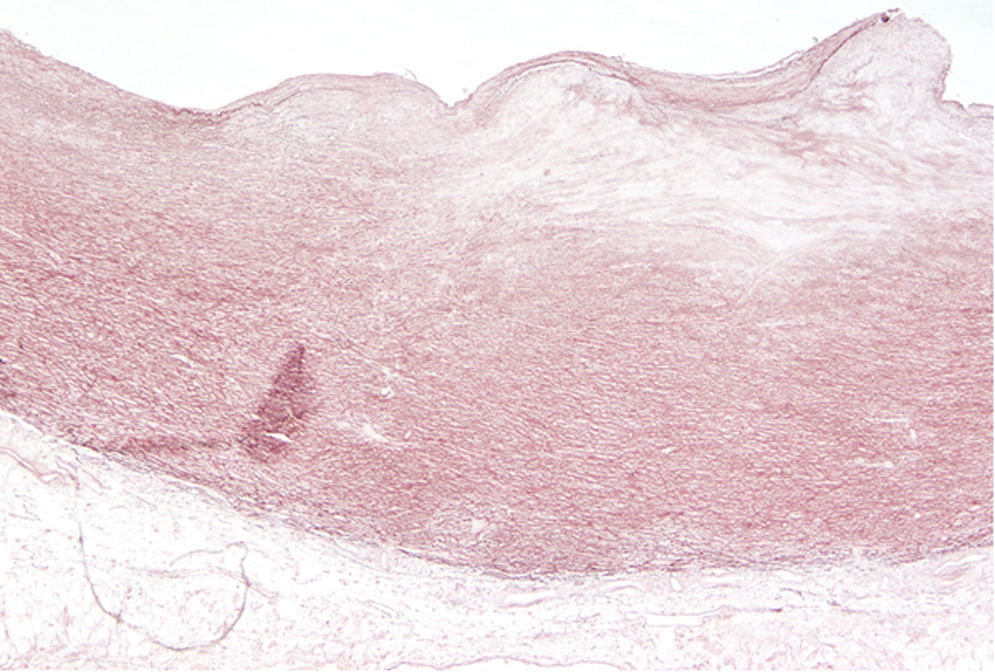
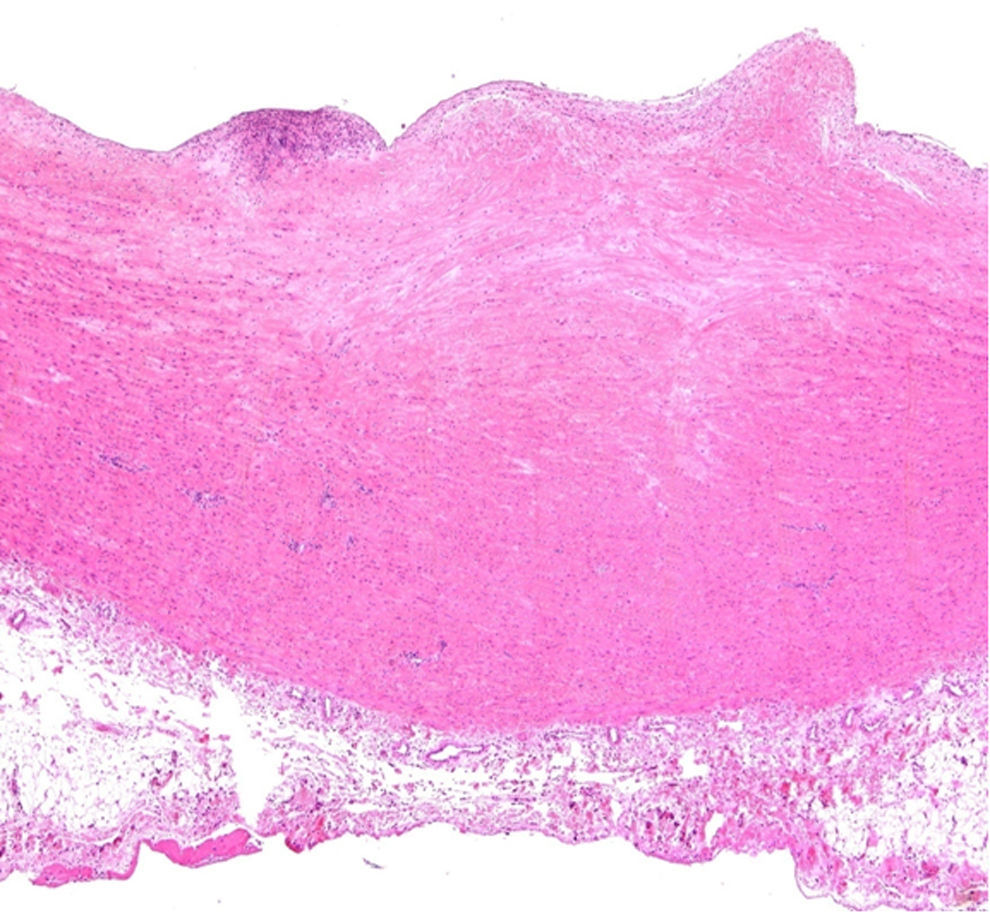
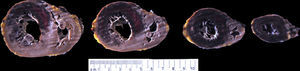
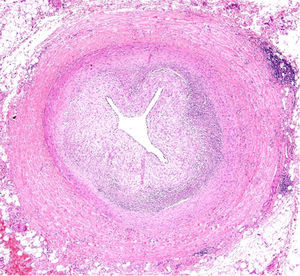
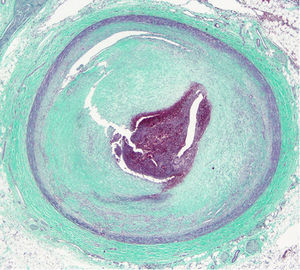
El ventrículo izquierdo presentaba un infarto masivo agudo hemorrágico (fig. 8). El estudio histopatológico del corazón reveló una arteritis crónica de la arteria coronaria izquierda, con marcada hiperplasia fibrointimal, focos de necrosis e infiltrado inflamatorio crónico, acompañado de una fibrosis adventicial. La arteria circunfleja presentaba una marcada reducción de su luz y la arteria descendente anterior, una oclusión trombótica del 100% (figs. 9 y 10). Además, la arteria aorta presentó signos de arteritis crónica con marcada hiperplasia fibrointimal, focos de necrosis con fibrosis cicatricial, fragmentación de las fibras elásticas y degeneración mixoide de la capa media (figs. 11 y 12). Por último, los injertos arterial y venoso estaban permeables.
Este caso muestra una presentación infrecuente de AT, ya que se trata de un paciente no asiático de sexo masculino y con afectación coronaria severa. No obstante, cumple todos los criterios necesarios para su diagnóstico.
La Academia Americana de Reumatología definió los siguientes criterios diagnósticos para AT, siendo necesario la presencia de al menos 3 de ellos para el diagnóstico4:
- 1.
Edad de inicio menor de 40 años.
- 2.
Claudicación de las extremidades.
- 3.
Disminución de pulsos periféricos.
- 4.
Diferencia de presión mayor a 10mmHg entre ambos miembros superiores.
- 5.
Soplo sobre la arteria subclavia o la arteria aorta.
- 6.
Anomalías características en la aortografi¿a: estenosis de la aorta torácica o abdominal no debida a ateroesclerosis, displasia fibromuscular o causas similares.
En los pacientes japoneses, la aorta ascendente y el arco aórtico con sus ramas están involucrados con más frecuencia, mientras que en los pacientes procedentes de Corea, India y los países occidentales la aorta abdominal y las arterias renales se afectan preferentemente5. El caso presentado se corresponde con la presentación más frecuente en países occidentales, teniendo afectación de aorta abdominal, sin compromiso detectable del arco aórtico.
El «patrón de oro» para el diagnóstico es la angiografía4; no obstante, el eco-Doppler vascular permite el diagnóstico preciso de la AT6. Tiene algunas ventajas sobre la angiografía: detecta fácilmente el engrosamiento de la íntima y la media, es superior a la angiografía en la detección y la cuantificación de los cambios hemodinámicos7, y es un método eficiente, seguro, bien tolerado, sin complicaciones y comparativamente menos costoso. También tiene limitaciones, como la dificultad para visualizar adecuadamente la arteria pulmonar y la aorta torácica, y la imposibilidad ocasional de evaluar algunas ramas de la aorta abdominal. La TC es útil en la identificación de engrosamiento parietal, estenosis, oclusiones y dilataciones que ocurren en los grandes vasos. Tiene, no obstante, algunos inconvenientes, como el requerimiento de contraste yodado y la obtención de imágenes solo en el plano axial. La aparición de la TC helicoidal ha reducido estas limitaciones y permite obtener información angiográfica de la aorta y las arterias pulmonares8. En el caso presentado, en este artículo la información aportada por la angiografía fue suficiente para el diagnóstico; no obstante, la TC y el eco-Doppler aportaron importante información para valorar más en detalle el alcance de la afectación.
La afectación de las arterias coronarias en la AT fue descrita por primera vez por Frovig y Loken en 19519 y la revascularización miocárdica quirúrgica se llevó a cabo por primera vez por Young y sus colaboradores en 197310.
La incidencia de lesiones coronarias que complican la AT ha sido comunicada en un 10,5% en los casos de autopsia11 y en el 9% de los pacientes por diagnóstico clínico12. A pesar de esta incidencia, la estenosis coronaria no está incluida en los criterios diagnósticos de AT de Ishikawa13.
El proceso inflamatorio en la aorta ha sido implicado como una de las principales causas de estenosis en el ostium coronario, manifestándose con angina de pecho como síntoma principal14.
Se detectaron 3 patrones patológicos en autopsias de pacientes con AT: tipo 1, estenosis u oclusión de los orificios coronarios y el segmento proximal de las arterias coronarias; tipo 2 o arteritis difusa focal, que puede extenderse de forma difusa a todas las ramas epicárdicas o pueden afectar a segmentos aislados, y tipo 3, aneurismas coronarios. El tipo 1 es el más frecuente, desarrollándose el estrechamiento por la progresión del proceso inflamatorio de la íntima y la fibrosis de la adventicia15.
En los pacientes con estenosis del tronco de la coronaria izquierda, como en el caso presentado, existen 3 opciones: cirugía de revascularización coronaria, angioplastia con implante de stent y endarterectomía del ostium coronario. Es importante la elección del momento para el tratamiento, ya que este debe ser evitado durante la fase activa de la inflamación en la AT. Sin embargo, cuando los pacientes tienen angina inestable, como en el caso presentado, debe intervenirse sin demora, porque una de las principales causas de muerte entre los pacientes con AT es el infarto de miocardio2.
En la AT, hay una mayor experiencia con el enfoque quirúrgico, que es generalmente aceptado al lograr resultados superiores16. Además, las recurrencias en las estenosis ocurrieron en el 78% de las angioplastias y solo en el 36% de los procedimientos quirúrgicos17. En nuestro caso se optó por cirugía de revascularización miocárdica de forma urgente por varias razones: 1) que se trataba de un paciente en situación de inestabilidad hemodinámica franca sin posibilidad de implantar BCIAo por vía transfemoral; 2) lesión del tronco de la coronaria izquierda, y 3) existía la posibilidad de requerir implantación de una asistencia ventricular como puente a recuperación o trasplante.
Una vez elegida la opción quirúrgica, debíamos escoger la estrategia a seguir para revascularizar adecuadamente el miocardio. A este respecto, hay que destacar que algunos autores desaconsejan el uso de la AMI in situ debido a que la AT se acompaña a menudo de la oclusión de la arteria subclavia. Es bien conocida que la permeabilidad a largo plazo del injerto AMI es significativamente mayor que la del injerto de vena safena en pacientes ateroscleróticos; no obstante, por estas peculiaridades, se debe tener precaución al utilizar esta para revascularizar a pacientes con AT. En pacientes cuya lesión oclusiva de la arteria subclavia se encuentra más distal que la derivación de la AMI, el uso de este injerto podría ser posible. No obstante, es importante tener en cuenta cuando se opta por el injerto de AMI en pacientes con AT, esta puede presentar una estenosis o un síndrome de robo18. En nuestro caso, usamos un injerto de AMI in situ a arteria descendente anterior por no encontrarse afectación de la subclavia, y de una safena invertida a la segunda rama obtusa marginal.
El tratamiento de la enfermedad coronaria en la AT por vía percutánea fue comunicada solo en casos aislados19,20.
La evolución de los procedimientos percutáneos, en particular con la nueva generación de stents liberadores de fármacos, podría desempeñar un papel en el avance de la arteriosclerosis sobre las lesiones de la AT. A su vez, el uso de fármacos en los stents tiene un potencial beneficio terapéutico en AT debido a sus propiedades antiinflamatorias locales, además de la disminución de la hiperplasia de la neoíntima inflamatoria21,22.
No obstante, es conveniente señalar que la angioplastia percutánea con stents liberadores de fármacos puede tener un papel como puente hasta lograr un control efectivo de la inflamación y para que el injerto quirúrgico pueda ser aplicado con mejores resultados.
Una vez realizada la revascularización miocárdica, si el paciente no es capaz de desconectarse de la circulación extracorpórea por fracaso del ventrículo izquierdo, la única opción posible es el implante de la asistencia ventricular. En el caso aquí presentado, se optó por una asistencia univentricular, puesto que la función del ventrículo derecho no se veía afectada ni antes ni después de la intervención y tampoco presentaba lesiones en el árbol coronario derecho.
Una vez realizado el trasplante cardíaco ortotópico, pudimos obtener las muestras del corazón afectado por la enfermedad de Takayasu. El hallazgo inicial más llamativo de AT es la inflamación granulomatosa en la pared adventicia y media de los vasos implicados15. Posteriormente, progresa a fibrosis y provoca estenosis, lesión que aparece en hasta el 90% de los pacientes. En las etapas avanzadas, la destrucción de las fibras elásticas de la pared media puede causar dilatación o aneurisma23. El caso presentado poseía datos de afectación de larga evolución, con destrucción de fibras elásticas, fibrosis adventicial y estenosis. La progresión de las lesiones vasculares se relaciona con la actividad de la enfermedad. En pacientes con enfermedad activa progresiva, las anomalías vasculares establecidas avanzan a estenosis o dilatación. La valoración de la fase activa es muy importante, puesto que esta está muy en relación con los resultados a largo plazo de los pacientes intervenidos24.
Los pacientes con AT activa presentan un compromiso vascular más generalizado, con una mayor prevalencia de afectación de las arterias renales y pulmonares. La hipertensión y los niveles de NT-proBNP superiores siempre se han correlacionado con la actividad de la enfermedad24.
La definición de AT activa no está estandarizada y la evaluación de la actividad de la enfermedad en pacientes de AT es un reto porque los datos clínicos, biológicos y radiológicos no siempre se correlacionan25.
La PCR es un marcador serológico que tiende a normalizarse en casi todos los pacientes en fase no activa26.
Hasta el momento, no existe una herramienta validada para medir la actividad de la enfermedad en pacientes con AT. La complejidad de la evaluación de actividad de la enfermedad en AT está subrayada por el hecho de que hasta el 45% de los pacientes en remisión clínica tiene evidencia histológica de la enfermedad activa25. Los criterios de actividad deben ser considerados con cautela dada la actual falta de criterios de actividad validados.
Probablemente, teniendo en cuenta la baja cifra de PCR del paciente al momento del ingreso, y la cronicidad de las lesiones halladas en la anatomía patológica del corazón, el caso presentado en este artículo posiblemente represente una fase no activa de su enfermedad.
Una vez llevado a cabo el trasplante cardíaco, creemos de vital importancia el tratamiento médico de la enfermedad.
El objetivo del tratamiento médico es controlar la inflamación activa y minimizar la lesión arterial. Para prevenir el desarrollo de complicaciones vasculares e inducir la remisión, el inicio precoz del tratamiento inmunosupresor es crucial17,27.
La prednisolona es el agente de primera línea y las directrices de Liga Europea contra el Reumatismo recomiendan una dosis inicial de 1mg/kg/día (dosis máxima total de 60mg/día), con reducción gradual28. Se requiere inmunosupresión concomitante en la mayoría de los pacientes para minimizar las complicaciones relacionadas con los esteroides y el control de la progresión de la enfermedad, especialmente en aquellos con mayor riesgo de recaída tras suspender el tratamiento con esteroides17.
Hay estudios que sugieren que el metotrexato y la azatioprina son efectivos para inducir la remisión y la progresión lenta de las lesiones arteriales29.
El micofenolato mofetilo también ha demostrado ser seguro y eficaz como agente economizador de esteroides en un pequeño estudio abierto30.
La ciclofosfamida en pulsos ha sido comunicada como eficaz, sobre todo en los casos resistentes a los glucocorticoides, aunque su uso debe limitarse a casos muy severos debido a su asociación con la infertilidad y el aumento de la toxicidad31.
Existe literatura emergente que apoya la utilización de agentes biológicos en el tratamiento de la AT. Una reciente revisión publicada de 84 pacientes con AT tratados con antagonistas del factor de necrosis tumoral-α, incluyendo infliximab y el etanercept, reveló una remisión completa en el 37%, remisión parcial en el 53,5% y el 9,5% no respondió32. Es de destacar que no se observaron efectos secundarios (principalmente infecciones y reacciones de hipersensibilidad) en el 20% de los casos. Del mismo modo, anticuerpos monoclonales del receptor de interleucina 6 pueden ayudar a controlar la enfermedad refractaria33.
También es imprescindible que los factores de riesgo cardiovascular y aterosclerosis acelerada y la hipertensión sistémica y pulmonar se investiguen y traten activamente en su caso34.
Hasta el 75% de los pacientes pueden lograr una remisión con el tratamiento médico, pero alrededor del 50% pueden tener al menos una recaída25.
El grado de inmunosupresión, por lo general, que se requiere para mantener la remisión de la AT es menor que la usada generalmente en la terapia de mantenimiento después del trasplante25.
No obstante, a pesar de un correcto tratamiento médico, el futuro del injerto cardíaco continuará siendo una incógnita.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia informado por escrito para participar en dicho estudio
ConclusiónSe trata de una presentación atípica de enfermedad de Takayasu, lo que exige una alta sospecha clínica para una adecuada toma de decisiones. El establecimiento de shock cardiogénico refractario en un paciente pediátrico, plantea a su vez una estrategia interdisciplinaria perfectamente coordinada para la resolución satisfactoria del caso. El futuro del injerto y la posibilidad de recidiva de la enfermedad sobre este está aún pendiente de valorar.