Aunque la reparación quirúrgica es el tratamiento de elección de la insuficiencia mitral, la durabilidad y tasa de reoperación son aspectos relevantes. Distintos factores pueden mermar su eficacia. Valoramos nuestra experiencia analizando ambos aspectos.
Material y métodosSe estudiaron 218 pacientes intervenidos desde febrero de 1998 a agosto de 2007, con edad media de 62±12 años. Setenta y seis pacientes eran mujeres (34,9%) y 68,8% estaban en grado funcional NYHA III-IV. Se agruparon en cinco grupos según la etiología: degenerativa (grupo A) 119 pacientes, isquémica (grupo B) 44, funcional no isquémica (grupo C) 14, reumática (grupo D) 26 y endocarditis (grupo E) 15 pacientes. Las técnicas en el grupo A fueron: resección cuadrangular (83 pacientes), sliding (8), neocuerdas (16), transposición cuerdas (8) y Alfieri (11); en el grupo D: anuloplastia (16), comisurotomía (11), resección-decalcificación (5), Alfieri (2); en el grupo E: cierre perforación (9), resección (7), comisuroplastia (2). La anuloplastia aislada se realizó en los grupos B y C.
ResultadosLa mortalidad temprana fue mayor en los grupos B, C y E. Hubo 13 fallecidos en los 30 primeros días (5,9%) y tres tardíamente. La supervivencia actuarial a 5 años fue 97±1% (seguimiento medio: 44±29 meses), la libertad de reoperación 91±2% y de recidiva grado III-IV a 5 y 10 años 85±2 y 82±3%. La edad (HR: 1,07; IC 95%: 1,01-1,13; p<0,05) y el prolapso de ambos velos (HR: 3,71; IC 95%: 1,02-13,45; p<0,05) predijeron recidiva.
ConclusionesLa etiología más frecuente fue la degenerativa (54%). Los resultados globales en su-pervivencia y durabilidad fueron satisfactorios. La mayor mortalidad fue temprana, especialmente en etiología isquémica, funcional y endocarditis.
Although valve repair is the gold-standard in mitral valve regurgitation, durability and reoperation are relevant issues. Several factors may increase the probability of failure. We reviewed our experience addressing these issues.
Material and methodsTwo hundred eighteen patients underwent mitral valve repair from febru-ary-98 to August-07. Their mean age was 62±12 years and 76 (34.9%) were female; 68.8% were in NYHA functional class III-IV. According to the etiology 5 groups were considered: degenerative (group A) with 119 patients, ischemic (group B) with 44, functional non-ischemic (group C) with 14, rheumatic (group D) with 26 and endocarditis (group E) with 15 patients. The main techniques used in group A were: quadrangular resection (83), sliding plasty (8), PTFE-neochordae (16), chordal transposition (8) and edge-to-edge repair (11); in group D: annuloplasty (16), commissurotomy (11), resection-decalcification (5) and edge-to-edge (2) and in group E: perforation closure (9), resection (7) and commissuroplasty (2). Isolated annuloplasty was used in groups B and C.
ResultsEarly mortality was higher in groups B, C and E. The global 30-day mortality was 5.9% and only 3 patients died at follow-up. Actuarial survival at 5 years was 97±1% (mean follow-up: 44±29 months), freedom from REDO 91±2% and freedom from recurrent 3+4+ regurgitation at 5 and 10 years: 85±2 and 82±3%. Age (HR: 1.07; IC 95%: 1.01-1.13; p<0.05) and bileaflet prolapse (HR: 3.71; IC 95%: 1.02-13.45; p<0.05) were predictors of recurrent regurgitation.
ConclusionsDegenerative was the most frequent etiology (54%). Survival and durability were excellent in the global group. The higher mortality was 30-day mortality, particularly in ischemic, functional and endocarditis groups.
La reparación mitral se ha convertido en el procedimiento de elección de casi todos los tipos de insuficiencia mitral. Aunque se ha descrito una gran variedad de técnicas quirúrgicas para ser aplicadas en distintas situaciones es en la enfermedad degenerativa donde se ha alcanzado una mayor experiencia1. El prolapso de velo posterior es la forma más típica de presentación y donde es posible obtener unos resultados excelentes a corto y largo plazo. El prolapso del velo anterior o de ambos velos junto a otros tipos de enfermedad valvular no degenerativa ofrece unos resultados menos consistentes2-6.
El objetivo del estudio es analizar la tasa de recidiva de la insuficiencia mitral, la necesidad de reoperación posplastia y la supervivencia alcanzada en un grupo de pacientes sometidos a reparación mitral electiva por in-suficiencia mitral de origen diverso. Se pretende estudiar especialmente la influencia de la etiología en los resul-tados, identificando factores de mal pronóstico.
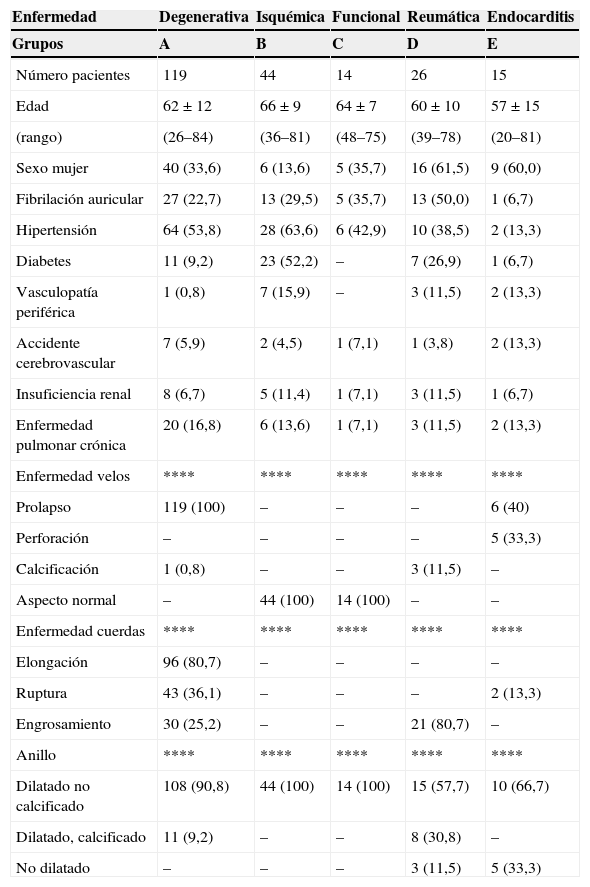
Pacientes y métodosUn total de 229 pacientes fueron sometidos a cirugía electiva de reparación mitral en nuestro centro entre febrero de 1998 y agosto de 2007. De este grupo se excluyó la valvulopatía mitral congénita (tres pacientes), la cirugía urgente salvo endocarditis (cinco pacientes) y las reoperaciones (tres pacientes). El grupo final de estudio estuvo formado por 218 pacientes. De acuerdo con la etiología de la valvulopatía mitral se consideraron cinco grupos: valvulopatía degenerativa (grupo A) con 119 pa-cientes (54%), isquémica (grupo B) 44 pacientes (20%), funcional no isquémica (grupo C) 14 pacientes (6%), reumática (grupo D) 26 pacientes (12%) y endocarditis (grupo E) 15 pacientes (7%); de estos últimos, siete de ellos se encontraban en fase aguda. En el grupo C se incluyeron pacientes con miocardiopatía dilatada idiopática o secundaria a valvulopatía aórtica. En el grupo A, 30 pacientes presentaban una enfermedad de Barlow (25,2%) y el resto una deficiencia fibroelástica. El diagnóstico de ambas entidades se realizó según la apariencia macroscópica de la válvula, y sólo pudo confirmarse mediante estudio histopatológico cuando se realizó resección de tejido (83 pacientes). Ochenta y tres pacientes presentaban un prolapso del velo posterior, 26 del velo anterior y 10 de ambos velos. Aunque 18 pacientes con enfermedad degenerativa estaban asintomáticos en el momento de la cirugía (15,1%), la mayor parte de pacientes presentaban clínica de disnea, estando en grado funcional NYHA III-IV: 69 (57,9%), 28 (63,6%), 8 (57,1%), 14 (53,8%) y 10 (66,7%) pacientes, en los grupos res-pectivos. Un mayor número de pacientes de los grupos B y C presentaban disfunción sistólica ventricular con una mayor frecuencia de pacientes con FE inferior al 50%: 16 (13,4%), 33 (75%), 7 (50%), 8 (30,8%) y 4 (26,7%) pacientes en los grupos respectivos (p<0,001). Las prin-cipales características de los pacientes y la enfermedad valvular en los distintos grupos etiológicos se presenta en la tabla I.
Características Preoperatorias y Enfermedad Valvular
| Enfermedad | Degenerativa | Isquémica | Funcional | Reumática | Endocarditis |
| Grupos | A | B | C | D | E |
| Número pacientes | 119 | 44 | 14 | 26 | 15 |
| Edad | 62±12 | 66±9 | 64±7 | 60±10 | 57±15 |
| (rango) | (26–84) | (36–81) | (48–75) | (39–78) | (20–81) |
| Sexo mujer | 40 (33,6) | 6 (13,6) | 5 (35,7) | 16 (61,5) | 9 (60,0) |
| Fibrilación auricular | 27 (22,7) | 13 (29,5) | 5 (35,7) | 13 (50,0) | 1 (6,7) |
| Hipertensión | 64 (53,8) | 28 (63,6) | 6 (42,9) | 10 (38,5) | 2 (13,3) |
| Diabetes | 11 (9,2) | 23 (52,2) | – | 7 (26,9) | 1 (6,7) |
| Vasculopatía periférica | 1 (0,8) | 7 (15,9) | – | 3 (11,5) | 2 (13,3) |
| Accidente cerebrovascular | 7 (5,9) | 2 (4,5) | 1 (7,1) | 1 (3,8) | 2 (13,3) |
| Insuficiencia renal | 8 (6,7) | 5 (11,4) | 1 (7,1) | 3 (11,5) | 1 (6,7) |
| Enfermedad pulmonar crónica | 20 (16,8) | 6 (13,6) | 1 (7,1) | 3 (11,5) | 2 (13,3) |
| Enfermedad velos | **** | **** | **** | **** | **** |
| Prolapso | 119 (100) | – | – | – | 6 (40) |
| Perforación | – | – | – | – | 5 (33,3) |
| Calcificación | 1 (0,8) | – | – | 3 (11,5) | – |
| Aspecto normal | – | 44 (100) | 14 (100) | – | – |
| Enfermedad cuerdas | **** | **** | **** | **** | **** |
| Elongación | 96 (80,7) | – | – | – | – |
| Ruptura | 43 (36,1) | – | – | – | 2 (13,3) |
| Engrosamiento | 30 (25,2) | – | – | 21 (80,7) | – |
| Anillo | **** | **** | **** | **** | **** |
| Dilatado no calcificado | 108 (90,8) | 44 (100) | 14 (100) | 15 (57,7) | 10 (66,7) |
| Dilatado, calcificado | 11 (9,2) | – | – | 8 (30,8) | – |
| No dilatado | – | – | – | 3 (11,5) | 5 (33,3) |
Variables presentadas como media±desviación estándar o como n (%).
Aunque las intervenciones fueron realizadas por ocho cirujanos, sólo cinco de ellos realizaron más de 30 intervenciones cada uno. En el análisis se incluyó la variable «cirujano» dividida en dos categorías según el número de reparaciones realizadas: «cirujano reparador» con más de 30 intervenciones, y «cirujano no reparador» con un número inferior. El abordaje habitual fue la esternotomía media. La circulación extracorpórea con hipotermia mode-rada (28–32°C) se estableció mediante canulación bicava y de aorta ascendente. La protección miocárdica se basó en el empleo de cardioplejía hemática fría anterógrada y retrógrada con dosis final de reperfusión caliente (hotshot). Tras el pinzamiento aórtico, el acceso de la válvula mitral se realizó a través del surco interauricular en 198 pacientes, y por vía transeptal en 23 pacientes (especialmente si la aurícula izquierda estaba poco dilatada o si se asoció anuloplastia tricuspídea).
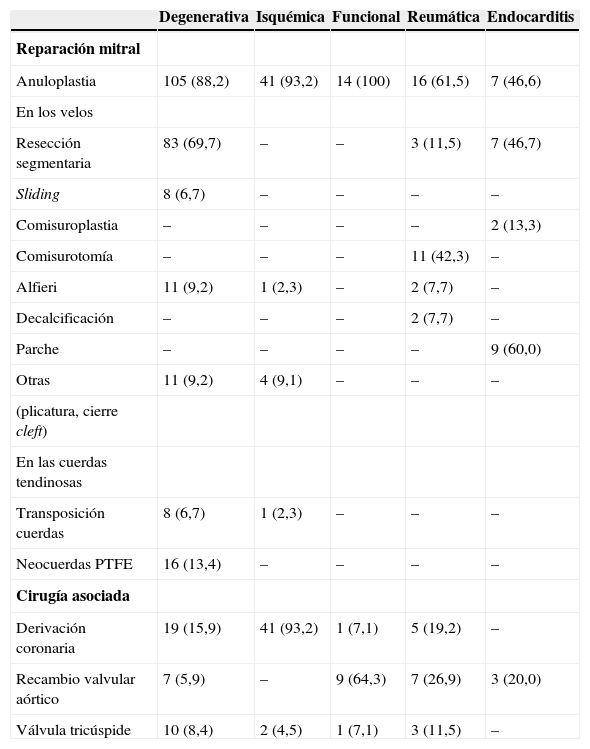
El prolapso de velo posterior se trató preferentemente mediante resección cuadrangular y anuloplastia. En los pacientes con enfermedad de Barlow y con exceso de tejido del velo posterior (anchura >2cm) se asoció plastia de deslizamiento o sliding plasty. En el prolapso de velo anterior se empleó inicialmente la transposición de cuerdas, que fue progresivamente sustituida por el implante de neocuerdas de politetrafluoroetileno (PTFE). Sólo ocasionalmente se empleó la resección triangular y nunca el acortamiento de cuerdas. Dada la diversidad de etiologías, el tipo de anuloplastia empleada fue variable en modelo de anillo protésico (o banda) y en tamaño. Se asoció anuloplastia mitral en la mayoría de pacientes del grupo A (105 pacientes, 88,2%). El tamaño del anillo o banda se ajustó a la distancia intertrigonal, y especial-mente a la anchura del velo anterior. Se evitó implantar anillos pequeños en el grupo D; en cambio, se realizó anuloplastia sobrecorrectora o undersizing de uno o dos tamaños en los grupos B y C. El tamaño medio y rango (en mm) de los anillos empleados fue: 29,5±1,7 (26-34) en el grupo A, 28,0±1,3 (26-30) en el B, 28,1±1,2 (26-30) en el C, 28,3±1,9 (26-32) en el D y 28,8±2,5 (26-32) en el E. En el grupo C la anuloplastia fue la única técnica empleada, al igual que en ocho pacientes del grupo D. En la endocarditis aguda se evitó el empleo de anillo protésico. No se implantó ningún anillo en 14 pacientes del grupo A, tres del B, 13 del D y ocho del E. La banda de Cosgrove-Edwards (Edwards Lifesciences, Irvine, California, USA) se empleó en 70, 16, seis, ocho y cuatro pacientes en los grupos respectivos, y el anillo Carpentier-Edwards Physio (Edwards Lifesciences, Irvine, California, USA) en 28, nueve, cuatro, cinco y dos pacientes. Recientemente se empleó el anillo Me-mo-3D (Sorin Group, Saluggia, Italia) en distintos grupos: en cinco pacientes del grupo A, dos del B, uno del C y uno del E. Otros anillos se implantaron de forma más selectiva en los grupos B y C buscando una anuloplastia sobrecorrectora: McCarthy-Edwards (Edwards Lifesciences, Irvine, California, USA) en seis pacientes del grupo B, Geoform (Edwards Lifesciences, Irvine, California, USA) en dos del C, Sovering miniband (Sorin Group, Saluggia, Italia) en seis del B y en dos del C (y además en dos pacientes del grupo A). Los datos de la técnica quirúrgica de reparación en los diferentes grupos se pre-sentan en la tabla II.
Técnica Quirúrgica
| Degenerativa | Isquémica | Funcional | Reumática | Endocarditis | |
| Reparación mitral | |||||
| Anuloplastia | 105 (88,2) | 41 (93,2) | 14 (100) | 16 (61,5) | 7 (46,6) |
| En los velos | |||||
| Resección segmentaria | 83 (69,7) | – | – | 3 (11,5) | 7 (46,7) |
| Sliding | 8 (6,7) | – | – | – | – |
| Comisuroplastia | – | – | – | – | 2 (13,3) |
| Comisurotomía | – | – | – | 11 (42,3) | – |
| Alfieri | 11 (9,2) | 1 (2,3) | – | 2 (7,7) | – |
| Decalcificación | – | – | – | 2 (7,7) | – |
| Parche | – | – | – | – | 9 (60,0) |
| Otras | 11 (9,2) | 4 (9,1) | – | – | – |
| (plicatura, cierre cleft) | |||||
| En las cuerdas tendinosas | |||||
| Transposición cuerdas | 8 (6,7) | 1 (2,3) | – | – | – |
| Neocuerdas PTFE | 16 (13,4) | – | – | – | – |
| Cirugía asociada | |||||
| Derivación coronaria | 19 (15,9) | 41 (93,2) | 1 (7,1) | 5 (19,2) | – |
| Recambio valvular aórtico | 7 (5,9) | – | 9 (64,3) | 7 (26,9) | 3 (20,0) |
| Válvula tricúspide | 10 (8,4) | 2 (4,5) | 1 (7,1) | 3 (11,5) | – |
Las variables están presentadas como n (%).
PTFE: politetrafluoroetileno.
Se realizó seguimiento clínico y ecocardiográfico postoperatorio al mes, a los 6 meses y al año de la intervención. Posteriormente, todos los pacientes fueron seguidos clínicamente de forma anual. En 180 pacientes se obtuvieron datos de ecocardiografía seriada anual realizada por el cardiólogo de referencia. Se completó el seguimiento del 100% de los pacientes mediante contacto telefónico, y consulta de historia clínica o del cardiólogo de referencia, según fuera necesario. Se registró mortalidad, tasa de reoperación, accidente cerebrovas-cular y accidente hemorrágico, mantenimiento del tratamiento anticoagulante, y el grado funcional NYHA y el ritmo cardíaco de los pacientes al final del seguimiento. La insuficiencia mitral se clasificó en escala de 0-4 mediante ecocardiografía de acuerdo con las normas publicadas7, siendo 0: ausencia de insuficiencia, 1: trivial o ligera, 2: moderada, 3: moderada-grave, 4: grave.
Análisis estadísticoEl análisis de los datos se realizó con el programa estadístico SPSS 12.0 Statistical Package (SPSS Inc, Chicago, IL). Las variables categóricas se expresaron como porcentajes, y las continuas como media ± desviación estándar. Las categóricas se compararon entre grupos con el test de χ2 o el test exacto de Fisher, cuando fue apropiado, y las continuas se compararon con el test de la t de Student o el de Wilcoxon, según correspondiera. El método de Kaplan-Meier con el test de los rangos logarítmicos fue empleado para analizar supervivencia, reoperación y seguimiento de eventos. La regresión de Cox se empleó para analizar factores asociados a recurrencia de la insuficiencia mitral en el tiempo.
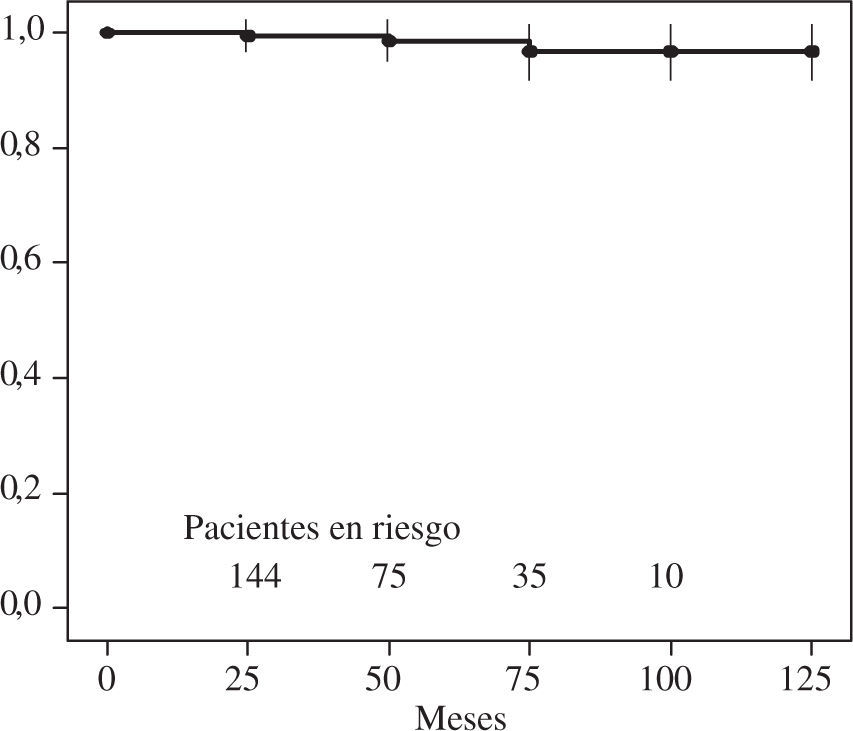
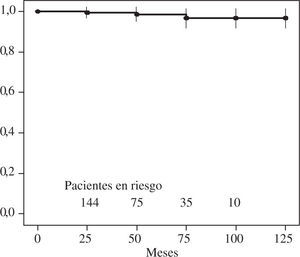
ResultadosSupervivenciaLa mortalidad en los 30 primeros días fue 5,9% (13 pacientes), siendo mayor en los grupos B y E: 5 (4,2%), 4 (9,1%), 1 (7,1%), 1 (3,8%) y 2 (13,3%) pacientes fallecidos en los grupos respectivos (mortalidad predictiva por EuroScore logístico: 5,4, 8,2, 6,3, 5,6 y 7,5%). Los principales factores asociados a esta mortalidad (análisis univariable) fueron: sustitución valvular aórtica asociada (p<0,05), grado NYHA III-IV (p<0,05) y vasculopatía periférica (p<0,01). La derivación coronaria asociada, la fracción de eyección o el tipo de cirujano (reparador o no) no llegaron a mostrar significación estadística. En el análisis multivariable permanecieron como predictores independientes: sustitución valvular aórtica (OR: 6,37; IC 95%: 1,49-27,14; p<0,05) y vasculopatía periférica (OR: 6,12; IC 95%: 1,19-31,32; p<0,05). El seguimiento medio de los pacientes del estudio fue de 44±29 meses (rango: 5-119 meses), representando un total de 767 años/paciente. La supervivencia a 5 años fue de 97±1% (Fig. 1). Los tres pacientes fallecidos fueron de los gru-pos B, C y D.
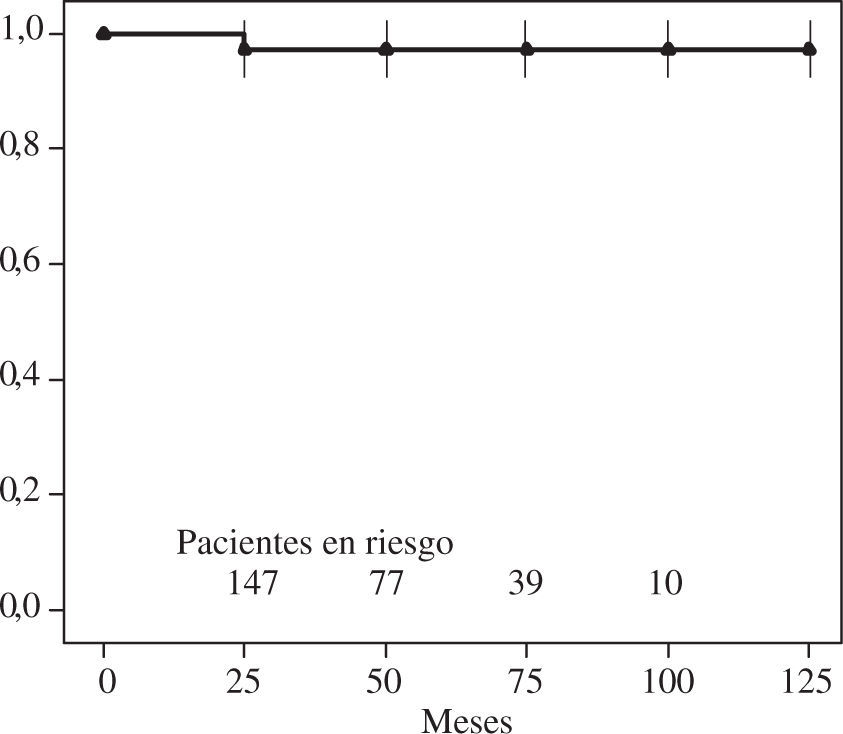
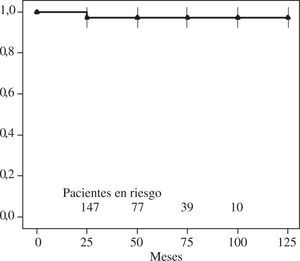
ReoperaciónSólo seis pacientes fueron reoperados, y todos de forma precoz entre 1-14 meses tras la intervención. En el grupo A se reoperaron tres pacientes por causas atribuibles a la técnica quirúrgica: movimiento sistólico anterior de la válvula mitral o SAM (1.er mes), desgarro de sliding plasty (5.° mes) y dehiscencia anillo (10.° mes). Las otras reoperaciones fueron: recidiva de insuficiencia mitral en un paciente del grupo B (5.° mes), endocarditis en un paciente del grupo C (2.° mes) y estenosis mitral en otro paciente del grupo D (14.° mes). La libertad de reoperación en el grupo global a 5 y 10 años fue del 91±2% (Fig. 2).
Evolución clínica y morbilidadDe los 202 supervivientes al final del seguimiento, 179 pacientes (88,6%) estaban en grado funcional NYHA I-II. El resto de pacientes estaban en grado funcional NYHA III: 8 (7,0%), 8 (20,5%), 3 (25,0%), 3 (12,5%) y 1 (7,7%) en los grupos respectivos. Veintitrés pacientes estaban en fibrilación auricular al final del se-guimiento: 5 (4,4%), 8 (20,5%), 5 (41,7%), 4 (16,7%) y 1 (7,7%) pacientes en los grupos respectivos. El tratamiento anticoagulante se mantuvo en todos ellos, y en otros seis pacientes por otras causas. Como norma general, la anticoagulación se mantuvo durante los primeros 3 meses del postoperatorio en todos los pacientes del estudio (INR entre 2-3). Posteriormente y en ausencia de otras indicaciones, la anticoagulación fue sustituida por un tra-tamiento antiagregante plaquetario mantenido de forma indefinida. La libertad de tromboembolia y/o episodios de sangrado mayor en relación con la anticoagulación fue de 93±2% a los 5 años, y 87±4% a los 10 años en el grupo global.
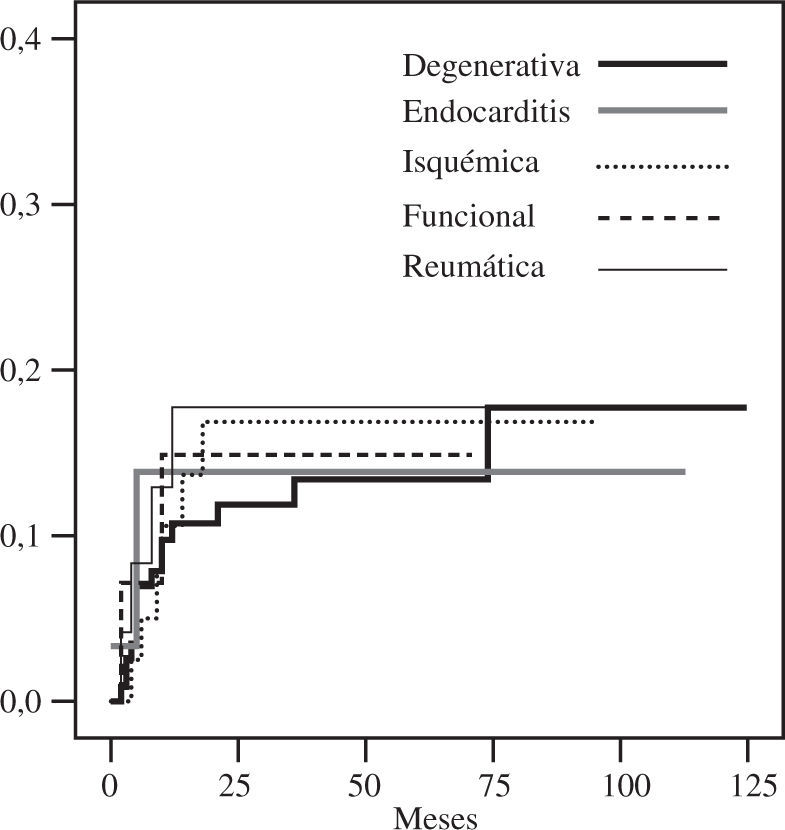
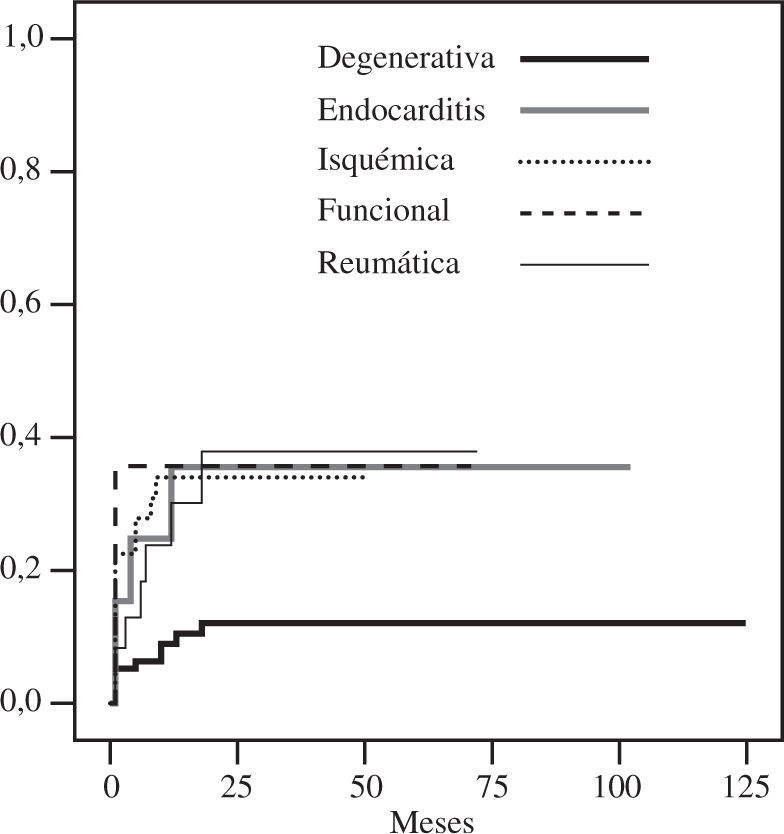
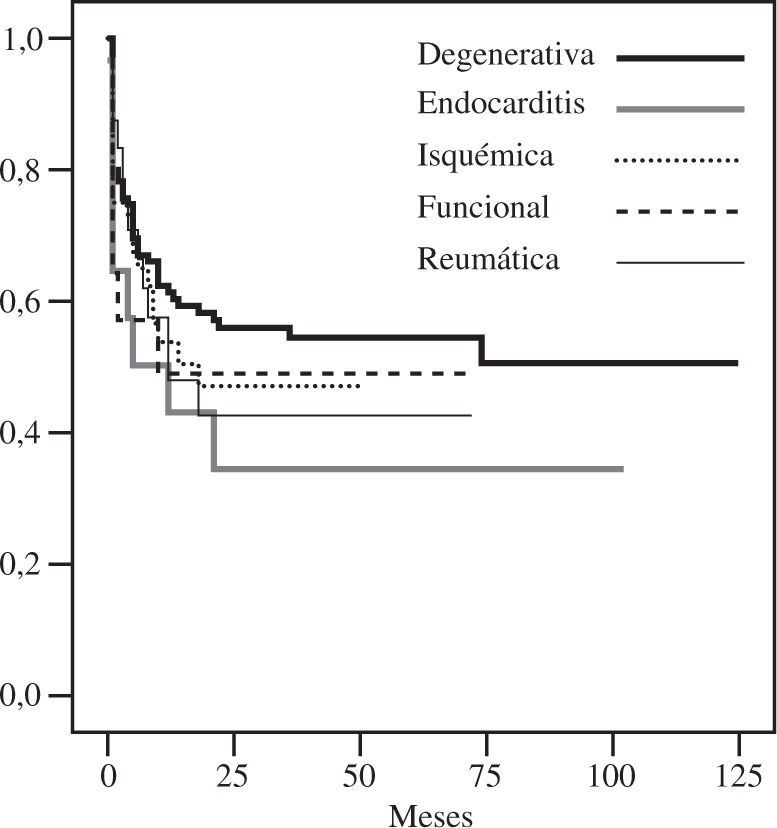
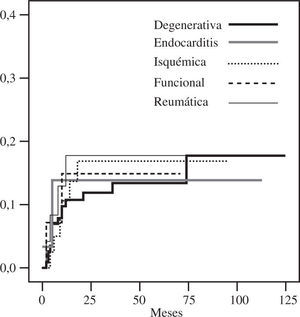
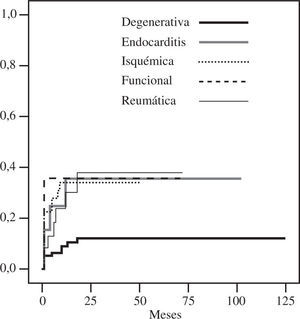
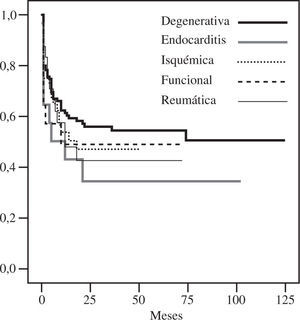
DurabilidadTodos los pacientes considerados en este estudio disponían de un ecocardiograma al mes y a los 6 meses de la intervención. Doscientos ocho pacientes tenían un ecocardiograma al año, y 195 en el seguimiento tardío. La libertad de insuficiencia mitral grado III-IV a los 5 y 10 años fue de 85±2% y 82±3% (Fig. 3), con una tasa linearizada global de recidiva de 3,7%/año. La recidiva de grados menores de insuficiencia, especialmente grado II, fue mayor en la enfermedad no degenerativa (Fig. 4). La ausencia de insuficiencia mitral al final del seguimiento fue de 44±5%, siendo mayor en las degenerativas (Fig. 5).
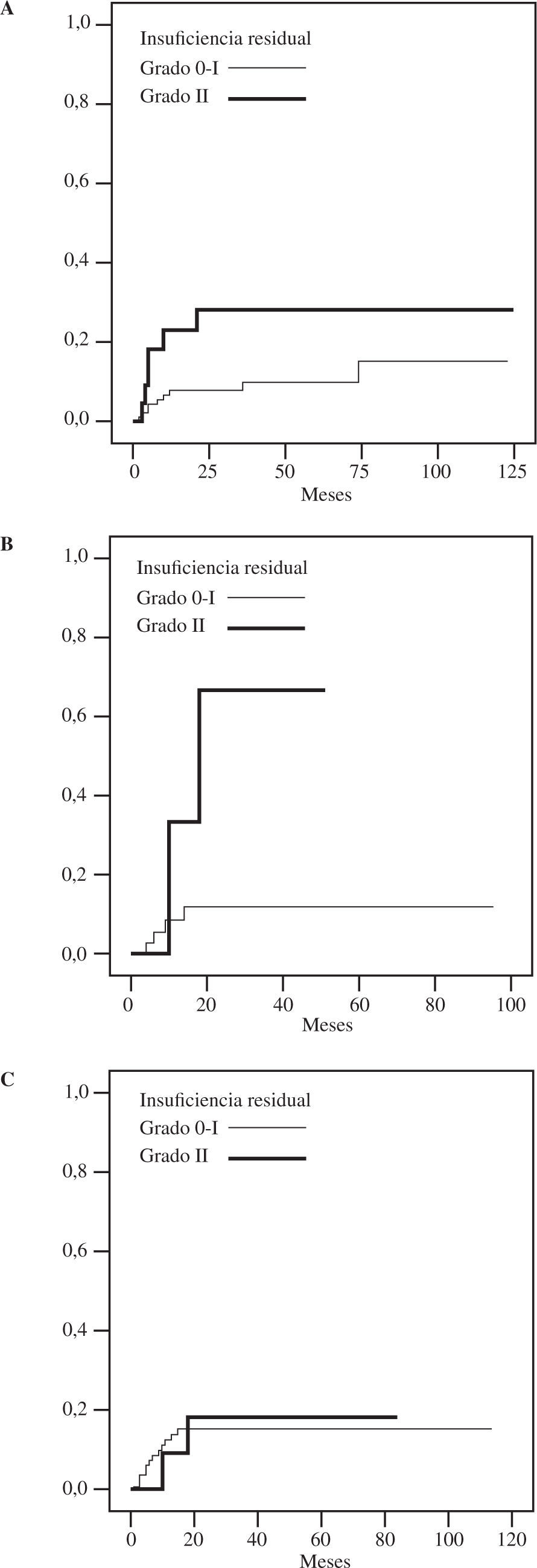
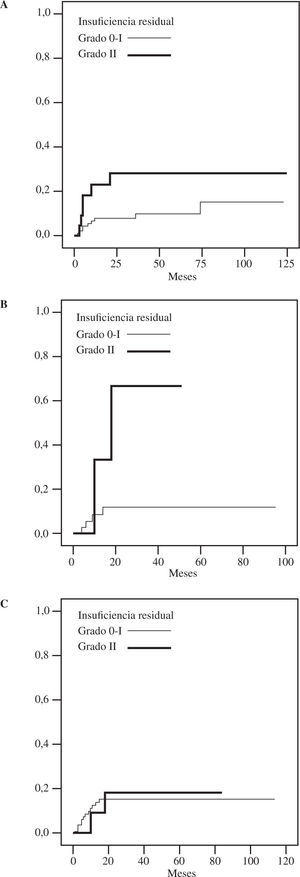
Un resultado inmediato posplastia subóptimo (insuficiencia residual grado II) se asoció a una mayor recidiva de insuficiencia mitral grado III-IV en el seguimiento posterior, especialmente en los grupos A y B (Fig. 6 A y B). En otros grupos no se apreció este fenómeno (Fig. 6 C).
Factores predictivos de recidivaDurante el seguimiento un subgrupo de 29 pacientes presentaron recidiva de insuficiencia mitral grado III-IV y fueron comparados con los restantes pacientes. El análisis de Cox mostró que el subgrupo con recidiva se caracterizaba por una mayor edad (por año de edad: HR: 1,07; IC 95%: 1,01-1,13; p<0,05) y una mayor frecuencia de prolapso de ambos velos (HR: 3,71; IC 95%: 1,02-13,45; p<0,05). Ni la técnica quirúrgica específica, ni la etiología, ni otras lesiones valvulares fueron predictores significativos de recidiva.
DiscusiónLa reparación y la sustitución mitral son las dos modalidades independientes de tratamiento quirúrgico de la insuficiencia mitral. La primera se ha convertido en el procedimiento de elección, siempre que sea técnicamente posible, ya que puede evitar los problemas inherentes a las prótesis valvulares y preservar mejor la geometría y función ventricular1. En general, la reparación se asocia a una menor tasa de tromboembolia y endocarditis, pero plantea dudas sobre la durabilidad, la necesidad de reoperación y la supervivencia alcanzada en enfermeda-des concretas5. Hay múltiples factores que pueden influir en los resultados, siendo la etiología de la insuficiencia mitral uno de los más determinantes6. En la valvulopatía degenerativa es donde se ha alcanzado una mayor experiencia, con unos resultados muy satisfactorios, especialmente cuando se trata de un prolapso aislado del velo posterior8,9. La afectación del velo anterior o de ambos velos, junto con otros tipos de enfermedad como la reumática, isquémica-funcional o la endocarditis, ofrecen unos resultados más inciertos10,11. Pese a los resultados satisfactorios publicados por algunos autores, en la enfermedad reumática se ha observado una mayor tasa de reoperación4,12-14. Por su parte, la insuficiencia mitral isquémica-funcional es principalmente una enfermedad ventricular, y la dilatación y disfunción del ventrículo altera el anillo y la geometría del aparato mitral de forma progresiva ocasionando secundariamente la insuficiencia mitral. Su aparición confiere un riesgo de mayor mortalidad, especialmente en el contexto del cuadro de insuficiencia cardíaca secundario al deterioro de la función ventricular11. Aunque las insuficiencias funcionales, principalmente las isquémicas, son fáciles de reparar con una simple anuloplastia, la recidiva ha sido un problema frecuente en las series publicadas, alcanzando casi el 30%. Suele ser consecuencia del remodelado progresivo del ventrículo. Otras técnicas asociadas a la anuloplastia pueden mejorar estos resultados15,16. Además, el beneficio real de la reparación frente al recambio no ha sido aclarado, y numerosos estudios han fracasado en su intento por demostrar una mayor supervivencia. Así, en el estudio de Gillinov17, la reparación fue mejor que la sustitución en la mayoría de pacientes de bajo riesgo, pero no en el subgrupo de mayor riesgo. En definitiva, se precisan nuevos estudios que determinen el impacto de la reparación en la recidiva de la insuficiencia mitral, función ventricular y supervivencia de estos pacientes. En la endocarditis, la reparación permite disminuir el riesgo de nueva infección valvular, pero en ocasiones el daño estructural avanzado de la válvula hace imposible dicha reparación. En este sentido, algunos autores abogan por una cirugía precoz de la endocarditis aguda como garantía de una óptima reparación mitral18.
En nuestra experiencia quirúrgica reparadora, la insuficiencia mitral degenerativa ha sido la más frecuente, pero un 46% de los pacientes presentaban otras etiologías. Pese a ello, los resultados globales han sido satisfactorios, con una excelente supervivencia y una baja tasa de reoperaciones. La mayor mortalidad fue la hospitalaria, afectando especialmente a los grupos de mayor riesgo: isquémica, funcional y endocarditis. De acuerdo con la literatura, estas etiologías de insuficiencia mitral tienen un mayor riesgo de mortalidad temprana y a mediolargo plazo que la valvulopatía de origen degenerativo6,11,17. Pese a ello, los pacientes con insuficiencia mitral isquémica y funcional de nuestro estudio, aunque más sintomáticos al final del seguimiento, presentaron una buena supervivencia posterior durante el periodo estudiado.
Respecto a la durabilidad de la reparación, la ausencia completa de insuficiencia mitral en el seguimiento se dio sólo en el 45% de los pacientes, siendo lo más habitual el desarrollo de algún grado de insuficiencia mitral (frecuentemente insuficiencia grado I en degenerativas y grado II en no degenerativas). La aparición de grados mayores de insuficiencia (III-IV) afectó a 29 pacientes, estimándose una libertad de recidiva de insuficiencia mitral grado III-IV del 82±3%, sin diferencias estadísticamente significativas entre los grupos estudiados. En este sentido, pueden sorprender los buenos resultados en supervivencia y durabilidad obtenidos en pacientes con enfermedad isquémica y funcional, en contraste con lo publicado en la literatura6,10. El reducido número de pacientes incluidos inicialmente en ambos grupos y la falta de suficiente seguimiento posterior puede explicar este hallazgo. Respecto a las reoperaciones, éstas han sido escasas y precoces en el seguimiento (durante el 1.er año), con una libertad de reoperación a 10 años del 91±2%.
Aparte de la etiología existen otros factores que pueden influir en los resultados de la reparación mitral. La insuficiencia mitral residual grado II inmediata posplastia se asoció a una mayor recidiva de insuficiencia grado III-IV en el seguimiento posterior, especialmente en la valvulopatía degenerativa e isquémica. Otros predictores de recidiva fueron la edad y el prolapso de ambos velos. La reparación de un prolapso aislado de velo anterior es más difícil que el prolapso del velo posterior, pero el empleo de neocuerdas o la transposición de cuerdas han ofrecido resultados satisfactorios2,3. En cambio, el prolapso de ambos velos precisa de mejoras en la técnica quirúrgica al no disponer de un velo posterior conservado como referencia en la medición de neocuerdas o como donante en la transferencia de cuerdas. Otros factores como etiología, técnica quirúrgica u otras lesiones valvulares no se asociaron a dicha recidiva. El acortamiento de cuerdas y el no empleo de sliding plasty o de anuloplastia con anillo han sido factores técnicos determinan-tes de recidiva según la literatura publicada19, pero en nuestro caso no han sido relevantes. El acortamiento de cuerdas no se realizó en ningún paciente, y el empleo de anuloplastia con anillo (o banda) ha sido una práctica habitual, salvo en la endocarditis. La incidencia de enfermedad de Barlow en nuestros pacientes ha sido muy inferior a la incidencia de deficiencia fibroelástica (25,2 vs 74,8%) y, por lo tanto, la necesidad de asociar sliding plasty ha sido poco frecuente.
ConclusionesPodemos concluir que la reparación mitral en un grupo variado de pacientes con diferente etiología ofrece unos resultados excelentes en cuanto a supervivencia postope-ratoria y durabilidad de la reparación. En nuestra experiencia, la etiología más frecuente fue la degenerativa (54%), y la mayor mortalidad fue temprana, especialmente en etiología isquémica, funcional y endocarditis. La necesidad de reoperación ha sido muy poco frecuen-te, con una libertad de insuficiencia mitral significativa a 10 años del 82±3%. Una correcta selección de los pacientes y una elección individualizada de la técnica quirúrgica han podido ser determinantes en la obtención de estos resultados.
Limitaciones del estudioVarias limitaciones del estudio deben ser consideradas al analizar los resultados. Se trata de un estudio retrospectivo, no aleatorizado y desarrollado en un solo centro hospitalario, por lo que el análisis está sujeto al sesgo de selección propio de este tipo de estudios. Debido a la merma de información que conlleva la obtención de datos de forma retrospectiva, sólo han podido ser considerados aquellos pacientes en los que se culminó la reparación, pero no aquellos en los que tras intentar reparar la válvula se optó por la sustitución valvular. Por otra parte, la gran variedad de técnicas y de anillos protésicos empleados va en detrimento de la homogeneidad del grupo de pacientes estudiado. El tiempo de seguimiento y el tamaño de la cohorte estudiada han sido reducidos, especialmente si consideramos algunos subgrupos. De cualquier forma, el seguimiento clínico y ecocardiográfico ha sido completo durante el primer año, y se han realizado ecocardiografías seriadas en un alto número de pacientes más allá del año. La serie de pacientes presentada puede ser representativa de la práctica habitual en la cirugía reparadora mitral desarrollada en nuestro medio.
Presentado en el XIX Congreso de la Sociedad Española de Cirugía Torácica-Cardiovascular. Málaga 2008