La ECMO puede contribuir a optimizar los resultados quirúrgicos de la reparación de cardiopatías congénitas complejas. El objetivo es analizar la morbilidad asociada al procedimiento y los factores de riesgo de mortalidad en pacientes que se les implanta una ECMO poscardiotomía.
MétodosRevisión retrospectiva de pacientes que requirieron ECMO tras reparación quirúrgica de cardiopatías congénitas entre marzo del 2010 y marzo del 2016.
ResultadosTreinta pacientes precisaron ECMO tras cirugía reparadora. Los diagnósticos más frecuentes fueron: transposición de grandes arterias, Fallot y postrasplante. La mediana de edad fue 5 meses (7 días-20 años) y la de peso 5kg (2-92kg). En 22 (73%) pacientes se implantó ECMO en quirófano por imposibilidad de retirar circulación extracorpórea. En 8 (26%) se implantó en la unidad de intensivos, 6 de ellos por bajo gasto cardiaco y 2 por pésima oxigenación.
En pacientes con fisiología de origen biventricular la supervivencia fue del 60% y con fisiología univentricular, del 40%. En 20 (67%) se pudo retirar la ECMO, de los cuales 16 sobrevivieron. Supervivencia global: 53%. Factores de riesgo de mortalidad: fallo renal, ECMO más de 5 días, láctico > 5 (previo ECMO), pH<7,35 (previo ECMO) y sepsis. La reintervención por sangrado no se relacionó con mortalidad.
Tiempo medio de seguimiento: 23 meses, sin fallecimiento durante este periodo.
ConclusionesCreemos que actualmente es necesario disponer de la ECMO en el postoperatorio de los pacientes intervenidos de cardiopatías congénitas, dado que parece asociarse a un beneficio en términos de supervivencia.
The use of ECMO postcardiotomy can help optimize surgical outcomes in addressing highly complex congenital heart diseases. The objective is to analyze the morbidity rate associated with the procedure and the risk factors for mortality when an ECMO Postcardiomatomy is used with patients.
MethodsRetrospective review of patients who required the use of ECMO after surgical repair of congenital heart diseases between March 2010 and March 2015.
Results30 patients required ECMO after reconstructive surgery. The most frequent diagnoses were: Transposition of great arteries, Fallot and post-transplant. Median age was 5 months (7 days-20 years), with an average weight of 10kg (2-92). In 22 patients (73%), extracorporeal circulation could not be removed and the ECMO was implanted in the operating room. In 8 patients (26%), the ECMO was implanted in the intensive care unit, of these 6 due to low cardiac output and 2 due to bad oxygenation.
In patients with biventricular physiology the survival rate was 60% and 40% for those with univentricular physiology. In 20 patients (67%) the ECMO could be removed, of which 16 survived afterwards. The overall survival rate of the series was 53%. Mortality risk factors: renal failure, ECMO for more than 5 days, lactate >5 (pre-ECMO), pH<7,35 (pre-ECMO) and sepsis. Re-operation due to bleeding was not related to mortality.
The mean follow-up was 23 months, without a patient death during this period.
ConclusionsCurrently, ECMO is essential during the post-surgery of patients operated on due to congenital heart disease.
El uso de circulación extracorpórea (CEC) con oxigenador de membrana intercalado (ECMO) tras cirugía de cardiopatías congénitas ha aumentado progresivamente en los últimos años1. El incremento de reparaciones complejas en el periodo neonatal y durante la lactancia ha potenciado su empleo como soporte circulatorio2,3.
LA ECMO poscardiotomía ha contribuido a reducir significativamente la mortalidad en cardiopatías congénitas4, posibilitando tasas de supervivencia del 35-45%5.
El disponer de ECMO es importante en la toma de decisiones del cirujano cuando el paciente tiene un fallo cardiopulmonar, especialmente si ocurre al intentar desconectarlo de la CEC.
Las 2 principales indicaciones de ECMO en cardiopatías congénitas son fallo de tratamiento médico en insuficiencia cardiaca y poscardiotomía.
Centrándonos en este último grupo, objeto de nuestro estudio, son contraindicaciones relativas para el uso de ECMO poscardiotomía la asociación de prematuridad (por aumento importante de lesión neurológica), el fallo multiorgánico establecido y/o las malformaciones extracardiacas con mal pronóstico6.
Los factores de riesgo asociados a morbimortalidad tras el implante de ECMO poscardiotomía en cirugía cardiaca de cardiopatías congénitas no están bien definidos en la literatura7,8. El objetivo de nuestro estudio es determinar esos factores a la luz de nuestra experiencia reciente.
Material y métodoSe incluyó en este estudio a todos los pacientes sometidos a cirugía cardiaca congénita reparadora o paliativa entre marzo del 2010 y marzo del 2016 que precisaron ECMO para salir de CEC o durante el periodo postoperatorio. El estudio fue aprobado por el Comité de Ética de nuestra institución. Revisamos de manera retrospectiva las historias clínicas y recogimos los datos demográficos y de supervivencia.
En niños con un peso medio menor de 20kg, se usó un circuito 1/4 pulgadas, en aquellos pacientes con más de 20kg, circuito 3/8 pulgadas. Todos los circuitos utilizados fueron biocompatibles, con impregnación de bioline (Bioline Coating Circuit, Maquet®). La bomba utilizada en todos los casos fue centrifuga Rotaflow (Maquet®). Tanto en canulación central y periférica, se usaron cánulas Biomedicus DLP (Medtronic®).
La membrana de oxigenador de difusión fue Quadrox Maquet® PLS tipo infantil para menores de 20kg y tipo adulto en mayores de 20 kg.
Se mantuvo mínima heparinización hasta control de sangrado mediastínico y posteriormente se mantuvo un tiempo de coagulación activada entre 200s-220s, controlado mediante Hemochron®, Activated Clotting Time-Low Range9.
En los pacientes que no se podían destetar de la CEC, el circuito del ECMO se estableció con las mismas cánulas utilizadas para la cirugía. En estos casos los pacientes fueron reconvertidos a ECMO con un breve pinzamiento de cánulas y conexión a líneas nuevas en el campo quirúrgico. Para mejorar el retorno venoso, en los casos de canulación bicava, se cambiaron las cánulas por una cánula única flexible en aurícula derecha. El esternón se dejó abierto y cubierto con una membrana de goretex.
El paciente no fue enfriado durante el soporte de ECMO.
Los fármacos inotrópicos se mantuvieron en la mayoría de los pacientes, particularmente en aquellos en los que las cavidades izquierdas no estaban drenadas. Si no se conseguía onda de presión adecuada, se determinaba por ecocardiografía si el ventrículo izquierdo estaba dilatado y si su descompresión era necesaria. En las primeras 24 h se realizó una ecocardiografía de rutina para determinar posibles lesiones residuales.
La ventilación mecánica se mantuvo durante la ECMO, en una frecuencia respiratoria de 10rpm, presión espiratoria positiva de 10 y una FiO2 de 40%. En todos aquellos pacientes con ECMO se administraron relajantes neuromusculares y sedación profunda con benzodiacepinas y opiáceos.
El destete de ECMO fue acompañado de dosis optimas de inotrópicos y ventilación mecánica adecuada, con disminución gradual de la asistencia ECMO. Cuando el soporte de ECMO constituía aproximadamente un 25-30% del soporte total, se retiró la asistencia. Durante el destete se utilizó ecocardiografía para monitorizar la función cardiaca. Las cánulas se retiraron unas horas después de quitar la asistencia de ECMO y hasta ese momento se mantuvieron con un circuito de heparina (1 UI heparina en 1ml de suero).
Análisis estadísticoSe empleó SPSS 22.0 para Windows software program (SPSS, Chicago, IL, EE. UU.). Las variables objetivo fueron: retirada de ECMO, mortalidad hospitalaria y mortalidad global. Definimos «retirada de ECMO» como la supervivencia tras la retirada de ECMO en estabilidad hemodinámica durante 24 h y «mortalidad hospitalaria» como la muerte por cualquier causa durante o después del implante y hasta el alta hospitalaria, o dentro de un período de 30 días después del implante si el paciente fue dado de alta. Las variables examinadas fueron edad, sexo, cardiopatía congénita de base, tiempo de CEC, tiempo de pinzamiento aórtico, fisiología univentricular o biventricular previa y posterior a la cirugía, indicación de ECMO, indicación inmediata tras CEC o diferida, datos de daño tisular previo a la indicación (láctico, pH), sepsis e insuficiencia renal perioperatoria.
Las variables cuantitativas se expresaron como media±desviación estándar si los datos seguían una distribución normal, o como mediana y rango intercuartílico si no era el caso. Las variables discontinuas, como valor absoluto y/o porcentaje.
El análisis de las variables se realizó mediante el test de la chi al cuadrado de Pearson. Valores de p < 0,05 fueron considerados como estadísticamente significativos.
ResultadosEntre marzo del 2010 y marzo del 2016, 30 pacientes requirieron implante de ECMO tras reparación quirúrgica de su cardiopatía congénita, representando el 3% de 1.002 procedimientos con CEC que se hicieron en ese mismo período en nuestro Servicio de Cirugía cardiaca infantil y de cardiopatías congénitas.
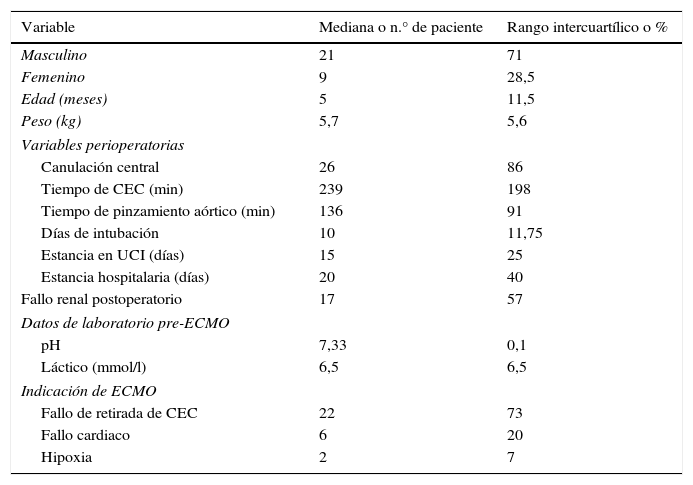
La media de edad fue de 22 meses (rango, 7 días-20 años) y el peso medio de 10kg (rango, 2-92kg). En 12 pacientes (43%), la ECMO se implantó durante el periodo neonatal. Las características preoperatorias e intraoperatorias de los pacientes están reflejadas en la tabla 1.
Características de los pacientes con ECMO poscardiotomía
| Variable | Mediana o n.° de paciente | Rango intercuartílico o % |
|---|---|---|
| Masculino | 21 | 71 |
| Femenino | 9 | 28,5 |
| Edad (meses) | 5 | 11,5 |
| Peso (kg) | 5,7 | 5,6 |
| Variables perioperatorias | ||
| Canulación central | 26 | 86 |
| Tiempo de CEC (min) | 239 | 198 |
| Tiempo de pinzamiento aórtico (min) | 136 | 91 |
| Días de intubación | 10 | 11,75 |
| Estancia en UCI (días) | 15 | 25 |
| Estancia hospitalaria (días) | 20 | 40 |
| Fallo renal postoperatorio | 17 | 57 |
| Datos de laboratorio pre-ECMO | ||
| pH | 7,33 | 0,1 |
| Láctico (mmol/l) | 6,5 | 6,5 |
| Indicación de ECMO | ||
| Fallo de retirada de CEC | 22 | 73 |
| Fallo cardiaco | 6 | 20 |
| Hipoxia | 2 | 7 |
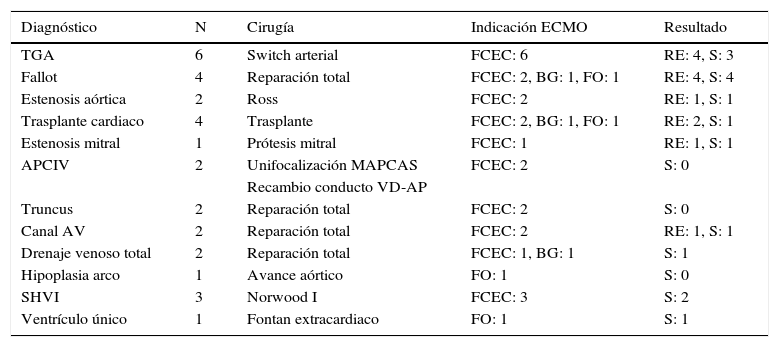
La enfermedad de base de los niños a los que se implantó un ECMO fue: transposición de grandes arterias (TGA) 6 pacientes (20%), Fallot 4 pacientes (13,3%), trasplante 4 (13,3%), canal aurículo-ventricular 2 (6,7%) y cirugía univentricular 3 (10%).
El diagnóstico y los procedimientos quirúrgicos de los 30 pacientes que recibieron ECMO tras la cirugía cardiaca están resumidos en la tabla 2. De todos ellos, la imposibilidad de salida de CEC (ECMO poscardiotomía) fue la principal indicación (73%, 22 pacientes). En el restante 27% (8 pacientes) en los que se pudo retirar la CEC tras la cirugía, en 3 se estableció la asistencia en las primeras 24 h y en los otros 5, pasado este periodo.
Diagnósticos, procedimientos quirúrgicos y resultados de ECMO poscardiotomía
| Diagnóstico | N | Cirugía | Indicación ECMO | Resultado |
|---|---|---|---|---|
| TGA | 6 | Switch arterial | FCEC: 6 | RE: 4, S: 3 |
| Fallot | 4 | Reparación total | FCEC: 2, BG: 1, FO: 1 | RE: 4, S: 4 |
| Estenosis aórtica | 2 | Ross | FCEC: 2 | RE: 1, S: 1 |
| Trasplante cardiaco | 4 | Trasplante | FCEC: 2, BG: 1, FO: 1 | RE: 2, S: 1 |
| Estenosis mitral | 1 | Prótesis mitral | FCEC: 1 | RE: 1, S: 1 |
| APCIV | 2 | Unifocalización MAPCAS | FCEC: 2 | S: 0 |
| Recambio conducto VD-AP | ||||
| Truncus | 2 | Reparación total | FCEC: 2 | S: 0 |
| Canal AV | 2 | Reparación total | FCEC: 2 | RE: 1, S: 1 |
| Drenaje venoso total | 2 | Reparación total | FCEC: 1, BG: 1 | S: 1 |
| Hipoplasia arco | 1 | Avance aórtico | FO: 1 | S: 0 |
| SHVI | 3 | Norwood I | FCEC: 3 | S: 2 |
| Ventrículo único | 1 | Fontan extracardiaco | FO: 1 | S: 1 |
AV: aurículo-ventricular; BG: bajo gasto en postoperatorio; FCEC: fallo retirada de CEC; FO: fallo oxigenación en postoperatorio; MAPCAS: colaterales arterio-pulmonares múltiples; RE: retirada de ECMO 24 h; S: supervivencia; SHVI: síndrome de hipoplasia de ventrículo izquierdo; TGA: transposición de grandes arterias; VD-AP: ventrículo derecho-arteria pulmonar.
En un 13,3% (4 pacientes) la canulación fue cervical y en el resto fue central (86,7%, 26 pacientes).
El tiempo medio de estancia en la Unidad de Cuidados Intensivos fue de 19 días, con una mediana de 15 días y el tiempo medio de estancia hospitalaria fue de 26 días, con una mediana de 20 días. El tiempo medio de intubación fue de 12 días.
El tiempo medio de CEC fue de 254 h y el de pinzamiento aórtico, de 136 min. La mediana del soporte de ECMO fue de 5 días.
Mortalidad esperada según el sistema de puntuación de Society of Thoracic Surgeons-European Association for Cardio-Thoracic Surgery del 8,9%. Láctico medio previo al implante de ECMO de 8mmol/l.
La mortalidad hospitalaria fue del 46% y la mortalidad en ECMO del 33%. Cinco pacientes (17%) no presentaron complicaciones. En más de la mitad de los pacientes (57%, 17 pacientes) ocurrieron complicaciones hemorrágicas. Todos requirieron exploración quirúrgica del mediastino. El circuito fue reemplazado en un 7% de los casos (2 pacientes). Tres de los casos (10%) desarrollaron hemorragia cerebral y 2 (7%) fallo cardiaco persistente, falleciendo todos ellos.
Otras complicaciones observadas fueron: bajo gasto (24 pacientes, 80%), fallo de oxigenación (17%), fallo renal previo al ECMO (17 pacientes, 56%) y sepsis durante el ECMO (7 pacientes, 23%).
Veinte pacientes (66%) se pudieron destetar de la ECMO y decanular, sobreviviendo más de 24 h. Del total de la muestra, 14 pacientes fallecieron. Las causas de la defunción fueron múltiples: hemorragia cerebral, fallo pulmonar, sepsis, coagulopatía e insuficiencia cardiaca. La supervivencia hospitalaria y global fue del 53%.
El tiempo medio de seguimiento fue de 25 meses, sin evidenciarse fallecimientos durante este periodo.
La mortalidad no se correlacionó con la edad, el peso, el sexo, ni con la duración de la CEC. Las variables asociadas con mortalidad marginalmente significativas fueron la fisiología univentricular de base, la coexistencia de lesiones residuales y la reparación paliativa (p = 0,06).
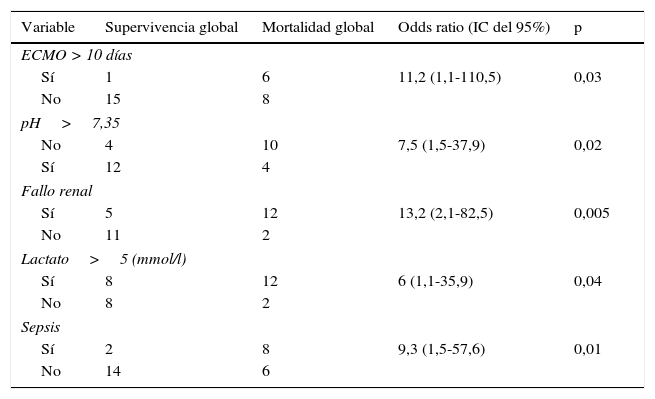
La duración de la ECMO resultó ser un factor de riesgo de mortalidad (p < 0,05). Todos los pacientes que requirieron ECMO durante más de 10 días fallecieron. Otras variables que también se asociaron de forma significativa a mortalidad fueron: láctico>5 pre-ECMO, pH<7,35 pre-ECMO, fallo renal y sepsis (tabla 3).
Factores asociados a mortalidad
| Variable | Supervivencia global | Mortalidad global | Odds ratio (IC del 95%) | p |
|---|---|---|---|---|
| ECMO > 10 días | ||||
| Sí | 1 | 6 | 11,2 (1,1-110,5) | 0,03 |
| No | 15 | 8 | ||
| pH>7,35 | ||||
| No | 4 | 10 | 7,5 (1,5-37,9) | 0,02 |
| Sí | 12 | 4 | ||
| Fallo renal | ||||
| Sí | 5 | 12 | 13,2 (2,1-82,5) | 0,005 |
| No | 11 | 2 | ||
| Lactato>5 (mmol/l) | ||||
| Sí | 8 | 12 | 6 (1,1-35,9) | 0,04 |
| No | 8 | 2 | ||
| Sepsis | ||||
| Sí | 2 | 8 | 9,3 (1,5-57,6) | 0,01 |
| No | 14 | 6 | ||
La asociación de láctico > 5 pre-ECMO, fallo renal y sepsis pre-ECMO fueron factores determinante de muerte.
DiscusiónEl incremento de la complejidad de la cirugía cardiaca de las cardiopatías congénitas se ha traducido en un aumento de los pacientes que precisan ECMO. El caso más paradigmático son aquellos pacientes que no se pueden desconectar de CEC a pesar de dosis adecuadas de terapia inotrópica y reparación quirúrgica óptima10.
En nuestra institución, en la mayoría de los pacientes que no se pueden desconectar de CEC se implanta una ECMO intraoperatoriamente, manteniendo las cánulas de bypass y convirtiéndolo a un sistema cerrado. Al igual que en otros estudios6, en nuestra serie hemos observado una mayor mortalidad en aquellos pacientes con implante de ECMO poscardiotomía intraquirófano que aquellos que precisan un ECMO de forma más tardía en la unidad de cuidados postoperatorios, lo cual se debe probablemente al desarrollo de un mayor y más precoz daño del miocardio en aquellos pacientes que no se pueden destetar de CEC. Los pacientes que se salieron de CEC sin ayuda y requirieron un ECMO 24 h después de la cirugía se asociaron a una mayor supervivencia (66%).
La indicación de ECMO poscardiotomía debe estar basada en un buen juicio clínico, que requiere la demostración de fallo ventricular derecho o izquierdo, hipertensión pulmonar, acidosis sistémica, incluso inmediatamente después de la retirada de CEC11.
Nuestra política es indicar una ECMO de manera precoz ante la sospecha de que pueda ser necesario, aunque no disponemos de unos parámetros objetivos para sentar la indicación. Si bien en la literatura hay descritos varios «sistemas de puntuación de predicción de ECMO», nosotros creemos más en nuestro juicio clínico que en la aplicación de estos scores a la hora de indicar el ECMO.
Ante la presencia de una evolución negativa en el postoperatorio inmediato, con aumento de la acidosis y diminución de la diuresis, debemos pensar en la posibilidad de implantar un ECMO precoz para mejorar la perfusión tisular. El momento óptimo para iniciar un ECMO es antes de que se produzca un daño orgánico irreversible. El ECMO debe ser considerado en aquellos pacientes que no salen de bomba o en los que durante el postoperatorio presenten un índice cardiaco<2l/min/m2, con dosis crecientes de inotrópicos. La dosis de inotrópicos a partir de la cual se indica ECMO es de 0,3-0,5μg/kg/min de adrenalina, sobre todo si se acompaña de una saturación venosa mixta menor del 40%, acidosis láctica progresiva, oligoanuria (< 1ml/kg/h) y aumento de las enzimas hepáticas. En casos de vasoplejía, cuando la dosis de noradrenalina es mayor de 2μg/kg/min. Una alternativa previa a la ECMO es considerar iniciar levosimendán combinado con otros fármacos vasoactivos12.
La acidosis sistémica se define como una disminución progresiva de la diuresis hasta 1ml/kg/h a pesar de terapia inotrópica y diurética, en asociación con una mala perfusión periférica, baja saturación venosa o aumento progresivo de las presiones de llenado miocárdico. Tener claro este concepto ayuda a la hora de indicar la ECMO.
Aunque en nuestra serie no se han producido, a veces la presencia de arritmias nodales o auriculares refractarias asociadas a acidosis sistémica puede ser también indicación de ECMO.
En nuestra centro no indicamos ECMO de forma profiláctica antes de la cirugía, sino que la indicamos cuando el paciente no sale de CEC o se deteriora en las primeras horas del postoperatorio.
El nivel de pH y de ácido láctico son marcadores de perfusión tisular y ambos parámetros han sido analizados como predictores de muerte, encontrando una clara correlación entre su valor en el momento del implante de la ECMO y la mortalidad posterior2. Un láctico mayor de 5 previo al implante de la ECMO se correlaciona con un mayor daño tisular irreversible. En nuestra experiencia, aquellos pacientes con un láctico previo a la ECMO menor de 5,5 sobrevivieron todos, mientras que de los que tenían un láctico mayor de 5,5 solo sobrevivieron un 61%.
La persistencia de fallo renal a pesar de 24 h de ECMO es un indicador de mortalidad13. En el estudio de Kumar et al.14, el sexo masculino, la canulación cervical, la oliguria tras 24 h de soporte y la politransfusión se asociaron a más mortalidad. En nuestra serie, observamos que la combinación de fallo renal con acidosis es un marcador de mortalidad, especialmente si además se asocia a sepsis. Estudios previos han encontrado la duración de la ECMO como un factor determinante de la mortalidad4. El aumento del tiempo de ECMO está relacionado claramente con el deterioro renal, pulmonar y del sistema inmunitario15. Otros riesgos adicionales del uso prolongado de ECMO son la sepsis y la mediastinitis. Las múltiples cánulas y catéteres centrales en pacientes con ECMO, en asociación con bajo gasto e insuficiencia renal, predisponen a la infección. Nuevas estrategias para reducir los efectos inflamatorios de la ECMO pueden atenuar estos problemas de repercusión en determinados órganos. Circuitos envueltos en heparina y albumina (bioopacificación) han reducido los efectos inflamatorios derivados de la interacción de la sangre con los componentes artificiales del circuito, aunque está por ver si esto se traduce en menores complicaciones16.
La mayoría de los pacientes que han fallecido en nuestro centro después del destete de ECMO lo han hecho por sepsis (73%). La sepsis es generalmente una complicación de aparición tardía, especialmente presente en pacientes con ECMO prolongados, en los que su presencia suele predecir un mal resultado17. En nuestro estudio, encontramos una asociación clara entre sepsis y mortalidad.
Una mención especial merece el implante de ECMO poscardiotomía para poder recuperar al paciente de una situación pre mortem y ganar tiempo antes de decidir la actitud a seguir, lo que nosotros denominamos «ECMO como puente a la decisión». Nuestra experiencia incluye, por ejemplo, el caso de un neonato de 2 días de vida trasladado de otro centro en shock cardiogénico refractario a tratamiento médico, con sospecha diagnóstica de drenaje venoso pulmonar anómalo total supracardiaco y coartación de aorta. Se intervino de forma emergente de la hipoplasia de arco aórtico y posteriormente se implantó un ECMO vía cervical (con 2 días de vida). Tras 24h en ECMO se observó una evidente recuperación de los parámetros de acidosis tisular y hemodinámicos, por lo que se decidió realizar cateterismo diagnóstico, el cuál confirmó el drenaje venoso anómalo total supracardiaco no obstructivo y a los 4 días de vida se realizó corrección quirúrgica del mismo con éxito. En este caso, la ECMO nos permitió ganar tiempo y recuperar al paciente para poder establecer el diagnóstico y afrontar con éxito una segunda cirugía cardiaca reparadora.
En los últimos años, ha aumentado de forma importante el número de implantes de ECMO poscardiotomía en nuestro centro, lo que se ha traducido en una reducción de la mortalidad hospitalaria en determinadas patologías, como por ejemplo en el Fallot y la TGA. Si comparamos la evolución de estos pacientes operados sin y con ECMO, la reducción de la mortalidad resulta evidente. En el caso del Fallot, la mortalidad hospitalaria entre 2004 y 2009 (no ECMO) fue del 10%, mientras que entre 2010 y 2015 (4 ECMO implantados) fue del 1%. En la TGA, la mortalidad hospitalaria entre 2004 y 2009 fue del 16% (una ECMO poscardiotomía) y en 2010-2016 de un 5% (6 ECMO poscardiotomía).
Con respecto al grupo de los pacientes con fisiología univentricular, según algunos estudios, el uso de ECMO veno-arterial estándar se asocia a un aumento de la perfusión de los pulmones a través de la derivación sistémico-pulmonar18. Este incremento de flujo pulmonar puede no ser bien tolerado en un único ventrículo, sobre todo si es de morfología derecha y, a veces, si no es posible destetar al paciente del ECMO, se pueden plantear estrategias para modificar el flujo pulmonar de la fístula/Sano, aunque es una postura controvertida. Dentro de nuestra serie, tenemos 2 casos de ECMO poscirugía Norwood-Sano que han sobrevivido y en ninguno de ellos hemos realizado modificaciones en el Sano tras el implante del ECMO.
La principal complicación del ECMO poscardiotomía fue la hemorragia. En la mayoría de las series publicadas en la literatura la tasa de reintervención por sangrado está en torno al 50%11. Normalmente, la exploración quirúrgica de estos pacientes se realiza en la Unidad de Cuidados Intensivos para evitar las complicaciones derivadas del transporte a quirófano, aunque en nuestra experiencia esta estrategia se asocia a un elevado riesgo de sepsis no asociado a mortalidad.
En las primeras series publicadas, la hemorragia cerebral era una de las principales causa de muerte entre los pacientes con ECMO19. Actualmente, con la mejora de la anticoagulación del circuito y el empleo de test de agregación plaquetaria y tromboelastograma para optimizar el nivel de anticoagulación, se han reducido de forma importante las embolias cerebrales y el sangrado. En nuestra serie, en un 10% se observaron complicaciones hemorrágicas que marcaron el pronóstico.
En general, en los pacientes que no sobreviven tras implante de ECMO, la causa suele ser el desarrollo de disfunción miocárdica severa persistente y/o hipertensión pulmonar y su repercusión en el resto del organismo. En nuestra experiencia, un aceptable número de pacientes (50%) sobreviven gracias a la ECMO y pueden ser dados de alta del hospital. Si bien esta cifra puede parecer baja, hay que tener en cuenta que el pronóstico de estos pacientes de otra forma es infausto.
ConclusiónActualmente, es necesario disponer de la ECMO como una herramienta postoperatoria más a considerar en el manejo de pacientes intervenidos de cardiopatías congénitas. En nuestra experiencia, el implante de ECMO en situación poscardiotomía (pacientes que no salen de bomba) se asocia a una mayor mortalidad que cuando se implanta de forma más tardía; no obstante, aun con todo, puede asociarse a supervivencias del 50%, lo cual es relevante en pacientes con un pronóstico ominoso. La duración prolongada del soporte, la sepsis, el fallo renal y la acidosis son factores asociados a mortalidad en la ECMO poscardiotomía.
FinanciaciónNo hemos recibido fuentes de financiación para este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A nuestras queridas perfusionistas de adultos, Esther Fernández, Teresa Madramany, María Alejandre y Ainhoa Fernández, por su ayuda, cercanía y buen hacer.