Los órganos cardíacos deben ser priorizados hacia pacientes en los que se vaya a obtener máxima supervivencia con menor morbilidad. El objetivo del estudio fue analizar la influencia del receptor, el donante y e tiempo de isquemia del órgano en la mortalidad.
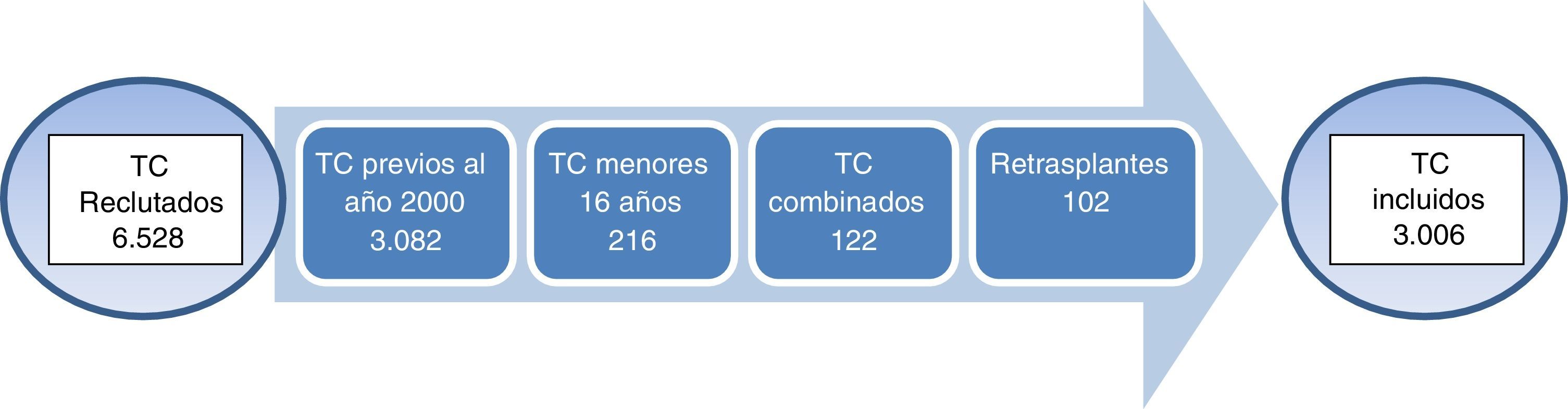
MétodosSe consideraron todos los trasplantes cardíacos realizados en España hasta diciembre del 2011 (6.528 TC). Se excluyeron: 1) trasplantes previos al año 2000; 2) edad < 16 años; 3) combinados con otros órganos, y 4) retrasplantes. Los pacientes analizados fueron 3.006. Se definieron las categorías de óptimo/subóptimo para las variables del receptor, donante y tiempo de isquemia. Se compararon y se realizaron curvas de supervivencia para donante, receptor, tiempo de isquemia y combinaciones.
ResultadosSe comparó el porcentaje de pacientes fallecidos. Las diferencias (p<0,05) mostraron: 1) receptor óptimo: edad<60 años, IMC<30, no diabetes, enfermedad vascular periférica, neoplasia ni cirugía previa, no disfunción renal ni hepática, trasplante no urgente; 2) donante óptimo: edad<40 años, no utilización de dobutamina, dopamina<5μ/kg/min, y 3) tiempo de isquemia óptimo:<240m. Las curvas de supervivencia mostraron diferencias entre óptimos vs. no óptimo (p<0,05) y entre las distintas combinaciones (p<0,05). Así, la implantación de corazón óptimo en receptor óptimo con isquemia<240m mostró una probabilidad de supervivencia a los 30 días del 94% y al 1.er, 5.° y 10.° año del el 87, el 81 y el 71%, respectivamente.
ConclusionesMuchas características del donante y el receptor, así como el tiempo de isquemia, influyen en la supervivencia del TC. El acúmulo de variables consideradas no óptimas repercutirá negativamente y de forma significativa en la supervivencia del TC.
Heart organs should be prioritized to patients who will obtain the maximum survival with the least morbidity. The objective of the study was to analyze the impact of recipient, donor, and organ ischemia time on mortality.
MethodsAll heart transplants (HTx) performed in Spain until December 2011 (6,528 HT) were included. The following were excluded: 1) Transplants prior to 2000, 2) Age <16 years, 3) Combined with other organs, and 4) Re-transplants. A total of 3,006 patients were analyzed. The categories of optimal/suboptimal were defined for the variables of recipient, donor, and ischemia time. Survival curves were constructed and compared for donor, recipient, ischemia time, and combinations of these 3 variables.
ResultsThe percentage of patients who died was compared. The differences (P<.05) showed: 1) Optimal recipient: Age<60 years, BMI<30, no diabetes, peripheral vascular diseases, malignancy or prior surgery. No renal or hepatic dysfunction. Non-emergency transplant. 2) Optimal donor: Age<40 years, no dobutamine use, dopamine <5μ/kg/min. 3) Optimal ischemia time: <240min. Survival curves showed differences between optimal vs non-optimal (P<.05) and between the different combinations (P<.05). Thus, implantation of an optimal heart in an optimal recipient with an ischemia time <240min showed a probability of survival at 30 days of 94%, and at 1, 5 and 10 years of 87%, 81% and 71%, respectively.
ConclusionsHTx survival is influenced by many characteristics of the donors and recipients, as well as ischemia time. The number of variables considered non-optimal will negatively and significantly affect the HTx survival.
El trasplante cardíaco (TC) es el tratamiento de elección para pacientes con insuficiencia cardíaca avanzada, mal pronóstico a corto plazo y sin otras alternativas médicas o quirúrgicas ampliamente aceptadas. En esta situación, este proceso ofrece una vida media de 10-12 años1-3. Sin embargo, no todos los pacientes con insuficiencia cardíaca avanzada pueden beneficiarse del TC debido a la gran prevalencia de la insuficiencia cardíaca en relación con el número de órganos. Por ello, se debe ofertar el trasplante a aquellos en los que a priori se vaya a obtener el máximo beneficio en términos de supervivencia. El análisis de las características clínicas del donante y el receptor que pueden influir en la mortalidad de estos pacientes permitirá ofrecer los órganos a los receptores con más posibilidades de supervivencia.
Existen estudios que han demostrado que el perfil clínico del donante y del receptor tiene una influencia significativa en la supervivencia. Por otro lado, también se conoce que la relación entre ellos en determinadas variables (p. ej., índice de masa corporal) es más importante que como valor aislado. La mayoría de estudios publicados son unicéntricos y de bajo número y, por tanto, con baja potencia estadística y fiabilidad.
La hipótesis al plantear este trabajo fue que al disponer de un gran número de pacientes trasplantados, como dispone el Registro Español de Trasplante Cardíaco (RETC), se podría conocer de forma fiable la influencia en la supervivencia de las características clínicas, tanto aisladas como combinadas, del donante, receptor y tiempo de isquemia.
Así pues, el objetivo primario del estudio fue analizar la influencia de las variables del receptor, el donante y el tiempo de isquemia del órgano (óptimas/subóptimas) y su combinación en la supervivencia a largo plazo del TC.
Material y métodoPacientesSe consideró a todos los pacientes con TC desde que se inició la actividad trasplantadora en España (mayo del 1984) hasta el 31 de diciembre del 2011 (fecha de la última recogida de datos). El número de pacientes considerados fue de 6.528.
Con intención de homogeneizar la muestra, y de que la actitud y el protocolo ante los pacientes fuera similar dentro de cada centro y entre los diversos centros, se descartaron: 1) pacientes trasplantados antes del año 2000; 2) menores de 16 años; 3) TC combinados con pulmón, riñón e hígado, y 4) retrasplantes. El número total de pacientes incluidos en el análisis fue de 3.006 (fig. 1).
Este estudio fue aprobado por el Comité Ético de Investigación Clínica del Hospital Universitario y Politécnico La Fe de Valencia.
DiseñoSe definieron, sobre la base de la literatura actual y de los datos del RETC, y del International Society for Heart and Lung Transplantation (ISHLT), la categoría de óptimo y subóptimo para las variables del receptor, donante y tiempo de isquemia (tabla 1). Posteriormente, se comparó en cada variable el porcentaje de fallecidos para buscar diferencias significativas.
Definición óptimo/subóptimo
| Receptor óptimo |
| Sexo: varón |
| Edad:<60 años |
| IMC:<30 |
| Tabaco: no, o más de 10 años sin fumar |
| Etiología cardiopatía: MCD idiopática |
| Diabetes mellitus: no |
| HTA: no |
| Dislipidemia: no |
| Enfermedad vascular periférica: no |
| EPOC moderada/severa: no |
| Neoplasia previa: no |
| Disfunción renal (creatinina>1,2): no |
| Disfunción hepática |
| AST>100 UI/l: no |
| ALT>100 UI/l: no |
| RVP<3 UW (tras test vasodilatador) |
| GTP<12mmHg (tras test vasodilatador) |
| CCV previa: no |
| Grado: no urgente |
| Donante óptimo |
| Edad<40 años |
| Sexo: varón |
| VHC: negativo |
| VHB: negativo |
| PCR: no |
| Hipotensión mantenida: no |
| Causa fallecimiento: TCE |
| Dobutamina: no |
| Dopamina:<5μg/kg/min |
| Noradrenalina:<0,2μg/kg/min |
| Donante/receptor óptimos |
| IMC donante/receptor: 0,8-1,2 del receptor |
| Sexo donante/receptor: varón/varón |
| Tiempo de isquemia del órgano óptimo<240 min |
CCV: cirugía cardiovascular; ALT: alaninoaminotransferasa; AST: aspartatoaminotransferasa; EPOC: enfermedad pulmonar obstructiva crónica; GTP: gradiente transpulmonar; HTA: hipertensión arterial; IMC: índice de masa corporal; PCR: parada cardiorrespiratoria; RVP: resistencias vasculares pulmonares; TCE: traumatismo cráneo-encefálico; UW: unidades Wood; VHB: virus de la hepatitis B; VHC: virus de la hepatitis C.
Se consideraron receptor y donante óptimos cuando no estuvo presente ninguna de las variables que mostraron significación; tiempo de isquemia óptimo cuando fue menor de 240 min; la relación de pesos óptima cuando estuvo comprendida entre 0,8-1,2, y de sexos cuando ambos fueron varones.
Se realizaron gráficas de supervivencia de receptor óptimo vs. no óptimo y de donante óptimo vs. no óptimo, y también del tiempo de isquemia mayor o menor de 240 min.
Finalmente, se realizaron 4 grupos de estudio y se compararon: 1) receptor, donante óptimos y tiempo de isquemia menor de 240 min; 2) receptor, donante o tiempo de isquemia no óptimo (uno de ellos); 3) receptor donante o tiempo de isquemia no óptimos (2 de ellos), y 3) receptor y donante no óptimos y tiempo de isquemia mayor de 240 min.
EstadísticaLas variables se expresan como valores absolutos y porcentajes. La comparación entre el porcentaje de fallecidos óptimos y no óptimos se realizó mediante la chi al cuadrado. Las curvas de supervivencia se calcularon según el método de Kaplan-Meier y la comparación entre ellas mediante Long Rank. El análisis post hoc de las curvas de supervivencia fue mediante el método comparación por pares. Se consideró significativo un valor de p< 0,05. El programa estadístico utilizado fue el SPSS 15.0.
ResultadosComparación variables del receptor, donante, tiempo de isquemia óptimos vs. no óptimosSe calculó y comparó el porcentaje de pacientes fallecidos en las variables de interés. Los resultados mostraron diferencias significativas en las siguientes:
- –
Receptor: edad<60 años, IMC<30, no antecedentes de diabetes mellitus, enfermedad vascular periférica, neoplasia no cirugía torácica previa. No disfunción renal ni elevación de alaninoaminotransferasa en las 24 h previas al trasplante. Trasplante no urgente. Consideramos receptor óptimo cuando se cumplían todas estas características (tabla 2).
Tabla 2.Variables del receptor. Pacientes fallecidos durante el seguimiento
Óptimos No óptimos p Sexo 889 (37,2) 219 (35,4) 0,22 Edad* 733 (34,9%) 375 (41,5) < 0,0001 IMC* 921 (35,0) 187 (43,5) 0,001 Tabaco 417 (34,8) 310 (33,1) 0,22 Etiología cardiopatía 308 (35,6) 800 (37,1%) 0,19 Diabetes mellitus* 775 (35,6) 333 (40,6) 0,034 HTA 755 (36,0) 353 (38,9) 0,08 Dislipidemia 697 (37,2) 411 (36,2) 0,32 Enfermedad vascular periférica* 1008 (35,9) 100 (48,4) < 0,0001 EPOC moderada/severa 991 (36,9) 117 (38,4) 0,34 Neoplasia previa* 1039 (36,4) 56 (44,6) 0,049 Disfunción renal* 653 (32,2) 555 (36,6) 0,022 RVP 683 (36,4) 164 (35,3) 0,35 GTP 650 (35,4) 122 (36,0) 0,44 CCV previa* 796 (35,0) 312 (42,2) < 0,0001 AST 1015 (33,8) 93 (40,8) 0,092 ALT* 999 (33,5) 209 (44,4) 0,008 Grado de urgencia* 766 (35,1) 342 (40,4) 0,005 Tiempo de seguimiento: 1.647±1.375 días (rango: 1-4.382 días).
Pacientes fallecidos durante el seguimiento: 1.108 (36,9%).
ALT: alaninoaminotransferasa; AST: aspartatoaminotransferasa; CCV: cirugía cardiovascular; EPOC: enfermedad pulmonar obstructiva crónica; GTP: gradiente transpulmonar; HTA: hipertensión arterial; IMC: índice de masa corporal; RVP: resistencias vasculares pulmonares; UW: unidades Wood.
- –
Donante: edad<40 años, no utilización de dobutamina, dosis de dopamina no superior a 5μ/kg/min. Consideramos donante óptimo cuando se cumplían estas características (tabla 3).
Tabla 3.Variables del donante. Pacientes fallecidos durante el seguimiento
Óptimos No óptimos p Sexo 756 (36,2) 362 (38,0) 0,184 Edad* 609 (34,4) 499 (39,9) 0,002 VHC/VHB 1085 (35,6) 23 (30,0) 0,396 PCR 1025 (36,3) 83 (35,4) 0,49 Hipotensión 401 (34,8) 140 (38,4) 0,12 Causa fallecimiento 272 (35,8) 836 (36,1) 0,47 Dobutamina* 1009 (36,1) 99 (41,9) 0,04 Dopamina* 804 (35,2) 254 (42,4) 0,001 Noradrenalina 457 (35,0) 155 (35,4) 0,46 EPOC: enfermedad pulmonar obstructiva crónica; HTA: hipertensión arterial; IMC: índice de masa corporal; PCR: parada cardiorrespiratoria; VHC/VHB: virus de la hepatitis B y C.
- –
Donante/receptor y tiempo de isquemia: tiempo de isquemia del órgano menor de 240 min (tabla 4).
Tabla 4.Variables del donante/receptor y tiempo de isquemia. Pacientes fallecidos durante el seguimiento
Óptimos No óptimos p IMC (0,8-1,2) 1.109 (35,8) 99 (34,9) 0,43 Sexo (varón-varón) 628 (36,0) 490 (38,2) 0,153 Tiempo de isquemia del órgano* 702 (35,0) 406 (39,4) 0,021 IMC: índice de masa corporal.
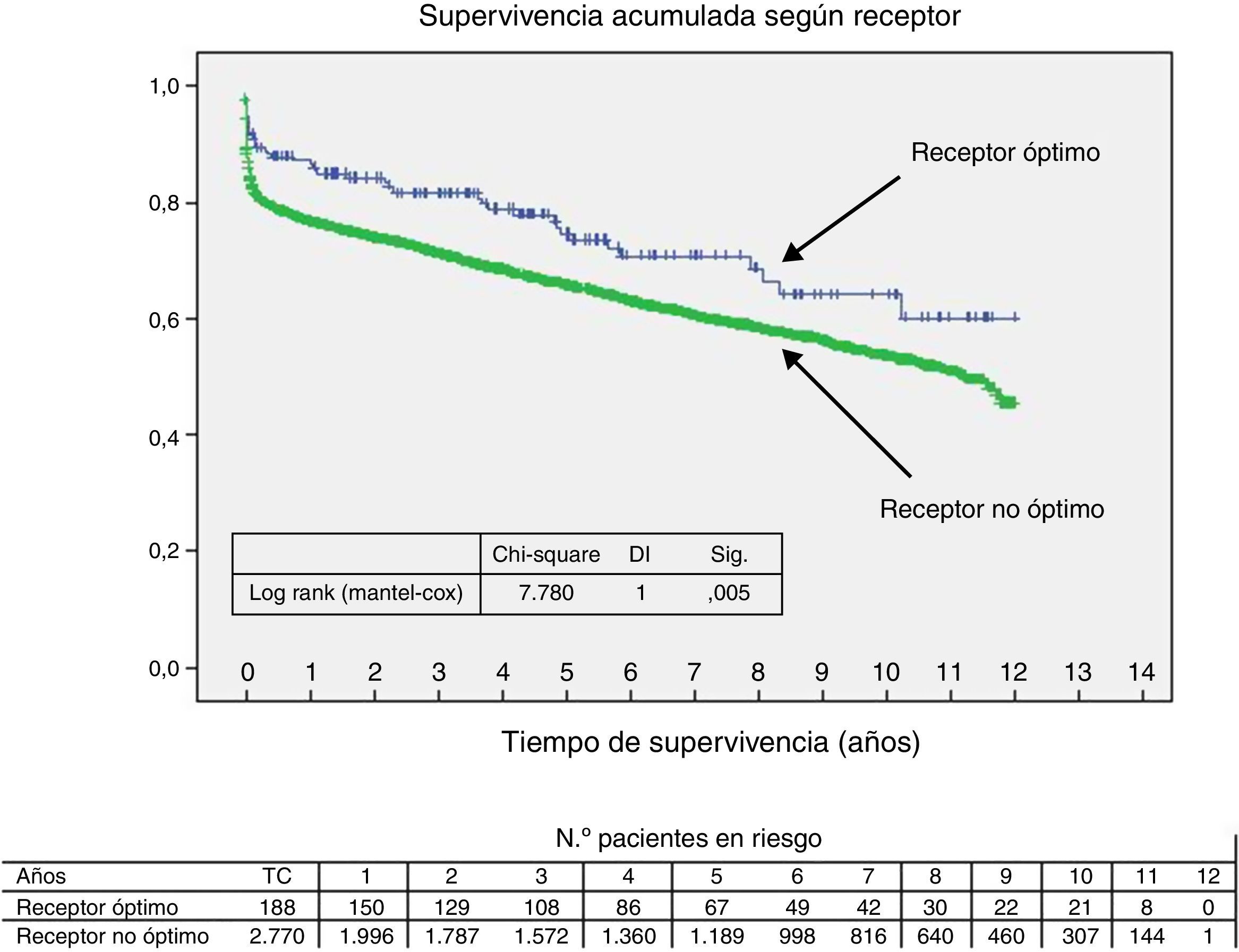
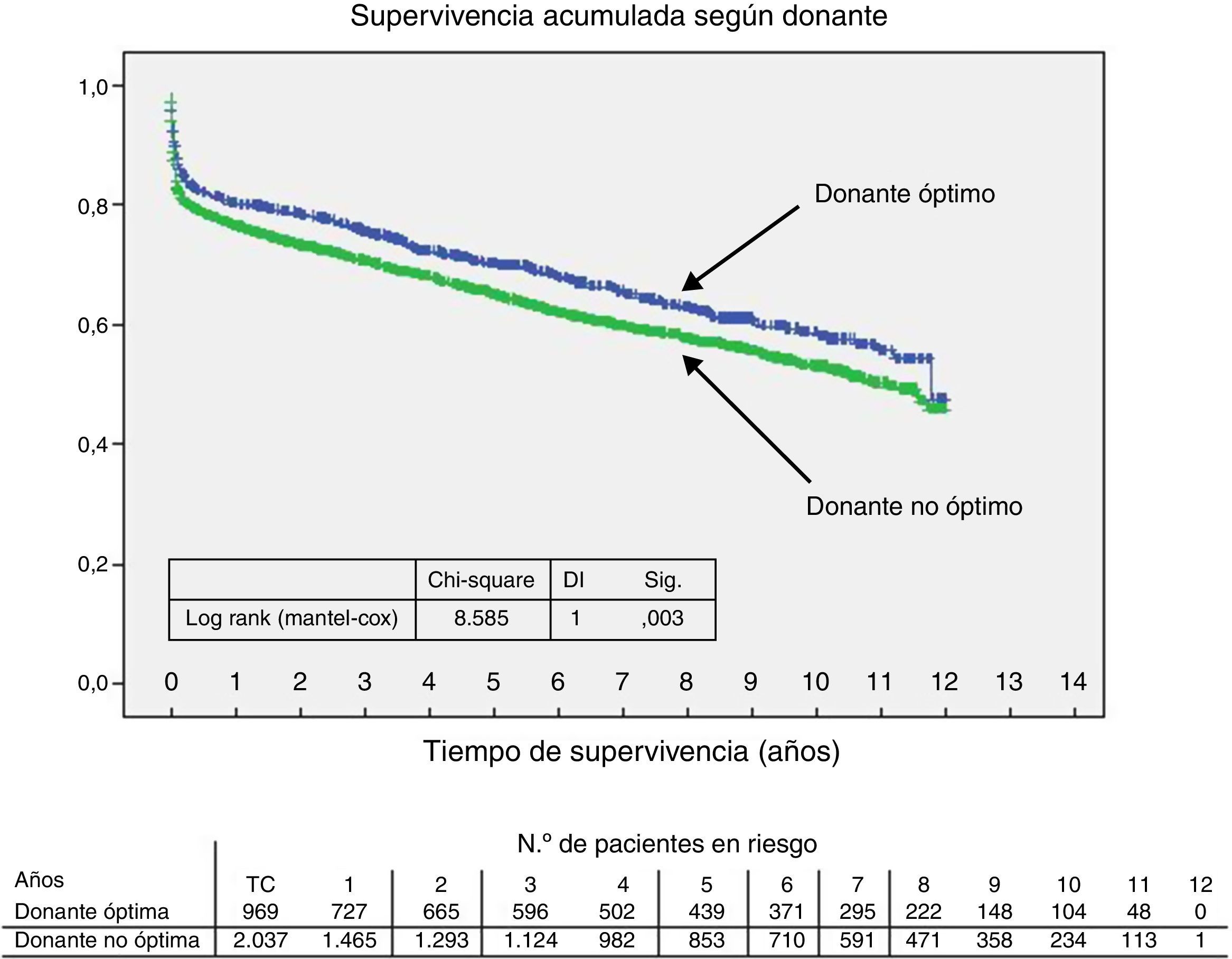
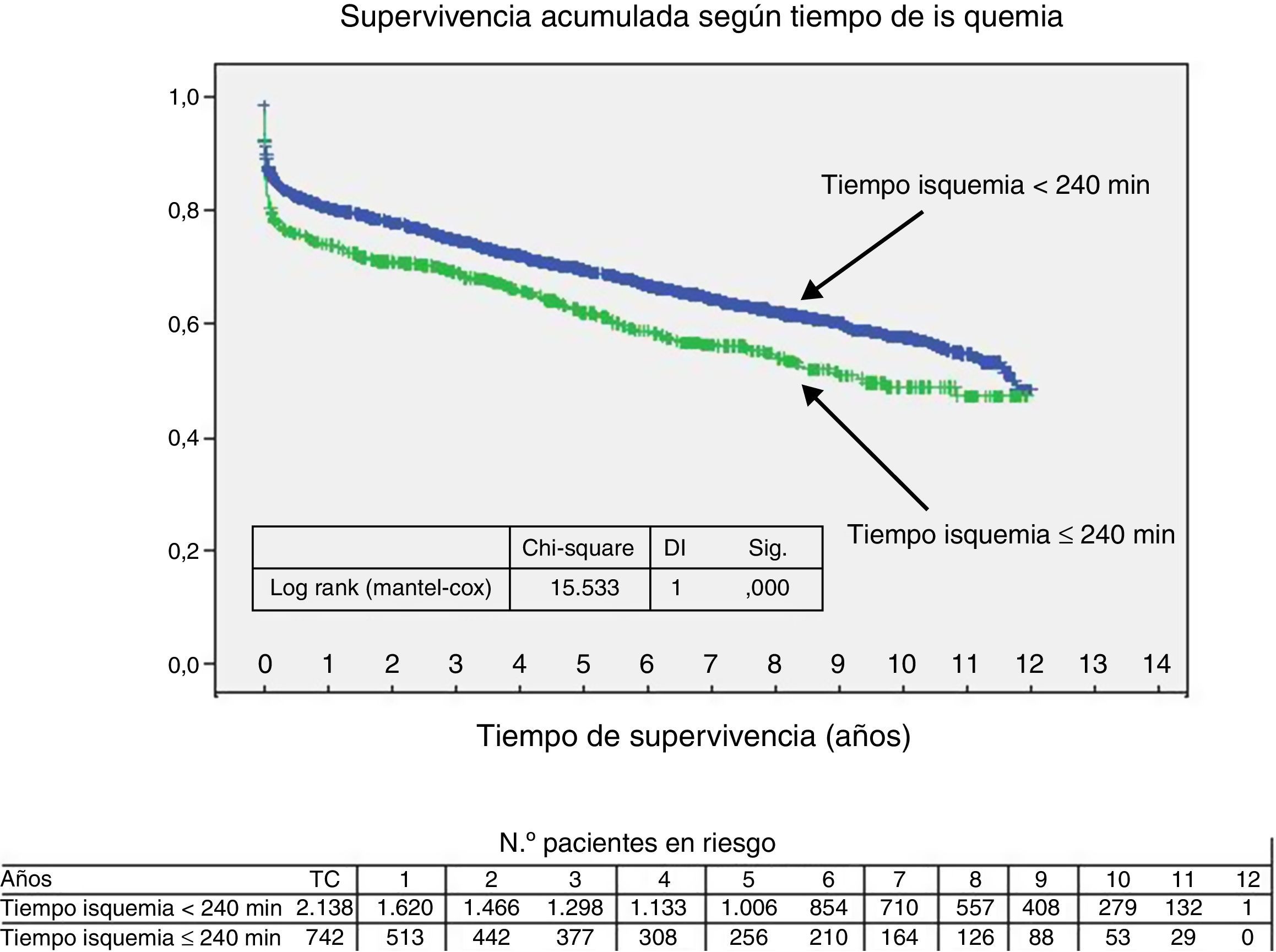
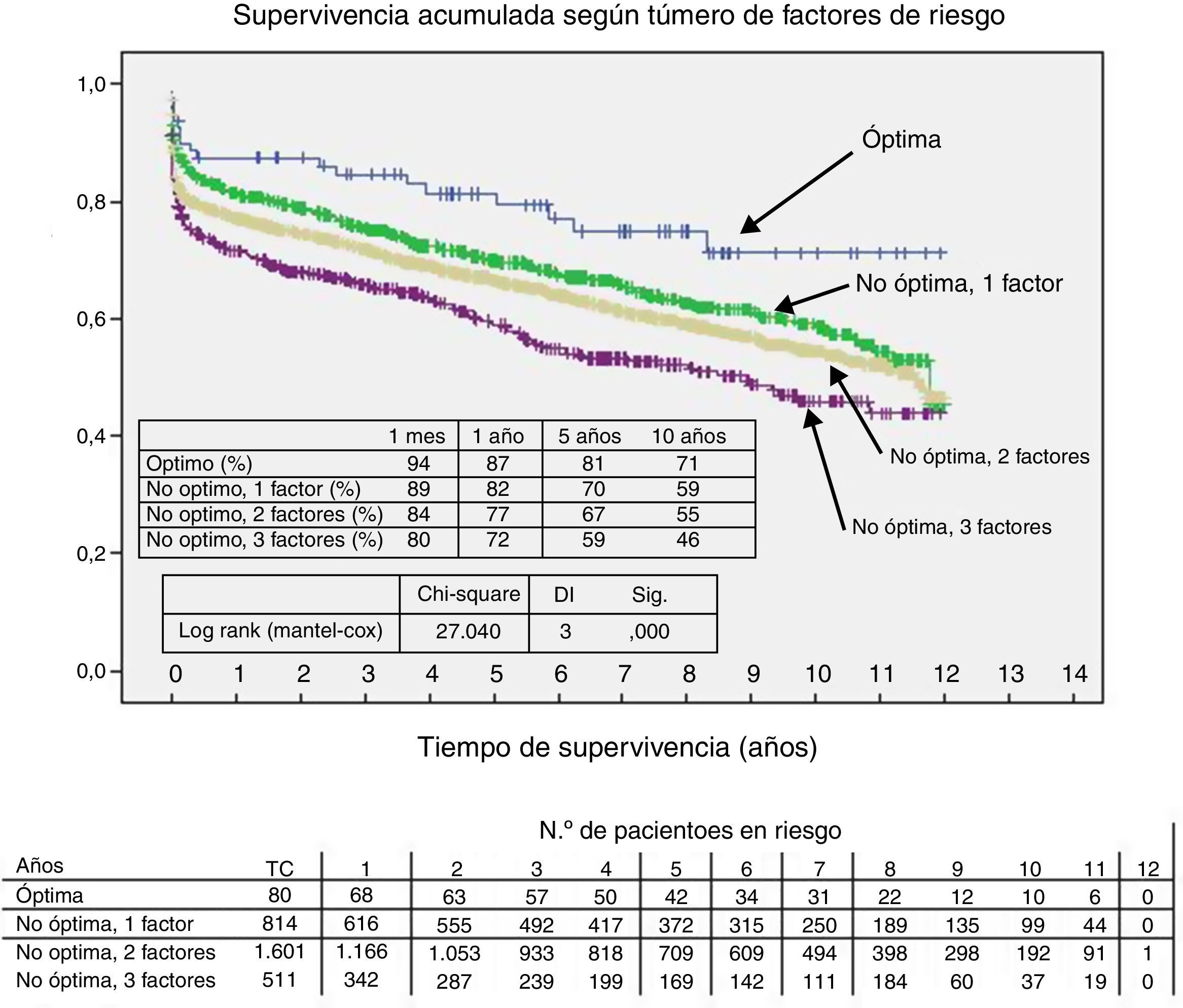
Al comparar las curvas del receptor, el donante y el tiempo de isquemia separadas por la condición de óptimo/no óptimo, se encontraron diferencias significativas. Así, la probabilidad de supervivencia fue mayor en el caso de que fueran óptimos (figs. 2–4).
Se compararon los 4 grupos descritos. Hubo diferencias significativas entre los grupos de forma global. El análisis post hoc mostró diferencia en la comparación entre los 4 grupos. Se encontraron grandes diferencias en los valores de la probabilidad de supervivencia al mes, al año, a 5 y a 10 años (fig. 5).
DiscusiónEl estudio analiza la influencia de variables preoperatorias del receptor, el donante y el tiempo de isquemia del órgano en la supervivencia a largo plazo del TC en una serie consecutiva multicéntrica de un gran número de pacientes. Se encontraron diferencias significativas a favor de una mayor supervivencia cuando el donante o el receptor fueron óptimos. También cuando el tiempo de isquemia fue menor de 4 h. La probabilidad de supervivencia a los 5 años, cuando el donante y el receptor son óptimos, y la isquemia corta, fue del 81%, mientras que cuando los 3 parámetros no son óptimos fue del 59%.
Comparación variables del receptor, el donante y el tiempo de isquemia óptimos vs. no óptimosEl procedimiento de selección de pacientes para TC y donantes puede tener un impacto importante en el curso del postoperatorio inmediato de los pacientes y algunos pueden tener consecuencias en la supervivencia del injerto y del paciente a largo plazo.
En esta revisión, consideramos receptor óptimo cuando era menor de 60 años, el IMC< 30, no tenía antecedentes de diabetes mellitus, enfermedad vascular periférica, neoplasia ni cirugía torácica previa, no disfunción renal ni elevación de la GPT en las 24 h previas al trasplante y el trasplante era electivo. En la literatura hay discrepancias en cuanto a la relación de alguna de estas variables y la supervivencia.
En el RETC3, el de la ISHLT4 y otros estudios5, la edad del receptor es un factor de riesgo de mortalidad a largo plazo. En la evaluación de los criterios para listar a un paciente para TC, las guías ISHLT del 20061 consideran que los pacientes>70 años deben ser seleccionados cautelosamente, observándose un incremento progresivo lineal de la mortalidad con la edad avanzada. En la conferencia de consenso de los grupos españoles de TC2, a partir de 65 años debe valorarse su inclusión de forma individualizada.
Se ha reportado que la obesidad (IMC > 30%) y la diabetes mellitus conllevan una peor supervivencia en los pacientes con TC6. Sin embargo, parece ser que la obesidad no influye en la supervivencia a largo plazo, mientras que la diabetes mellitus pretrasplante o de novo sí se asocia a mortalidad a largo plazo3,4,7. La enfermedad vascular periférica puede ser una contraindicación absoluta si es difusa y no susceptible de revascularización1,2. Sin embargo, tanto en el RETC como en el estudio de la ISHLT esta entidad no se considera, de forma aislada, factor de riesgo de mortalidad tras el TC3,4.
A excepción de los tumores cutáneos, el antecedente de neoplasia presuntamente curada debe considerarse contraindicación relativa para el trasplante por el riesgo de mortalidad a medio-largo plazo3. El antecedente de cirugía torácica previa es, en algunos estudios, un factor de riesgo de mortalidad precoz3 y tardía8. Esta asociación no se ha visto en otros estudios4,9,10.
La disfunción renal previa al TC es factor de riesgo de mortalidad precoz y tardía tras el TC3-5,11. La disfunción hepática, valorada como una elevación de AST/ALT, se asocia también a mortalidad, pero el nivel a partir del cual se produce este hecho no esta tan estudiado. El paciente hospitalizado en el momento del TC es un factor de riesgo de mortalidad a largo plazo4,5,12.
Consideramos donante óptimo cuando era menor de 40 años, no se había utilizado dobutamina y la dosis de dopamina era<5μg/kg/min.
La edad del donante ha sido identificada como factor de riesgo de mortalidad precoz13,14 y después del 1.er año post-TC3-5. Las guías de la ISHLT15 recomiendan la selección de donantes<45 años. Inicialmente, la edad límite de donantes para TC eran 35 años, pero en las últimas 4 décadas se ha incrementado progresivamente el uso de donantes>40 años y frecuentemente>50 años. Algunos estudios16,17 han demostrado una mayor mortalidad precoz en los receptores de corazones de donantes entre 40 y 50 años frente a los que recibieron corazones de donantes < 40 años. Sin embargo, otros estudios18 muestran una mortalidad precoz similar en receptores que recibieron corazones de donantes mayores de 50 años frente a los más jóvenes.
Blackbourne et al.19 mostraron que el requerimiento de dosis de dopamina o dobutamina>20μg/kg/min con o sin agentes inotrópicos adicionales fue un factor independiente de factor de riesgo para fallo agudo del injerto y mortalidad precoz. Por ello, se recomienda no utilizar corazones donantes mantenidos con apoyo inotropo excesivo15.
Tanto en el registro de la ISHLT4 como en otros estudios5,8, se ha visto que el tiempo de isquemia prolongado es un factor de riesgo de mortalidad en el primer año post-TC. El límite superior del tiempo de isquemia se desconoce y depende de otros factores de riesgo. No obstante, se recomienda15 que el tiempo de isquemia sea<240 min.
Análisis de la supervivencia del receptor, el donante y el tiempo de isquemia, aisladas y combinadasAl compararse las curvas del receptor, el donante y el tiempo de isquemia separadas por la condición óptimo/no óptimo, se encontraron diferencias significativas. La probabilidad de supervivencia fue significativamente mayor en el caso de que las 3 condiciones fueran óptimas. La implantación de corazón óptimo en receptor óptimo con isquemia < 240min mostró una probabilidad de supervivencia a los 30 días del 94 y el 1.er, 5.° y 10.° año del 87, el 81 y el 71%, respectivamente.
Sin embargo, cuando el corazón implantado y el receptor eran no óptimos, junto con un tiempo de isquemia prolongado, la supervivencia fue a los 30 días del 80%, y al 1.er, 5.° y 10.° año del 80, el 72,69 y el 46%, respectivamente. Dado que la expectativa de vida de estos pacientes sin TC es de 6-12 meses, debe ser considerada esta opción en pacientes seleccionados. Sin embargo, en este grupo de pacientes es necesario evaluar la calidad de vida y las implicaciones en el coste para esta supervivencia adicional.
Luckraaz et al.20 analizaron 931 TC, de los cuales 126 fueron corazones de donantes marginales. Muestran que aunque la supervivencia postoperatoria fue significativamente mayor en los receptores de bajo riesgo comparada con la de receptores de alto riesgo, ambos grupos obtuvieron beneficios en cuanto a la supervivencia a largo plazo.
Russo et al.21 analizan el registro de la Red Unida para la Compartición de Órganos (UNOS) estudiando en 33.640 TC el impacto del tiempo de isquemia sobre la supervivencia del receptor con donantes de diferentes rangos de edad distribuidos en terciles. Si el tertil del donante era<19 años no había diferencia significativa en cuanto a la relación entre supervivencia y tiempo de isquemia. Sin embargo, en los tertiles de edad del donante de 20-33 años y el>34 años la supervivencia era significativamente inferior cuando el tiempo de isquemia era prolongado (> 3′50h).
Russo et al.22, analizando los datos de 13.024 TC del registro de la UNOS, estudian los resultados del emparejamiento de receptores de alto riesgo que no cumplen los criterios estándar para TC con donantes marginales. Estratifican 4 grupos: receptores estándar con donante estándar o con donante marginal, y receptor de alto riesgo con donante estándar o donante marginal. Comparando con el grupo estándar, el grupo de la lista alternativa tenía significativamente una mayor morbilidad y una peor supervivencia. En este grupo de donante y receptor de alto riesgo, la supervivencia media que ofrece a los pacientes de alto riesgo es mayor de 5 años. Dado que la expectativa de vida de estos pacientes sin TC es de 6 - 12 meses, debería considerarse la indicación de TC.
Forni et al.23 estudiaron retrospectivamente el impacto clínico de donante subóptimo en 199 TC, clasificándolos en 4 grupos: receptor joven con donante óptimo; receptor joven con donante marginal; receptor mayor (> 60 años) con donante óptimo; y receptor mayor con donante marginal. No encontraron diferencias estadísticamente significativas entre los 4 grupos en la supervivencia a los 30 días y a los 10 años post-TC.
Hong et al.5 analizaron datos del registro de la UNOS de 1.703 TC. Sus objetivos eran identificar las características del donante y del receptor asociados con fracaso del injerto al año, diseñar un score de estratificación de riesgo preoperatorio que prediga el fracaso del injerto al año y definir diferentes estatus de riesgo basados en dicho score. Entre los factores de riesgo que se correlacionaron con fallo del injerto al año fueron: edad avanzada, cirugía cardíaca previa, diabetes complicada con accidente cerebrovascular, insuficiencia renal, bilirrubina total > 2, hospitalización en el momento del TC, donante>40 años y tiempo de isquemia>4 h. Estratificaron 5 grupos de riesgo (bajo, intermedio, moderado, elevado y alto riesgo). En el primer año tras el TC, existían diferencias entre los grupos en cuanto a la incidencia de fracaso del injerto. Sin embargo, después del primer año post-TC, esta diferencia solo existe entre los grupos de bajo y alto riesgo.
Existen resultados contradictorios en diferentes estudios realizados en cuanto a la relación entre el sexo de donante y receptor y la supervivencia después del TC. Hong et al.5 mostraron que el donante sexo femenino era un factor de riesgo, independientemente del sexo del receptor. Un análisis de la base de datos de la UNOS24 mostró que los varones que recibían un corazón de un donante masculino tenían una mayor supervivencia acumulativa a los 5 años comparado con otras combinaciones de sexo entre el donante y el receptor. En un análisis del registro de la ISHLT25 muestran que los receptores varones de injertos femeninos tuvieron un incremento relativo de la mortalidad con respecto a los receptores varones que recibieron un injerto masculino. Sin embargo, los receptores femeninos de injertos femeninos tenían una disminución relativa de la mortalidad con respecto a los receptores femeninos con injertos masculinos. En nuestra serie, el grupo receptor varón y donante varón muestra una supervivencia ligeramente mayor que las otras combinaciones pero sin diferencias estadísticas en el porcentaje de fallecimientos.
Este trabajo posee limitaciones inherentes a los análisis de bases de datos generales multicéntricas. Fundamentalmente, que no hay control sobre los datos incluidos y, en ocasiones, pueden faltar datos, no haciendo fiable un análisis multivariante (n.° casos perdidos: 174, lo que supone < 6%). No obstante, el RETC posee variables consensuadas, con definiciones claras, y se realiza al menos una reunión anual para comentar los problemas de concepto y analizar los posibles cambios de estrategias. Por otro lado, en este registro participan todos los centros que realizan trasplante en España, por lo que representa de forma fiel la evolución de esta modalidad terapéutica en un país de cerca de 50 millones de habitantes. Creemos por ello que el interés clínico que se desprende de este trabajo es importante.
ConclusiónMuchas características del donante y el receptor, así como el tiempo de isquemia, influyen en la supervivencia del TC. El acúmulo de variables consideradas no óptimas repercutirá negativamente y de forma significativa en la supervivencia postrasplante. La supervivencia a largo plazo de estos pacientes es mayor cuando el receptor y el donante son óptimos y el tiempo de isquemia del órgano es menor de 240 min, siendo al 5.° y al 10.° año del 81 y el 71%, respectivamente. Sin embargo, cuando las 3 condiciones son no óptimas, la supervivencia al 5.° y al 10.° año es del 69 y el 46%, respectivamente.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónLos autores de este estudio pertenecen a la Red de Investigación Cardiovascular (RIC) financiada por el Ministerio de Economía y Competitividad de España y el Instituto de Salud Carlos III.
Conflicto de interesesLos autores no presentan ningún conflicto de intereses, así como tampoco otros que influyan en los resultados y discusión de este trabajo.
Los autores declaran que este subanálisis del Registro Español de Trasplante Cardíaco ha sido posible gracias a una ayuda incondicional de la compañía farmacéutica Novartis.
Hospital Universitario A Coruña, A Coruña: Eduardo Barge-Caballero, Raquel Marzoa-Rivas, Zulaika Grille-Cancela.
Hospital Universitario y Politécnico La Fe, Valencia: Luis Martínez-Dolz, Ignacio Sánchez-Lázaro, Mónica Cebrián, Soledad Martínez, Elena Marqués.
Hospital Gregorio Marañón, Madrid (Adultos): Juan Fdez-Yáñez, Adolfo Villa, Yago Sousa, Manuel Martínez-Sellés.
Clínica Puerta de Hierro, Madrid: Manuel Gómez-Bueno, María D. García-Cosío, Pablo García-Pavía, Luis Alonso-Pulpón.
Hospital 12 de Octubre, Madrid: María J. Ruiz, Pilar Escribano, Miguel A. Gómez, Marta Paradina.
Hospital Virgen del Rocío, Sevilla: José Manuel Sobrino, Alejandro Adsuar.
Hospital Marqués de Valdecilla, Santander: José Antonio Vázquez de Prada, Manuel Cobo.
Hospital Clínic, Barcelona: Montserrat Cardona, Marta Farrero, Mª Ángeles Castel.
Hospital Reina Sofía, Córdoba: Amador López-Granados, Juan Carlos Castillo.
Hospital de Bellvitge, Barcelona: Josep Roca, José González-Costello.
Hospital Santa Cruz y San Pablo, Barcelona: Sonia Mirabet, Laura López, Eulalia Roig, Josep Padró.
Hospital Central de Asturias, Oviedo: José Luis Lambert Rodríguez.
Hospital Miguel Servet, Zaragoza: Marisa Sanz Julve.
Hospital Clínico, Valladolid: Javier López-Díaz, Amada Recio.
Hospital Virgen de la Arrixaca, Murcia: Iris Garrido.
Clínica Universitaria de Navarra, Pamplona: Beltrán Levy, Rafael Hernández.
Hospital La Paz, Madrid: Daniel Borches, Luz Polo, Carlos Labrandero, Lucía Deiros.
Hospital Vall d’Hebron, Barcelona: Ferran Gran, Raúl Abella.
Los autores declaran que el presente manuscrito no ha sido publicado previamente y que no está en fase de publicación en ninguna otra revista. Todos los autores declaran su acuerdo con el contenido de este manuscrito.
Los nombres de los componentes del Registro Español de Trasplante Cardíaco están relacionados en el anexo 1.