El propósito de este artículo es presentar los resultados del trasplante cardíaco (TC) desde que se inició esta modalidad terapéutica en España en mayo de 1984.
Material y métodose ha realizado un análisis descriptivo de todos los TC realizados hasta el 31 de diciembre de 2011.
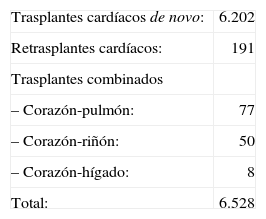
ResultadosEl número total de TC es de 6.528. El perfil clínico medio del paciente que se trasplantó en España en 2011 fue el de un varón de 53 años, diagnosticado de cardiopatía isquémica (CI) no revascularizable con depresión grave de la función ventricular y situación funcional avanzada, al que se le implantó un corazón de 38 años procedente de un donante fallecido por hemorragia cerebral (HC) y con un tiempo en lista de espera de 122 días.
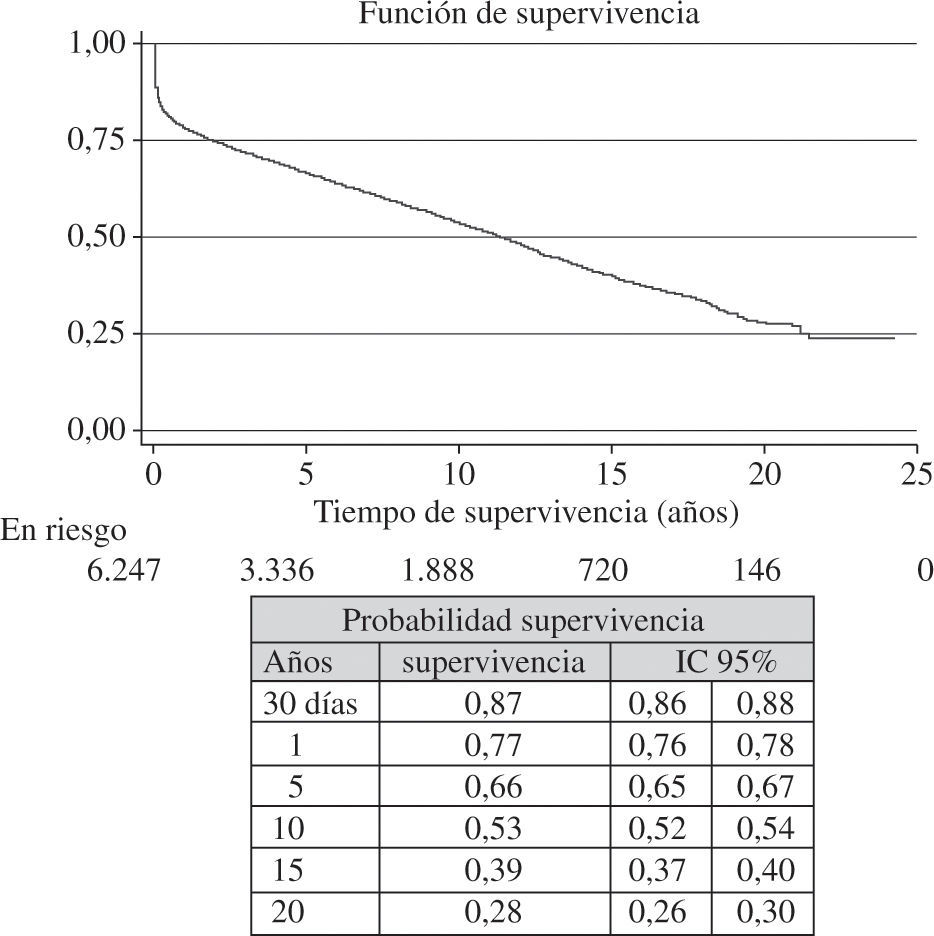
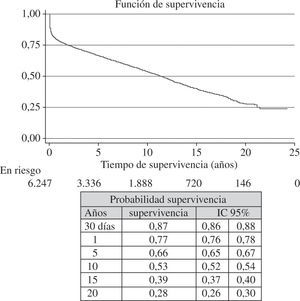
El tiempo medio de supervivencia se ha incrementado con los años. así, mientras que en la serie global la probabilidad de supervivencia a 1, 5, 10 y 15 años es del 77, 66, 53 y 39%, respectivamente, en los últi-mos cinco años, la probabilidad de supervivencia a 1 y 5 años es del 80 y 73%, respectivamente.
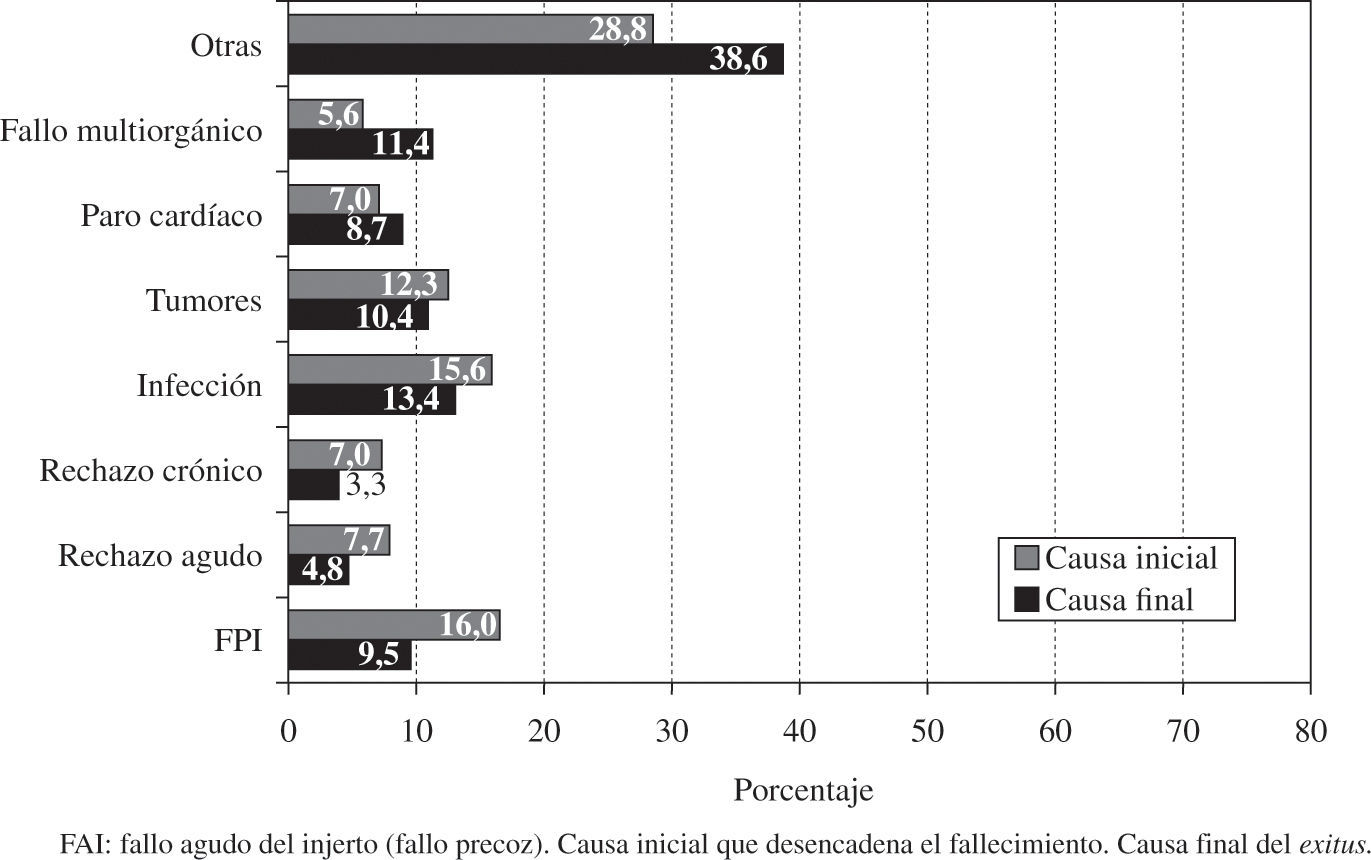
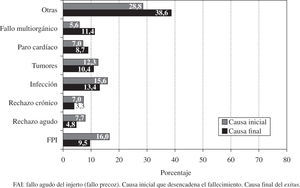
La causa más frecuente de fallecimiento es el fallo precoz del injerto (FPI) (16,0%), seguido de infección (15,6%), combinado con enfermedad vascular del injerto (EVI) y muerte súbita (14,0%), tumores (12,3%) y rechazo agudo (REA) (7,7%).
ConclusionesLa supervivencia obtenida en España con el TC, sobre todo en los últimos años, sitúa al TC como el tratamiento de elección para cardiopatías irreversibles en situación funcional avanzada y sin otras opciones médicas o quirúrgicas establecidas.
The purpose of this report is to present the results obtained with heart transplantation (Ht) since this therapeutic modality first began to be used in spain in may 1984.
Materials and methodsA descriptive analysis was performed of all heart transplants performed up to december 31, 2011.
ResultsThe total number of transplants was 6,528. the average clinical profile of the spanish heart transplant patient in 2011 was that of a 53-year-old male who had been diagnosed with non-revascularizable ischemic heart disease, accompanied by severely depressed ventricular function and poor functional status. the implanted heart was typically from a 38-year-old donor who had died from brain hemorrhage. the average waiting list time was 122 days.
Mean survival time has progressively increased over the years. Whereas for the overall series, the probability of survival at one, five, 10, and 15 years was 77, 66, 53, and 39%, respectively, over the past five years the probability of survival at one and five years was 80 and 73%, respectively.
The most frequent cause of death was early graft failure (16.0%), followed by infection (15.6%), the combination of graft vascular disease and sudden death (14.0%), tumors (12.3%), and acute rejection (7.7%).
ConclusionsThe survival rates obtained in Spain with HT, especially in recent years, position HT as the treatment of choice in irreversible heart failure patients without other established medical or surgical options.
Como es norma de nuestra sección desde 1991, se presenta el análisis descriptivo de los resultados de la actividad trasplantadora realizada en España desde que se inició esta modalidad terapéutica, en mayo de 1984, hasta el 31 de diciembre del año previo a su publicación1–22.
Este registro comprende todos los TC realizados por todos los grupos y en todos los centros (Anexo I). Por ello, representa de forma fiel la realidad de esta técnica en nuestro país. Apoya su fiabilidad la utilización, por parte de todos los grupos de trasplante, de una base de datos idéntica y consensuada previamente. Este hecho homogeniza las variables y unifica las posibilidades de respuesta.
Material y MétodoPacientes y centrosEl número de centros que aportan sus datos al registro es de 19 (Tabla I), aunque en la actualidad son 18 los centros con actividad trasplantadora.
Registro español de trasplante cardíaco 1984–2011. centros participantes
| Hospital Santa Cruz y San Pablo. Barcelona |
| Clínica Universitaria de Navarra. Pamplona |
| Clínica Puerta de Hierro de Majadahonda. Madrid |
| Hospital Marqués de Valdecilla, Santander |
| Hospital Reina Sofía. Córdoba |
| Hospital Universitario y Politécnico La Fe. Valencia |
| Hospital Gregorio Marañón. Madrid |
| Fundación Jiménez Díaz. Madrid |
| Hospital Virgen del Rocío. Sevilla |
| Hospital 12 de Octubre. Madrid |
| Hospital Universitario A Coruña. A Coruña |
| Hospital de Bellvitge. Barcelona |
| Hospital La Paz. Madrid |
| Hospital Central de Asturias. Oviedo |
| Hospital Clínic. Barcelona |
| Hospital Virgen de la Arrixaca. Murcia |
| Hospital Miguel Servet. Zaragoza |
| Hospital Clínico. Valladolid |
| Hospital Vall d'Hebron. Barcelona |
Orden según inicio de la actividad trasplantadora.
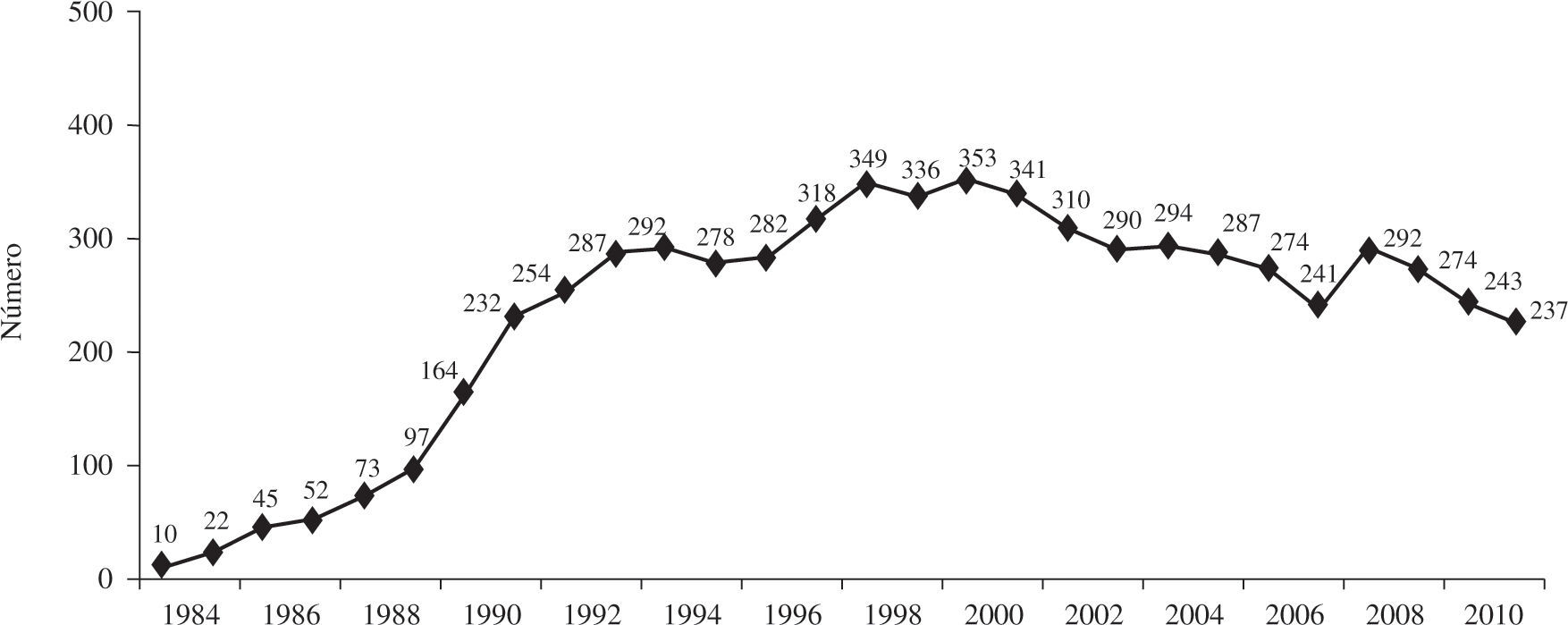
En los más de 25 años de actividad trasplantadora se han realizado un total de 6.528 trasplantes. En la figura 1 se puede apreciar la distribución del número de trasplantes por año. De ellos, el 94% son aislados ortotópicos. En la tabla II se expone la distribución de los trasplantes según el tipo de procedimiento.
La base de datos consta de 175 variables clínicas con datos del receptor, donante, quirúrgicos, inmunosupre-sión y seguimiento. Cada año, los centros envían los datos al Director del Registro, que organiza la metodo-logía estadística con la empresa contratada a tal efecto (actualmente ODDS, S.L.). También se organiza, de forma periódica, la auditoria de los centros para control de los datos. La auditoria se realiza mediante una empresa externa independiente que aleatoriza los centros y los trasplantes extrayendo una muestra representativa y comprobando la fiabilidad de los datos remitidos.
En 2008 se remitió el Registro al Comité Ético de Investigación Biomédica del Hospital Universitario La Fe de Valencia y fue aprobado. Por otro lado, se está en vías de registrarlo en el Ministerio de Sanidad y Consumo para garantizar el cumplimiento de la Ley Orgánica de Protección de Datos 15/1999. Además, se espera que para 2013 la base de datos esté disponible vía online.
EstadísticaLas variables se presentan como medias ± desviación estándar y porcentajes. Las curvas de supervivencia se han calculado mediante el test de Kaplan-Meier y la comparación entre ellas con el método de rangos logarítmicos(Log Rank). Se ha considerado diferencias significativas un valor de p < 0,05. Los análisis de supervivencia se han realizado sin incluir los retrasplantes ni los trasplantes combinados.
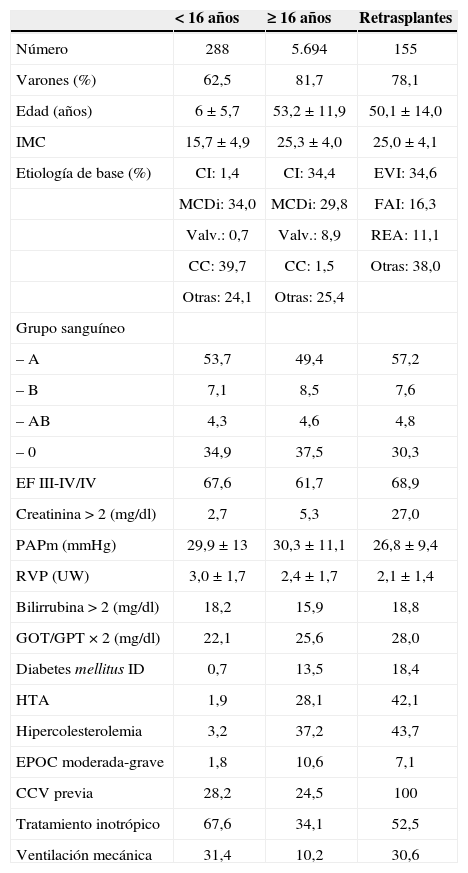
ResultadosPerfil del paciente trasplantadoEl perfil clínico medio del paciente que se trasplanta en España es el de un varón de 53 años, diagnosticado de CI o miocardiopatía dilatada idiopática (MCDi) de grupo sanguíneo A o 0. En la tabla III se expone el perfil clínico de los receptores de un TC aislado distribuidos por edad y analizando aparte los retrasplantes.
Registro español de trasplante cardíaco 1984–2011. perfil clínico de los receptores
| < 16 años | ≥ 16 años | Retrasplantes | |
| Número | 288 | 5.694 | 155 |
| Varones (%) | 62,5 | 81,7 | 78,1 |
| Edad (años) | 6 ± 5,7 | 53,2 ± 11,9 | 50,1 ± 14,0 |
| IMC | 15,7 ± 4,9 | 25,3 ± 4,0 | 25,0 ± 4,1 |
| Etiología de base (%) | CI: 1,4 | CI: 34,4 | EVI: 34,6 |
| MCDi: 34,0 | MCDi: 29,8 | FAI: 16,3 | |
| Valv.: 0,7 | Valv.: 8,9 | REA: 11,1 | |
| CC: 39,7 | CC: 1,5 | Otras: 38,0 | |
| Otras: 24,1 | Otras: 25,4 | ||
| Grupo sanguíneo | |||
| – A | 53,7 | 49,4 | 57,2 |
| – B | 7,1 | 8,5 | 7,6 |
| – AB | 4,3 | 4,6 | 4,8 |
| – 0 | 34,9 | 37,5 | 30,3 |
| EF III-IV/IV | 67,6 | 61,7 | 68,9 |
| Creatinina > 2(mg/dl) | 2,7 | 5,3 | 27,0 |
| PAPm (mmHg) | 29,9 ± 13 | 30,3 ± 11,1 | 26,8 ± 9,4 |
| RVP (UW) | 3,0 ± 1,7 | 2,4 ± 1,7 | 2,1 ± 1,4 |
| Bilirrubina > 2(mg/dl) | 18,2 | 15,9 | 18,8 |
| GOT/GPT×2(mg/dl) | 22,1 | 25,6 | 28,0 |
| Diabetes mellitus ID | 0,7 | 13,5 | 18,4 |
| HTA | 1,9 | 28,1 | 42,1 |
| Hipercolesterolemia | 3,2 | 37,2 | 43,7 |
| EPOC moderada-grave | 1,8 | 10,6 | 7,1 |
| CCV previa | 28,2 | 24,5 | 100 |
| Tratamiento inotrópico | 67,6 | 34,1 | 52,5 |
| Ventilación mecánica | 31,4 | 10,2 | 30,6 |
Los valores se expresan como media ± desviación estándar y porcentajes Trasplantes combinados no incluidos.
CCV: cirugía cardíaca; EF: estadio funcional (New York Heart Association [NYHA]); FAI: fallo agudo del injerto; GOT (ASAT): aspartato aminotransferasa; GPT (ALAT): alanino aminostransferasa; HTA: hipertensión arterial; ID: insulindependiente; IMC: índice de masa corporal; PAPm: presión media de arteria pulmonar; RVP: resistencias vasculares pulmonares; UW: unidades Wood; Valv.: valvulopatía.
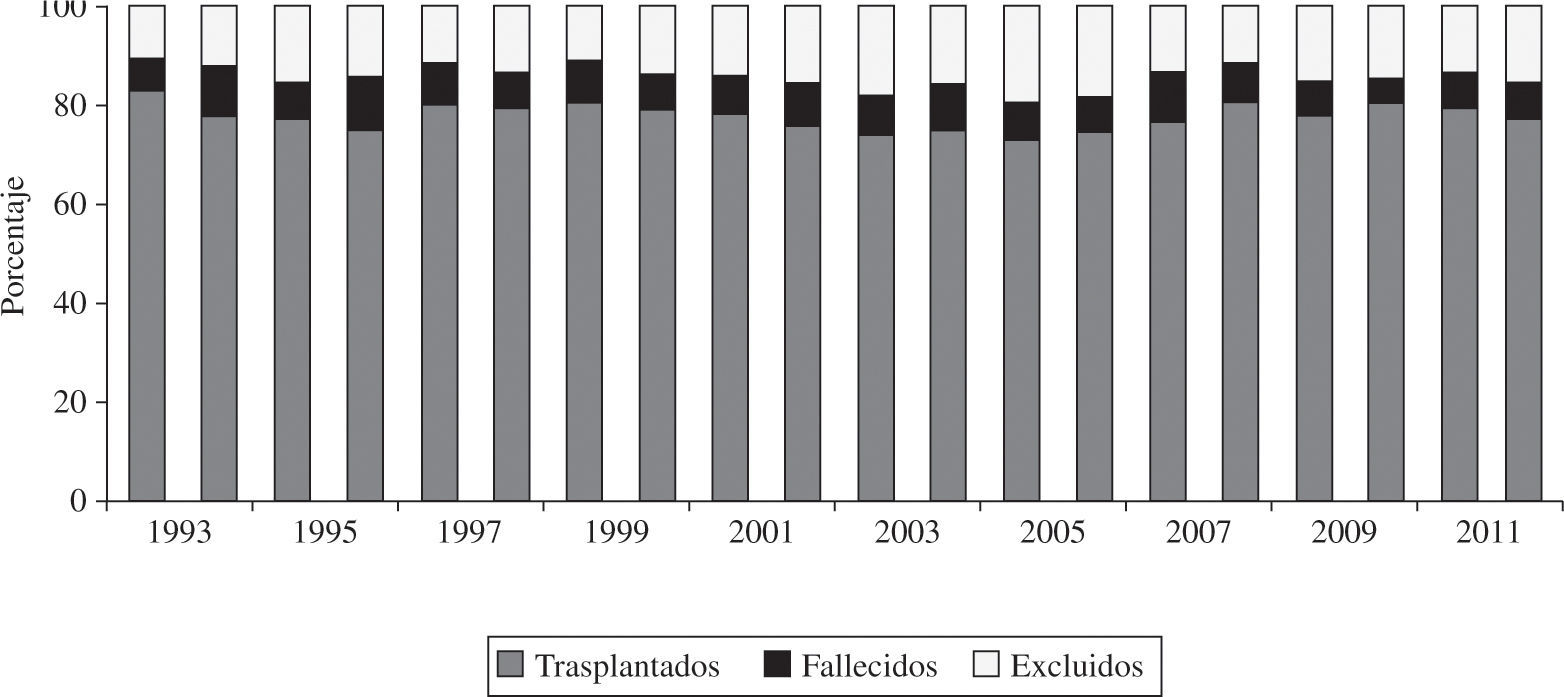
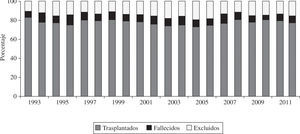
En el año 2011, la mortalidad en lista de espera fue del 5%. El porcentaje de pacientes excluidos para trasplante, una vez incorporados a la lista, fue del 20%. La figura 2 representa el porcentaje anual de pacientes que, tras ser incluidos en lista de espera, recibieron un trasplante, fueron excluidos de la lista o fallecieron antes de recibirlo.
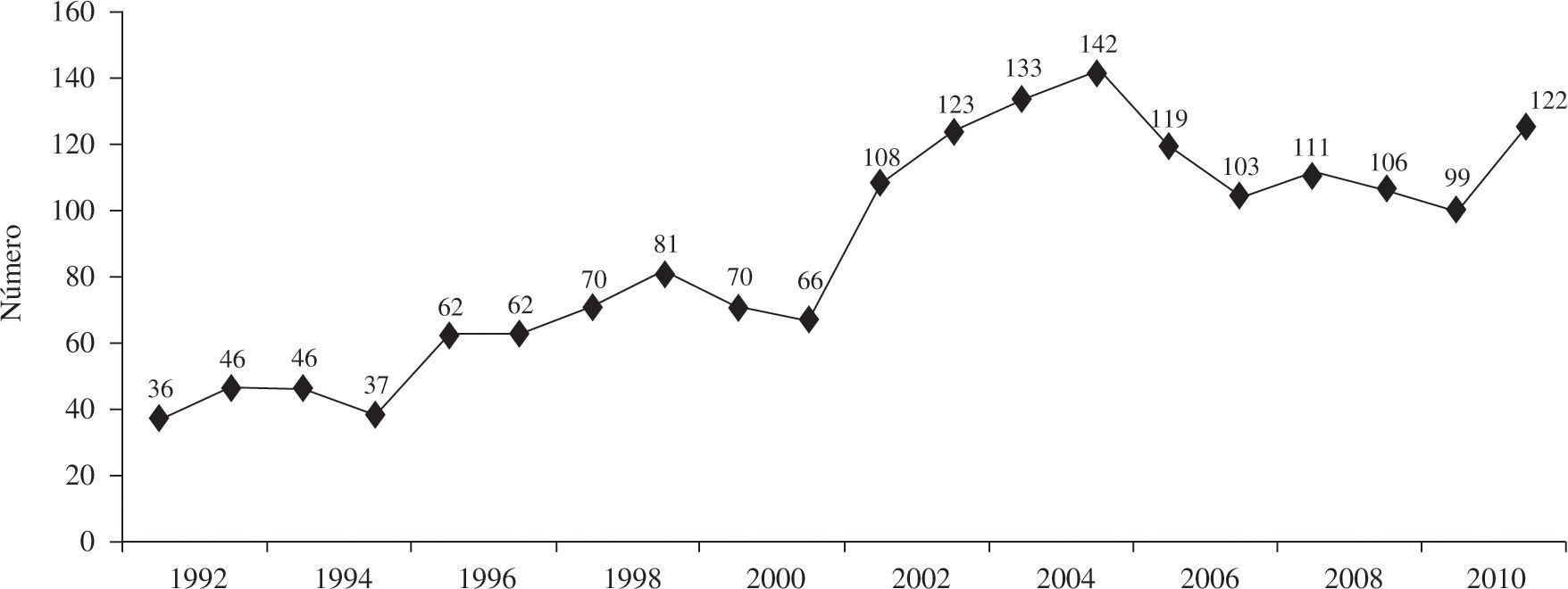
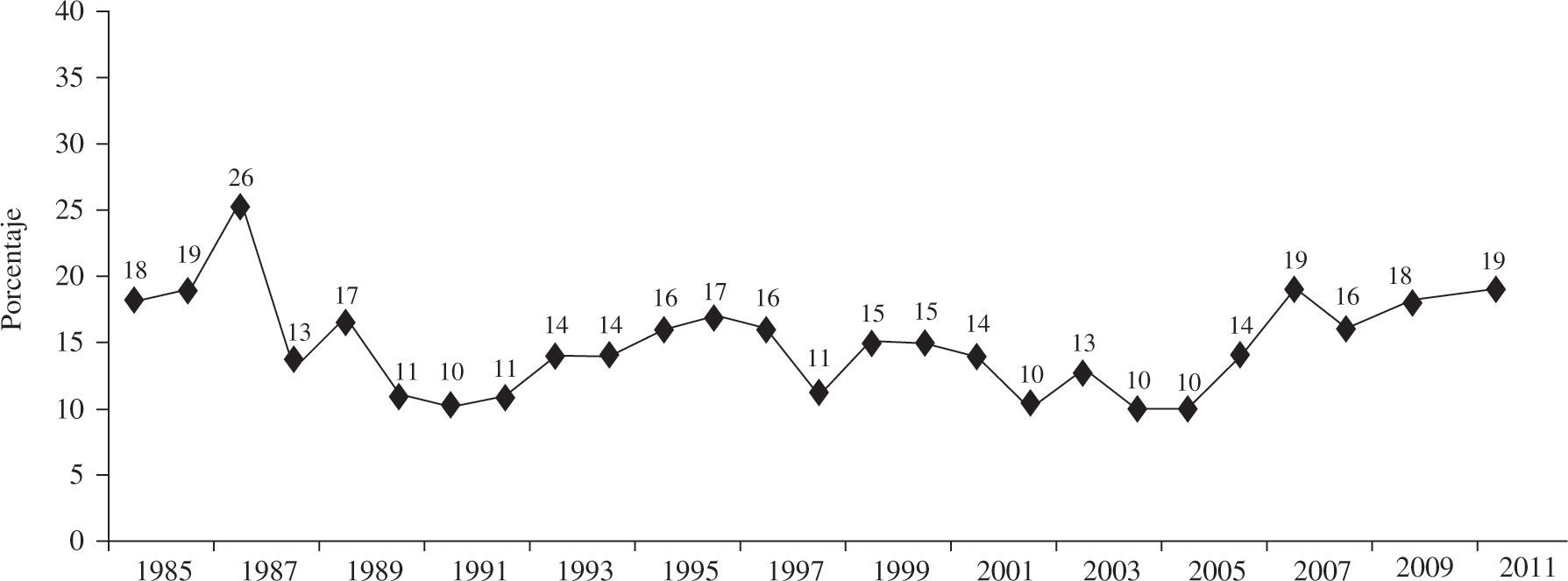
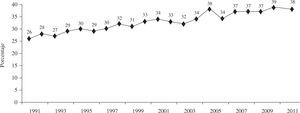
El tiempo medio que tuvieron que esperar los receptores para realizarse el TC en 2011 fue de 122 días. La evolución de los últimos 20 años se puede apreciar en la figura 3.
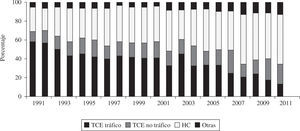
Causa de muerte y edad media de los donantesLa mayoría de corazones que se implantan actualmente proceden de donantes fallecidos por HC. La edad media en 2011 fue de 38 años (Figs. 4 y 5).
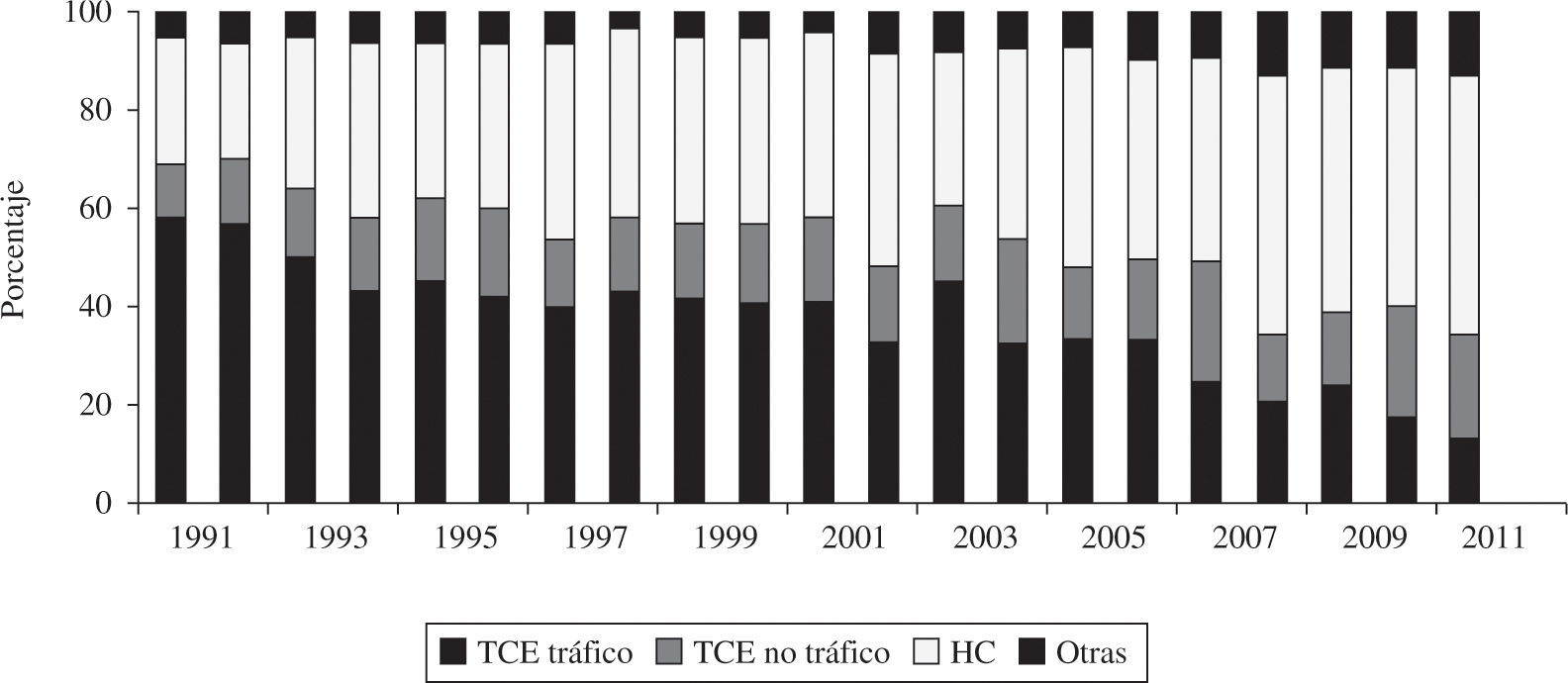
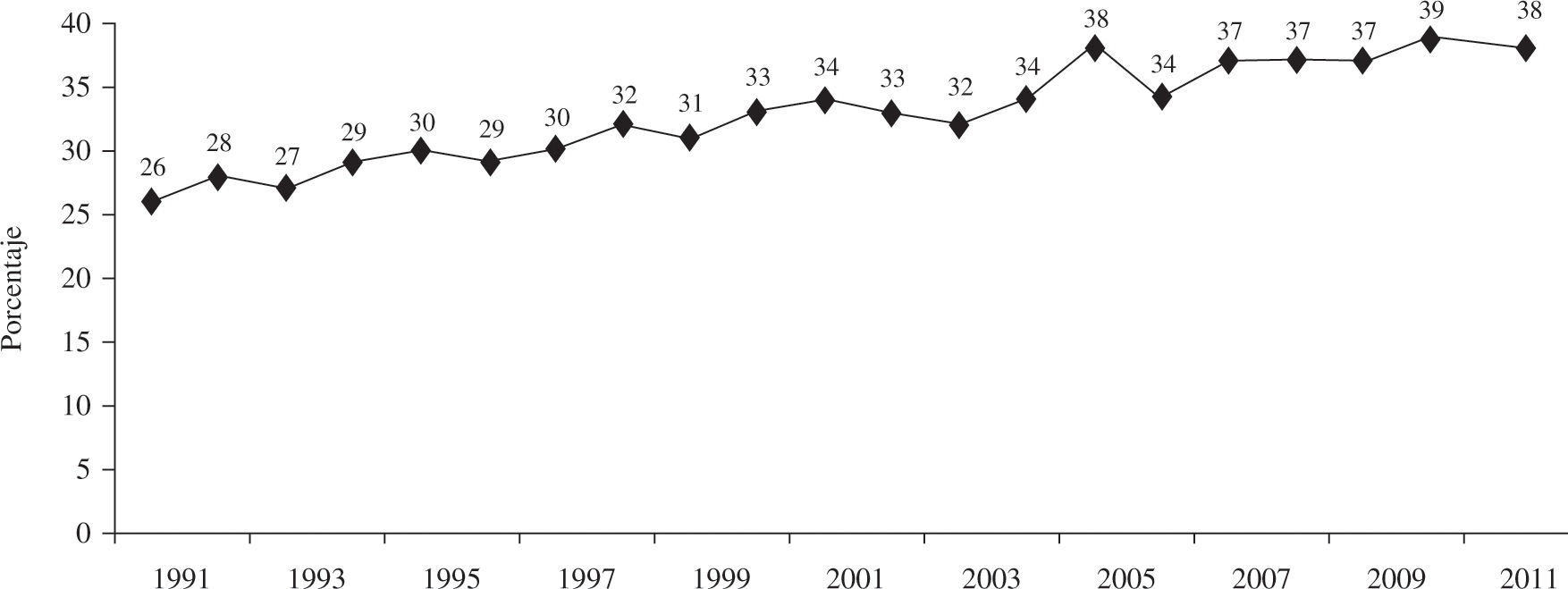
El porcentaje de indicación de trasplante urgente en el año 2011 fue del 38%. La figura 6 ilustra cómo ha evolucionado esta opción de TC a lo largo de los años.
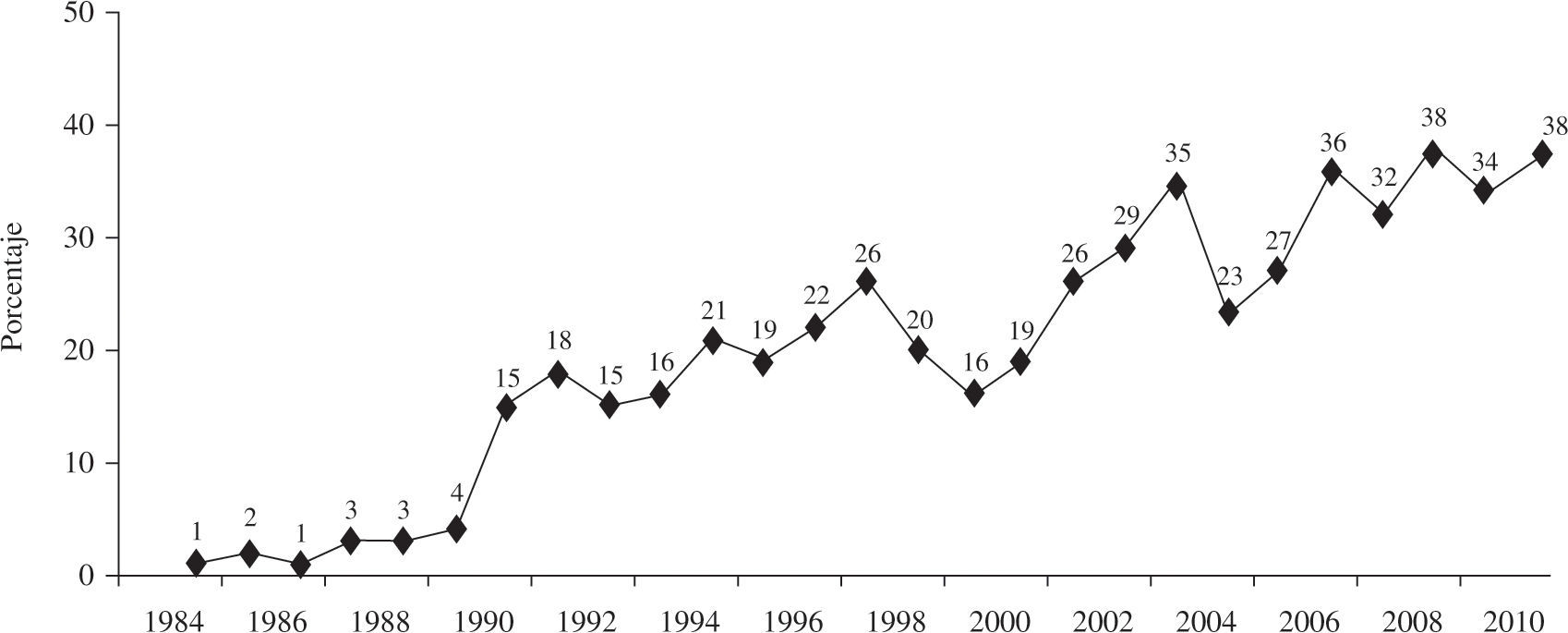
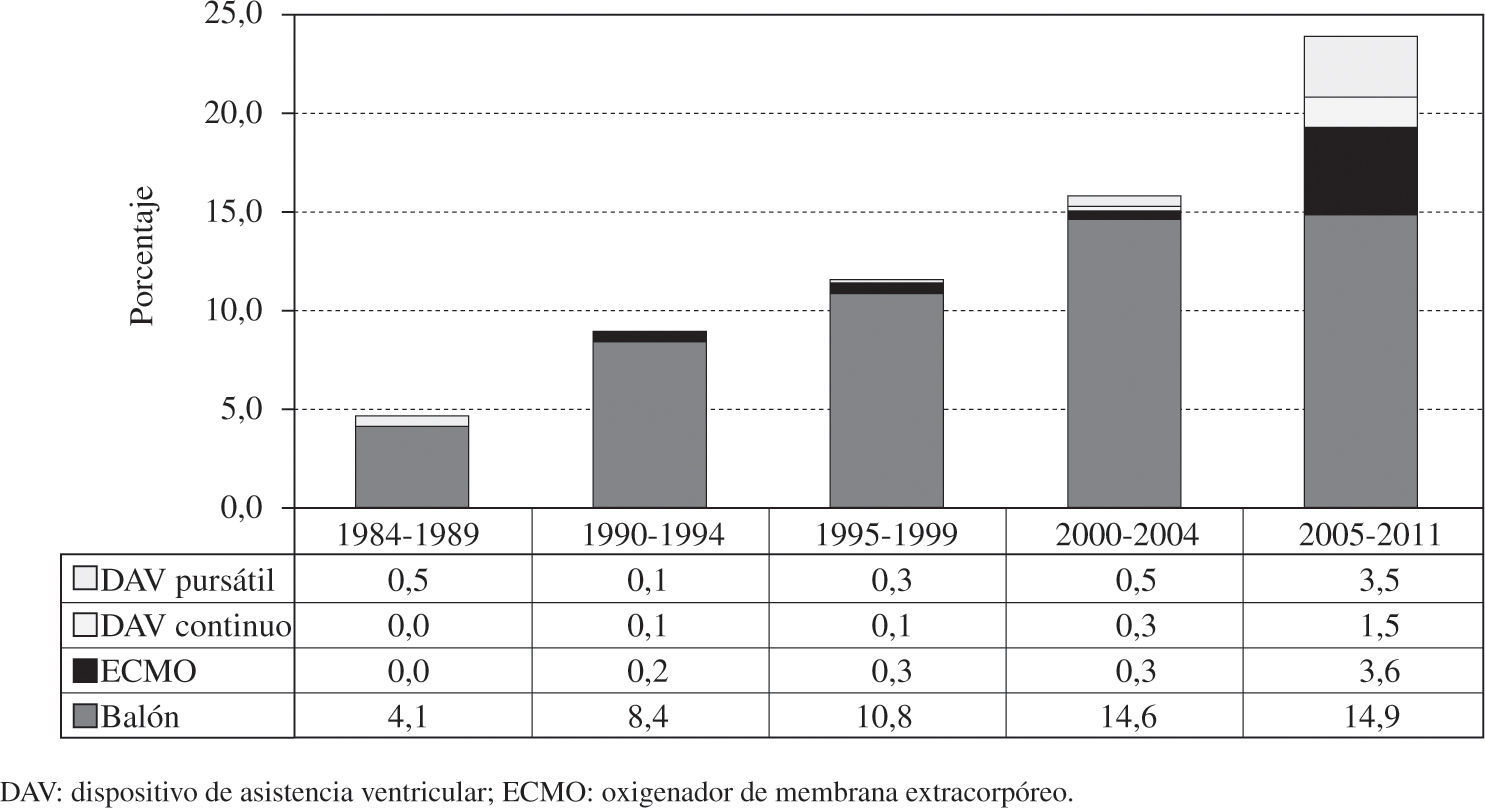
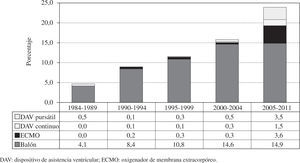
Asistencia ventricularLa proporción de pacientes trasplantados con asistencia se ha incrementado a lo largo de los años. En los últimos siete años ha alcanzado el 24%. La distribución por periodos, así como el tipo de asistencia implantada, se puede apreciar en la figura 7.
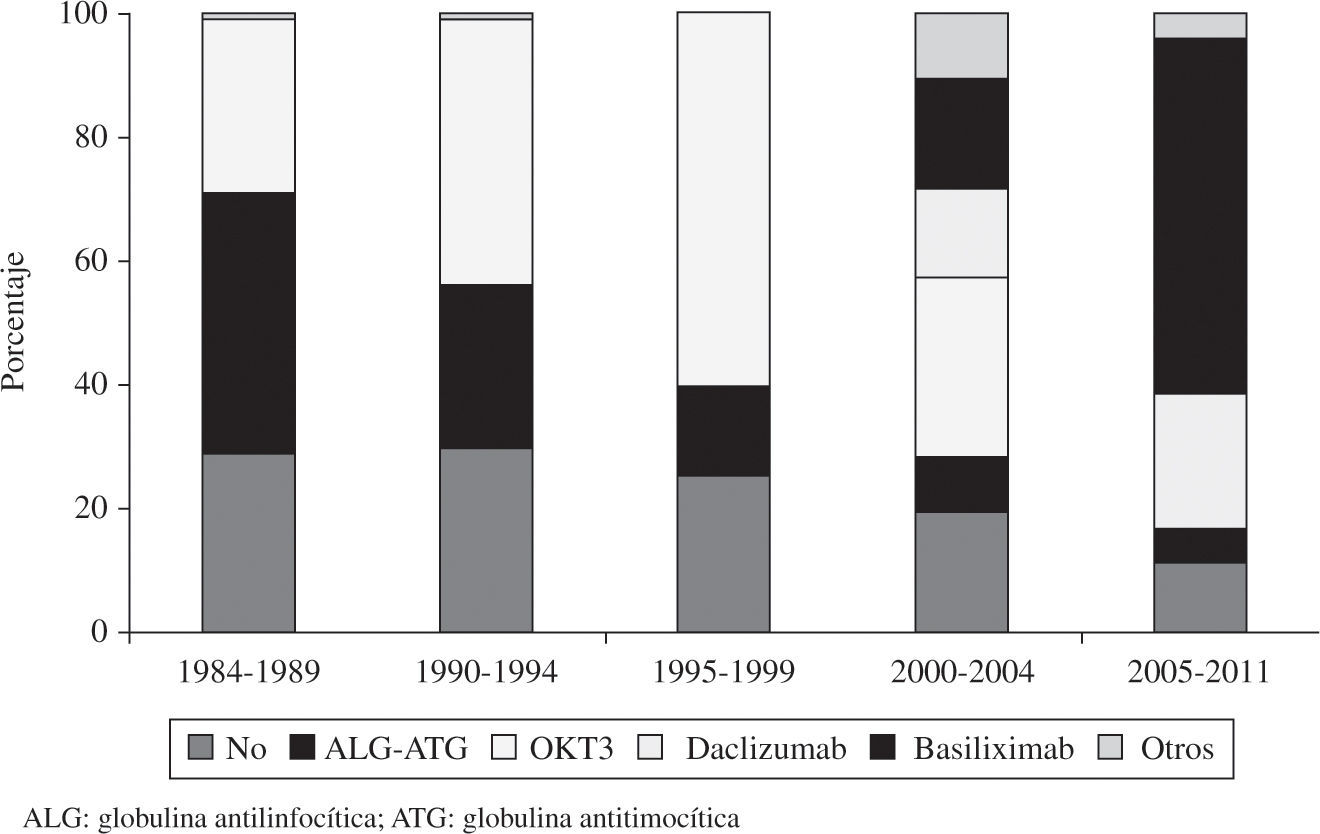
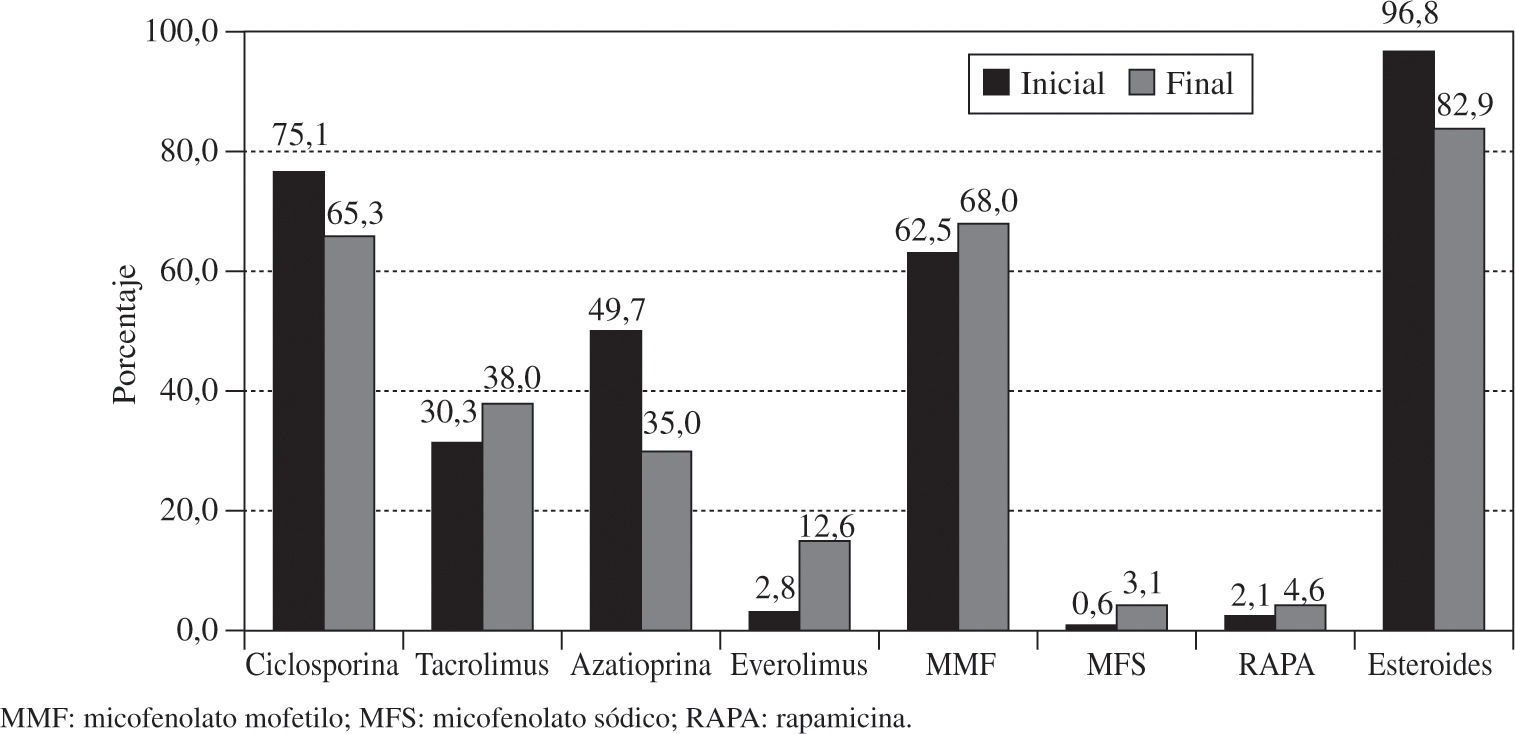
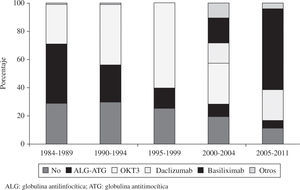
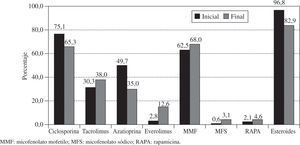
InmunosupresiónA la mayoría de pacientes que reciben un trasplante en España se les administra tratamiento inmunosupresor de inducción. Los diversos fármacos utilizados y la distribución por periodos se observan en la figura 8.
El tratamiento inmunosupresor de mantenimiento de novo, así como los cambios realizados durante la evolución del paciente trasplantado, se reflejan en la figura 9.
SupervivenciaLa mortalidad precoz (primeros 30 días tras el trasplante) el pasado año fue del 19%, como se puede apreciar en la figura 10. Esta mortalidad es ligeramente superior a la media de los cinco años previos (17%).
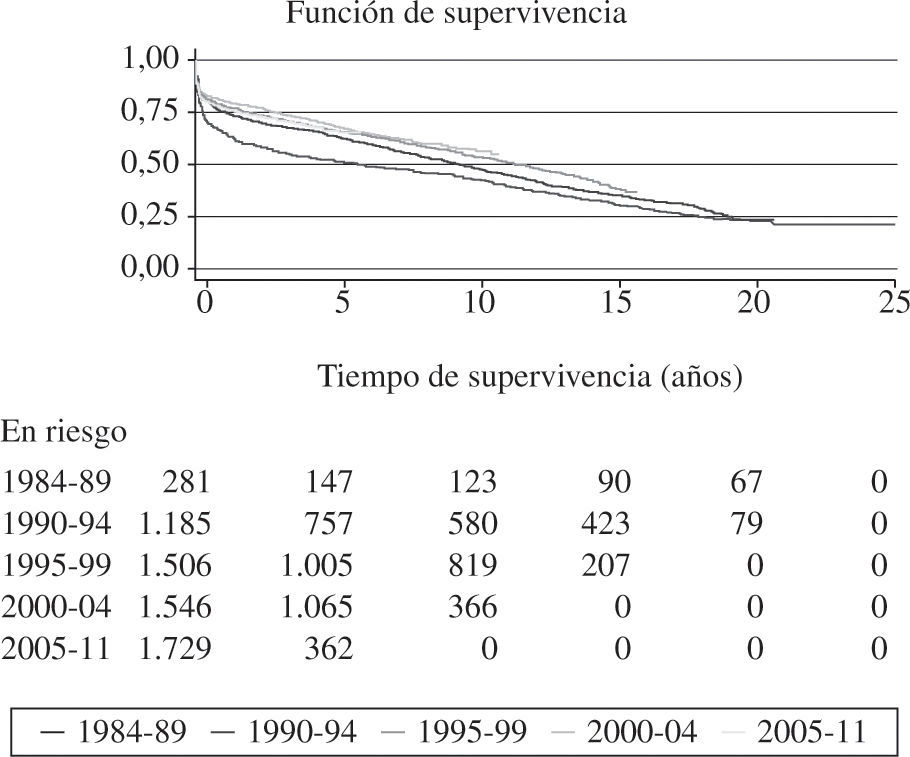
Al incorporar los datos de supervivencia del 2011 a los años anteriores se obtuvo una probabilidad de supervivencia actuarial al mes del 87% y a 1, 5, 10, 15 y 20 años del 77, 66, 53, 39 y 28%, respectivamente (Fig. 11). La superviven cia por periodos de tiempo mostró unos mejores resultados en las últimas etapas con una probabilidad de supervivencia al 1.er y 5.º año del 80 y 73%, respectivamente (Fig. 12).
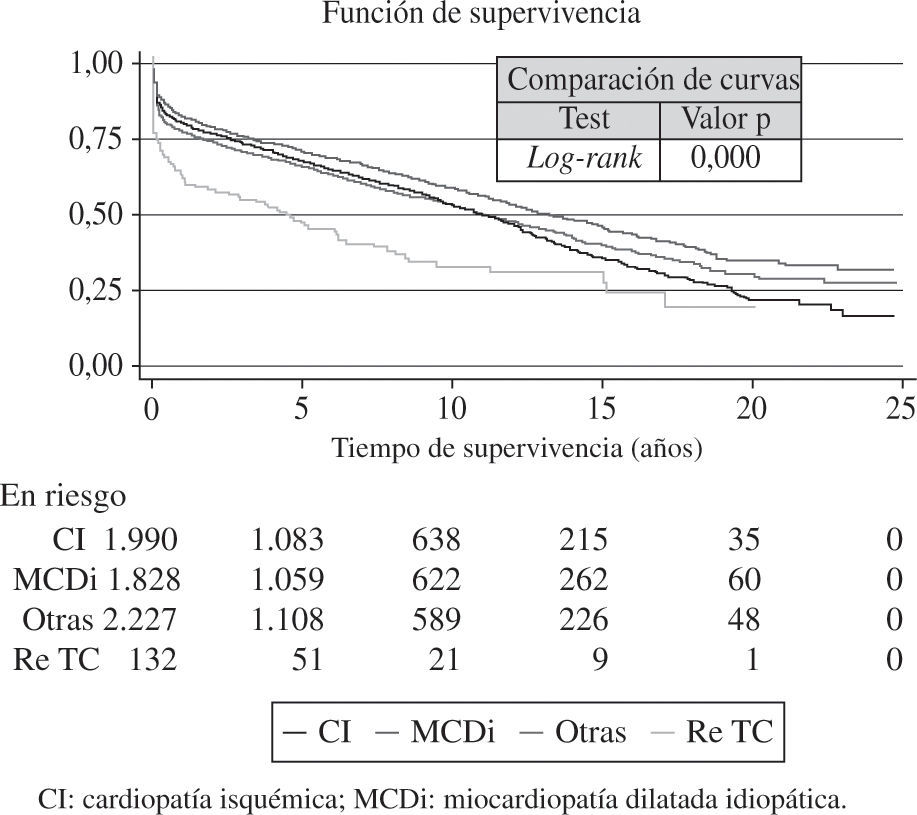
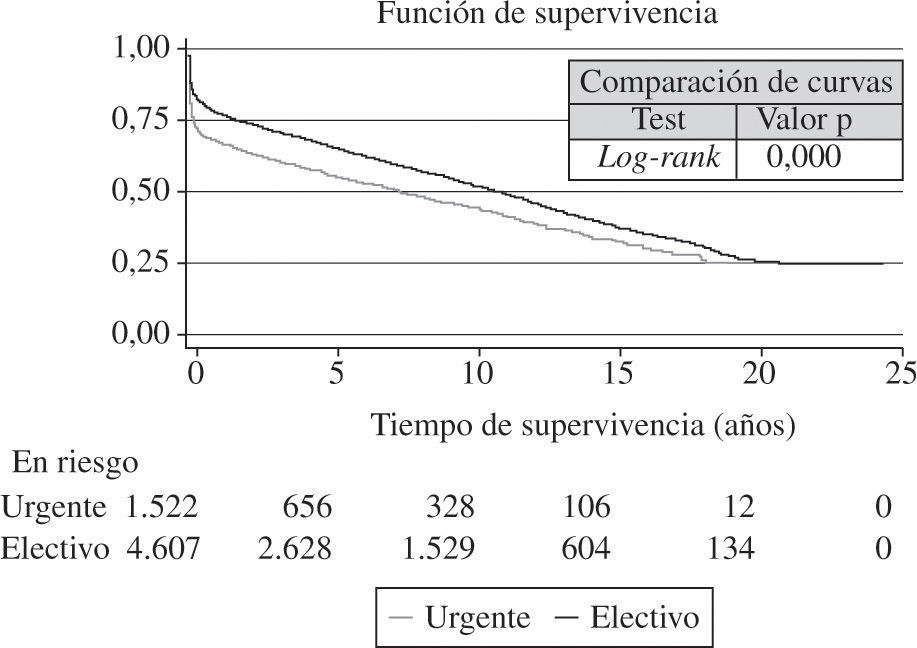
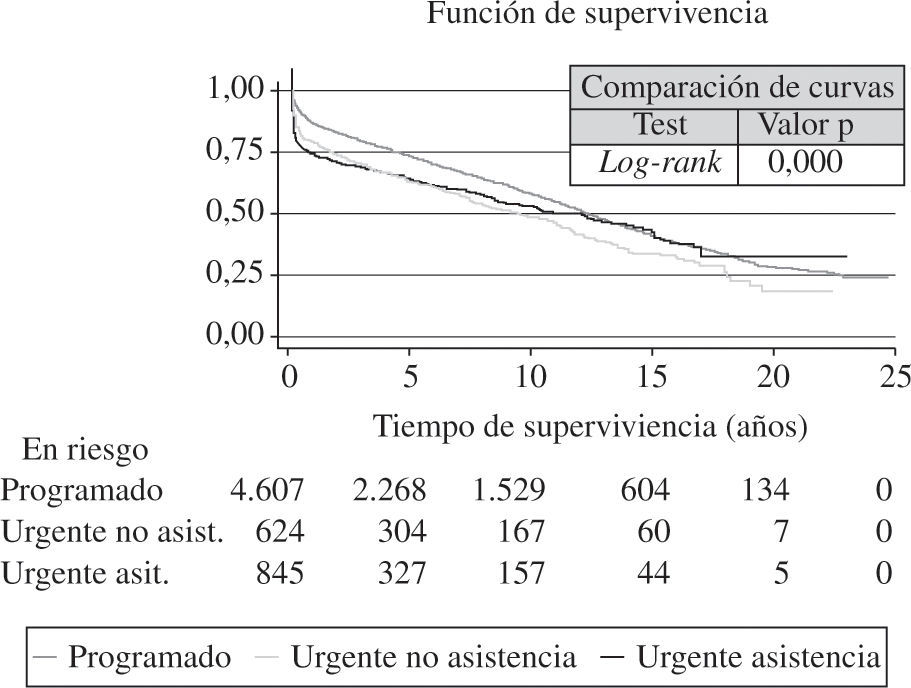
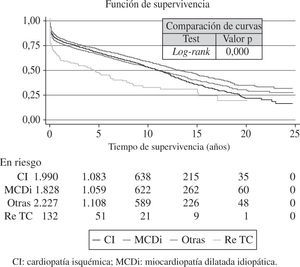
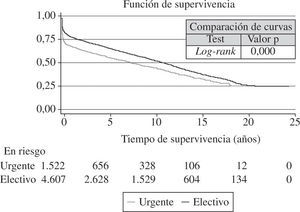
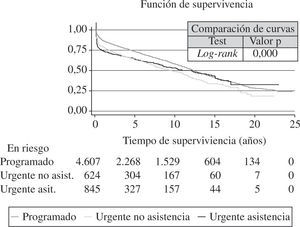
Las curvas de supervivencia fueron distintas dependiendo de la etiología que motivó el TC (Fig. 13). También el grado de urgencia influyó en la probabilidad de supervivencia (Fig. 14). Sin embargo, no hubo diferencias entre los pacientes trasplantados urgentes sin asistencia o con asistencia (balón intraaórtico, oxigenador de membrana o asistencia ventricular) (Fig. 15).
Curvas de supervivencia por grado y tipo de urgencia. Significación estadística entre grado urgente y no urgente. No diferencias entre tipos de urgencias (con y sin asistencias). La asistencia comprende balón intraaórtico de contrapulsación, ECMO y asistencia ventricular pulsátil o continua) (adaptado del Registro Español de Trasplante Cardíaco 1984–2011).
La causa más frecuente de fallecimiento fue el FPI (16,0%), seguido de infección (15,6%), combinado de EVI y muerte súbita (14,0%), tumores (12,3%) y REA (7,7%) (Fig. 16).
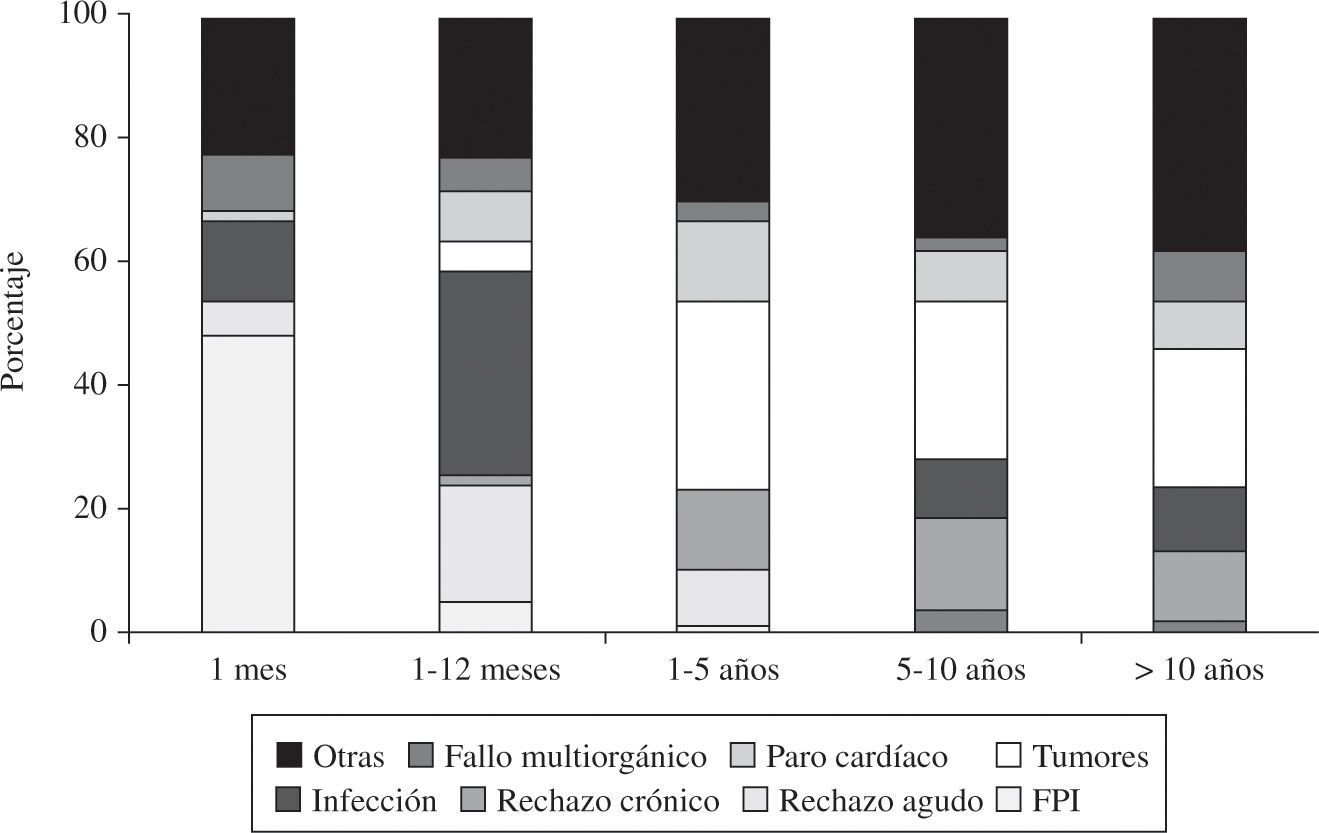
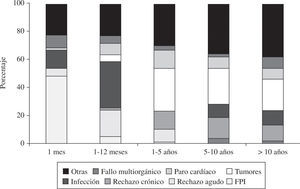
Al distribuir las causas de mortalidad en varios periodos podemos apreciar cómo son distintas en el primer mes (FPI), del primer mes al primer año (infecciones y rechazos) y después del primer año (tumores y combinado de muerte súbita con rechazo crónico). En la figura 17 podemos ver cómo se distribuyen las causas de mortalidad por periodos.
DiscusiónTras cerca de 30 años de desarrollo del TC en España, y con más de 6.500 trasplantes realizados, se puede decir que esta modalidad terapéutica se puede ofrecer a toda la población asegurando unos niveles de conocimiento, control, estándares de calidad y supervivencia similares o superiores a otros países desarrollados de nuestro entorno y del resto del mundo. Este hecho se puede observar si comparamos nuestros resultados con la publicación anual del Registro de la Sociedad Internacional de Trasplante Cardíaco y Pulmonar23–26.
Se debe hacer constar que una de las grandes ventajas que posee el Registro Español de Trasplante Cardíaco es haber elaborado, entre todos los Grupos Españoles de Trasplante, una base de datos homogénea, consensuando las posibilidades de respuesta. Cada año, todos los grupos actualizan sus datos y los envían al Director del Registro, quien, tras fusionarlos, los remite a una empresa estadística independiente para su análisis. Se considera que este método confiere gran fiabilidad a los resultados y evita resultados erróneos, tan habituales en las bases de datos no homogeneizadas. En 2007 se incrementó el número de variables a analizar por paciente hasta 175. En 2008 fue remitido el Registro al Comité Ético de Investigación Biomédica del Hospital Universitario La Fe de Valencia, donde fue aprobado. En un futuro próximo, se pretende formalizar el Registro en el Ministerio de Sanidad y Consumo para darle cobertura legal y asegurar una adecuada protección de datos del paciente en materia de sanidad. También, en aras de una mayor calidad y fiabilidad de los datos, se pretende continuar con la auditoría de los centros mediante empresas externas independientes que garanticen al máximo la validez de los datos.
El número de centros con actividad trasplantadora en la actualidad es de 18. El hecho de que se autoricen centros en España para trasplante sin un estudio adecuado de necesidades preocupa mucho a los Grupos de Trasplante. Ello es debido a que, al existir una clara tendencia a disminuir el número de donantes óptimos en España, la relación número de trasplantes/número de centros disminuye. La realización de un reducido número de trasplantes redunda, por un lado, en la infrautilización de recursos en los hospitales preparados para un gran número de actos, y por otro, en un incremento del periodo de aprendizaje necesario para conseguir unos resultados adecuados. El único beneficio para el paciente es la comodidad que supone no tener que desplazarse a otra área geográfica, lo que tampoco sería una ventaja en el caso de que ya exista un centro autorizado en su ciudad. Las autoridades sanitarias, que en su día decidieron abrir más centros, deberán valorar si se está realizando una auténtica optimización de los recursos en «tiempo de crisis».
El pasado año, volvió a descender el número de trasplante realizados (2011: 237 vs 2010: 243). Ello fue debido a la tendencia progresiva a disminuir el número de donantes. No existe una única explicación para esta disminución, pero parece evidente una menor mortalidad por traumatismo craneoencefálico (TCE) relacionado con tráfico junto con un mejor control y manejo de los pacientes en las unidades de politraumatizados. Al descender el número de donantes, las posibilidades de trasplante disminuyen y el número de pacientes en lista se incrementa. Así, la proporción de pacientes con insuficiencia cardíaca avanzada que una vez en lista no pueden ser trasplantados y son excluidos de ella (por fallecimiento o deterioro) alcanza el 20%. Los Grupos de Trasplante, conscientes de este problema, intentan abrir el abanico de posibles donantes hacia la donación con criterios expandidos. Pese a ello, la edad de los donantes sufre pocas variaciones (2011: 38 vs 2010: 39 años).
Los días de espera de los pacientes hasta obtener un órgano compatible aumentaron de forma significativa el año pasado (2011: 122 vs 2010: 99 días). Los años previos habían disminuido al incrementarse el porcentaje de trasplantes urgentes (menor tiempo de espera). No obstante, debido a que cada vez se incrementa más el tiempo hasta la aparición del órgano de los trasplantes urgentes, es probable que este parámetro vaya aumentando de forma progresiva en los próximos años.
El perfil clínico de los pacientes no se ha modificado en los últimos años. Se han agrupado los TC en tres grupos (pediátricos, adultos y retrasplantes), ya que poseen características clínicas distintas. Así, los pacientes pediátricos se trasplantan por cardiopatías congénitas (CC) o MCDi, poseen resistencias pulmonares más elevadas y ausencia de factores de riesgo cardiovascular, mientras que los retrasplantes suelen trasplantarse por EVI, con un mayor deterioro orgánico y más factores de riesgo. Quizá, esto podría contribuir a un peor pronóstico de estos pacientes más que el hecho de ser un segun-do trasplante.
Los trasplantes cardíacos urgentes están sujetos a cierta controversia, ya que son intervenciones que por sus características (receptor en peores condiciones clínicas, donantes menos idóneos y tiempos de isquemia más prolongados) conllevan un peor pronóstico que cuando se pueden realizar de forma programada. En los últimos años se ha incrementado ostensiblemente el número de trasplantes urgentes (2011: 38 vs 2010: 34%). El porcentaje de pacientes que se incluyen en código urgente varía de unas zonas a otras y se modifica ostensiblemente de unos años a otros. No están completamente aclarados los motivos por los que se producen estas oscilaciones ni la distinta distribución geográfica. Aun-que parece evidente que el número bajo de donantes junto con un mejor mantenimiento del paciente crítico (asistencia ventricular) hacen que se potencie esta posibilidad. Se ha cuestionado la indicación del trasplante urgente ya que ofrece resultados claramente peores. No obstante, los Grupos de Trasplante consideran que debe seguir existiendo, aunque de forma «controlada». Para asegurar al máximo posible la supervivencia del paciente que se trasplanta en situación crítica debemos tener presente, tal y como recomiendan las recientes Guías Europeas de Insuficiencia Cardíaca, que es más conveniente estabilizar la insuficiencia cardíaca antes de indicar el trasplante urgente y que no se debe considerar el TC como un tratamiento de la insuficiencia cardíaca aguda inestable27 (entre otras cosas por el tiempo que se tarda en conseguir un donante incluso con este grado de urgencia).
La proporción de pacientes que llegan al TC con algún tipo de asistencia ventricular ha aumentado de forma progresiva, sobre todo en los últimos cinco años. El balón intraaórtico de contrapulsación sigue siendo el más utilizado, aunque no se ha incrementado su uso en los últimos cinco años. El oxigenador de membrana extracorpóreo (ECMO) y los dispositivos pulsátiles sí han incrementado mucho su utilización. En los últimos cinco años, más de la mitad de los pacientes trasplantados urgentes llevan implantado algún tipo de asistencia ventricular. Estos dispositivos son cruciales para el mantenimiento y estabilización de los pacientes con insuficiencia cardíaca aguda previo al trasplante; por ello, es aconsejable que todos los Grupos de Trasplante puedan disponer de ellos para los pacientes más críticos. Además, resultan de mucha utilidad ante la presencia de un fallo grave del injerto inmediatamente tras el implante. Esta complicación cada vez es más frecuente por la peor situación del receptor, donantes menos óptimos y tiempos de isquemia del órgano más prolongados inherente al grado de urgencia del receptor y mayor distancia hasta el órgano.
En la mayoría de TC se ha utilizado inmunosupresión de inducción. El tratamiento más empleado desde los inicios ha sido con anticuerpos antilinfocitarios OKT3. No obstante, los más utilizados son los antagonistas de la interleucina 2 (85% de los trasplantes realizados en los últimos cinco años). El tratamiento inmunosupresor de mantenimiento que se utiliza es la denominada triple asociación: ciclosporina (CsA) versus tacrolimus, azatioprina versus micofenolato mofetil (MMF) y esteroides. No obstante, en la evolución del paciente es habitual la introducción de otros fármacos inmunosupresores como rapamicina (RAPA), everolimus, ácido micofenólico y más recientemente tacrolimus de liberación sostenida. De estos fármacos, el que está incrementando más su administración es el everolimus, que se administra en un 2,8% de los pacientes al inicio del trasplante, pero que se introduce hasta en el 12,6% de los trasplantes cuando acontece disfunción renal, tumores o EVI.
La mortalidad precoz ascendió el pasado año (2011: 19 vs 2010: 18%). Esta tendencia viene incrementándose en los últimos cuatro años. Ello puede estar en relación con un mayor número de urgencias y utilización de asistencias ventriculares, llegando el paciente al TC en condiciones más críticas. El periodo precoz es probablemente el más importante para mejorar la supervivencia, ya que la curva de supervivencia se estabiliza a partir de los primeros meses del TC.
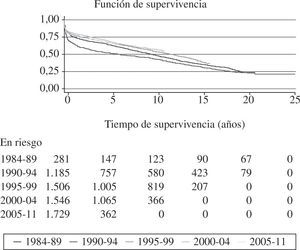
La supervivencia global revela con los años una clara tendencia a mejorar de forma progresiva. No obstante, como es lógico, el número de pacientes incorporados al registro supone cada año una proporción menor del total; por ello, la probabilidad de grandes cambios en un año es muy remota y resulta más ilustrativo analizar la supervivencia por periodos de tiempo. En los últimos años la supervivencia ha mejorado de forma significativa con respecto a las etapas más antiguas. Sin embargo, existe un «estancamiento» en la curva de supervivencia que se ha atribuido a la peor situación clínica de receptores y órganos menos óptimos con mayor tiempo de isquemia. No obstante, la supervivencia, incluso en grupos de alto riesgo, es mucho mayor que la que confiere la insuficiencia cardíaca avanzada sin trasplante.
La causa que motiva el trasplante tiene relación evidente con la supervivencia. De tal forma que los pacientes con diagnóstico de MCDi poseen una supervivencia más alta que los trasplantados por otras causas. Ello es debido a la edad más joven y a la menor presencia de factores de riesgo cardiovascular.
La causa más frecuente de fallecimiento es el FPI (16,0%), seguido de infección (15,6%), combinado de EVI y muerte súbita (14,0%), tumores (12,3%) y REA (7,7%). No obstante, el motivo de fallecimiento suele estar en relación con el tiempo desde el TC. De tal forma que, durante el primer mes la causa más frecuente es el fallo del injerto, del primer mes hasta el primer año la infección y el rechazo, y posteriormente el combinado de muerte súbita más rechazo crónico y tumores. La distribución que se observa de las causas de fallecimiento no se ha modificado en los últimos años, y debe hacernos reflexionar sobre la necesidad de alcanzar un «equilibrio» en la inmunosupresión, ya que el exitus por fallo en la prevención del rechazo es del 7,7%, mientras que el fallecimiento relacionado directamente con una inmunosupresión excesiva (infección+tumores) es del 28,2%.
Conclusiones- –
Los Grupos de Trasplante deberán considerar donantes con criterios expandidos para poder ofrecer este tratamiento a la mayoría de pacientes con insuficiencia cardíaca avanzada y evitar su pésimo pronóstico.
- –
Las tasas de supervivencia del Registro Español de Trasplante Cardíaco son similares a las de otros registros. No obstante, se deben incrementar los esfuerzos para mejorar la probabilidad de supervivencia del periodo precoz que redundará en una mejoría importante a nivel global.
- –
La asistencia ventricular ha experimentado un gran auge. Estos dispositivos permiten mantener a los receptores en unas condiciones adecuadas hasta la aparición de un órgano compatible. No obstante, debido a que en ocasiones el tiempo de espera del órgano puede ser de semanas, se hace necesario disponer de dispositivos de asistencia ventricular (DAV) de media-larga duración para evitar el deterioro del paciente y que se mantenga en buenas condiciones hasta el trasplante.
- –
Sigue existiendo un gran desequilibrio entre las complicaciones que evita la inmunosupresión (rechazo) y las que favorece (tumores, infección). En los próximos años se deberá ir balanceando estos problemas y personalizando la inmunosupresión según determinadas características de los pacientes.
El análisis estadístico ha sido realizado por ODDS, S.L. gracias a una ayuda no condicionada de Novartis Trasplante.
Este año hay elecciones para Director del Registro Español de Trasplante Cardíaco, cargo que ocupo desde 1997. En todo este tiempo he intentado llevar el cargo con orgullo y honor. Debo dar las gracias por todo lo que se me ha permitido aprender, pero, sobre todo, por la enorme satisfacción que significa que todos lo Grupos Españoles de Trasplante Cardíaco hallan confiado en mí enviándome, año tras año, los datos de sus trasplantes. ¡Muchísimas gracias a todos!
| Manuel Gómez-Bueno, María D. García-Cosío, Pablo García-Pavía, Luis Alonso-Pulpón (Clínica Puerta de Hierro. Madrid) |
| Luis Martínez-Dolz, Ignacio Sánchez-Lázaro, Mónica Cebrián (Hospital Universitario y Politécnico La Fe. Valencia) |
| María J. Paniagua-Martín, Eduardo Barge-Caballero, Raquel Marzoa-Rivas, Zulaika Grille-Cancela (Hospital Universitario A Coruña. A Coruña) |
| Juan Fernández-Yáñez, Adolfo Villa, Yago Sousa, Iría González, Manuel Martínez-Sellés (Hospital Gregorio Marañón. Madrid [Adultos]) |
| Amador López-Granados, Juan Carlos Castillo (Hospital Reina Sofía. Córdoba) |
| José Antonio Vázquez de Prada, Manuel Cobo (Hospital Marqués de Valdecilla. Santander) |
| María J. Ruiz, Pilar Escribano, Miguel A. Gómez, Marta Paradina (Hospital 12 de Octubre. Madrid) |
| Vicenç Brossa, Sonia Mirabet, Laura López, Josep Padró (Hospital Santa Cruz y San Pablo. Barcelona) |
| José Manuel Sobrino, Alejandro Adsuar (Hospital Virgen del Rocío. Sevilla) |
| Josep Roca, José González-Costello (Hospital de Bellvitge. Barcelona) |
| Beltrán Levy, Rafael Hernández (Clínica Universitaria de Navarra. Pamplona) |
| Montserrat Cardona, Marta Farrero, M.a Ángeles Castel (Hospital Clínic. Barcelona) |
| Beatriz Díaz (Hospital Central de Asturias. Oviedo) |
| Enrique Maroto, Constancio Medrano (Hospital Gregorio Marañón, Madrid [Niños]) |
| Iris Garrido (Hospital Virgen de la Arrixaca. Murcia) |
| María L. Sanz, Ana Portolés (Hospital Miguel Servet. Zaragoza) |
| Javier López-Díaz, Amada Recio (Hospital Clínico. Valladolid) |
| Daniel Borches, Luz Polo, Carlos Labrandero, Lucía Deiros (Hospital La Paz. Madrid) |
| Ferran Gran, Raúl Abella (Hospital Vall d'Hebron. Barcelona) |