En el presente artículo realizamos una revisión sobre la importancia de la toma de decisiones en el tratamiento quirúrgico de la cardiopatía isquémica. En primer lugar, los fundamentos de la indicación de la intervención, así como la importancia de la toma de esta decisión de manera colegiada a través del «Heart-Team». Por otro lado, trataremos cómo elegir el momento idóneo de la intervención en función de diferentes factores. Finalmente, abordaremos las expectativas del tratamiento desde el punto de vista del cardiólogo clínico.
In the present report, we will make a review of the importance of the decisions making in the surgical treatment of the ischemic myocardiopathy. First, we will deal with the fundamentals of the indication of surgery, besides the importance of making it in a multidisciplinary way through the “Heart Team”. Second, we will help how to choose the correct moment of the surgical procedure, based on different factors. Finally, we will address the expectations of the surgical treatment from the point of view of the clinical cardiologist.
La toma de decisiones sobre el modo y el momento adecuado para la revascularización coronaria han de llevarse a cabo teniendo que ser sopesadas las ventajas y los inconvenientes de las diferentes alternativas de tratamiento (médico, intervencionista o cirugía). En este capítulo abordaremos 3 aspectos importantes que pueden influir en esta toma de decisiones:
- –
En primer lugar, la decisión de la indicación de la cirugía de revascularización (CRC), para lo cual existen recomendaciones claras en las Guías clínicas europeas de revascularización de la ESC/EACTS1 sobre la idoneidad de las diferentes alternativas. Esta decisión ha de estar basada fundamentalmente en 2 aspectos: por un lado, en la comorbilidad y riesgo quirúrgico y, por otro lado, en aspectos de la complejidad de la anatomía coronaria.
Un aspecto relevante en las últimas guías clínicas es la recomendación reiterada de realizar la toma de decisiones de manera colegiada e interdisciplinaria, involucrando a profesionales de la rama clínica, intervencionista y quirúrgica. Se remarca de esta manera la importancia del «Heart Team» o abordaje multidisciplinario e individualizado de paciente a paciente. Este abordaje multidisciplinar es fundamental para un tratamiento de acuerdo con las recomendaciones de la medicina basada en la evidencia para conseguir con ello el mayor beneficio posible del tratamiento.
- –
En segundo lugar, abordaremos como decidir el momento idóneo para intervenir a pacientes en situaciones complejas. En múltiples ocasiones, nos encontramos con pacientes en los que la opción de tratamiento es claramente la cirugía, pero la dificultad radica en seleccionar el momento óptimo para operar al paciente. Por un lado, pueden existir situaciones de urgencia, que apremien a operar lo antes posible, o por otro lado, tratamientos concomitantes que elevan el riesgo quirúrgico en caso de no diferir la intervención. Todos estos factores tienen que ser sopesados, conociendo los riesgos de las diferentes alternativas.
- –
En tercer lugar, abordaremos los resultados que debemos esperar de la cirugía coronaria desde el punto de vista del cardiólogo clínico, remarcando la importancia de la adecuada selección de los injertos, para conseguir una buena durabilidad de la revascularización. Por otro lado, se valora el efecto de la revascularización completa en los resultados a largo plazo.
La revascularización coronaria es una de la modalidades terapéuticas para pacientes con enfermedad coronaria, sobre todo eficaz para pacientes que presentan lesiones angiográficamente complejas que no mejoran con un tratamiento médico óptimo. Una vez decidido que un paciente precisa revascularización coronaria, las opciones pueden ser la revascularización percutánea o quirúrgica.
Existe una preponderancia en la evidencia científica que avala el beneficio de la CRC respecto al intervencionismo coronario percutáneo (ICP), especialmente en el subgrupo de pacientes con enfermedad multivaso y/o diabetes mellitus, en el cual se ha observado repetidamente una reducción de la tasa de eventos cardiacos. Aun así, cuando se decide qué estrategia es más apropiada, en muchas ocasiones se opta por la ICP en estos pacientes. La ratio ICP/CRC se ha desplazado exageradamente hacia la ICP2 por un exceso de indicación, variando desde un 0,67 en México hasta un inexplicable 8,63 en España.
Por otro lado, durante décadas, la CRC se consideró el estándar de tratamiento para la enfermedad en tronco coronario izquierdo (TCI) en pacientes aptos para cirugía, fundamentalmente sobre la base de los resultados del registro CASS3. Se han señalado 2 características fisiopatológicas importantes que condicionan negativamente el éxito de la ICP en las lesiones de TCI4:
- –
Lesiones distales. Hasta un 80% de la enfermedad en TCI afecta a la bifurcación, la cual tiene más riesgo de reestenosis.
- –
Lesiones multivaso. Hasta un 80% de los pacientes con enfermedad de TCI también tienen enfermedad multivaso, entidad en la cual la CRC ofrece ventajas en supervivencia independientemente de la presencia de enfermedad de TCI.
No obstante, la evidencia más reciente indica que la ICP proporciona como mínimo resultados equivalentes a los de la CRC para las lesiones en TCI de baja gravedad hasta los 5 años de seguimiento.
Guías de revascularizaciónAngina estableLas indicaciones para la revascularización de pacientes con enfermedad coronaria con Angina estable son por 2 posibles objetivo:
- –
Mejoría de la clínica, por persistencia de los síntomas a pesar de tratamiento médico óptimo: cualquier estenosis coronaria > 50% en presencia de angina limitante, o equivalente de angina, refractaria a tratamiento médico, supone una indicación clase iA de revascularización.
- –
Mejorar el pronóstico (aumento de la supervivencia): igual indicación (iA) si presentan lesión de TCI o arteria descendente anterior (DA) proximal mayor del 50%, y en enfermedad de 2 o 3 vasos con estenosis mayores del 50% y función ventricular izquierda deprimida (FEVI < 40%).
Por otro lado, otras indicaciones de revascularización pueden ser:
- –
Una gran zona de isquemia (> 10% del VI), con indicación iB.
- –
Una sola una arteria coronaria permeable con estenosis > 50%, con indicación iC.
Un gran número de estudios comparativos de la revascularización quirúrgica frente a la percutánea han demostrado que ninguna de las 2 por separado es capaz de proporcionar una solución a todo el espectro de pacientes con angina estable. No obstante, hay que señalar que la CRC presenta un porcentaje mayor de revascularización completa respecto a la ICP y que la complejidad de las lesiones proximales coronarias tiene menos relevancia en el resultado de la CRC.
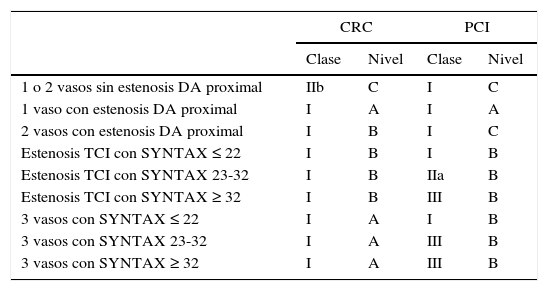
Las recomendaciones de la ESC/EACTS1 sobre la modalidad adecuada de revascularización (CRC o ICP) para pacientes con enfermedad coronaria estable, con anatomía coronaria apropiada para ambos tipos de procedimiento y con una predicción de riesgo de mortalidad quirúrgica bajo, se resumen en la tabla 1.
Recomendaciones para el tipo de revascularización coronaria según las Guías de la ESC/EACTS del 2014
| CRC | PCI | |||
|---|---|---|---|---|
| Clase | Nivel | Clase | Nivel | |
| 1 o 2 vasos sin estenosis DA proximal | IIb | C | I | C |
| 1 vaso con estenosis DA proximal | I | A | I | A |
| 2 vasos con estenosis DA proximal | I | B | I | C |
| Estenosis TCI con SYNTAX ≤ 22 | I | B | I | B |
| Estenosis TCI con SYNTAX 23-32 | I | B | IIa | B |
| Estenosis TCI con SYNTAX ≥ 32 | I | B | III | B |
| 3 vasos con SYNTAX ≤ 22 | I | A | I | B |
| 3 vasos con SYNTAX 23-32 | I | A | III | B |
| 3 vasos con SYNTAX ≥ 32 | I | A | III | B |
No existen estudios específicos sobre la comparación de ICP y CRC en pacientes con síndrome coronario agudo (SCA) sin elevación del segmento ST (SCASEST). Para pacientes estabilizados, la elección del tipo de revascularización puede hacerse de forma similar que para los pacientes con enfermedad coronaria estable.
En aproximadamente un tercio de los pacientes, la angiografía revelará enfermedad de un vaso y en la mayoría de los casos se podrá realizar una ICP ad hoc. Otro 50% de los pacientes presentarán enfermedad multivaso y en estos casos la decisión es más compleja. Habrá que elegir entre ICP de la lesión causal, ICP multivaso, CRC o revascularización combinada (híbrida).
Pacientes diabéticosTeniendo en cuenta los datos disponibles5, la CRC es la técnica de revascularización de primera elección para pacientes diabéticos con enfermedad multivaso, pero la ICP se puede considerar como alternativa para los pacientes con puntuación SYNTAX baja (≤ 22).
El Heart TeamDesde los años 60 se ha demostrado que la discusión multidisciplinar pretratamiento ha mejorado sustancialmente la calidad de la atención sanitaria y la supervivencia y, por lo tanto, se han incluido como recomendación clase iC en las guías europeas y americanas de revascularización coronaria.
Inicialmente, el Heart Team se utilizó para aleatorizar a pacientes en estudios de tratamiento médico frente a cirugía y más adelante entre ICP frente a CRC. Posteriormente, se ha observado la infrautilización de la revascularización hasta en un 34% de pacientes con indicación de ICP y en un 25% de pacientes con indicación quirúrgica. Aparte, en los pacientes revascularizados existía una importante falta de consenso, con indicaciones inapropiadas en un 10% de las ICP o con información insuficiente hasta en un 49%1. Todo ello ha llevado a que aparezca la recomendación clara de evaluación conjunta y multidisciplinar de los pacientes con enfermedad coronaria, surgiendo así el Heart Team.
Aunque existen múltiples factores adicionales que considerar, como son la elección del paciente o que la ICP es menos invasiva, es primordial para los médicos estar perfectamente informados sobre los resultados que son relevantes para una «toma de decisiones basada en la evidencia», cuando ambos, médico y paciente, se enfrentan a las opciones terapéuticas de revascularización, máxime, cuando hasta un 68% de los pacientes desconoce la existencia de una terapia de alternativa.
El paciente debería disponer del tiempo suficiente para poder pedir una segunda opinión o discutir los hallazgos clínicos y sus consecuencias con sus médicos de referencia. La información para el paciente debe basarse en la evidencia, ser objetiva e imparcial, actualizada, fiable, accesible y relevante. Se deben emplear protocolos institucionales, interdisciplinarios y basados en la evidencia para los casos más comunes, pero los casos complejos deben valorarse de forma individualizada en el Heart Team.
El equipo médico-quirúrgico debe reunirse periódicamente para analizar la información obtenida y su objetivo es la elección de la mejor estrategia de revascularización entre el cardiólogo clínico, intervencionista y el cirujano después de una transferencia de información, discusión y posterior acuerdo, contextualizando las comorbilidades del paciente, su expectativa de vida, el riesgo quirúrgico y la complejidad de las lesiones. Es importante conocer los resultados de las grandes series internacionales, pero más importante aún es conocer los resultados de nuestro propio entorno. Además, la discusión multidisciplinar médico-quirúrgica refuerza las decisiones tomadas ante posibles demandas y constituye una fuente de futuros proyectos de investigación.
Actuación ante pacientes remitidos a cirugía coronaria en situaciones complejasEnfermedad del tronco coronario izquierdoLa enfermedad significativa del TCI se considerada como una reducción mayor del 50% del diámetro del tronco. Aparece en el 4-6% de los cateterismos y, como hemos mencionado previamente, se suele asociar a enfermedad multivaso (70-80% de los casos), siendo poco frecuente la aparición de una lesión aislada del TCI.
Clásicamente, se consideraba una indicación de cirugía emergente, aunque esta tendencia ha ido cambiando a lo largo de los años, tanto por la mayor representación de la angioplastia del TCI, como por la posibilidad de diferir la intervención quirúrgica.
Estudios recientes han demostrado que el tratamiento intervencionista puede ser eficaz en los casos en que la afectación del TCI no sea anatómicamente desfavorable para la angioplastia, valorada por un SYNTAX score bajo o intermedio1,6.
Por otro lado, la posibilidad de diferir la intervención ha sido analizada intensamente y, en los casos en que no exista inestabilidad hemodinámica, la intervención puede ser demorada sin riesgos7, pudiendo realizarse de manera programada.
Las única recomendación en cuanto a la secuencia temporal de la intervención en las guías vigentes de la ESC/EACTS1 es que todo paciente con enfermedad significativa del TCI, o de 3 vasos con afectación de DA proximal, debe ser revascularizado en el mismo ingreso hospitalario, individualizándose caso a caso la espera en función de la persistencia de la angina, arritmias o inestabilidad hemodinámica.
La Sociedad Española de Cardiología (SEC) ha elaborado un documento conjunto con la SECTCV, en el que se establecen las recomendaciones referidas a la prioridad con la que se deben de realizar las intervenciones de cirugía cardiaca8. Establece 3 códigos distintos para pacientes cuya intervención ha de realizarse en el mismo ingreso, siendo la demora máxima de la cirugía en el código 0 de menos de 24 h, de menos de 72 horas en el código 1 y menos de 14 días en el código 2.
De acuerdo con las recomendaciones de este documento, el hallazgo de un paciente con enfermedad significativa del TCI podría estar encuadrado en función de su situación clínica en:
- –
Código 0, o recomendación de cirugía emergente: aparece en enfermedad del TCI y angina iv C, siendo esta definida como una situación de inestabilidad hemodinámica a pesar de encontrarse con tratamiento máximo, incluyendo balón de contrapulsación (BIAC), por la presencia de:
- ∘
Angina en reposo.
- ∘
Arritmias de origen isquémico.
- ∘
Episodios de insuficiencia cardiaca aguda.
- ∘
- –
Código 2: en el otro extremo del espectro clínico, los pacientes con enfermedad de TCI con situación de angina iv A (angina estable controlado con tratamiento médico) se podría demorar la intervención hasta 14 días.
- –
Código 1: la dificultad radica en cuándo indicar la cirugía en pacientes en situación de angina iv B, considerado como angina controlado con tratamiento médico, pero desencadenado con esfuerzos mínimos. En estos pacientes se podría demorar la intervención un máximo de 72 h. En estos casos, la decisión ha de ser individualizada, debiendo valorarse la urgencia de la intervención en función de factores de anatomía coronaria (como TCI severo con coronaria derecha cerrada), clínicos (como antecedentes de SCASEST en el propio ingreso, infarto reciente) o tratamientos concomitantes (doble antiagregación, anticoagulación, fibrinólisis reciente).
Un aspecto muy importante a tener en cuenta es la existencia de un síndrome coronario agudo (SCA) reciente. Diversos estudios9,10 han demostrado que la tasa de eventos graves en las primeras 24-72 h tras el diagnóstico de enfermedad severa del TCI es baja, en torno al 4%. El único predictor de la aparición de estos eventos fue la presencia de un SCA, por lo que en los pacientes cuya indicación de cateterismo fue un SCA la cirugía ha de demorarse lo menos posible.
En resumen, como recomendaciones generales ante pacientes con enfermedad de TCI:
- –
En caso de inestabilidad hemodinámica o angina refractario: colocar BIAC y cirugía emergente.
- –
Angina de mínimo esfuerzo: cirugía en menos de 72 h. Reducir al mínimo la espera si SCA reciente.
- –
Angina estable: cirugía en el mismo ingreso, en menos de 14 días.
En ocasiones se plantea el debate de cuánto tiempo esperar para operar a un paciente que se encuentra en tratamiento con doble antiagregación plaquetaria (DAP). En estas situaciones, hay que valorar la urgencia de la necesidad de revascularización, frente al incremento de riesgo de sangrado. El principal riesgo de sangrado ocurre durante las primeras 48 h tras suspender el tratamiento, para luego ir disminuyendo progresivamente.
Este riesgo de sangrado no es un problema banal en el postoperatorio, ya que se asocia a diversas complicaciones, como son el aumento de transfusiones de hemoderivados, el aumento del riesgo de infección o el edema de pulmón no cardiogénico (TRALI, o transfusion related lung injury), entre otras.
Por otro lado, el aumento del uso de hemoderivados se relaciona con el cierre precoz de injertos coronarios, tanto por el empleo de concentrados de hematíes11 como de plaquetas12.
Un aspecto importante a tener en cuenta es que la DAP no es una contraindicación por sí misma para la cirugía coronaria, pero las recomendaciones de la ESC/EACTS1 son esperar al menos 5 días para el clopidogrel y el ticagrelor, y al menos 7 días para el prasugrel. Por otro lado, el empleo de un test de agregación plaquetaria podría permitir reducir esta espera, pudiendo determinarse adecuadamente el momento en el que el paciente recupera una actividad plaquetaria adecuada. Existen estudios que concluyen que estos test podrían reducir el tiempo de espera a la mitad1, existiendo una recomendación iia B para su uso en las últimas guías de la EACTS.
Como recomendación general, ante un paciente con enfermedad coronaria y DAP concomitante:
- –
En casos emergentes por inestabilidad hemodinámica (angina iv C)8, no quedaría más remedio que operar, asumiendo un alto riesgo de sangrado.
- –
En situaciones de angina estable, se recomendaría esperar hasta completar los tiempos mínimos recomendados por las guías de práctica clínica.
- –
El principal problema surge en los casos encuadrados en el código 1 del documento conjunto SEC-SECTCV, en los que existe recomendación de intervenir en menos de 72 h por una situación de angina iv B8. En estos casos habría que valorar individualmente caso a caso el riesgo-beneficio de la espera: si es posible, esperar al menos 48 h, y si se dispone de test de agregación plaquetaria podría estar recomendado su uso para optimizar la espera de cada paciente.
En pacientes que precisen revascularización quirúrgica, en los cuales se ha implantado reciente algún stent coronario, aparece un nuevo problema añadido: son pacientes que precisan doble antiagregación para evitar la trombosis del stent, por lo que hay que valorar el riesgo incrementado del sangrado por operar con DAP, frente al riesgo de infarto durante la espera por trombosis del stent si se suspendiera la DAP.
Unos aspectos importantes a tener en cuenta son:
- –
Las heparinas no protegen de la trombosis del stent, por lo que no es eficaz sustituir la DAP por heparinas de bajo peso molecular.
- –
Hay que tener especialmente cuidado en los casos con stent con alto riesgo de trombosis, considerándose estos como:
- 1.
Stent convencional implantado hace menos de 6 semanas
- 2.
Stent recubierto implantado hace menos de 6 meses.
- 3.
Stent recubierto implantado hace menos de un año en casos de: implante de stent por SCA, stent en TCI, stent en DA ostial, stent implantado en bypass coronario o en una bifurcación.
En pacientes con alto riesgo de trombosis del stent, que precisen intervenirse sin poder esperar de acuerdo con las recomendaciones previas, hay 2 alternativas:
- –
Intervenir con DAP, asumiendo un alto riesgo de sangrado.
- –
Realizar una «terapia puente» con un antiagregante de corta duración13. Esta terapia puente se realiza suspendiendo el inhibidor P2Y12 (de larga duración, de días) e iniciar un inhibidor reversible GP IIb/IIIa (tirofibán), de horas de actuación. De esta manera, se mantiene la DAP los días necesarios para eliminar el efecto del clopidogrel (o nuevos antiagregantes) según las recomendaciones de las Guías de la ESC/EACTS. Finalmente, se suspende el antiagregante de corta duración pocas horas antes de la intervención, minimizando así tanto el riesgo de trombosis del stent como el de sangrado postoperatorio.
Finalmente, trataremos el escenario de un paciente que ha presentado un infarto agudo de miocardio (IAM) y precisa revascularización quirúrgica tras este. Existe controversia sobre cuántos días diferir la cirugía desde el IAM, ya que la mortalidad quirúrgica aumenta con el antecedente de IAM reciente. Existen 2 situaciones posibles:
- –
Paciente que presenta un IAM, realizándose una angioplastia eficaz de la lesión responsable, a pesar de tener enfermedad multivaso. Este paciente posteriormente puede ser valorado en el Heart Team y, si la situación clínica es estable tras la angioplastia, en caso de precisar CRC adicional, esta debería demorarse según las recomendaciones previas del paciente con stent reciente, para minimizar el riesgo de trombosis de este.
- –
Otra situación diferente es aquella en la que el paciente con IAM ya establecido no puede ser tratado mediante angioplastia, o esta es ineficaz, por lo cual el paciente se encuentra en una situación de inestabilidad clínica. En este caso, hay que valorar la necesidad de cirugía emergente en función del cuadro clínico. Existen estudios que han encontrado que la mortalidad aumenta significativamente en aquellos pacientes intervenidos en las primeras 48 h tras un IAM14, por ello las Guías de revascularización de la EACTS recomiendan demorar la cirugía al menos 3 días si la situación clínica lo permite.
Los resultados a corto plazo de la cirugía coronaria son excelentes en la actualidad. En términos generales, se considera que supone una intervención de bajo riesgo para el paciente. La mortalidad perioperatoria debe ser del 1% en pacientes de bajo riesgo quirúrgico y en torno al 2-5% en el global de los pacientes15. Existen múltiples factores relacionados con la mortalidad perioperatoria, siendo los más importantes los siguientes:
- –
Volumen de intervenciones del centro.
- –
Factores preoperatorios del paciente, la mayoría de ellos valorados con el EuroSCORE, fundamentalmente:
- ∘
Función ventricular.
- ∘
Edad.
- ∘
Fracaso renal agudo, insuficiencia renal crónica.
- ∘
Síndrome metabólico.
- ∘
Anemia preoperatoria.
- ∘
- –
Factores de la intervención
- ∘
No uso de arteria mamaria interna (AMI).
- ∘
Diámetro de vasos nativos (tiene relación con la enfermedad de base y también con el sexo, ya que las mujeres tiene vasos más finos). Un estudio publicado16 relacionaba el aumento de la mortalidad cuanto menor fuera el diámetro de los vasos: En vasos de 1mm la mortalidad fue del 15,8%, 1,5-2mm: mortalidad 4,6% y 2,5-3,5mm: mortalidad 1,5%.
- ∘
- –
Factores postoperatorios:
- –
Infarto perioperatorio. Aparición de ondas Q nuevas tras la cirugía.
- –
Aparición de complicaciones gastrointestinales en el postoperatorio (íleo paralítico, hemorragia digestiva). Son infrecuentes pero se asocian a aumento importante de la mortalidad.
En relación con los resultados de la cirugía en el medio-largo plazo, hay diversas fuentes de información.
- –
Según un amplio estudio publicado en Circulation en el 201217 se informa una mortalidad a los 30 días del 3,2%, a los 6 meses del 6,2%, al año de 8.1%, a los 2 años del 11,3% y a los 3 años del 23,3%.
- –
En otro estudio también publicado en Circulation en 201218 se informa de una mortalidad al año del 6,2%, a los 3 años del 11,2%, a los 5 años del 17,6% y a los 7 años del 24,2%.
La superioridad del injerto arterial frente al venoso se conoce desde un artículo clásico publicado en 198619: el uso de la AMI como bypass a la arteria coronaria DA, con o sin otros bypasses venosos asociados, es superior al implante de solo bypasses venosos en relación con la supervivencia. Este beneficio además se mantiene en el tiempo, apreciándose beneficio en la supervivencia más allá de 15-20 años poscirugía. A raíz de estos estudios, el implante de AMI a DA se ha convertido en la terapia fundamental de la cirugía coronaria.
Injerto de arteria mamaria bilateral frente a arteria mamaria única (con o sin más puentes de safena)Algunos estudios publicados, aunque no todos, indican un aumento de la supervivencia a muy largo plazo con el uso de más de un injerto arterial, frente al uso de AMI única a DA (con o sin safenas asociadas). Recientemente. un metaanálisis publicado en el año 2014 en Circulation nos muestra una reducción del 21% de la mortalidad a 9 años de seguimiento, a favor del uso de AMI bilateral frente AMI única20.
Injerto de arteria mamaria bilateral frente a arteria mamaria única más arteria radialLa revascularización arterial completa puede conseguirse empleando ambas mamarias, o una mamaria junto con la arteria radial. Existe una superioridad de la supervivencia a favor de la AMI bilateral21 frente al uso de AMI y arteria radial. Uno de los mayores miedos en cuanto al uso de AMI bilateral es una posible mayor tasa de dehiscencia esternal, aunque este riesgo no parece ser muy elevado.
Las limitaciones fundamentales a tener en cuanta respecto del uso de arteria radial son:
- –
Marcada tendencia al vasoespasmo (puede requerir uso de calcioantagonistas).
- –
Cuidado en candidatos a diálisis (por poder precisar realizar una fístula).
- –
Requiere previamente evaluar circulación del arco palmar antes de extraer la radial mediante el test de Allen.
En el estudio de Muneretto et al. se comparaba la revascularización arterial total frente a la revascularización convencional (AMI-DA más safenas) en 200 pacientes, mostrando superioridad para la revascularización arterial total22.
A pesar de ello, no hay estudios publicados que comparen la revascularización arterial total frente a la revascularización con 2 injertos arteriales y el resto de los puentes venosos.
Causas y tasas de fallo del injertoLos injertos venosos siguen siendo los más utilizados a nivel mundial, a pesar de que la tasa de fallo del injerto es alta. A pesar de que la oclusión es clínicamente silente en muchos pacientes, se estima que la durabilidad de las safenas es menor del 50% a 10 años. Existen 3 patrones de fallo de los injertos venosos23:
- –
Oclusión temprana (primer mes): afecta al 10% de los injertos y las causas están relacionadas con factores técnicos, diámetro del puente, diámetro vaso distal y presencia de flujo competitivo.
- –
Oclusión en los primeros 18 meses: afecta al 25% de los injertos y las causas están relacionadas con diámetro del bypass, el diámetro del vaso distal y la presencia de flujo competitivo.
- –
Oclusión tardía (a partir de los 18 meses): en el periodo comprendido entre el primer año y el sexto año tras la cirugía, la tasa de oclusiones es del 2% al año. A partir del sexto año poscirugía, la tasa es del 5% de oclusiones por año. Las causas de disfunción del injerto están relacionadas con el desarrollo de aterosclerosis acelerada sobre el injerto.
Por otro lado, para los injertos arteriales se ha descrito una tasa de permeabilidad muy superior, que puede llegar a cerca del 98% a 10 años. La mayor permeabilidad es para el injerto de AMI izquierda (95% a 10 años), que para los de AMI derecha (90% a 10 años) o arteria radial (88% a 10 años). Es posible que la menor tasa de permeabilidad de la AMI derecha se debe a que habitualmente se usa para revascularizar la coronaria derecha (vaso de menor calibre que la DA).
Los factores relacionados con la oclusión de los injertos arteriales son los factores técnicos relacionados con la cirugía, la presencia de vaso distal fino/enfermo y la presencia de flujo competitivo.
Debido a que la tasa de permeabilidad es muy superior a las venas, siempre debe intentarse poner al menos un bypass arterial. Por otro lado, la aterosclerosis no suele afectar a los injertos arteriales, por lo que la oclusión tardía es mucho menos importante que en los injertos venosos, aumentando así la eficacia de la revascularización a muy largo plazo.
Importancia de la revascularización coronaria completaLa revascularización completa (de todas las arterias epicárdicas mayores de 1,5mm con lesiones severas) con injertos arteriales es el objetivo deseable de la cirugía coronaria. A pesar de ello, la evidencia de la superioridad de la revascularización completa frente a la incompleta no es consistente, con diversos estudios que indican que la revascularización incompleta puede ser igualmente efectiva.
Varios estudios antiguos muestran superioridad de la revascularización completa, pero estudios más recientes (como el BARI, ARTS I) no encuentran esta posible superioridad. Los posibles factores determinantes que pueden explicar la ausencia de este beneficio son:
- –
Revascularización de territorios no viables.
- –
Oclusión precoz de los bypasses.
La revascularización incompleta puede ser apropiada en casos con vasos distales finos y en los que el territorio que irrigan supone una pequeña cantidad de miocardio viable.
Cirugía con circulación extracorpórea frente a sin circulación extracorpóreaEl número de cirugías sin circulación extracorpórea está en paulatino descenso, estabilizándose entre el 15 y el 20% de las cirugías coronarias en nuestro continente, aunque representa en torno al 90% de las cirugías coronarias en países asiáticos.
Los beneficios esperados en el global de los pacientes han sido escasos o ausentes, en términos de supervivencia y complicaciones mayores, aunque demuestra una menor necesidad de trasfusión de hemoderivados y estancias en UVI más cortas.
Hay datos que indican que existe una mayor tasa de oclusión de injertos safenos en la cirugía sin circulación extracorpórea, por lo que el uso de injertos arteriales y la doble antiagregación postoperatoria podrían estar recomendados24.
Por otro lado, la cirugía sin circulación extracorpórea ha demostrado disminuir la mortalidad y eventos mayores (sobre todo de accidente cerebrovascular) en pacientes de riesgo elevado, sin suponer por ello un detrimento en los resultados de los pacientes de bajo riesgo25.
Por todo ello, el principal papel de la cirugía sin bomba sería para pacientes de muy alto riesgo quirúrgico, calcificación severa de la aorta ascendente (ha demostrado reducción tasa de ictus) y en el implante de bypass de AMI a DA aislado.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Artículo especial: XXI Reunión Anual de Médicos Residentes de Cirugía Cardiovascular. Cirugía coronaria.