La hidatidosis es una zoonosis producida por las larvas del parásito Echinococcus, endémica en muchos países del Mediterráneo. Puede afectar a cualquier órgano. Las localizaciones más frecuentes son: el hígado (70%) y el pulmón (20%). La hidatidosis esplénica es la tercera localización más habitual. Otras localizaciones como la ósea, cutánea o renal son excepcionales.
ObjetivoPresentar nuestra experiencia en hidatidosis extrahepática y extrapulmonar.
Material y métodosEl periodo de este estudio fue de mayo de 2007 a diciembre de 2014. En una población de 251,000 habitantes. En dicho periodo en la Unidad de Cirugía Hepatobiliopancreática fue evaluado un total de 136 pacientes con hidatidosis; 18 pacientes presentaron hidatidosis extrahepática y extrapulmonar (13%). Se revisaron retrospectivamente las historias clínicas, estudios de laboratorio (serologías) y gabinete, métodos diagnósticos y medidas terapéuticas, realizadas en todos los pacientes. Además, se realizó una ecografía y tomografía axial computada abdominal, y serología hidatídica.
ResultadosLa edad media de los pacientes era de 44.5 años, rango: 33–80 años. La mitad de los pacientes (50%) presentaron hidatidosis hepática concomitante. De los 18 pacientes, 13 fueron intervenidos quirúrgicamente (12 con cirugía radical) y a uno se le realizó punción, aspiración, instilación y reaspiración+colangiopancreatografía retrógrada endoscópica; los 4 restantes no fueron operados por negativa del paciente (3) o neoplasia avanzada (1). No se observó ninguna recidiva.
ConclusionesEl tratamiento quirúrgico de elección es la quistectomía total cerrada, para evitar la recidiva, excepto en el bazo, que es la esplenectomía. Las técnicas conservadoras están indicadas en casos de hidatidosis múltiple y en pacientes con alto riesgo quirúrgico.
Cystic echinococcosis is a zoonosis caused by larvae of the parasite Echinococcus that is endemic in many countries of the Mediterranean area. It can affect any organ, with the most common sites being liver (70%) and lung (20%). Splenic hydatid disease, despite being rare, is the third most common location. Other locations such as bone, skin, or kidney are exceptional.
ObjectiveTo present our experience in extrahepatic and extrapulmonary hydatidosis.
Material and methodsPeriod: May 2007-December 2014. Health area: 251,000 inhabitants. During that period, a total of 136 patients with hydatid disease were evaluated in our Hepato-pancreatic-biliary Surgery Unit. Extrahepatic and extrapulmonary hydatid disease was found in 18 (13%) patients. A retrospective review was performed on all medical records, laboratory results, serology, diagnostic methods, and therapeutic measurements of all patients. An abdominal ultrasound and CT, as well as hydatid serology was also performed on all patients.
ResultsThe mean age of the patients was 44.5 years, with a range of 33-80 years. Half the patients (50%) had concomitant hepatic echinococcosis. Of the 18 patients with hydatid disease, 13 underwent surgery (radical surgery in 12 cases), and one underwent (endoscopic retrograde cholangiopancreatography)+puncture, aspiration, injection and re-aspiration. The remaining 4did not have surgery due to patient refusal (3), or advanced cancer (1). No recurrences have been observed.
ConclusionThe best surgical treatment in these cases is closed total cystectomy to prevent recurrence, except in the spleen where splenectomy is preferred. Conservative techniques are indicated in cases of multiple hydatid disease and in patients with high surgical risk.
La hidatidosis es una zoonosis producida por las larvas del parásito Echinococcus. Hay varios subtipos; el Echinococcus granulosus es el más común1,2. Esta enfermedad es endémica en determinadas áreas geográficas (países del Mediterráneo, Australia y Sudamérica). El número de casos diagnosticados había disminuido en los últimos años en España, pero la creciente emigración de otras zonas endémicas y un control sanitario deficiente en ciertas comunidades ha incremento su incidencia actual3. Puede afectar a cualquier órgano, aunque las localizaciones más frecuentes son: el hígado (70% de los quistes), seguido del pulmón (20%). La hidatidosis esplénica es la tercera localización más frecuente (0.5-8% de los pacientes con hidatidosis según las distintas series consultadas), y es rara su presentación de forma aislada, sin afectación hepática ni pulmonar1,4. Otras localizaciones como la ósea, cutánea o renal son excepcionales.
La clasificación de los quistes hidatídicos está basada en la de Gharbi y divide los distintos tipos de presentación, en 3grupos: activo, de transición e inactivo.
El tipo Cystic echinococcosis 1 para la Organización Mundial de Salud (OMS) son los que presentan aspectos característicos de la pared con o sin pequeños ecos móviles (arenilla hidatídica), los cuales son quistes fértiles. El tipo Cystic echinococcosis 2 (OMS) corresponde al tipo iii de Garbhi y es considerado fértil (activo).
ObjetivoPresentar nuestra experiencia, en 18 pacientes con hidatidosis localizada a nivel extrahepático y extrapulmonar, y las opciones terapéuticas correspondientes.
Material y métodosEstudio descriptivo, transversal, realizado desde mayo de 2007 a diciembre de 2014 en la Unidad de Cirugía Hepatobiliopancreática de nuestro centro hospitalario, que atiende a 251,000 habitantes. En dicho periodo hemos evaluado a un total de 136 pacientes con hidatidosis. El criterio de selección fue la localización de la hidatidosis, extrahepática y extrapulmonar, independientemente de los demás parámetros. Un total de 18 pacientes presentaron hidatidosis extrahepática y extrapulmonar (13% del total). Se revisaron retrospectivamente las historias clínicas, los reportes de laboratorio, serologías, métodos diagnósticos y las medidas terapéuticas en todos los pacientes. Además, se realizó ecografía y tomografía axial computada abdominal, y serología hidatídica. Se indicó cirugía en quistes activos o complicados, salvo morbilidad severa o negativa del paciente a la intervención. El seguimiento fue realizado mediante prueba de imagen y serología de forma periódica.
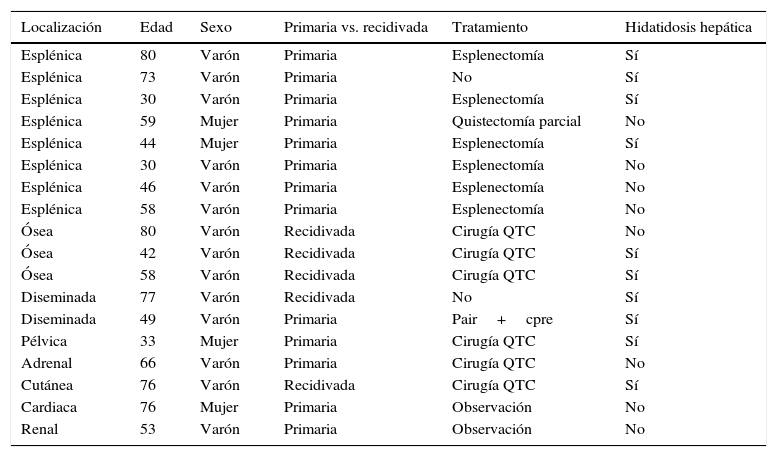
ResultadosEn nuestra serie de 18 pacientes, 14 eran varones y 4 mujeres. La edad media de los pacientes fue de 44.5 años, con un rango de edad que oscilaba entre los 33 y los 80 años. La localización de la hidatidosis fue: esplénica en 8 de los casos, ósea (3), peritoneal diseminada (2), cardiaca (1), renal (1), adrenal (1), subcutánea (1) y pélvica (1); 9 pacientes (50%) presentaron hidatidosis hepática de forma sincrónica.
De los 18 pacientes incluidos en el estudio (tabla 1), 13 fueron intervenidos quirúrgicamente y a uno se le realizó punción, aspiración, instilación y reaspiración, y colangiopancreatografía retrógrada endoscópica. A 12 de los 13 pacientes operados se les realizó una cirugía radical de las lesiones extrahepáticas (6 esplenectomías y 6 quistectomías totales) y solo a uno se le trató mediante cirugía conservadora (quistectomía parcial). Los 4 no operados ni tratados fueron: hidatidosis esplénica con cáncer de vesícula biliar estadio vi irresecable (1), hidatidosis diseminada (1), cardiaca (1) y renal (1). La decisión de no intervenir quirúrgicamente fue tomada por las siguientes razones: varón de 73 años en el que se diagnosticó una hidatidosis esplénica única de 5cm, de forma concomitante a un cáncer de vesícula biliar estadio vi irresecable; hidatidosis diseminada asintomática en varón de 83 años, que declinó cualquier tipo de tratamiento; la hidatidosis renal y la cardiaca no fueron intervenidas quirúrgicamente, ya que eran quistes asintomáticos no activos, por lo que se realizaron controles radiológicos y seguimiento en la consulta externa.
Características de nuestra serie
| Localización | Edad | Sexo | Primaria vs. recidivada | Tratamiento | Hidatidosis hepática |
|---|---|---|---|---|---|
| Esplénica | 80 | Varón | Primaria | Esplenectomía | Sí |
| Esplénica | 73 | Varón | Primaria | No | Sí |
| Esplénica | 30 | Varón | Primaria | Esplenectomía | Sí |
| Esplénica | 59 | Mujer | Primaria | Quistectomía parcial | No |
| Esplénica | 44 | Mujer | Primaria | Esplenectomía | Sí |
| Esplénica | 30 | Varón | Primaria | Esplenectomía | No |
| Esplénica | 46 | Varón | Primaria | Esplenectomía | No |
| Esplénica | 58 | Varón | Primaria | Esplenectomía | No |
| Ósea | 80 | Varón | Recidivada | Cirugía QTC | No |
| Ósea | 42 | Varón | Recidivada | Cirugía QTC | Sí |
| Ósea | 58 | Varón | Recidivada | Cirugía QTC | Sí |
| Diseminada | 77 | Varón | Recidivada | No | Sí |
| Diseminada | 49 | Varón | Primaria | Pair+cpre | Sí |
| Pélvica | 33 | Mujer | Primaria | Cirugía QTC | Sí |
| Adrenal | 66 | Varón | Primaria | Cirugía QTC | No |
| Cutánea | 76 | Varón | Recidivada | Cirugía QTC | Sí |
| Cardiaca | 76 | Mujer | Primaria | Observación | No |
| Renal | 53 | Varón | Primaria | Observación | No |
QTC: quistectomía total cerrada.
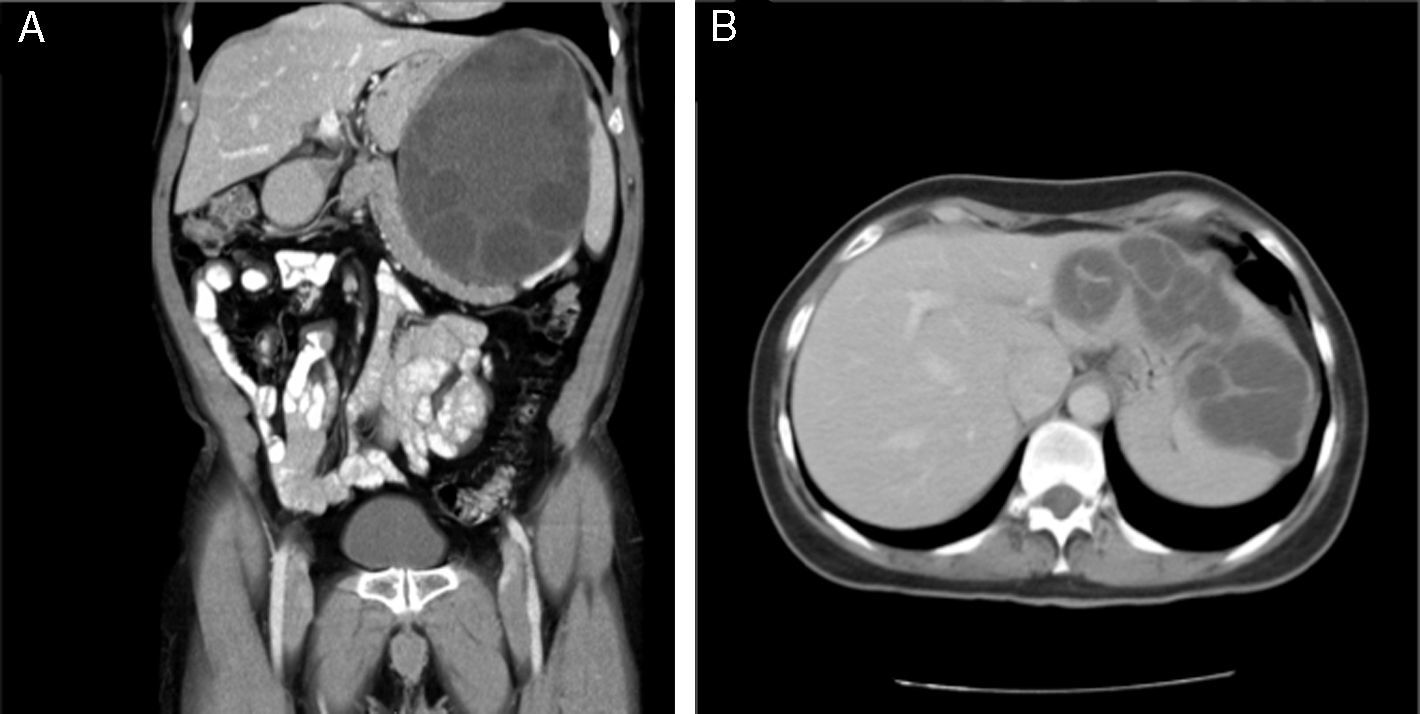
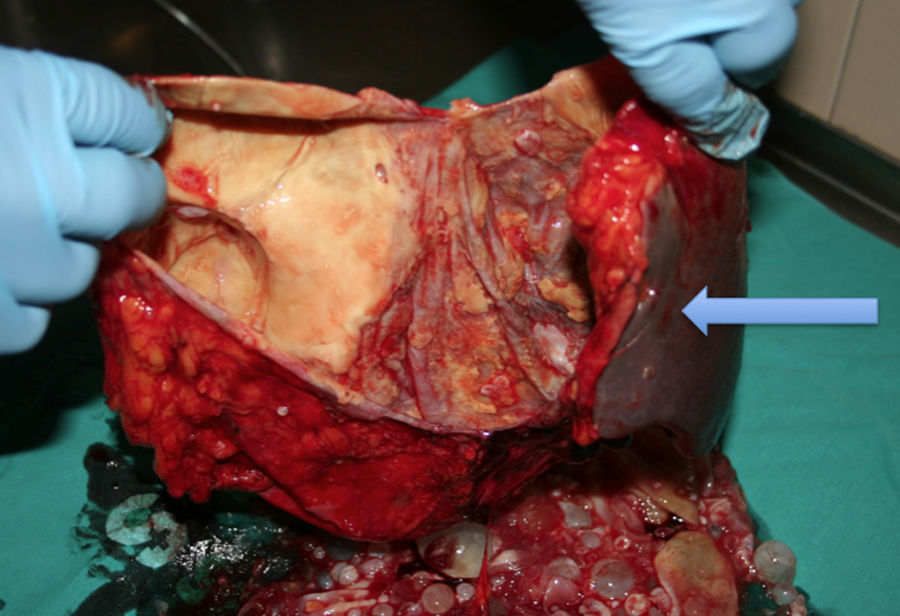
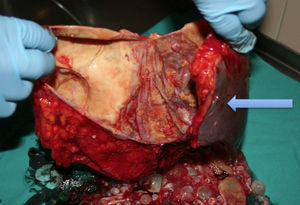
Hidatidosis esplénica. De los 8 casos de hidatidosis esplénica, fueron operados 7 pacientes (87.5%); 4 pacientes presentaron hidatidosis esplénica únicamente, los otros 4 presentaron hidatidosis esplénica y hepática concomitante; 6 fueron tratados mediante esplenectomía total y a un paciente se le realizó una quistectomía parcial, por un quiste de 16cm, que englobaba el diafragma, estómago y retroperitoneo. Además, como procedimientos asociados, se efectuó una subsegmentectomía del segmento iii hepático en un paciente, con un quiste de 18cm, que estaba íntimamente unido al hígado, y una seccionectomía lateral izquierda en una paciente con hidatidosis hepatoesplénica (figs. 1A y B).
Hidatidosis óseas. Las hidatidosis óseas se encontraban localizadas en la cresta ilíaca derecha (2 pacientes) y en el fémur derecho. Presentaron hidatidosis hepática concomitante 2 de los 3 casos; 2 pacientes fueron intervenidos previamente mediante cirugía conservadora (fig. 2A), los cuales presentaron recidivas, por lo que fueron intervenidos mediante quistectomía total cerrada de los quistes de localización ósea y hepática. El tercer caso de hidatidosis ósea primaria sin hidatidosis hepática concomitante fue intervenido mediante una quistectomía total cerrada.
Pieza quirúrgica de la figura 1A. Flecha: bazo.
Hidatidosis peritoneal diseminada. Los 2 casos de hidatidosis peritoneales diseminadas son 2varones de 83 y 46 años. El primero fue intervenido hace 30 años con una quistectomía total cerrada de los quistes de localización hepática, y quistectomías parciales de múltiples quistes hepáticos y peritoneales. Actualmente presenta una hidatidosis diseminada con múltiples quistes en todo el abdomen y se encuentra en tratamiento con albendazol, con controles radiológicos y seguimiento en la consulta externa, ya que ha declinado reintervención por estar asintomático. El segundo paciente ha sido intervenido en 5 ocasiones, a lo largo de los últimos 14 años, la primera cirugía fue realizada por shock anafiláctico secundario a rotura intraabdominal del quiste, tras traumatismo abdominal. Se le ha realizado punción, aspiración, instilación y reaspiración de 2 quistes sintomáticos, con dolor abdominal y lumbar y, posteriormente, se le realizó colangiopancreatografía retrógrada endoscópica y colocación de prótesis plástica por comunicación cistobiliar, ya que el paciente rechazó otras opciones quirúrgicas.
Otras localizacionesHidatidosis pélvica. Se le realizó quistectomía total cerrada del quiste pélvico y una quistectomía casi total del quiste hidatídico hepático.
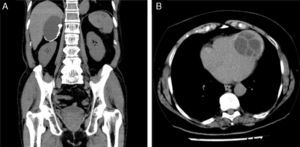
Hidatidosis adrenal (fig. 3A). No presentaba hidatidosis hepática concomitante, por lo que se le realizó quistectomía total cerrada del quiste adrenal.
Hidatidosis cutánea. Se le realizó quistectomía total y exéresis del tejido celular subcutáneo y muscular. El paciente fue intervenido previamente por hidatidosis hepática.
Hidatidosis renal y cardiaca (fig. 3B). Los pacientes se encuentran en seguimiento con controles radiológicos periódicos, ya que estos estaban asintomáticos y rechazaron la cirugía.
El seguimiento medio fue de 32 meses (rango: 18-60), en los pacientes intervenidos (7 hidatidosis esplénicas, 3 óseas, una pélvica, una adrenal y una cutánea). No se ha observado recidiva en ninguno de los casos. Los pacientes con hidatidosis diseminada se encuentran actualmente asintomáticos, con seguimiento en la consulta externa. Los pacientes con hidatidosis renal y cardiaca no intervenidos quirúrgicamente continúan asintomáticos y sus lesiones se encuentran estables, de acuerdo con los controles radiológicos realizados. El paciente con neoplasia de vesícula falleció por progresión de la enfermedad tumoral.
DiscusiónLa hidatidosis puede afectar cualquier localización anatómica, debido a su diseminación hematógena. La hidatidosis extrahepática y extrapulmonar es una entidad poco frecuente que supone el 10% de las hidatidosis en general5. Puede aparecer de forma primaria, exclusivamente en un órgano extrahepático, concomitante con hidatidosis hepática y pulmonar, o por siembra peritoneal secundaria a la rotura de un quiste hidatídico hepático intraabdominal. Clásicamente se afirmaba que esta última es la forma más frecuente. De los 18 pacientes incluidos en esta serie de hidatidosis extrahepática y extrapulmonar, 10 presentaron hidatidosis hepática asociada, pero solo 2 presentaron rotura conocida de un quiste hidatídico hepático.
La edad de presentación y la distribución por sexos de la hidatidosis extrahepática y extrapulmonar difieren ampliamente según las series. Las manifestaciones clínicas son inespecíficas, aunque lo más frecuente es que los quistes sean asintomáticos y que su diagnóstico sea incidental. Cuando son sintomáticos, el dolor abdominal o en la región afectada es el síntoma más frecuente1,6.
El diagnóstico de hidatidosis extrahepática y extrapulmonar está fundamentado en la combinación de una serología de hidatidosis positiva, en la presencia de un quiste hidatídico hepático o pulmonar y en las pruebas de imagen. La técnica diagnóstica de elección es la tomografía axial computada helicoidal, aunque los hallazgos no sean específicos2,6,7. En la hidatidosis ósea o cardiaca, la resonancia magnética puede ser de utilidad.
El bazo, a pesar de ser una localización infrecuente de la hidatidosis (0.5 a 8%), es la más frecuente después del hígado y el pulmón1,4,8. La hidatidosis esplénica se produce de forma primaria cuando la larva atraviesa los filtros hepáticos o pulmonares, llega al bazo y produce el quiste. De forma secundaria se produce por la rotura de un quiste intraabdominal, habitualmente hepático, o por invasión de algún quiste próximo.
A nivel óseo, el hueso más afectado es la columna vertebral (hasta en un 35% de los casos), seguido de la pelvis y el fémur. En la afectación ósea no se forma la periquística, por lo que los quistes presentan una pared mucho más delgada que en otras localizaciones. Debido a la ausencia de periquística y a la dureza del hueso, los quistes óseos no suelen presentar morfología redondeada, sino una morfología alargada, ya que se extienden por las zonas de menor resistencia5.
La hidatidosis renal tiene lugar en el 3% de los casos de hidatidosis5,9–12. El síntoma más frecuente es el de la sensación de una masa abdominal, dolor y disuria, que suele darse en quistes solitarios de gran tamaño, que pueden alcanzar hasta los 10cm. También pueden ser sintomáticos. En la mayor parte de los casos se localizan a nivel de la corteza renal10.
La hidatidosis cerebral tiene lugar en el 1% de los casos9,10 y suele diagnosticarse en la infancia. La hidatidosis peritoneal suele ser secundaria a una rotura de un quiste hidatídico de otra localización, que en la mayoría de los casos es hepática, aunque hay casos de hidatidosis peritoneal primaria descritos en la literatura13.
Las indicaciones quirúrgicas y las opciones terapéuticas de las hidatidosis extrahepática y extrapulmonar no están bien definidas. Habitualmente se emplean las mismas indicaciones que en las hidatidosis hepáticas y se interviene a aquellos pacientes con quistes activos, complicados o sintomáticos3. Aunque estas indicaciones pueden ser empleadas en los quistes esplénicos, pélvicos, renales y adrenales, en otras localizaciones se deben considerar ciertas particularidades. El tratamiento de los quistes óseos puede producir una pérdida funcional importante, por lo que deberían ser valorados cuidadosamente.
Los enfermos con hidatidosis diseminadas han sido tratados mediante varias laparotomías previas. Por este motivo, en la gran mayoría de los casos, rechazan más cirugías, salvo los pacientes sintomáticos. Por lo que debe valorarse la morbilidad asociada a dichas cirugías y solo indicarlas en caso de complicaciones de tipo obstrucción intestinal o dolor severo. En cuanto a la hidatidosis cardiaca, la indicación debe ser muy selectiva.
Las opciones terapéuticas son: a) la observación periódica en casos asintomáticos o quistes inactivos y ante la negativa del paciente a la cirugía; b) el tratamiento con albendazol, ya sea para intentar estabilizar la enfermedad o como paso previo a la cirugía, el gran inconveniente es que se ha demostrado que en los casos de hidatidosis hepática o pulmonar, el albendazol reduce el tamaño y el número de protoescólices, pero en las hidatidosis extrahepática y extrapulmonar no está demostrado dicho efecto y su recomendación no tiene evidencia científica; c) el drenaje percutáneo con punción, aspiración, instilación y reaspiración combinado con albendazol puede ser útil comparado con la quistectomía quirúrgica en términos de estancia hospitalaria y tasa de complicaciones, en aquellos enfermos con alto riesgo quirúrgico, pacientes con hidatidosis diseminada14, multioperados o que declinan la cirugía15–17 y d) finalmente, la cirugía.
Con la exéresis quirúrgica extrahepática y extrapulmonar de los quistes hidatídicos se obtienen los mejores resultados, en el porcentaje de recidivas. Por lo tanto, deberían realizarse en aquellos casos de hidatidosis esplénica, adrenal, pélvica, cutánea y renal. La técnica de elección es la quistectomía total excepto en el bazo, que es la esplenectomía. En los casos técnicamente complejos en los que el riesgo quirúrgico sea excesivo, puede optarse por técnicas conservadoras. La recidiva cuando la exéresis es completa es mínima.
ConclusiónLa hidatidosis extrahepática y extrapulmonar puede ser diagnosticada en cualquier órgano. Por su baja incidencia no hay guías de tratamiento y se aplican los conceptos utilizados en hidatidosis hepática. El tratamiento debe adaptarse: a las características del quiste, al órgano afectado y a las preferencias del paciente. La cirugía radical obtiene excelentes resultados con una tasa de recidiva baja.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.