Los sarcomas de grandes vasos son tumores raros; el leiomiosarcoma de cava inferior es el más frecuente de ellos, del que existen unos 300 casos descritos. Tienden a presentar gran tamaño sin causar metástasis. El pronóstico de estos tumores es malo.
Caso clínicoMujer de 81 años que consulta por dolor en fosa renal derecha, sin otra sintomatología. La tomografía computada abdominal muestra una gran masa retroperitoneal, que compromete a la vena cava inferior, con signos de trombosis en su interior; igualmente, engloba a la vena renal derecha y al riñón derecho. Se realizó exéresis de la tumoración en bloque, con un bypass autógeno, con safena entre vena renal izquierda y segmento proximal de vena cava inferior.
DiscusiónLos leiomiosarcomas de vena cava inferior se clasifican en función de su relación con las estructuras vecinas. La clínica suele ser inespecífica. El diagnóstico se realiza por tomografía computada o resonancia magnética nuclear y biopsia de la masa retroperitoneal. La cirugía es el único tratamiento capaz de proporcionar supervivencias prolongadas. El manejo quirúrgico se determina por: el nivel de afectación, la extensión y la presencia o ausencia de venas colaterales. El papel del tratamiento adyuvante es controvertido.
ConclusionesLos leiomiosarcomas de vena cava inferior continúan siendo un desafío para los cirujanos. En la actualidad, la resección radical con márgenes negativos ofrece la mayor tasa de supervivencia. Los mejores resultados se obtienen con un abordaje multidisciplinario por parte de equipos experimentados en el manejo de estos tumores.
Large vessel sarcomas are rare tumours. Leiomyosarcoma of the inferior vena cava is the most common. About 300 cases have been reported in the literature. They tend to be large, and not develop metastasis. The prognosis of these tumours is poor.
Clinical caseAn 81 year-old woman who complained of pain in the right flank, with no other symptoms. Abdominal computed tomography showed a large retroperitoneal mass, which affected the inferior vena cava, with signs of thrombosis inside. It also encompassed the right renal vein and the right kidney. Excision of the tumour was performed in block, performing an autologous saphenous vein bypass between left the renal vein and proximal segment of inferior vena cava.
DiscussionLeiomyosarcomas of the inferior vena cava are classified according to their relationship with adjacent structures. The clinical signs and symptoms are generally non-specific. Diagnosis is made using computed tomography or magnetic resonance imaging, and biopsy of the retroperitoneal mass. Surgery is the only treatment capable of providing prolonged survival. The surgical management is determined by: the level of involvement, the extension, and the presence or absence of collateral veins. The role of adjuvant therapy is controversial.
ConclusionsInferior vena cava leiomyosarcomas remain a challenge for surgeons. At present, radical resection with negative margins, offers the highest survival rate. The best results are obtained with a multidisciplinary approach by experienced teams in the management of these tumours.
Los sarcomas de los grandes vasos son raros. El origen más común es la vena cava inferior, aunque algunos autores consideran más frecuentes los de la arteria pulmonar y aorta. Las neoplasias que se dan en estas localizaciones son: angiosarcomas, sarcomas de la íntima y leiomiosarcomas; este último es el más frecuente1,2. Representa el 0.5% de todos los sarcomas que afectan a adultos y es menos de uno de cada 100,000 de todos los tumores malignos. El leiomiosarcoma es un tumor maligno de origen mesenquimal, que se desarrolla a partir de las células musculares lisas de la túnica media1. Este tumor tiende a presentar gran tamaño sin causar metástasis y a crecer a lo largo de la luz del vaso2. Desde su descripción por Pearl en 1871, se han informado cerca de 300 casos localizados en la vena cava inferior; son más frecuentes en mujeres en la 6.ª década de la vida2. Debido a su clínica insidiosa, la mayoría de las veces se presenta como un hallazgo incidental en forma de masa retroperitoneal. Actualmente, solo la cirugía ofrece la posibilidad de curación3. El pronóstico de estos pacientes es pobre.
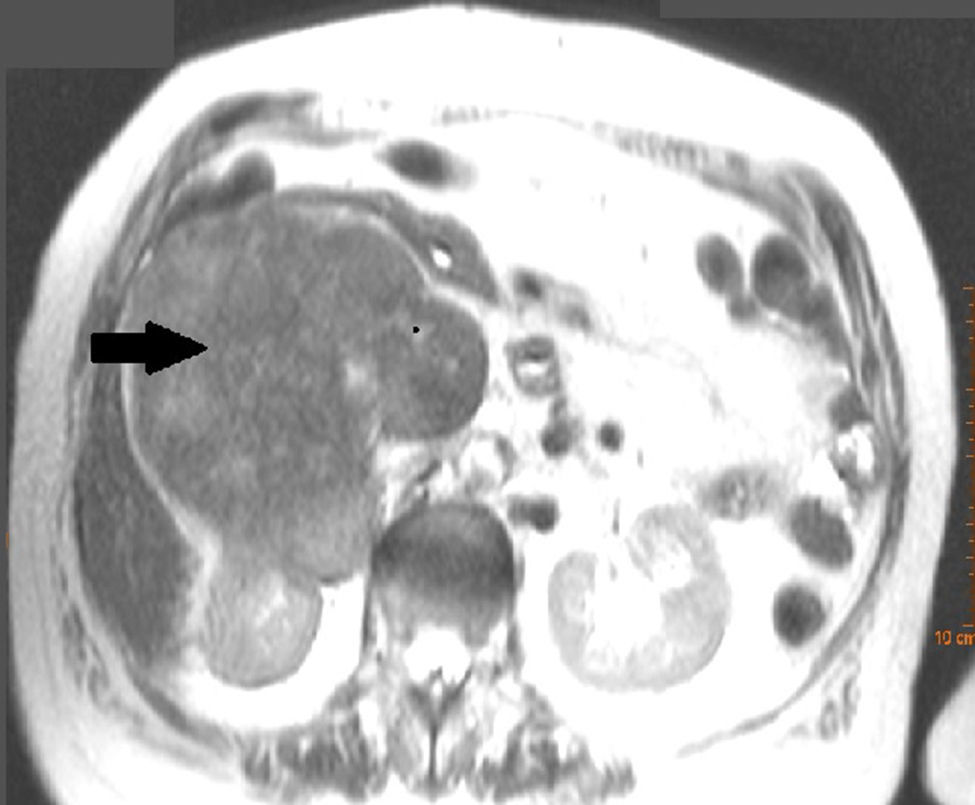
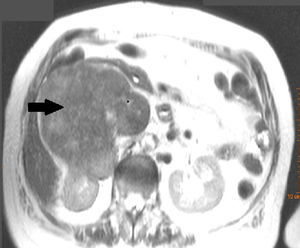
Caso clínicoSe presenta el caso de una mujer de 81 años de edad, sin antecedentes médicos ni quirúrgicos de interés, que consulta por dolor en fosa renal derecha, no asociado a otra sintomatología. El reporte de los estudios de laboratorio iniciales mostraba normalidad en los parámetros de función renal y elevación de la LDH. La ecografía abdominal mostró una gran masa sólida, de aproximadamente 13cm de diámetro sagital, que infiltraba la pared medial del riñón derecho, apreciándose ocupación de la luz y dilatación de la vena renal derecha y la vena cava inferior, compatible con trombosis tumoral. La tomografía computada (TC) abdominal (fig. 1) mostró una gran masa retroperitoneal heterogénea, con áreas de necrosis con diámetros de 14×11×10cm, que comprometía la vena cava inferior, aumentada de tamaño y con signos de trombosis tumoral en un segmento, que se extendía desde la altura de las venas renales hasta su porción infrahepática. Del mismo modo, invadía y producía trombosis de la vena renal derecha, extendiéndose por el hilio renal en íntimo contacto con el borde medial del riñón derecho. Existía circulación colateral, con aumento de calibre de vena ácigos y hemiácigos; con varices en venas uterinas, sin adenopatías significativas. Se realizó resonancia magnética, en la que se identificó masa situada en espacio pararrenal derecho, que medía aproximadamente 12.3×10.7×14cm, con intensidad de señal heterogénea y con signos de infiltración del seno renal derecho y de la vena cava inferior, que estaba marcadamente dilatada y con una intensidad de señal similar a la de la masa tumoral. La punción aspiración con aguja fina mostró un leiomiosarcoma pleomórfico.
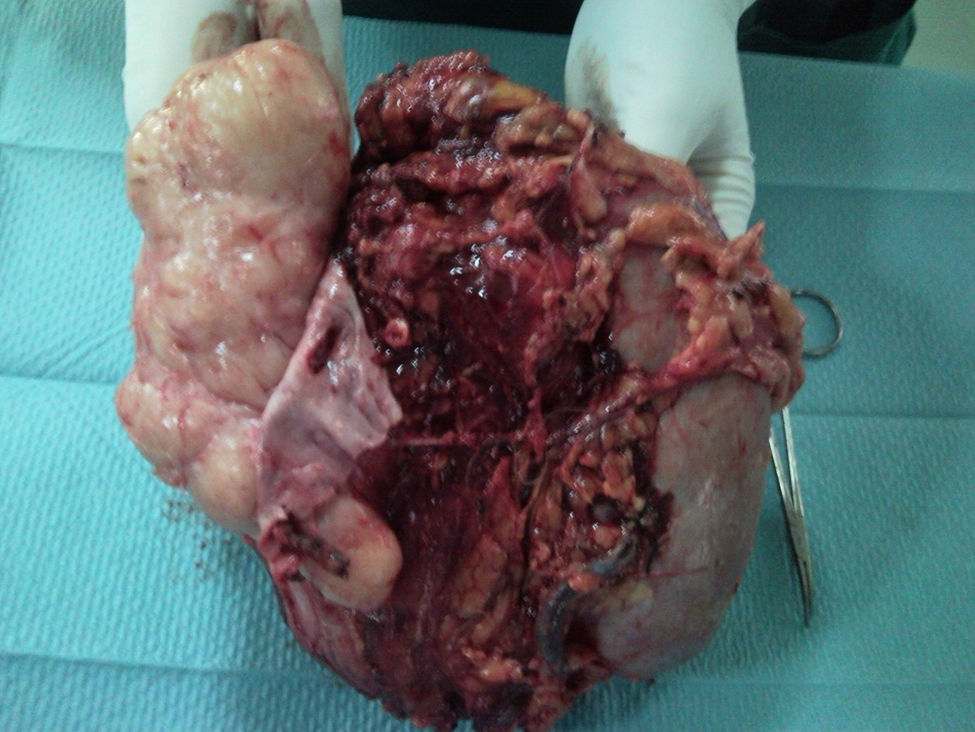
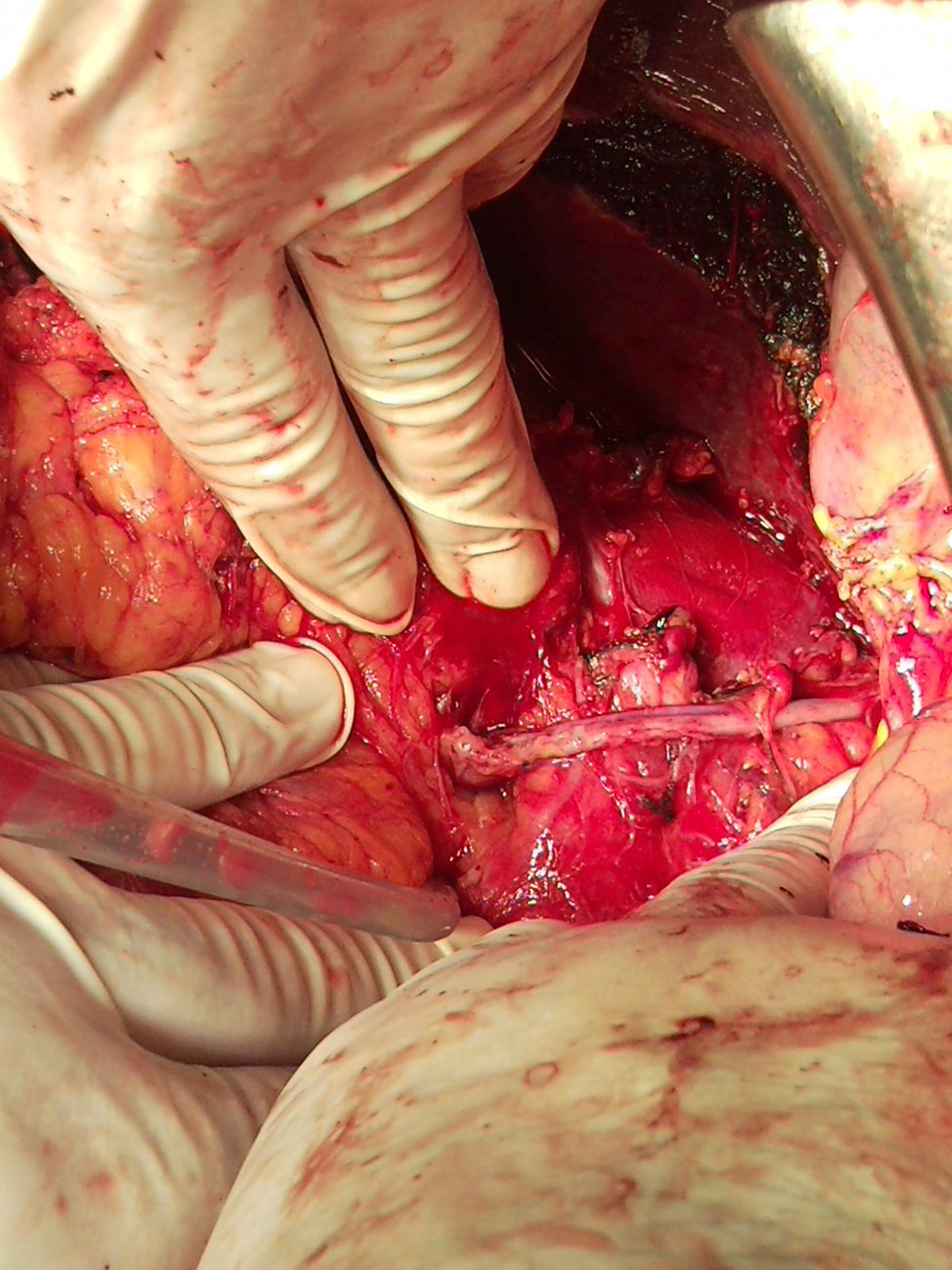
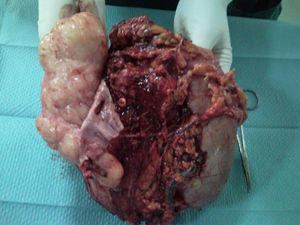
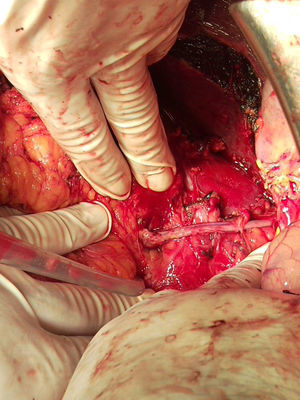
Se programó intervención quirúrgica para exéresis de la lesión. Se realizó una laparotomía media, observándose una masa retroperitoneal de gran tamaño que englobaba el riñón derecho y parte de la vena cava inferior. Previo control vascular en la zona inferior y superior a la masa, se abrió la vena cava inferior, totalmente ocupada por el tumor, que taponaba por completo la entrada de la vena renal izquierda, que se extendía hasta la zona cercana a la porción retrohepática. Se realizó una resección en bloque de la vena cava inferior situada por encima de la bifurcación ilíaca, hasta la zona inmediatamente por debajo del borde inferior del hígado, incluyendo el riñón derecho y toda la masa retroperitoneal (fig. 2). La resección incluyó una pequeña resección hepática en los segmentos IV y VI. Se realizó un bypass con safena interna, desde la vena renal izquierda hasta la vena cava inferior proximal al tumor, para asegurar el drenaje venoso del riñón izquierdo (fig. 3). Como complicación postoperatoria tuvo odinofagia por candidiasis. Fue dada de alta sin secuelas.
La anatomía patológica informó de tumoración irregular de 1,320g de peso, infiltrada por el tumor. Los bordes de resección no estaban afectados por el tumor, aunque se encontraban próximos en algunas zonas (1mm en la zona superior). No existían áreas de necrosis ni hemorragia. La inmunohistoquímica fue positiva para desmina y actina de músculo liso y fue negativa para el anticuerpo HMB-45, con lo que se confirmó la sospecha diagnóstica y se descartó la posibilidad de que se tratase de un angiomiolipoma. No fue posible evaluar el número de mitosis en el material remitido.
La paciente fue derivada a Oncología, donde se decidió aplicar radioterapia debido a la proximidad de los bordes de resección, planificándose 50Gy por fracción, 25 días, sobre el lecho quirúrgico, que se administraron con buena tolerancia. A los 9 meses de seguimiento, aparecieron, en una TC de control, varias lesiones hepáticas y pulmonares no existentes previamente y que se catalogaron como metástasis. Cinco meses después, la paciente presentó cuadro de insuficiencia hepática y respiratoria severa, que concluyó con el fallecimiento.
DiscusiónLos tumores malignos de la pared de los grandes vasos son excepcionales; de entre ellos, el leiomiosarcoma supone la mayoría de los casos, con afectación predominante de la vena cava inferior. El leiomiosarcoma surge de las células musculares lisas del vaso, que puede crecer de forma intra- y extraluminal, envolviendo a estructuras vecinas2,4,5. Los leiomiosarcomas de la vena cava inferior se clasifican en función de sus relaciones con las estructuras vecinas; el nivel 3 se corresponde con los tumores situados entre la aurícula derecha y la entrada de las venas suprahepáticas (16% de los casos); el nivel 2 se extiende entre las venas suprahepáticas, hasta la entrada de las venas renales (46% de los casos) y el nivel 1 corresponde a la vena cava inferior infrarrenal (38% de los casos)1,4,6. En nuestro caso, el tumor ocupaba los niveles 1 y 2.
La clínica es inespecífica, pueden ser asintomáticos en muchas ocasiones. En el 66% de los casos existe dolor abdominal; otros síntomas posibles son la presencia de masa palpable, edema de miembros inferiores, pérdida de peso, síndrome de Budd-Chiari, disnea, náuseas y vómitos, síndrome de cava inferior, etc.3,4. En nuestra paciente, a pesar de que el tumor ocupaba por completo la luz de la vena cava inferior y obstruía la entrada de las venas renales, no existía insuficiencia renal ni síntomas de síndrome de vena cava inferior, probablemente porque el ritmo de crecimiento del tumor fue lento y permitió el desarrollo de colaterales. La TC y la RMN proporcionan información sobre el sitio de origen y las relaciones del tumor con las estructuras vecinas. Típicamente, estos tumores aparecen como masas heterogéneas con realce de la periferia del tumor y pueden presentar áreas de hemorragia y necrosis4. Generalmente, suele ser necesaria una biopsia preoperatoria para confirmar el diagnóstico. La punción con aguja gruesa guiada por imagen es la técnica de elección5.
La resección quirúrgica completa es la única opción terapéutica que puede proporcionar supervivencia a largo plazo. Los pacientes con tumores no resecables tienen una supervivencia de meses y las resecciones paliativas pueden mejorar temporalmente los síntomas, pero no ofrecen supervivencias largas4. Clásicamente, el límite de la resecabilidad estaba en la afectación de las venas suprahepáticas, aunque en casos de afectación solo de la porción suprahepática de la vena cava inferior o de solo una vena hepática, se han descrito intervenciones con hepatectomía asociada a la resección de la vena cava inferior y anastomosis de la vena hepática sana a un injerto1. La afectación de los vasos mesentéricos superiores debe hacer plantear la irresecabilidad del tumor5.
El manejo quirúrgico se determina por el nivel de afectación, la extensión y la presencia o ausencia de venas colaterales. Las opciones quirúrgicas consisten en: resección parcial y cavoplastia con parche de pericardio bovino, resección completa con interposición de injerto y ligadura de la vena cava inferior6,7. Los tumores pequeños que afectan a< 75% de la circunferencia de la vena cava inferior pueden tratarse mediante resección parcial de la pared de la vena cava inferior y cavoplastia con un parche de pericardio bovino u otro parche de venoplastia. Los tumores que afectan a más del 75% de la circunferencia de la vena cava inferior requieren resección completa del segmento de vena cava inferior y reconstrucción mediante injerto.
Actualmente, las prótesis anilladas de politetrafluoroetileno son las más aceptadas para la reconstrucción de la vena cava inferior. Se aconseja colocar una prótesis de un calibre ligeramente inferior al de la vena cava inferior que se va a reemplazar, para aumentar la velocidad del flujo. Algunos autores incluso recomiendan realizar una fístula arteriovenosa inguinal para aumentar la velocidad del flujo y, por tanto, mejorar la permeabilidad del injerto7. Sin embargo, en el momento actual, no hay evidencia de que las fístulas arteriovenosas mejoren esta permeabilidad. Un problema infrecuente, pero grave, es la infección del injerto de prótesis anilladas de politetrafluoroetileno, hecho que podría ocurrir en los casos en los que se realice resección intestinal concomitante. En situaciones de contaminación importante, puede recurrirse a un injerto venoso autógeno o a la simple ligadura de la vena cava inferior4.
Los tumores que ocupan completamente la luz de la vena cava inferior y han desarrollado una buena red de colaterales pueden tratarse mediante ligadura de la vena cava inferior. Esta técnica no puede emplearse en los tumores que invaden el nivel 3 de la vena cava inferior, pero puede realizarse con seguridad en tumores de los niveles 1 y 25. En los tumores del nivel 2, que afectan a la entrada de las venas renales, puede ligarse la vena renal izquierda, confiando el drenaje venoso del riñón izquierdo a las venas colaterales (lumbares, gonadales y adrenales). La vena renal derecha puede reimplantarse en la vena cava restante o en un injerto, o bien puede realizarse un autotrasplante renal en la fosa ilíaca derecha1. En nuestro caso, el tumor ocupaba por completo la circunferencia del vaso, obstruyendo por completo la luz de la vena cava con el tiempo. Debido a esto, la paciente había desarrollado un buen drenaje venoso a través de venas colaterales, por lo que se decidió no reconstruir mediante injerto de prótesis anilladas de politetrafluoroetileno.
No hay consenso en cuanto a la necesidad de tratamiento anticoagulante o antiagregante tras la cirugía. Algunos autores propugnan la anticoagulación con dicumarínicos durante 6 meses, seguida de antiagregación profiláctica1, mientras que otros autores reportan buenos resultados sin anticoagulación7.
El papel del tratamiento neoadyuvante y adyuvante es controvertido. Kieffer et al.7 consideran la resección completa seguida de quimioterapia adyuvante como la opción óptima para tratar tumores sin metástasis en el momento del diagnóstico. Por otro lado, reportes de casos clínicos y pequeñas series retrospectivas de pacientes tratados mediante quimioterapia adyuvante tras la cirugía no han demostrado beneficios respecto a supervivencia o periodo libre de enfermedad. La National Comprehensive Cancer Network (NCCN)8, en sus guías clínicas para sarcomas retroperitoneales/intraabdominales, enuncian que la quimioterapia preoperatoria es una alternativa aceptable en tumores no resecables, pero la considera con una categoría de recomendación 2B4. Si tras la quimioterapia se produce regresión del tumor, se recomienda cirugía. En cuanto a la radioterapia preoperatoria, sus beneficios potenciales serían la disminución de la masa tumoral, para mejorar la resecabilidad. Sin embargo, no existen estudios aleatorizados que hayan demostrado su eficacia para mejorar la supervivencia libre de enfermedad4. Actualmente, la guía de la NCCN8 considera a la radioterapia preoperatoria con un nivel de recomendación 2B. Postoperatoriamente, la radioterapia debería aplicarse a pacientes con resección R0 (resección completa, sin tumor residual), con tumores de alto grado, tumores muy grandes y aquellos con márgenes de resección cercanos al tumor, como fue en nuestro caso. Después de resección R1 (resección incompleta, con residuos histológicos tumorales), la NCCN recomienda radioterapia postoperatoria, cuando no se dio preoperatoriamente, o un refuerzo de 10-16Gy si se dio radioterapia preoperatoria (grado de recomendación 2B)8.
La tasa de supervivencia a 2 y 5 años en pacientes con resección y márgenes libres de tumor es de 90 y 66.7%, respectivamente. La supervivencia en pacientes con resección total del tumor con márgenes positivos es de 21 meses y 8 meses, cuando la resección es incompleta9. Los factores implicados en una mayor tasa de muerte por la enfermedad son la afectación de los segmentos superiores de la vena cava inferior y el alto grado histológico del tumor. Los tumores limitados al nivel 2 presentan una mejor supervivencia que los situados en el nivel 110. Los pacientes con tumores no resecables tienen una supervivencia de meses; el seguimiento se realiza mediante TC. Las metástasis a distancia son más frecuentes en los pulmones. La cirugía de la recidiva o de las metástasis, seguida de quimioterapia o radioterapia adyuvante, deben considerarse en pacientes con periodos libres de enfermedad largos y enfermedad delimitada, con buen estado general4. Las variables asociadas a unos mejores resultados y mayor supervivencia son: la exéresis radical del tumor, la presencia de dolor abdominal y la ausencia de masa palpable10,11.
ConclusionesLos leiomiosarcomas de vena cava inferior continúan siendo un desafío para los cirujanos. En la actualidad, la resección radical con márgenes negativos ofrece la mayor tasa de supervivencia. Debido a la escasa frecuencia de estos tumores, los mejores resultados se obtienen con un abordaje multidisciplinario, por parte de equipos experimentados en el manejo de estos tumores.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.