Se estima que en el 2015 en Estados Unidos de Norteamérica 48,960 personas serán diagnosticadas con cáncer de páncreas y 40,560 morirán por esta causa; en México, el número de nuevos casos en 2012 fue de 4,274, mientras que se presentaron 4,133 defunciones; la sobrevida a 5 años va del 1 al 15%. Menos del 20% de los casos son considerados resecables al momento del diagnóstico. La cirugía de Whipple continúa siendo hoy en día la única opción de tratamiento con intento curativo para la enfermedad tumoral periampular, desde la primera publicación por Whipple en 1935 hasta nuestros días, en que se realiza con frecuencia en centros de referencia. En 1994, Gagner reportó la primera pancreatoduodenectomía realizada completamente por vía laparoscópica. Diversos grupos han demostrado la seguridad y eficacia del empleo de este abordaje.
ObjetivoComunicar nuestra experiencia inicial con la pancreatoduodenectomía totalmente laparoscópica en el Hospital General de México.
Caso clínicoSe reporta el caso de una mujer de 58 años con ictericia obstructiva y pérdida de peso de 3 meses de evolución, a quién se diagnostica adenocarcinoma de ámpula de Váter, se consideró resecable por estudios de imagen y se realizó cirugía de Whipple, por vía laparoscópica.
ConclusiónEste tipo de procedimiento debe ser realizado en centros con experiencia en cirugía pancreática abierta, con adiestramiento en cirugía laparoscópica avanzada. La ventaja de este abordaje se centra, principalmente, en un menor sangrado transoperatorio y menor estancia hospitalaria.
Approximately 48,960 people in the USA will be diagnosed with pancreatic cancer in 2015 and 40,560 will die for this reason; in Mexico, the new cases of pancreatic cancer in 2012 were 4,274, with 4,133 deaths; survival rate at 5 years goes from 1% to15%. Less than 20% of cases were considered resectable at the time of diagnosis. The Whipple procedure is currently the only curative treatment option for periampullary cancers since the first communication by Whipple in 1935, and up until now is a common procedure in several reference centres around the world. In 1994, Gagner reported the first totally laparoscopic pancreaticoduodenectomy. Some groups have currently demonstrated the safety and efficacy of this technique.
ObjectiveTo report our initial experience with totally laparoscopic pancreaticoduodenectomy in the Hospital General de México.
Clinical caseThe case concerns a 58 year-old women with jaundice and loss of weight of 3 months onset. Her biopsy reported adenocarcinoma of Váter's ampulla, and as it was considered resectable, she underwent a laparoscopic pancreaticoduodenectomy.
ConclusionsThis procedure must be performed in centres with experience in open pancreatic surgery and training in advanced laparoscopic surgery. The main advantages are lower blood loss and shorter hospital stay.
La Sociedad Americana del Cáncer en Estados Unidos estima que en el 2015 serán diagnosticadas 48,960 personas con cáncer de páncreas; 40,560 morirán por esta causa1. En México, de acuerdo con la última información de Globocan, el número de nuevos casos para 2012 fue de 4,274, mientras que las defunciones fueron 4,1332. La sobrevida a 5 años va del 1 al 15% según la etapa clínica en que se encuentre al momento del diagnóstico. Poco menos de 1 de cada 5 casos son considerados resecables al momento del diagnóstico3.
La pancreatoduodenectomía o procedimiento de Whipple, como se lo conoce indistintamente, continúa siendo hoy en día la única opción de tratamiento con intento curativo para la enfermedad tumoral periampular4, que comprende el adenocarcinoma pancreático, colangiocarcinoma distal, adenocarcinoma ampular y adenocarcinoma duodenal.
Los avances que se han logrado con el paso de los años en la medicina y especialmente en la cirugía han llevado a la adopción de nuevas técnicas quirúrgicas, así como a disponer de más y mejores herramientas tecnológicas, que han sido aplicadas en el caso de la cirugía pancreática.
La evolución de este procedimiento desde la primera publicación por Whipple en 1935, cuando realizó la resección en 2 tiempos5 (en 1941 la describe en un solo tiempo)6 hasta nuestros días, en que algunos centros de referencia reportan más de 100 procedimientos al año7,8, ha traído como consecuencia una mejora en la tasa de mortalidad con cifras menores al 2%. Sin embargo, la morbilidad se ha mantenido constante entre 30 y 40%.
En 1994, Gagner reporta la primera pancreatoduodenectomía realizada en forma completa por vía laparoscópica9, la cual en un principio tuvo una mala aceptación debido a la complejidad, múltiples anastomosis y a lo prolongado que resultó el procedimiento.
Actualmente diversos grupos han demostrado la seguridad y eficacia del empleo del abordaje laparoscópico en la pancreatoduodenectomía10.
El objetivo de este trabajo es dar a conocer nuestra experiencia inicial con la pancreatoduodenectomía realizada totalmente por vía laparoscópica, así como la técnica quirúrgica que hemos empleado en el Hospital General de México.
Caso clínicoPaciente femenina de 58 años de edad, originaria de la ciudad de Guanajuato, dedicada al hogar. Antecedente de diabetes mellitus tipo 2, con 12 años de evolución, manejada en forma inicial con dieta, luego con hipoglucemiantes orales y 3 años previos a su ingreso con el uso de insulina glargina 7 UI al día, con lo que se mantiene en adecuado control.
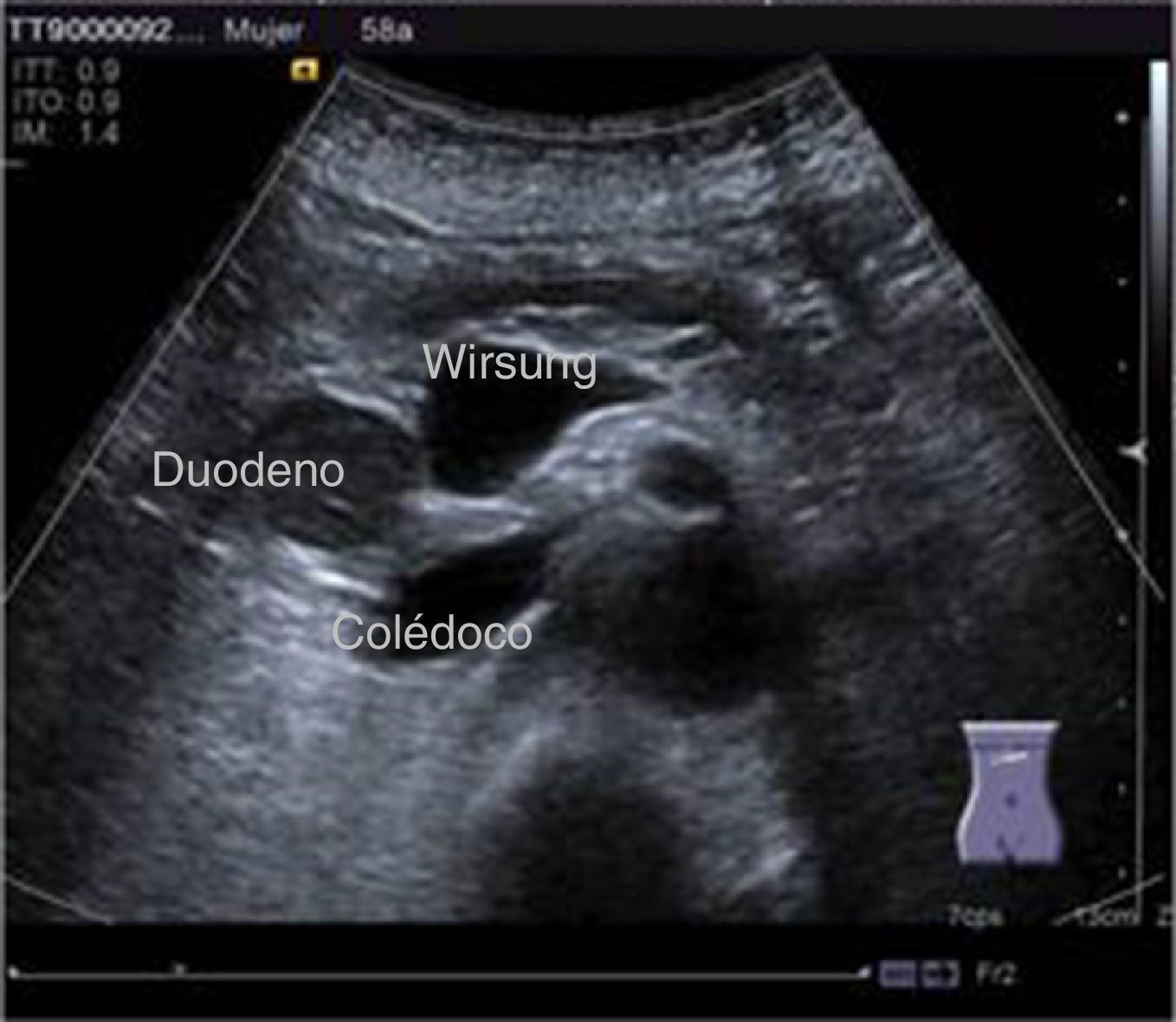
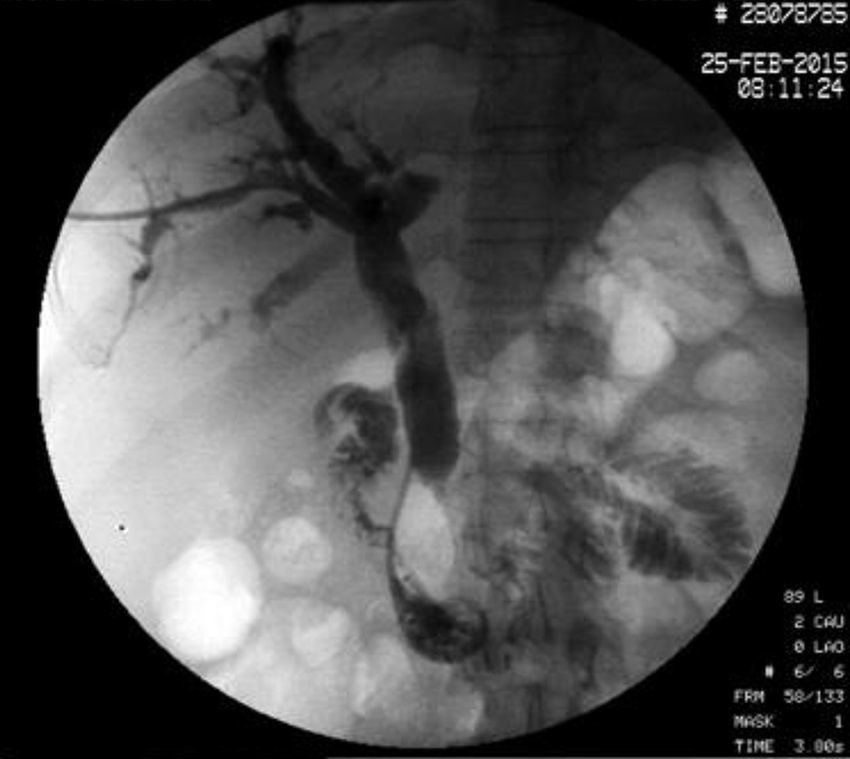
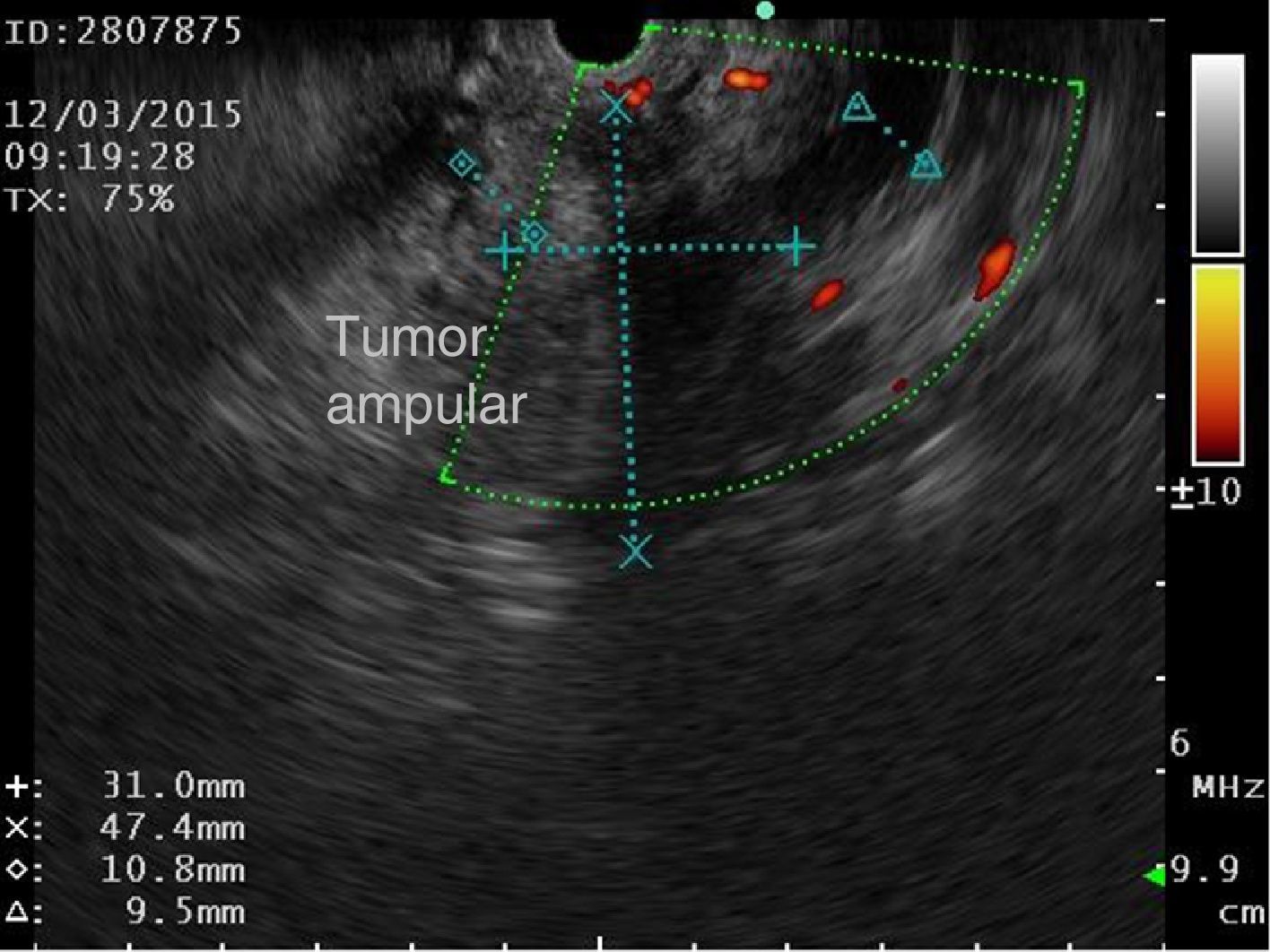
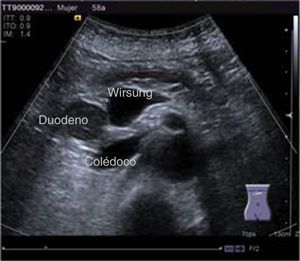
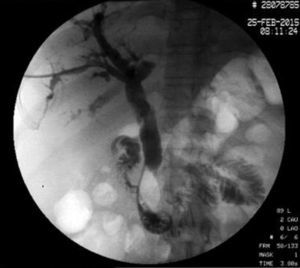
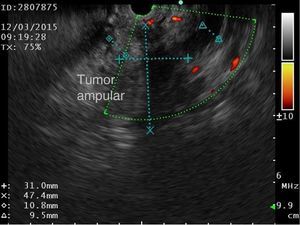
Inició su padecimiento 3 meses previos a su ingreso al presentar: ictericia, coluria, astenia, adinamia, con pérdida ponderal de aproximadamente 10kg, en el mismo periodo. A su ingreso se encontró con tinte ictérico de piel y escleras. La exploración general sin datos patológicos. Los estudios de laboratorio reportaron: bilirrubina total de 15.5mg/dl, bilirrubina directa 8.9mg/dl, fosfatasa alcalina 1,860 u/l, GGT 2,217 u/l, con albúmina de 1.4g/dl. El ultrasonido abdominal reportó dilatación de la vía biliar intra- y extrahepática, colédoco de 17.8mm, con imágenes hiperecoicas en su interior con relación a lodo biliar; la vesícula biliar con contenido heterogéneo de predominio hiperecoico a expensas de lodo biliar. La glándula pancreática con patrón ecográfico heterogéneo, conducto de Wirsung de 3.8mm, engrosamiento en la segunda porción del duodeno, con relación a probable neoplasia duodenal (fig. 1). La endoscopia superior con estómago sin alteraciones; no fue posible pasar el endoscopio más allá de la primera porción del duodeno debido a estenosis de la luz a este nivel, sin apreciar mucosa ulcerada ni áreas de aspecto tumoral ni infiltrativo. Se realizó colangiografía percutánea transhepática, en la cual se observaron los conductos biliares dilatados, con algunas dilataciones segmentarias relacionadas con abscesos pericolangíticos. En este procedimiento se colocó catéter 8.5 Fr, el cual se avanzó hasta la luz duodenal (fig. 2). En el estudio de tomografía axial computada con protocolo pancreático se observó hígado con dimensiones aumentadas a expensas del lóbulo izquierdo, parénquima homogéneo y gran dilatación de la vía biliar intrahepática, páncreas con patrón de atenuación homogéneo. En el duodeno se observó engrosamiento de la pared que disminuía su luz en aproximadamente un 90%, que se refuerza tras la aplicación de medio de contraste, con plano de separación con la cabeza de páncreas, con relación a tumor de aproximadamente 4cm del ámpula de Váter. Se realizó ultrasonido endoscópico que demostró lesión en cabeza de páncreas, que se extiende hacia región periampular y pared duodenal de 41×31mm; las estructuras vasculares estaban respetadas. No se identificaron adenopatías (fig. 3). Se tomó biopsia por aspiración, que reportó: adenocarcinoma moderadamente diferenciado de ámpula de Váter. Posterior a la valoración nutricional se decidió dar apoyo enteral para mejorar condiciones y la paciente fue programada para pancreatoduodenectomía laparoscópica el 1 de junio del 2015.
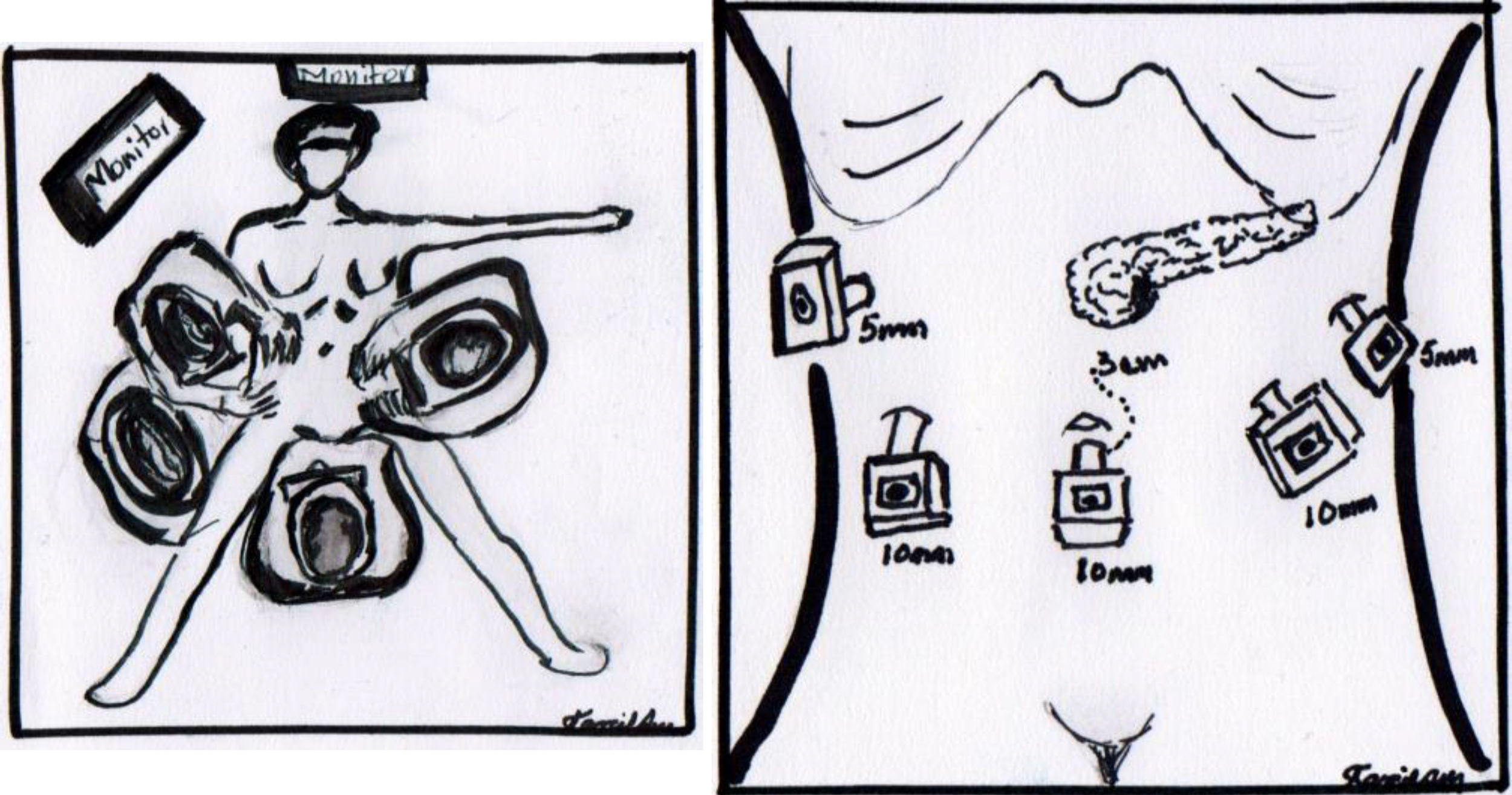
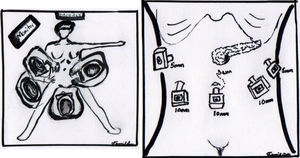
La cirugía se realizó bajo anestesia general balanceada, con la paciente en decúbito supino, en posición de Lloyd-Davis, con el cirujano de pie entre las piernas de la paciente, y un ayudante a cada lado. Con aguja de Veress insertada en la cicatriz umbilical, se realizó neumoperitoneo con presión promedio de 12mm/Hg, a través de este sitio se insertó un trocar de 10mm para la óptica. Se insertaron 2 trocares adicionales al nivel de la cicatriz umbilical y su cruce con la línea media clavicular izquierda y derecha, un trocar de 5mm a nivel de línea media clavicular derecha a 6cm superior al previo, para el primer ayudante, y un último trocar de 5mm inferior al reborde costal izquierdo y su unión con la línea axilar anterior, para el segundo ayudante (fig. 4). Se realizó exploración de toda la cavidad peritoneal sin encontrar datos de enfermedad metastásica a distancia, por lo que se decidió iniciar la etapa de evaluación de la resecabilidad.
Se emplearon como elementos de disección y para la oclusión de vasos sanguíneos el bisturí armónico y Enseal (ambos de Ethicon endo-surgery©).
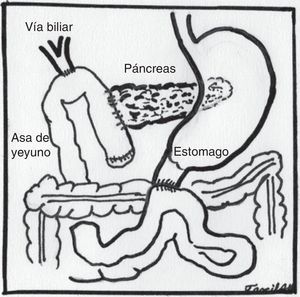
La secuencia de pasos se llevó a cabo de la siguiente manera: 1) Se abrió el ligamento gastrocólico desde la unión de las arterias gastroepiploica derecha e izquierda hasta la vena gástrica derecha, ingresando a la transcavidad y descubriendo la cara anterior de páncreas. 2) Sección del ligamento hepatocólico para descenso del ángulo hepático del colon con uso de enseal. 3) En el borde interno de la primera porción de duodeno se ligaron la arteria gastroepiploica derecha y la vena gástrica derecha. 4) División del duodeno a 4cm del píloro con engrapadora Endo-GIA (carga azul). 5) Disección del triángulo de Callot con clipaje y corte de arteria y conducto cístico. 6) Disección de ligamento hepatoduodenal y elementos del pedículo hepático, identificando arteria hepática, arteria gastroduodenal, la cual se disecó, se colocaron clips de titanio y se cortó. 7) Disección y liberación de tejido areolar y linfático circunferencial a la vía biliar. 8) Disección del borde inferior de páncreas a nivel de cuello, separando vasos mesentéricos y vena porta por la cara posterior, hasta llegar al borde superior del páncreas, que se refirió con Penrose de ¼. 9) Sección de yeyuno a 15cm del ángulo de Treitz con grapadora Endo-GIA (carga azul), se desinsertó el ligamento de Treitz y se pasó el asa de yeyuno a la derecha de los vasos mesentéricos. 10) Sección a nivel de cuello del páncreas con uso de bisturí armónico, identificando el conducto pancreático principal, el cual se cortó con tijera fría. 11) Corte total del hepático común por arriba de la inserción del conducto cístico. 12) Maniobra de Kocher hasta la tercera porción de duodeno y en su borde posterior hasta exponer la vena cava y el borde lateral de la arteria aorta y lograr la visualización de la vena renal izquierda. 13) Se disecó y liberó el proceso uncinado, con clipaje y oclusión de venas y arterias según fue necesario, con el uso de bisturí armónico, y en su caso, con grapas. Se completó la resección de la pieza, se colocó en bolsa y se dejó detrás del lóbulo hepático derecho. 14) Se realizó hepático-yeyuno anastomosis con sutura continua en un plano utilizando PDS No. 4-0. 15) Se realizó anastomosis pancreatoyeyunal termino-lateral, con plano posterior de serosa pancreática a seromuscular de asa yeyunal, anastomosis ductomucosa con puntos simples de monofilamento No. 5-0 y plano anterior con sutura continua, utilizando monofilamento No. 3-0, colocando férula 5 Fr. 16) Se realizó duodeno-yeyuno anastomosis termino-lateral en 2 planos, plano interno con sutura absorbible No. 3-0, plano externo con monofilamento No. 3-0. 17) Se realizó colecistectomía. 18) Se extrajo pieza extendiendo a 3cm la incisión del puerto umbilical. 19) Se colocaron 2 drenajes laterales tipo Penrose, los cuales se extrajeron a través de los sitios de los puertos laterales.
La duración del tiempo quirúrgico fue de 600 min, la pérdida sanguínea fue de 300 cc, no requirió de transfusión de hemoderivados.
Manejo postoperatorioPosterior a la extubación de la paciente, pasó al área de recuperación por espacio de 2 h. Después fue llevada al pabellón de internamiento, en donde en las primeras 24 h de su estancia, se realizó monitorización continua estricta, con medición de presión venosa central, signos vitales, balance estricto de líquidos y cuantificación de gastos a través de sondas y drenajes, manteniendo el índice urinario por arriba de 1 cc/kg/min. Se realizó tromboprofilaxis con medias antiembólicas y a las 24 h se inició el uso de heparina de bajo peso molecular. Se retiró el catéter urinario y la sonda nasogástrica, al segundo día. A las 48 h del postoperatorio inició deambulación, al tercer día presentó canalización de gases y el cuarto día se inició vía oral con dieta líquida, la cual se progresó a las 24 h. Se tomó muestra, para determinar valores de enzimas pancreáticas, al tercer y sexto día de los drenajes, los cuales se reportaron negativos para fístula. La paciente fue egresada al décimo día de su postoperatorio.
El reporte histopatológico definitivo fue adenocarcinoma de ámpula de Váter de fenotipo intestinal, moderadamente diferenciado de 3×2.5×2cm, infiltración a páncreas y capa muscular de duodeno, bordes quirúrgicos negativos para neoplasia, permeación linfovascular presente, 7 ganglios linfáticos sin metástasis PT3-N0-M0.
La paciente se encuentra a 10 semanas del postoperatorio, asintomática y con buena calidad de vida.
DiscusiónEl procedimiento de Whipple se realiza con frecuencia en centros de referencia en todo el mundo, representa una de las cirugías abdominales más complejas y en clínicas especializadas en cirugía biliopancreática como la de nuestra institución, se ha establecido un protocolo de abordaje diagnóstico y preparación preoperatoria, lo que ha permitido una adecuada planeación quirúrgica.
La vía de abordaje laparoscópica para la pancreatoduodenectomía corresponde a una técnica quirúrgica de alta complejidad, que requiere experiencia en cirugía biliopancreática abierta, así como destrezas en laparoscopia avanzada11. Dentro de sus beneficios, se encuentran: el realizar incisiones de menor tamaño y un menor tiempo de recuperación. Esta modalidad técnica no ha demostrado desventajas con relación a la cirugía abierta.
La clínica de cirugía biliopancreática se inició en el Hospital General de México en junio de 1993, posterior a un adiestramiento de su titular en este campo en París (Francia). Tiene como objetivo el manejo de las principales enfermedades pancreáticas (pancreatitis aguda, neoplasias exocrinas y endocrinas), de manera protocolizada y multidiciplinaria (endoscopia, radiología intervencionista, endocrinología, terapia intensiva, anestesiología, patología). Desde entonces se ha logrado mejorar los resultados del tratamiento en estos pacientes. Se han realizado más de 230 procedimientos de Whipple clásico y con preservación de píloro, alcanzando los estándares de calidad que se marcan en la literatura mundial para este tipo de cirugía, con una morbilidad y una mortalidad operatorias del 32 y del 6.1%, respectivamente (datos presentados en el III Congreso Nacional de la Asociación Mexicana Hepato Pancreato Biliar, en diciembre de 2015).
Con el advenimiento de la cirugía laparoscópica se iniciaron protocolos de adiestramiento para la pancreatectomía distal con esplenectomía y con preservación de bazo, y en el 2008, se realizó la primera de manera exitosa. A partir de entonces el abordaje laparoscópico es la primera elección para procedimientos que incluyan pancreatectomía distal o enucleación de algunos tumores neuroendocrinos. En este mismo periodo se desarrolló el tratamiento quirúrgico laparoscópico de los pseudoquistes pancreáticos. Con base en la amplia experiencia obtenida a través de 20 años en la cirugía pancreática, en el 2013 se inició el proceso de adiestramiento para la realización del Whipple por vía laparoscópica, que incluyó en una primera etapa solamente la fase de evaluación de la resección y la fase de resección, para posteriormente convertir la cirugía a abierta y realizar la fase de reconstrucción de manera tradicional. Una vez alcanzada esta meta, y con la ayuda del equipo de cirugía bariátrica, se inició el proceso para realizar la fase de reconstrucción también por vía laparoscópica, que tuvo como resultado el primer Whipple con preservación de píloro completamente laparoscópico exitoso, realizado en nuestra institución como se describe en el presente trabajo. Es preciso mencionar que durante el proceso se discutieron y revisaron muchos detalles técnicos del procedimiento, con cirujanos con experiencia tanto en cirugía abierta como laparoscópica, dentro de los que destacan la realización de la anastomosis hepatoyeyunal antes que la pancreático-yeyunal y dejar casi para el final la maniobra de Kocher.
Algunos ajustes con respecto a la técnica abierta han tenido que realizarse para permitir una adecuada exposición en la vía laparoscópica. Destaca, en principio, el retrasar la maniobra de Kocher hasta después de haber movilizado la primera asa yeyunal y haber desinsertado el ligamento de Treitz, como lo describen Asbun y Stauffer12. Posteriormente, el asa yeyunal con la que se construirán las anastomosis biliar y pancreática se asciende a través del sitio en que se desinsertó el asa fija, alterando el orden cronológico en que se realizan las anastomosis en un primer tiempo, la hepaticoyeyuno anastomosis seguida de la pancreatoyeyuno anastomosis y por último la duodenoyeyuno anastomosis, sin alterar el orden anatómico (fig. 5), por último se completa la colecistectomía al final del procedimiento.
En un estudio reciente, realizado por Tee et al.10, que analiza los resultados de las principales series publicadas de pancreatoduodenectomía laparoscópica, se encontró el informe de un 0% de mortalidad en una de ellas, la principal reportada por Kendrick et al. En la serie de Dulucq et al. y de Palanivelu et al., la principal complicación postoperatoria correspondió a retardo en el vaciamiento gástrico (9%), mientras que en segundo lugar se reportó la fístula pancreática (4 a 6%). En 2 series, se reporta la fístula pancreática (17 a 27%) mientras que en segundo lugar, se reportó el retardo en el vaciamiento gástrico (9 a 14%). Al revisar los 4 estudios, los índices de morbilidad y de mortalidad se reportaron del 31 al 54% y del 0 al 4.5%, respectivamente.
Diversos estudios comparativos entre la vía de abordaje abierta y laparoscópica han demostrado la seguridad del abordaje laparoscópico. Asbun y Stauffer12 compararon prospectivamente 53 procedimientos laparoscópicos con 215 abiertos y reportaron diferencia significativa a favor de la vía laparoscópica, con disminución del sangrado transoperatorio (195 vs. 1,032 cc, p<0.001), en requerimiento de transfusiones (0.64 vs. 4.7 U, p<0.001), así como en duración de la estancia hospitalaria (8 vs. 12.4 días, p<0.001). En nuestro caso, se registró un tiempo quirúrgico por encima del abordaje abierto, pero con menor cantidad de sangrado, inicio temprano de la dieta por vía oral (4.° día) y menor estancia hospitalaria (10 días), comparado con el procedimiento abierto. Los datos reportados se encuentran dentro de los parámetros internacionales.
Desde el punto de vista oncológico, se obtuvo una resección R0, con número de ganglios dentro del rango reportado internacionalmente.
ConclusiónDesde nuestro punto de vista, este tipo de procedimiento debe ser realizado en centros con experiencia en cirugía pancreática abierta, con adiestramiento en cirugía laparoscópica avanzada y siguiendo un protocolo estricto.
La ventaja real de este abordaje para la cirugía de Whipple se centra principalmente en un menor sangrado transoperatorio y en menor estancia hospitalaria. Queda pendiente aún por resolver el resultado a largo plazo de este tipo de cirugía, como tratamiento de los tumores de la encrucijada.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A la Dra. Irma Tarcila Alcocer Maldonado, por las ilustraciones empleadas en el manuscrito.