Las lesiones traumáticas del complejo occipitoatloaxoideo en población pediátrica están asociadas con menor sobrevida, lo que en años recientes ha disminuido. La secuela neurológica que resulta de estas lesiones es un factor importante por el gran costo económico y emocional que representan. Los pacientes pediátricos son más susceptibles a este tipo de lesiones por la capacidad de hiperextensión, articulaciones planas y laxitud ligamentaria. La sobrevida con este tipo de lesiones se ha reportado mayormente en adultos y muy limitada en la población pediátrica.
Caso clínicoPresentamos el caso de un niño de 8 años de edad con luxación occipitocervical y atlantoaxial asociada con fractura del clivus, edema cerebral y hemorragia subaracnoidea; se aplicó un halo con chaleco sin tracción. Un mes posterior al traumatismo el paciente fue intervenido quirúrgicamente con tornillos transarticulares de C1-C2, fijación occipitocervical con una placa y tornillos, y fijación de C1-C2 con injerto tricortical óseo y alambres, sin ninguna complicación. Actualmente, el paciente acude a la escuela y es autosuficiente.
ConclusionesDebido a la optimización de la atención prehospitalaria y la fusión de técnicas quirúrgicas, se ha logrado disminuir la mortalidad en este tipo de lesiones.
Cranieovertebral junction lesions in the paediatric population are associated with a low survival rate, which has declined in recent years. Neurological disability is a major concern due to the high economical cost it represents. Paediatric patients are more susceptible to this lesion because of hyperextension capacity, flat articulation, and increased ligamentous laxity. Survival after these kinds of injuries has been more often reported in adults, but are limited in the paediatric population.
Clinical caseA case is reported of an 8-year-old male with occipitocervical and atlantoaxial dislocation associated with clivus fracture, brain oedema, and post-traumatic subarachnoid haemorrhage (SAH). A halo vest system was placed with no traction. One month after the trauma the patient was surgically treated with C1 and C2 trans-articular screws, occipitocervical fixation with plate and screws, and C1- C2 fixation with tricortical bone graft and wires without complication. He has now returned to school and is self-sufficient.
ConclusionsWith better pre-hospital medical care and with improved surgical techniques the mortality rate has declined in this kind of lesion.
Las luxaciones traumáticas del complejo occipitocervical y atlantoaxial representan la consecuencia de una lesión con un mecanismo de alta velocidad, generalmente asociados con accidentes vehiculares1,2. La tasa de mortalidad y secuela neurológica ha disminuido en los últimos años debido a la mejoría en el tratamiento prehospitalario, que incluye inmovilización con collarín rígido, mayor velocidad en el traslado al hospital y protocolos de atención traumática establecidos por el Colegio Americano de Cirujanos2-4. La sobrevida de estas lesiones se ha reportado principalmente en adultos y es limitada en población pediátrica3,5,6.
El mecanismo de lesión consiste en una afección de los ligamentos posterior a la hiperextensión del complejo occipitocervical; los pacientes pediátricos son más susceptibles a este tipo de lesiones por su hiperextensión, articulaciones planas y laxitud ligamentaria7. En los años 60, la sobrevida era reportada en un 35%. Las anomalías de la unión craneocervical pueden ser divididas en congénitas y adquiridas (tabla 1)8. La inestabilidad ligamentaria secundaria a traumatismo de la columna cervical superior puede ser clasificada en 4 grupos principalmente: dislocación occipitocervical, efecto de translación, axial y rotación atlantoaxial9.
Clasificación de anormalidades craneocervicales
| Congénitas | Adquiridas y del desarrollo |
|---|---|
| Esclerotoma occipitalRemanente del proatlas, segmentación del clivus, hipoplasia condilar, asimilación del atlasMalformación del atlasAtlas bífido, asimilación, fusión, ausencia de arcosMalformación del axisDefectos de segmentación, displasia de la odontoides | Anormalidades del foramen magnumEstenosis del foramen secundario a acondroplasiaInvaginación secundariaOsteogénesis imperfecta, enfermedad de Hadju-Cheney y enfermedad de PagetInestabilidad atlantoaxialSíndrome de DownError del metabolismoEnfermedad de Morquio y HurlersInfeccionesSíndrome de Grisel y tuberculosisTraumaInflamatoriasIlitis regional, reumatismo juvenil, síndrome de ReiterTumoresOsteoblastoma, granuloma eosinofílico, cordoma, neurofibromatosisOtrosSíndrome de Conradi, siringomielia |
Tomado de Menezes8.
El objetivo de este artículo es describir el tratamiento en un niño con traumatismo craneoencefálico severo, dislocación traumática occipitocervical y atlantoaxial con fractura concomitante del clivus y con un buen desenlace neurológico.
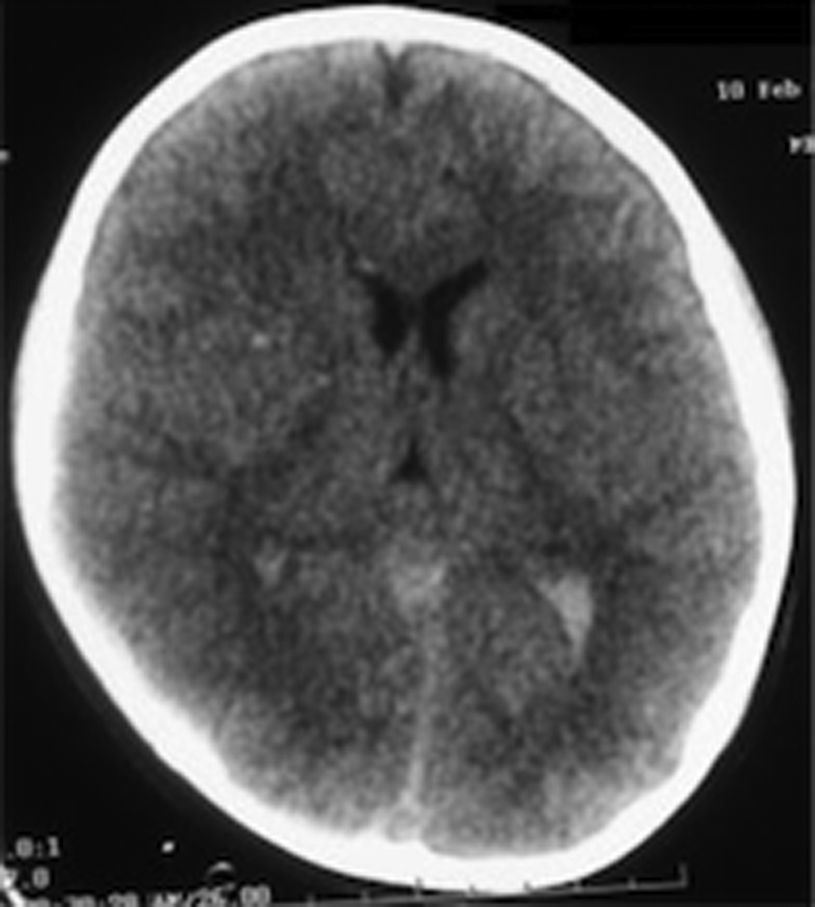
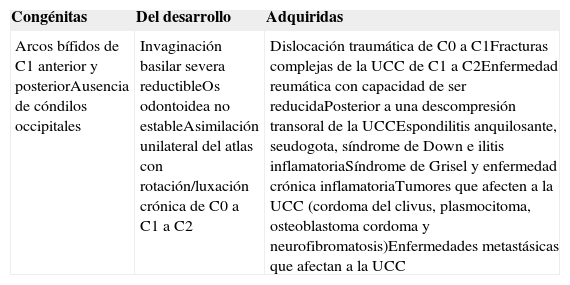
Caso clínicoMasculino sano de 8 años de edad, que fue admitido a la sala de urgencias el 10 de febrero del 2008, después de un accidente automovilístico con impacto lateral. Fue transferido inicialmente a otro hospital, donde fue estabilizado y se aseguró la vía aérea; posteriormente fue traslado al Centro Médico ABC Observatorio (Ciudad de México), donde fue recibido por nuestro equipo. En el momento de recibirlo llegó con una escala de Glasgow de 6 puntos con medicamentos de sedación. Los diagnósticos a su llegada fueron los siguientes: traumatismo cerebral severo, lesión axonal difusa (tipo iii), hemorragia subaracnoidea (Fisher iv), contusión temporal cerebral derecha, contusión pulmonar, fractura de la primera costilla izquierda y laceración del bazo (grado i-ii) (fig. 1).
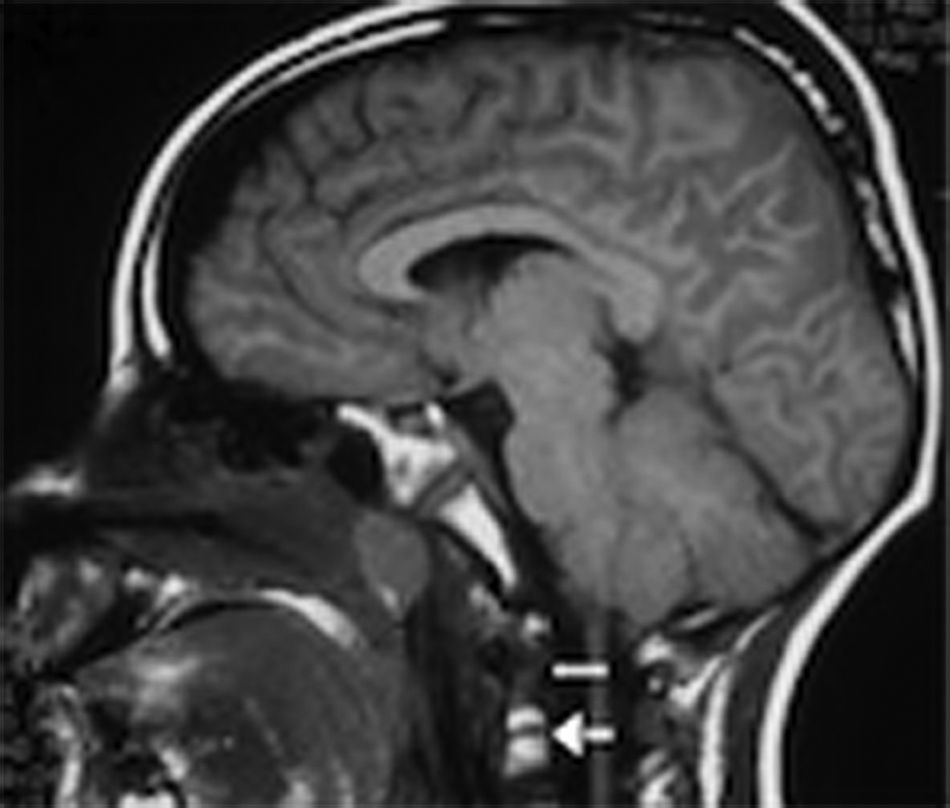
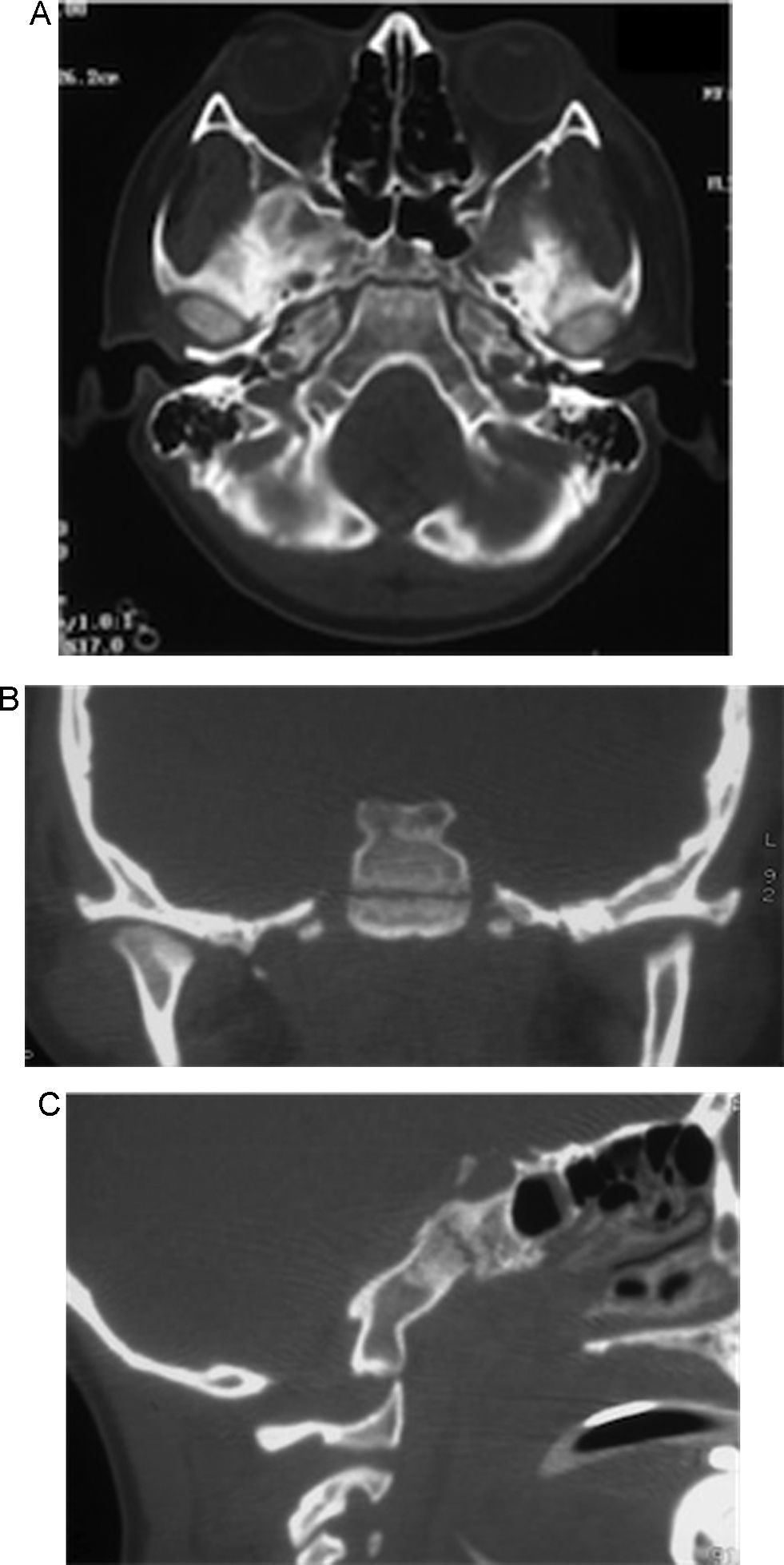
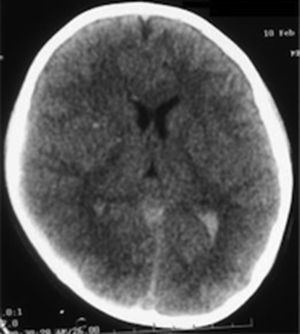
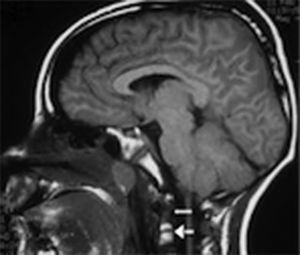
En las primeras 24 h se colocó un drenaje ventricular externo con un monitor de la presión intracraneal. Se inició tratamiento antiedema cerebral y, a pesar del tratamiento médico, la presión intracraneal se encontraba 3 veces por encima de los límites normales, alcanzando hasta los 38 cmH20. Al realizar la resonancia magnética se observaron fractura del clivus y dislocación occipitocervical y atlantoaxial (figs. 2 y 3). Se realizó una craniectomía bilateral a las 48 h de su llegada, por que el paciente no respondió a la terapia médica, coma barbitúrico (tiopental) y mantenía una presión intracraneal elevada. Dos días posteriores a la cirugía, la presión intracraneal se estabilizó en rangos normales, con correlación de imagen tomográfica. A los 6 días de estancia intrahospitalaria, se le aplicó un halo con chaleco sin tracción, y se suspendieron los medicamentos sedantes. Posteriormente, desarrolló sepsis de origen desconocida, con cultivos negativos, la cual respondió bien a la terapia antimicrobiana. Al salir de la sedación, el paciente podía movilizar inicialmente las extremidades inferiores, y unos días después, las 4 extremidades.
Imagen de resonancia magnética ponderada en T1 en vista sagital en donde se observa un trazo de fractura a través del clivus (flecha blanca) sin migración ósea, presencia de sangrado del diploe (línea blanca punteada) y edema cerebral. También se observa dislocación occipitocervical y atlantoaxial.
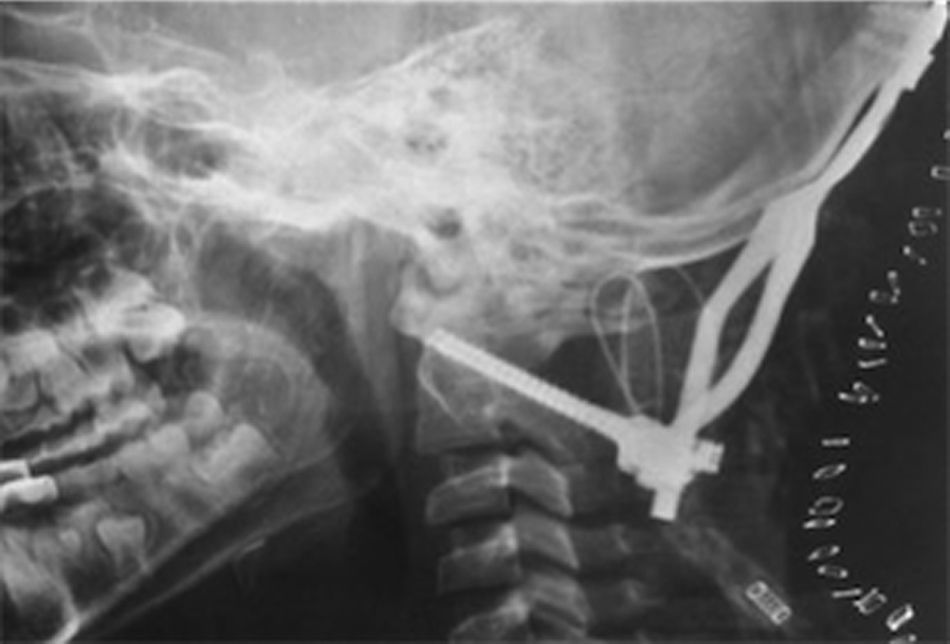
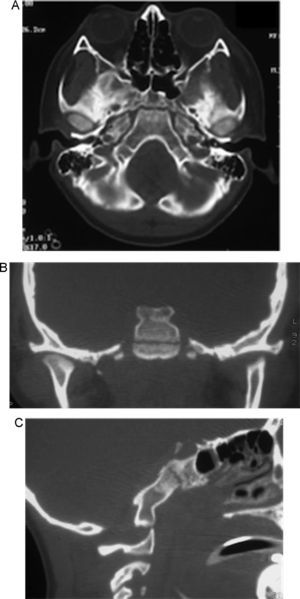
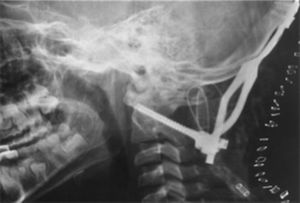
Se realizó traqueostomía por intubación prolongada. El paciente obedecía órdenes simples. Un mes posterior al traumatismo, fue intervenido quirúrgicamente con tornillos transarticulares de C1 y C2, fijación occipitocervical con placa y con injerto tricortical óseo y alambres, sin ninguna complicación (fig. 4). En los estudios de control radiológico no se demostraron zonas isquémicas o hemorrágicas. La evolución del paciente continúo favorablemente y se inició rehabilitación con buena respuesta. También se inició terapia del lenguaje, ya que el paciente era incapaz de vocalizar adecuadamente y solo balbuceaba palabras incomprensibles. Cinco semanas después de la craniectomía bilateral se realizó craneoplastia bilateral con metacrilato.
Fue dado de alta a un centro de Neuro-rehabilitación 2 meses después del accidente. Su evolución ha sido muy favorable, ha regresado a su vida normal, acude a la escuela y es autosuficiente. El lenguaje ha mejorado de forma importante y solo tiene cierta limitación a la deambulación.
DiscusiónInestabilidad atlantoaxialEl tratamiento para este tipo de lesiones está muy limitado en la población pediátrica, la mayoría de la experiencia proviene de pacientes adultos, su evolución y complicaciones. Uno de los mayores retos de la técnica quirúrgica en niños se debe a la musculatura poco desarrollada del cuello, la desproporción de la cabeza con el cuerpo y las articulaciones del complejo occipitocervical más pequeños10,11. El tratamiento más recomendado para fracturas de odontoides es el abordaje anterior cervical con fluroscopia biplanar, ya que se logra preservar en mayor cantidad los ligamentos, la rotación axial, y hay fijación atlantoaxial inmediata con un rango de fusión del 92 al 100%; las complicaciones existen en una tasa del 9.5% y se deben predominantemente por falla en el material de instrumentación. El uso de tornillos anteriores dobles para odontoides no ha demostrado una ventaja biomecánica que un solo tornillo. En la articulación atlantoaxial están involucrados 3 movimientos esenciales, flexión, extensión y rotación axial. Las técnicas de fijación se pueden dividir en rígidas y semirrígidas. En la técnica de fijación rígida se utilizan tornillos transarticulares o tornillos y barras en C1-C2. En la fijación semirrígida se utilizan alambres o cables.
Las indicaciones para realizar una artrodesis atlantoaxial dependen de la etiología, que se divide en congénita, del desarrollo o adquirida. La fijación interlaminar utilizando la técnica de injerto y cables descrita por Brooks aporta una estabilización de la rotación en el plano sagital muy efectiva. El injerto óseo impide la extensión mecánicamente. La rotación axial no está restringida, es por esto que se requiere de inmovilización externa postoperatoriamente, y está relacionado con una menor tasa de artrodesis. Este tratamiento se recomienda para pacientes con fijación de C1-C2, debido a una columna inmadura. La fijación transarticular con tornillos de C1-C2 tiene una tasa alta de estabilidad inmediata en todos los movimientos de la articulación.
Se recomienda este procedimiento en niños mayores de 9 años. Técnicamente es muy demandante y la experiencia del cirujano es un punto clave para el éxito de la cirugía. Las limitaciones en la técnica de la cirugía son principalmente por el tamaño de C2; de igual manera, existe un gran riesgo de lesionar la arteria vertebral (4.1%), es por eso que es necesario tener acceso a imágenes vasculares, ya que una arteria vertebral cabalgada es una contraindicación absoluta. La instrumentación en las masas laterales está indicada cuando la fijación transarticular no puede ser realizada debido a una variante anatómica de la arteria vertebral y xifosis torácica severa.
Fusión occipitocervicalLa indicación más común para realizar una fijación occipitocervical es la inestabilidad occipitocervical, que puede ser de etiología congénita o adquirida, como se representa en la tabla 2, propuesto por Ahmed et al.12. Werne ha estudiado la dinámica en cadáveres para determinar la fuerza necesaria para ocasionar una rotura de la membrana tectoria y el ligamento alar, que a su vez ocasione una dislocación atlantooccipital13.
Indicaciones para la fusión occipitocervical
| Congénitas | Del desarrollo | Adquiridas |
|---|---|---|
| Arcos bífidos de C1 anterior y posteriorAusencia de cóndilos occipitales | Invaginación basilar severa reductibleOs odontoidea no estableAsimilación unilateral del atlas con rotación/luxación crónica de C0 a C1 a C2 | Dislocación traumática de C0 a C1Fracturas complejas de la UCC de C1 a C2Enfermedad reumática con capacidad de ser reducidaPosterior a una descompresión transoral de la UCCEspondilitis anquilosante, seudogota, síndrome de Down e ilitis inflamatoriaSíndrome de Grisel y enfermedad crónica inflamatoriaTumores que afecten a la UCC (cordoma del clivus, plasmocitoma, osteoblastoma cordoma y neurofibromatosis)Enfermedades metastásicas que afectan a la UCC |
C: cervical; UCC: unión cráneo-cervical.
Tomado de Ahmed et al.12.
Las decisiones se deben hacer de manera individualizada, pudiéndose extender uno o 2 niveles por debajo de la inestabilidad axial de acuerdo con los hallazgos radiográficos. Se utiliza injerto de hueso para obtener una fusión definitiva. Los injertos autólogos tienen varias ventajas, siendo osteogénicos, ostoeconductivos y osteoinductivos, desapareciendo así la incompatibilidad inmunológica y el riesgo de enfermedades infectocontagiosas. La cresta ilíaca es la más utilizada quirúrgicamente en un 91%12,14,15.
Las morbilidades del sitio donador incluyen: dolor persistente el sitio de donación, mialgia, parestesias e infección local de la herida16. En la población pediátrica se observa una regeneración rápida de costillas, por lo tanto, disminuyen las morbilidades (3.7%), y existe una tasa de fusión más elevado (98.8%)17.
Hasta el momento, se ha publicado un número limitado de artículos que describen la supervivencia de un paciente con lesiones atlantoaxiales y atlantoccipitales2,18-21. En el caso que describimos, las fijaciones transarticulares y el injerto de hueso logran una favorable fijación ósea y supervivencia con mínima secuela neurológica.
Las complicaciones intraoperatorias incluyen: hemorragia venosa, lesión arterial vertebral y laceraciones durales. El sangrado ocurre mayormente durante la exposición de la masa lateral de C1 o C2, y puede ser prevenida manteniendo el plano subperióstico de disección. Las complicaciones tardías incluyen infección en la herida quirúrgica, falla en la reducción y en la fusión12.
ConclusiónLa sobrevida en las lesiones atlantoccipitales y atlantoaxiales ha mejorado, con una disminución en la tasa de mortalidad y en el incremento de supervivencia postraumática, secundaria a la mejoría de atención prehospitalaria y protocolos de traumatismo. Los equipos de urgencias deben estar familiarizados con este tipo de lesiones, para evitar retrasos en el tratamiento y las complicaciones.
La fusión intraarticular posterior ofrece resultados a largo plazo óptimos en los pacientes pediátricos. La instrumentación espinal en la población pediátrica es potencialmente complicada, ya que puede tener limitación del crecimiento, fusión a largo plazo y deformidades espinales. Los programas de neurorrehabilitación son esenciales para el desenlace de los pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Harvey B. Sarnat, MS, MD, FRCPC. Professor of Paediatrics, Pathology, (Neuropathology) and Clinical Neurosciences University of Calgary Faculty of Medicine Alberta Children's Hospital. Asistencia editorial.