La cirugía laparoscópica es una vía de acceso cada vez más usada en nuestro país. La laparoscopia ha mejorado radicalmente el postoperatorio, pues han disminuido el dolor postoperatorio, la morbilidad y la estancia hospitalaria y ha favorecido la deambulación precoz.
ObjetivosPresentar la experiencia de más de 10 años de realizar esta intervención en el Hospital La Fe de Valencia. Presentamos los resultados de las 100 primeras suprarrenalectomías laparoscópicas realizadas entre los años 1996 y 2007.
Material y métodosEstudio descriptivo prospectivo de 100 casos. Se han escogido 67 variables de interés, variables dependientes de la susceptibilidad del paciente, de los métodos diagnósticos, de la técnica quirúrgica, del cirujano, así como las complicaciones intraoperatorias y postoperatorias.
ResultadosNo hubo mortalidad en el postoperatorio inmediato. La morbilidad incluyó una neumonía nosocomial, 2 pequeñas eventraciones, 2 hematomas, 2 infecciones de la herida y otras complicaciones menores que no precisaron reintervención en ningún caso.
ConclusionesLa suprarrenalectomía laparoscópica es la técnica de elección para un diverso grupo de tumoraciones suprarrenales. Sin embargo, pensamos que esta técnica no debe realizarse fuera de unidades especializadas en cirugía endocrina.
Laparoscopic approach is widely used in our country. This technique has dramatically improved the outcome after surgery, reducing pain, morbidity, hospital stay, and promoting early patient mobilization.
ObjectiveThis study presents 10 years experience and the first 100 adrenalectomies using laparoscopy performed between 1996 and 2007 in Hospital La Fe, Valencia, Spain.
MethodsA descriptive and prospective study was designed, 100 consecutive cases were included. Sixty-seven variables were analysed; these variables were influenced by factors depending on patient susceptibility, surgical technique, surgeon, as well as in-surgery and post-surgery complications.
ResultsNone of the patients in our series died. In the follow-up, only minor complications were reported: nosocomial pneumonia (1 patient), small eventration (2 patients), haematomas (2 patients), and infection at surgery site (2 patients). None of the complications required surgery.
ConclusionsWe conclude that adrenalectomy by the laparoscopic approach could be the gold standard technique in a variety of patients with adrenal tumours. However, these should be performed within a specialised endocrinology surgery unit.
El abordaje laparoscópico se considera de elección desde hace más de 10 años en la cirugía de la enfermedad suprarrenal. Sus ventajas son conocidas: mínima incisión, permite un buen control y accesibilidad a los pedículos vasculares, reducción del tiempo de hospitalización, disminución importante del dolor postoperatorio y disminución de la morbilidad.
La selección de pacientes subsidiarios de intervención laparoscópica es fundamental. Se ha indicado la cirugía laparoscópica en el adenoma productor de aldosterona, el productor de cortisol, el feocromocitoma, los incidentalomas mayores de 4cm y las metástasis suprarrenales. Su contraindicación absoluta es el tumor maligno suprarrenal.
Esta técnica requiere una curva de aprendizaje. La disección de los vasos arteriales y venosos previa a la extracción de la glándula es imprescindible; en el lado izquierdo, la vena suprarrenal izquierda que sale de la vena renal o del tronco venoso diafragmático-suprarrenal, que suele tomarse como guía en la disección de la glándula, y en el lado derecho, la vena suprarrenal principal, rama de la cava. Los vasos arteriales de pequeño calibre son ramas directas de la aorta, de las arterias renales y de las diafragmáticas. La hemorragia intraoperatoria es la complicación más temida.
Nuestro objetivo es evaluar los resultados a corto y largo plazo de las 100 primeras suprarrenalectomías laparoscópicas realizadas en un único centro en 10 años.
Material y métodosEstudio observacional descriptivo de una serie de 100 casos. Durante 10 años se recogió a todos los pacientes suprarrenalectomizados por vía laparoscópica. No hubo límite de edad. Se respetaron las indicaciones aceptadas para esta intervención utilizando exclusivamente la vía laparoscópica.
El equipo de cirugía endocrina del Hospital La Fe de Valencia realizó todas las laparoscopias.
Criterios de inclusión:
- 1.
Suprarrenalectomía laparoscópica por el adenoma productor de aldosterona, el productor de cortisol, el feocromocitoma, los incidentalomas mayores de 4cm y las metástasis suprarrenales; comprendidas entre los años 1997–2007, e intervenidas en la Unidad de Cirugía Endocrino Metabólica del Servicio de Cirugía General y del Aparato Digestivo del Hospital La Fe de Valencia.
Los resultados se introdujeron por protocolo en la base de datos.
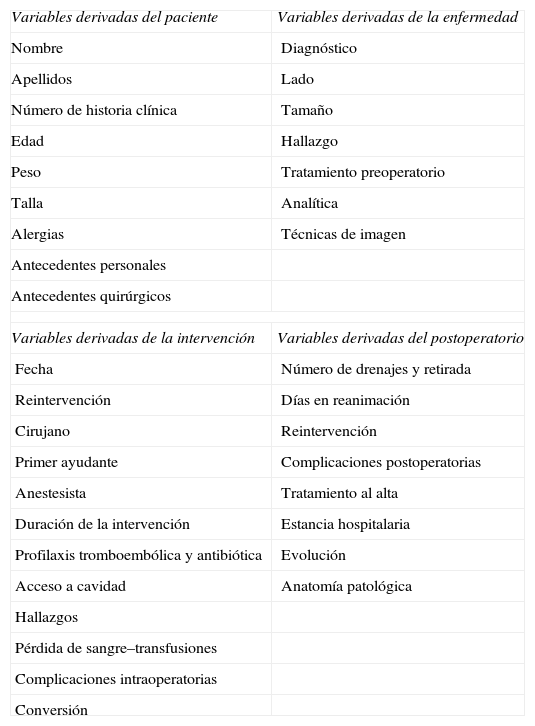
Las variables introducidas en el estudio se representan en la tabla 1.
Variables sometidas a estudio
| Variables derivadas del paciente | Variables derivadas de la enfermedad |
| Nombre | Diagnóstico |
| Apellidos | Lado |
| Número de historia clínica | Tamaño |
| Edad | Hallazgo |
| Peso | Tratamiento preoperatorio |
| Talla | Analítica |
| Alergias | Técnicas de imagen |
| Antecedentes personales | |
| Antecedentes quirúrgicos | |
| Variables derivadas de la intervención | Variables derivadas del postoperatorio |
| Fecha | Número de drenajes y retirada |
| Reintervención | Días en reanimación |
| Cirujano | Reintervención |
| Primer ayudante | Complicaciones postoperatorias |
| Anestesista | Tratamiento al alta |
| Duración de la intervención | Estancia hospitalaria |
| Profilaxis tromboembólica y antibiótica | Evolución |
| Acceso a cavidad | Anatomía patológica |
| Hallazgos | |
| Pérdida de sangre–transfusiones | |
| Complicaciones intraoperatorias | |
| Conversión | |
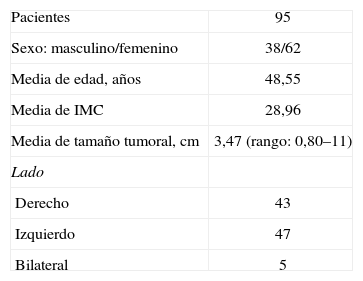
Las características preoperatorias del grupo de individuos en la serie pueden observarse en la tabla 2.
Analizamos los antecedentes médicos de cada uno de los pacientes intervenidos; destaca la presencia de 41 pacientes con hipertensión arterial, 10 pacientes con neoplasia endocrina múltiple 2A (MEN2A), 5 pacientes con cefalea, 5 pacientes diabéticos, 4 pacientes con cáncer de pulmón, 3 pacientes con cardiopatía isquémica, un paciente con cáncer de colon con metástasis hepáticas y un paciente con cáncer renal (tabla 3).
La valoración de la analítica hormonal fue decisiva para el diagnóstico. En todos los casos se solicitó un análisis hormonal completo (tabla 3).
No se utilizó el estudio de catecolaminas y metanefrinas plasmáticas1.
A continuación se detallan estos resultados en función del tipo de tumoración.
En el caso del feocromocitoma, el dato analítico que con mayor frecuencia se vio alterado fue el aumento de metanefrinas en orina, que estuvo elevado en el 100% de los casos.
Se estudió a los pacientes con síndrome de Cushing con los siguientes parámetros analíticos: cortisol libre urinario en orina de 24h y test de 1mg de dexametasona, cuyo resultado negativo confirmó la presencia de síndrome de Cushing en el 100% de los casos. El cortisol libre urinario estuvo elevado en todos los pacientes.
Para los pacientes con sospecha de hiperaldosteronismo se estudiaron los valores analíticos de disminución de la renina plasmática y el aumento de la aldosterona en sangre, y mostró un aumento de la aldosterona en los 24 pacientes (el 100% de los casos).
Finalmente, a los pacientes portadores de tumoraciones no funcionantes o metástasis, al igual que a los pacientes con otros diagnósticos, se les realizó una serie completa de análisis hormonal (tabla 3).
La enfermedad que ha provocado el mayor número de intervenciones ha sido el feocromocitoma. En segundo lugar y en igual porcentaje, el hiperaldosteronismo (síndrome de Conn) y el síndrome de Cushing, como se refleja en la tabla 5 y en la figura 1.
El equipo que realizó todas las suprarrenalectomías laparoscópicas está formado por 4 cirujanos familiarizados con la cirugía laparoscópica y expertos en este tipo de intervención.
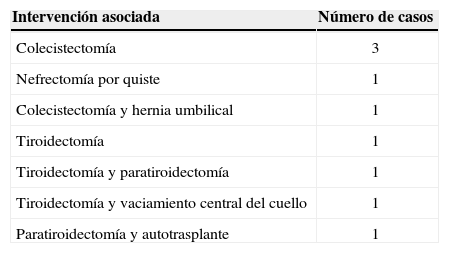
Respecto al número de intervenciones asociadas a la suprarrenalectomía laparoscópica en el mismo acto quirúrgico, destaca la colecistectomía (tabla 4).
El hallazgo de las tumoraciones suprarrenales se realizó como puede observarse en la tabla 5.
Formas de hallazgo de las tumoraciones suprarrenales
| Forma de hallazgo | |
| Estudio por HTA | 25 |
| Hallazgo casual | 23 |
| Estudio de manifestaciones del síndrome de Cushing | 14 |
| Seguimiento por MEN | 10 |
| Seguimiento por cáncer | 6 |
| HTA, cefalea y palpitaciones | 3 |
| Pubertad precoz | 1 |
HTA: hipertensión arterial; MEN: neoplasia endocrina múltiple.
Durante el proceso diagnóstico de localización, la TC fue la exploración más utilizada, realizada en 61 casos. La RMN, en segundo lugar, se solicitó en 49 ocasiones. Ambas fueron útiles en el 100% de los casos. La ecografía abdominal dio el diagnóstico en 7 de las 10 ocasiones en que se solicitó. La gammagrafía presentó captación en 33 de 42 casos. Entre otras pruebas se han solicitado 5 PET y una angio-RMN renal. En todos los pacientes con feocromocitoma se realizó un estudio isotópico con MIBC (meta-yodo-bencil-guanidina), dada su alta especificidad2. En todos los casos de metástasis se realizó una PET, ésta fue siempre positiva e identificó la metástasis suprarrenal como la única manifestación del proceso maligno.
El tratamiento preoperatorio fue individualizado para cada paciente:
- •
Feocromocitoma: siempre se administró fenoxibenzamina (dosis entre 20 y 100mg) y, si aparecía taquicardia, se añadía propranolol (40mg).
- •
Síndrome de Cushing: se añadía ketoconazol solamente en los casos con clínica florida (la dosis utilizada en pacientes mayores de 30kg era de 200mg/día en 2 dosis por vía oral).
- •
Hiperaldosteronismo: se administraba espironolactona (dosis diaria en adultos de 100–400mg).
El número de intervenciones realizadas al año ha variado: ha ascendido progresivamente desde el año 2000 (fig. 2).
La vía habitual de abordaje fue la lateral transperitoneal y la posición en decúbito lateral. Se colocaron habitualmente 4 trocares subcostales de 10mm. Se usó Optiview (Ethicon EndoSurgery®, Cincinnati, OH) o trocar de Hasson (M. H. Hasson en el año 1971) indistintamente para la introducción de la cámara. Se utilizan trocares de 10mm porque permiten la introducción de torundas que resultan útiles en la disección. Estas torundas no pueden introducirse mediante trocares de 5mm. En 13 pacientes se realizó la intervención con 3 trocares, habitualmente por lado izquierdo. En un caso se precisaron 5 trocares.
En la disección de la glándula se utilizaron inicialmente clips y bisturí eléctrico. Posteriormente se utilizó Ligasure Valleylab® (Vessel Sealing System) y Endo Clip® (Tyco Healthcare).
ResultadosSe intervino a pacientes con antecedentes quirúrgicos previos: 3 pacientes con colecistectomía previa (en 2 de ellos se realizó suprarrenalectomía derecha), 19 pacientes con cirugías ginecológicas/urológicas, 2 pacientes con suprarrenalectomía contralateral y un paciente con colectomía total asociada a resección de metástasis hepáticas.
La duración media de la suprarrenalectomía unilateral desde la inducción de la anestesia hasta la salida del paciente del quirófano es de 120min (rango: 45–180; DE: 33,091). Aproximadamente 240min para las suprarrenalectomías bilaterales (rango: 130–300; DE: 70,498). La media en el lado derecho fue de 117,62min y la media en el lado izquierdo fue de 125,52 min. En el caso de intervenciones asociadas, la duración varía en función del tipo de intervención (fig. 3).
La estancia hospitalaria media fue de 7,1 días. La mediana fue de 6 días y la moda fue de 5 días (rango: 3–26; DE: 4,319). La estancia postoperatoria fue de 5,2 días. Algunos pacientes ingresaron 2 días antes de la intervención para completar el tratamiento preoperatorio. Los pacientes con feocromocitoma pasaron 24h en la unidad de intensivos tras la intervención.
La profilaxis tromboembólica fue en todos los casos heparina de bajo peso molecular: enoxaparina (40mg por vía subcutánea durante 10 días).
La mortalidad fue del 0%.
Las complicaciones intraoperatorias se muestran en la tabla 6.
Los 2 pequeños desgarros de la cápsula del bazo no precisaron esplenectomía.
Los 2 neumotórax se drenaron en la misma intervención.
La pequeña hemorragia de una arteria diafragmática no obligó a convertir.
La situación de inestabilidad hemodinámica tuvo lugar en un feocromocitoma que obligó a convertir.
No encontramos diferencias entre el número de complicaciones en el lado derecho frente al lado izquierdo.
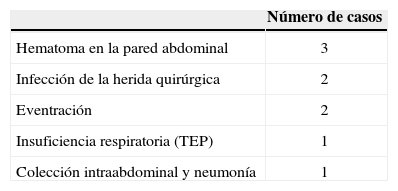
Las complicaciones postoperatorias asociadas se relatan en la tabla 7.
El tamaño medio de las tumoraciones suprarrenales extirpadas fue de 3,47cm, el tamaño mínimo fue de 0,80cm (un caso de feocromocitoma en un paciente con síndrome MEN2A) y el tamaño máximo fue de 13cm (mielolipoma). Se extirpó un quiste suprarrenal de 7cm, una metástasis de 8cm, 2 mielolipomas de 9 y 10cm, y un teratoma quístico de 11cm.
En 2 casos hubo que transfundir 2 unidades de concentrado de hematíes tras la intervención. El primero de ellos por hematoma de la pared abdominal y el segundo por anemia crónica previa a la intervención.
La tasa de conversión fue del 3%.
El primer caso en el que hubo que convertir fue en enero de 1997. Se convirtió por hemorragia intraabdominal y no precisó transfusión posterior.
El segundo caso tuvo lugar en marzo de 2004. Se trataba de un caso de metástasis de pulmón. Tras la valoración inicial, se apreció infiltración tumoral del riñón y de la vena suprarrenal.
El tercer caso tuvo lugar en abril de 2005. Se trataba de un feocromocitoma en un paciente con MEN2A. Se convirtió por inestabilidad hemodinámica.
No se ha reintervenido a ningún paciente.
DiscusiónEstamos de acuerdo con la mayoría de los autores consultados3–5 en que la suprarrenalectomía laparoscópica es un procedimiento seguro y eficaz en el tratamiento de las tumoraciones benignas de la glándula suprarrenal. Desde sus inicios en nuestro país, en 1993, con las publicaciones de autores como Fernández Cruz, esta técnica se ha ido consolidando como elección en enfermedades concretas de la glándula suprarrenal.
Coincidimos a su vez con otros autores como Strong et al6 en que es un procedimiento seguro para la resección de metástasis suprarrenales, con resultados similares en cuanto a los márgenes de resección y recurrencia local.
Existe discusión acerca del tamaño máximo de la tumoración que debe afrontarse por vía laparoscópica. Algunos autores cifran este tope en 15cm. Pensamos que el tamaño no supone en la actualidad una limitación, ya que se han resecado en nuestra serie tumoraciones de hasta 13cm (Toniato et al7).
Existe una serie de factores que es imprescindible tener en cuenta para obtener un resultado satisfactorio: es necesario una correcta selección del paciente y un preoperatorio completo actualizado. Siempre debemos contar con una analítica hormonal completa. En ningún caso debe operarse un paciente si no está completo el preoperatorio, por evidente que sea el tumor en la imagen8.
Por otro lado, hemos observado la disminución del tiempo operatorio con el número de intervenciones realizadas por cada cirujano; de los 150min iniciales en 1997 a los aproximadamente 50min en intervenciones realizadas el pasado año.
Coincidimos con Gagner et al9, Plaggemars et al10 y Smith et al11 en la vía de acceso. En nuestro centro elegimos la vía lateral transperitoneal. Esta última no supone un aumento del tiempo operatorio frente a la suprarrenalectomía abierta en cirujanos familiarizados con la técnica. Permite una visión completa de la cavidad abdominal y un fácil acceso a las estructuras vasculares.
Al igual que Wu et al12, consideramos que los cirujanos con experiencia en cirugía laparoscópica deben realizar la suprarrenalectomía laparoscópica.
Para concluir, pensamos que la suprarrenalectomía laparoscópica es un procedimiento seguro en cualquier tipo de tumor, independientemente de su producción hormonal, a excepción de los tumores malignos. Prueba de ello es la generalización progresiva de su uso.
2007: comunicación para el Congreso de la Sociedad Española de Cirugía Laparoscópica que tuvo lugar en Granada con el siguiente título: “100 primeras adrenalectomías laparoscópicas realizadas en el hospital La Fe de Valencia (1996–2007)”. Autores: D. Álvarez Martínez, A. Tuzón Segarra, M. Díaz del Río, M. F. Meseguer Anastasio, C. Sebastián y J. L. Ponce Marco.
2007: comunicación oral para la XVI Reunión Nacional de Cirugía que tuvo lugar en San Sebastián: “100 primeras adrenalectomías laparoscópicas realizadas en el hospital La Fe de Valencia (1996–2007)”. Autores: D. Álvarez Martínez, A. Tuzón Segarra, M. Díaz del Río, M. F. Meseguer Anastasio, C. Sebastián y J. L. Ponce Marco.