El diagnóstico etiológico del síndrome de defecación obstructiva (DO) requiere, entre otros, de métodos de imagen El objetivo del presente estudio es analizar y comparar descriptivamente con la exploración clínica los hallazgos de la resonancia magnética pelviana dinámica (RMPD) en pacientes con DO.
Material y métodosSe efectúa un estudio prospectivo comparativo entre la exploración física y la RMPD, analizando los resultados de forma descriptiva.
Se incluyeron 30 pacientes (2 hombres y 28 mujeres), con una mediana de edad de 60 años (rango 23-76), con sintomatología de DO a los que se efectuó anamnesis y exploración física detalladas y una RMPD. Se analizaron alteraciones funcionales (anismo) y morfológicas (rectocele, enterocele, intususcepción, etc.).
ResultadosLa exploración física no objetivó anomalías en 6 pacientes (20%). En 21 (70%) se diagnosticó un rectocele y en 2 (6,7%) un prolapso mucoso rectal. La RMPD evidenció laxitud del suelo pelviano en 22 casos (73,3%), enterocele en 4 (13,3%), sigmoidocele en 2 (6,7%), intususcepción en 8 (26,7%), prolapso mucoso rectal en 4 (13,3%), anismo en 3 (10%) y cistocele en 4 (13,3%). El rectocele fue el diagnóstico más frecuente, dándose en 26 pacientes (86,6%).
ConclusionesLa resonancia magnética ofrece una evaluación pelviana global con gran definición de los tejidos, no utiliza radiaciones ionizantes, es bien tolerada y nos aporta información complementaria para llegar al diagnóstico y plantear el mejor tratamiento en el síndrome de DO. Son necesarios estudios comparativos amplios frente a videodefecografía, considerada actualmente la técnica gold standard, que demuestren su superioridad o no respecto a esta.
The aetiological diagnosis of obstructive defaecation syndrome (ODS) requires, among others, imaging tests. The purpose of this study is to descriptively analyse and compare the findings of dynamic pelvic magnetic resonance imaging (DPMRI) with the clinical examinations in patients with ODS.
Material and methodsA prospective comparative study was made between the physical examination and the DPMRI, with a descriptive analysis of the results.
A total of 30 patients were included (2 males and 28 females), with a median age of 60 (range 23-76) years, with symptoms of ODS. An anamnesis and detailed physical examination and a DPMRI were performed on all of them. Functional (anismus) and morphological changes (rectocele, enterocele, intussusception, etc.), were analysed.
ResultsThe physical examination did not detect anomalies in 6 (20%) patients. A rectocele was diagnosed in 21 (70%) of the cases, and 2 (6.7%) a rectal mucosal prolapse. The DPMRI showed evidence of pelvic floor laxity in 22 (73.3%) cases, an enterocele in 4 (13.3%), a sigmoidocele in 2 (6.7%), intussusception in 8 (26.7%), rectal mucosal prolapse in 4 (13.3%), anismus in 3 (10%), and a cystocele in 4 (13.3%). The rectocele was the most frequent diagnosis, being given in 26 (86.6%) patients.
ConclusionsMagnetic resonance imaging provides an overall pelvic assessment with good definition of the tissues, and does not use ionising radiation, is well tolerated, and provides us with complementary information to arrive at the diagnosis, and establish the best treatment for ODS. Larger studies comparing videodefaecography (VD), currently considered the Gold Standard technique, are needed to be able to demonstrate whether it is superior or not to DPMRI.
El estreñimiento es un trastorno común en occidente1. Su etiología es multifactorial2 y su prevalencia difícil de calcular por la existencia de aspectos objetivos y subjetivos. En este sentido, Peppas et al.3 publican una prevalencia en Europa en el año 2009 del 22,3%. Entre sus causas, las más frecuentes son los malos hábitos dietéticos y evacuatorios. Descartadas las orgánicas y extracólicas, el estreñimiento funcional, definido según los criterios de Roma II4, se ha relacionado con alteraciones de la motilidad intestinal y con disfunciones en el suelo pelviano que provocan defecaciones obstructivas (DO), asociadas o no a una alteración anatómica de la zona1.
La forma de presentación clínica de la DO en la que no existe alteración anatómica se denomina anismo5. Por otra parte, existe una serie de alteraciones anatómicas que también son causa de DO. Entre estas se encuentran: el rectocele, enterocele, sigmoidocele, intususcepción interna rectal, prolapso rectal y descenso perineal patológico.
El diagnóstico se realiza principalmente mediante anamnesis y exploración física detallada, así como empleando pruebas de imagen1. La videodefecografía (VD), aunque no disponible en todos los centros, es la técnica más utilizada. Es un método radiológico dinámico en el que se evalúan las alteraciones funcionales y/o estructurales del ano-recto y del suelo pelviano durante el reposo y las maniobras de contención y defecación en sedestación. Sus principales limitaciones son que únicamente ofrece imágenes en el plano lateral, es observador dependiente, no permite evaluar los tejidos vecinos y utiliza radiaciones ionizantes6. La resonancia magnética pelviana dinámica (RMPD) obtiene la misma evaluación diagnóstica que la VD, permitiendo además una evaluación global de la anatomía del suelo pelviano mediante una adquisición multiplanar. No utiliza radiaciones ionizantes ni es observador dependiente. Entre sus inconvenientes se encuentra la posición en decúbito supino del paciente y la aún menor disponibilidad de esta técnica6,7.
El objetivo del presente estudio es analizar y comparar descriptivamente con la exploración clínica, los hallazgos de la RMPD en pacientes con DO.
Material y métodosSe efectúa un estudio prospectivo comparativo entre la exploración física y la RMPD, analizando los resultados de forma descriptiva.
Desde mayo de 2008 hasta junio de 2010 se incluyeron prospectivamente 30 pacientes, 28 mujeres y 2 hombres, de una mediana de edad de 60 (rango 23-76) años, con sintomatología de DO según criterios de Roma II4 (tabla 1).
Criterios diagnósticos de estreñimiento funcional (criterios de Roma II)
| Requieren durante al menos 12 semanas de la existencia de 2 o más de los siguientes criterios |
| 1. Excesivo esfuerzo defecatorio en más de una cuarta parte de las deposiciones |
| 2. Heces abultadas o duras en más de una cuarta parte de las deposiciones |
| 3. Sensación de evacuación incompleta en más de una cuarta parte de las deposiciones |
| 4. Sensación de bloqueo u obstrucción anorrectal |
| 5. Maniobras manuales para facilitar más de una cuarta parte de las deposiciones |
| 6. Menos de 3 deposiciones por semana |
Fuente:Thompson et al.4
Se realizó una anamnesis detallada.Se preguntó sobre la duración del estreñimiento, la existencia o no de sintomatología asociada, la necesidad de recurrir a maniobras digitales para la evacuación, los antecedentes médicos y obstétricos de interés y la historia de cirugía abdomino-perineal previa.Se exploró a los pacientes mediante inspección anal, tacto rectal y anuscopia, evaluando lesiones orgánicas, descenso perineal, existencia de rectoceles, prolapsos, anismo etc.En determinados casos se solicitaron pruebas complementarias para descartar causas de estreñimiento (perfil analítico, tiempo de tránsito cólico, enema opaco, rectosigmoidoscopia, etc).
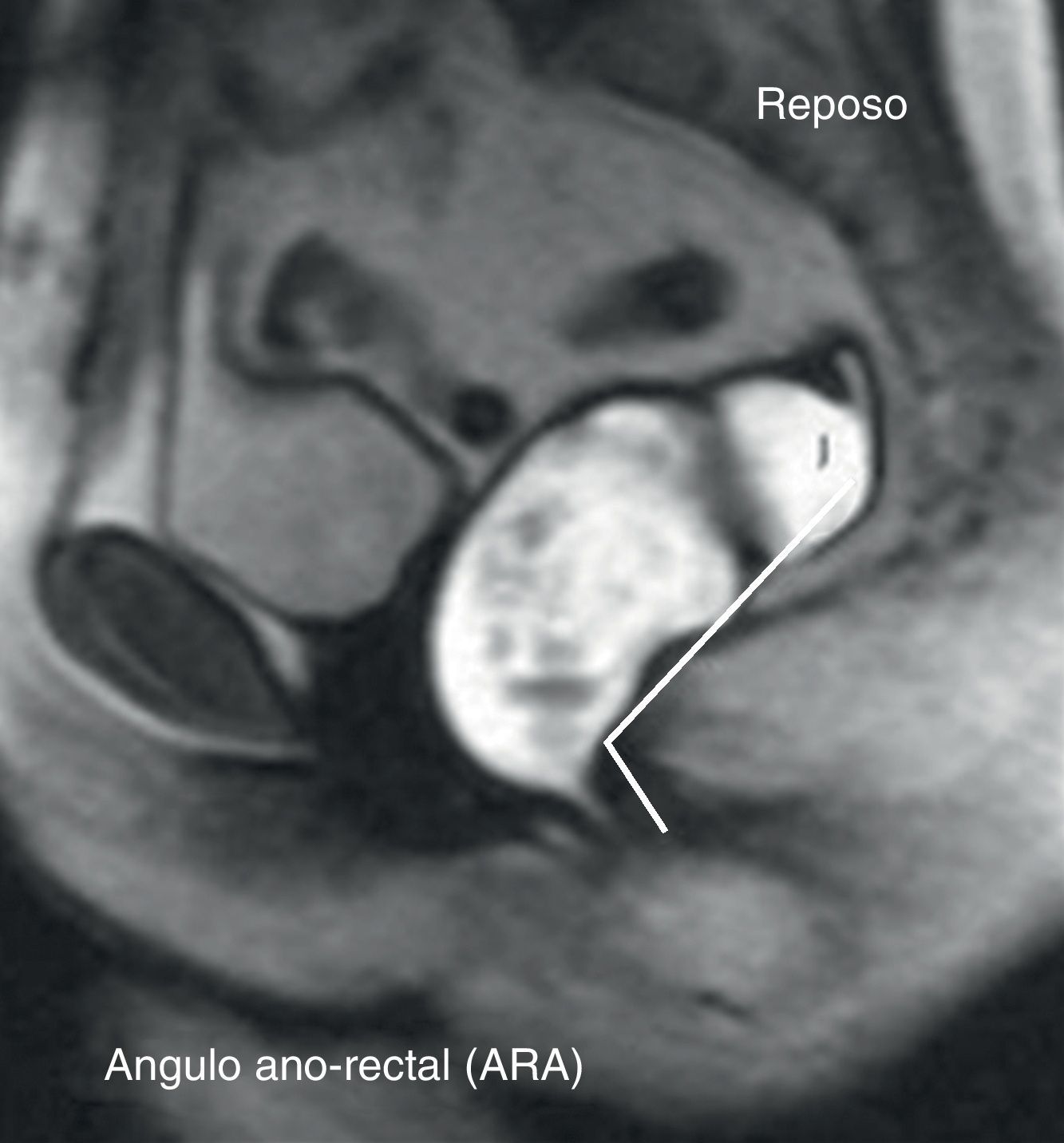
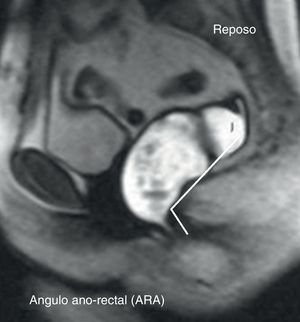
La RMPD se realizó con un equipo de configuración cerrada Siemens Magnetom Sonata 1,5T (Siemens Medical, Malvern, Pensilvania, EE. UU.). Como preparación, se administró un enema de 250cc de agua 2-4h antes del estudio. El enema para la exploración consistió en 400g de sulfato de bario, 100g de puré de patata, 7ml de gadolinio-DTA y agua hasta completar 450ml. Con el paciente en decúbito supino, se utilizaron secuencias en tiempo real de estado estable (TrueFISP) en reposo, contracción y defecación. Los parámetros de estudio fueron la línea sacro-púbica (LSP) definida como la línea recta que conecta el borde antero-inferior del pubis con la unión de los cuerpos vertebrales S5-CX1; el descenso del suelo pélvico (DSP) o distancia desde el margen anal externo a la LSP con un ángulo de 90°, y el ángulo ano-rectal (ARA), formado por un eje que pasa posterior al canal anal y el músculo puborrectal con vértice en la línea pectínea (fig. 1). Hemos definido como hallazgos patológicos en el estudio por RMPD los referidos en la tabla 2.
Definición de hallazgos patológicos por resonancia magnética pelviana dinámica
| Digitación: cuando la defecación es incompleta o no se produce al primer intento, se pide al paciente que recurra a maniobras manuales y se evalúa su impacto en el acto evacuatorio |
| Laxitud del suelo pélvico: disminución en la longitud de la línea DSP durante la contracción y defecación. El valor de DSP en individuos sanos en reposo es de 4-5cm y experimenta una variación mínima en contracción y defecación11 |
| Rectocele: se evalúa la profundidad de la protrusión a través de la línea imaginaria que pasa a través del septo recto-vaginal. Su significado clínico depende de: tamaño (generalmente patológicos los superiores a 2cm), retención de contraste y necesidad de digitación |
| Enterocele/sigmoidocele: herniación de asas de intestino delgado/sigma en un fondo de saco de Douglas profundo |
| Intususcepción/prolapso rectal: invaginación interna de todas las capas de la pared rectal sin sobrepasar el canal anal. Una vez sobrepasado este, se denomina prolapso rectal |
| Anismo: contracción o falta de relajación del músculo puborrectal durante la defecación. Objetivable en la medición del ARA que no aumenta entre 15-20° durante la defecación como ocurre en la población sana11 |
| Cistocele: descenso del suelo de la vejiga con prolapso de la pared vaginal tomando como referencia la LSP |
ARA: ángulo anorrectal; DSP: descenso del suelo pélvico; LSP: línea sacro-púbica; RMPD: resonancia magnética pelviana dinámica.
Para el análisis estadístico se utilizó el programa informático SPSS® versión 15.0 para Windows (SPSS Inc., Chicago, IL, EE. UU.). Las variables estudiadas se expresan con la mediana como medida de tendencia central y el rango como medida de dispersión.
ResultadosAnamnesis y exploración físicaEn todos los casos la sintomatología fue de DO. La mediana de duración de los síntomas fue de 3 años (1-10). En 18 de los pacientes (67,7%) se recogieron antecedentes médicos de interés. Entre ellos, los más frecuentes fueron: incontinencia urinaria 6 (22,2%), depresión 5 (18,5%) y fibromialgia 2 (7,4%). Antecedentes quirúrgicos abdómino-pélvicos se presentaron en 15 (55,6%) casos. La mediana de partos fue de 2 (0-5). De los 17 (56,7%) pacientes que presentaban síntomas asociados al estreñimiento los más frecuentes fueron: tumoración vaginal 7 (23,3%), rectorragia 3 (10%), dolor perineal 6 (20%) y prurito 1 (3,3%). Hasta 16 (55,2%) pacientes recurrían a maniobras digitales para facilitar la evacuación.
La exploración física fue negativa en 6 (20%) de los pacientes. Sin embargo, en 21 (70%) se diagnosticó un rectocele, en 2 (6,7%) un prolapso mucoso rectal y en uno (3,3%) una intususcepción.
Resonancia magnética pelviana dinámicaLa RMPD fue bien tolerada en todos los casos. La defecación completa al primer intento únicamente se dio en 3 de los pacientes (10%), siendo incompleta en los restantes. Hubo que recurrir a maniobras digitales para facilitar la evacuación en 22 de los casos (73,4%).Se consiguió mediante estas maniobras la defecación completa únicamente en 5 de todos los pacientes (16,7%). Se evidenció laxitud del suelo pélvico en 22 casos (73,3%), enterocele en 4 (13,3%), sigmoidocele en 2 (6,7%), intususcepción en 8 (26,7%), prolapso mucoso rectal en 4 (13,3%), anismo en 3 (10%) y cistocele en 4 (13,3%). El rectocele fue el diagnóstico más frecuente, dándose en 26 pacientes (86,6%). La mediana de tamaño de estos fue de 31 mm (0-64). La mediana del ARA fue de 109,5° (rango 68-144) y 123° (rango 89-151) en contracción y defecación respectivamente.
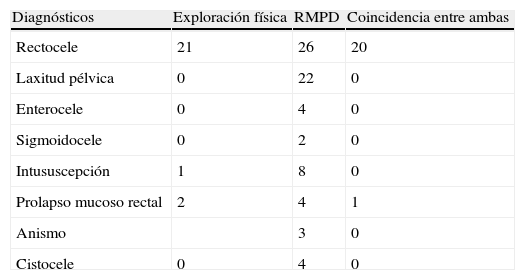
Comparación descriptiva entre exploración física y resonancia magnética pelviana dinámicaDe los 21 rectoceles identificados en consulta, la RMPD diagnosticó 20, no coincidió con uno y además evidenció 6 casos más inadvertidos en la exploración física. Uno de los 2 prolapsos diagnosticados en consulta no lo fue por resonancia. La RMPD no corroboró la existencia de la intususcepción sospechada clínicamente. En los 6 pacientes en los que la exploración física fue negativa, la RMPD aportó 13 diagnósticos: 4 rectoceles (30,8%), 4 laxitudes pélvicas (30,8%), 2 intususcepciones (15,4%), 2 prolapsos mucosos (15,4%) y un cistocele (7,7%). Y en los 24 casos restantes, la RMPD visualizó 22 rectoceles (36,7%), 18 laxitudes (30%), 6 intususcepciones (10%), 4 enteroceles (6,7%), 3 anismos (5%), 3 cistoceles (5%), 2 sigmoidoceles (3,3%) y 2 prolapsos mucosos (3,3%) (tabla 3). En 28 casos (93,3%) la RMPD añadió nuevos diagnósticos no objetivados por exploración física.
Diagnósticos por exploración física, resonancia magnética pelviana dinámica y coincidencia entre ambas
| Diagnósticos | Exploración física | RMPD | Coincidencia entre ambas |
| Rectocele | 21 | 26 | 20 |
| Laxitud pélvica | 0 | 22 | 0 |
| Enterocele | 0 | 4 | 0 |
| Sigmoidocele | 0 | 2 | 0 |
| Intususcepción | 1 | 8 | 0 |
| Prolapso mucoso rectal | 2 | 4 | 1 |
| Anismo | 3 | 0 | |
| Cistocele | 0 | 4 | 0 |
RMPD: resonancia magnética pélvica dinámica.
La defecación representa una serie compleja de actividades neurales y musculares en las que tanto el sistema nervioso central como el autonómico intervienen sobre el músculo liso y estriado8. Cuando estos mecanismos fallan se pueden desencadenar 2 situaciones patológicas: el estreñimiento y la incontinencia.
El síndrome de DO es un tipo de estreñimiento funcional distal ocasionado por una alteración anatómica o funcional del suelo pelviano9. Entre las causas orgánicas, la más frecuente es el rectocele, habitualmente en grados menores, u oligosintomáticos, por lo que será un hallazgo casual en la mayoría de las ocasiones. Pero dicho síndrome puede estar también motivado por una alteración funcional del suelo pelviano (anismo)1.
En nuestra serie el síndrome de DO fue más frecuente en la población femenina de mediana-mayor edad, y el hallazgo clínico y por pruebas de imagen más frecuente fue el rectocele.
La sintomatología referida habitualmente por estos pacientes es la de excesivo esfuerzo defecatorio, sensación de evacuación incompleta y/o bloqueo u obstrucción anorrectal, asociado en algunas ocasiones al empleo de maniobras manuales para facilitar las deposiciones4. Más de la mitad de los pacientes interrogados en la primera visita referían la necesidad de digitación para evacuar. En nuestra serie, cuando los pacientes consultan por DO el cuadro es de un largo tiempo de evolución. Para la orientación diagnóstica es fundamental la realización de una buena anamnesis y exploración clínica.Pero para el diagnóstico definitivo se hace casi imprescindible el empleo de pruebas de función anorrectal.De estas, la proctografía es la más importante. Se trata de técnicas de imagen que permiten el estudio de los mecanismos de la continencia y de la defecación desde un punto de vista dinámico. Sus 2 pilares fundamentales son la VD y la RMPD.
La VD fue descrita por Kerremans en 1952 y posteriormente popularizada por Mathieu6. Desde entonces, ha sido la técnica de imagen más empleada y en la actualidad aún es considerada la mejor prueba de imagen para el estudio dinámico de las distintas fases de la defecación10,11. Se trata, también, de una prueba fácil de realizar, más disponible que la RMPD y con una buena relación coste efectividad6.Pero no está exenta de limitaciones. Es observador dependiente12 y proporciona imágenes únicamente en el plano lateral. Además, utiliza radiaciones ionizantes13,14 con una dosis importante, pero no extrema, como publican Goei et al.15 en un estudio sobre 67 pacientes. No es capaz de evaluar con precisión los tejidos blandos, y puede producir un condicionamiento psicológico para el paciente, que debe realizar las maniobras defecatorias sin intimidad, lo que puede dificultar la evacuación normal del contraste y motivar falsos diagnósticos1,16.
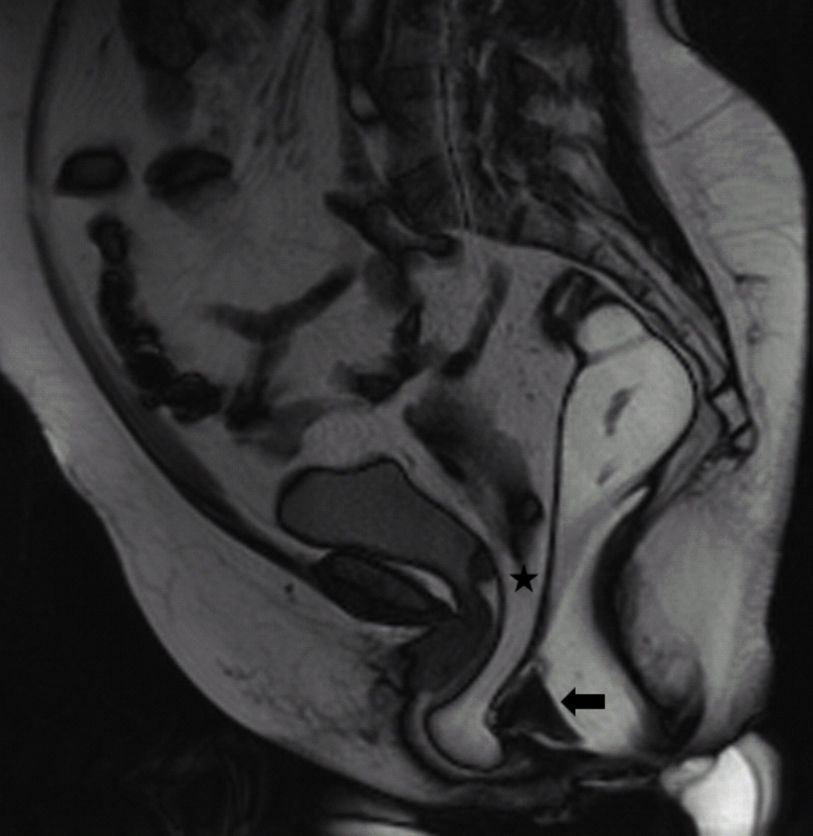
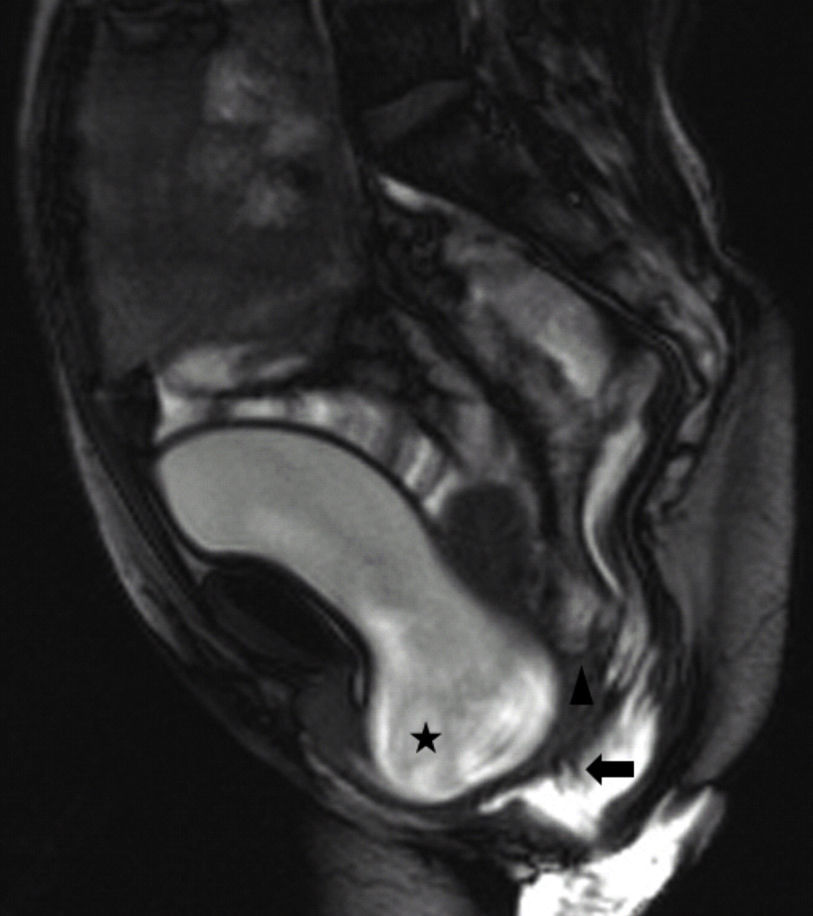
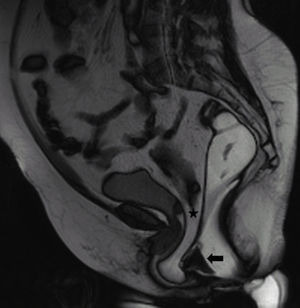
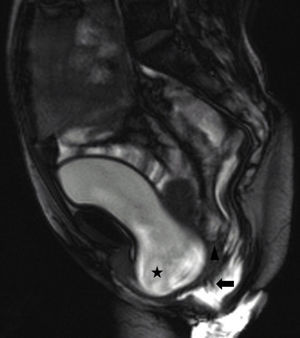
La defecografía por resonancia magnética o RMPD se comenzó a utilizar en 1993, y desde entonces, se ha ido popularizando por las ventajas que ofrece6. Permite una correcta evaluación morfológica, mostrándonos estructuras que por su densidad no podríamos valorar en un estudio convencional (fig. 2) y funcional del área anorrectal así como de las estructuras que la rodean17. A diferencia de la VD, permite evaluar de forma simultánea los 3 compartimentos del suelo pelviano ofreciendo un diagnóstico global como se objetiva en la fig. 3. Además ofrece adquisiciones multiplanares18. A diferencia de la VD, no emplea radiaciones ionizantes y tampoco es una prueba observador dependiente. Como inconvenientes destacan su mayor coste y menor disponibilidad de equipos entrenados, ya que sistemas de configuración cerrada de resonancia magnética encontramos en todos los hospitales de referencia donde habitualmente se trata la DO2,6. En nuestro centro realizamos la RMPD en un sistema de configuración cerrada lo que obliga a realizar la prueba con el paciente en decúbito supino. Aunque la defecación fisiológica se realiza en sedestación y las fuerzas gravitatorias son distintas18 existen varias publicaciones que no encuentran diferencias significativas entre la resonancia magnética en posición supina y la defecografía mediante fluoroscopia en posición sentado5–7,12, aunque estos artículos cuentan con poca evidencia científica por el escaso número de pacientes que incluyen y el tipo de estudio estadístico que aplican. Existen sistemas de resonancia magnética abiertos que permiten realizar la prueba en sedestación19,20. Pero su disponibilidad es muy limitada, ya que se trata de equipos costosos21. Además, de nuevo, no existen suficientes estudios concluyentes en la literatura actual que aborden las ventajas de la realización de la prueba en un sistema abierto de resonancia magnética en comparación con un sistema cerrado.
Son 3 los parámetros habitualmente estudiados en la RMPD. La LSP sirve como referencia radiológica22. La medición del ARA, así como los otros parámetros, es más precisa por RMPD, ya que se trazan las líneas directamente sobre las estructuras anatómicas, y no por su lugar teórico como ocurre, en gran medida, en la VD. Este ángulo en reposo mide 108-127° y sufre una variación de 15-20°durante la maniobra de Valsalva y defecación cerrándose y abriéndose respectivamente11. El DSP lo empleamos para el diagnóstico de la laxitud pelviana. Este mide aproximadamente 4-5cm de longitud en reposo y su variación durante la contracción y defecación es mínima en individuos sanos11.
En nuestra serie todos los pacientes toleraron bien la prueba y, aunque no se preguntó sistemáticamente, la mayoría refirieron que el hecho de estar en una unidad cerrada de resonancia magnética les produjo poco condicionamiento psicológico.Si es preciso, pedimos a los pacientes que realicen maniobras digitales para facilitar la evacuación y observamos en cuáles son efectivas. Esto adquiere relevancia a la hora de plantear un posible tratamiento quirúrgico.
Solo uno de los 2 prolapsos diagnosticados por clínica no lo fue por RMPD, probablemente por la dificultad que en algunas ocasiones se puede plantear para objetivar un prolapso exteriorizado en decúbito supino. La RMPD no corroboró la existencia de la intususcepción sospechada clínicamente. Pensamos que el caso de la intususcepción se trató de un error de exploración física, ya que su diagnóstico en este ámbito resulta, en la mayoría de ocasiones, poco valorable. En 28 casos (93,3%) la RMPD aportó además nuevos diagnósticos no objetivados por exploración física (laxitud del suelo pélvico, cistocele, enterocele, anismo…). Aunque debemos ser cautos por la escasa potencia estadística de nuestros resultados. Estos datos, a priori en el contexto de un estudio descriptivo, muestran una buena concordancia, además del aporte de información extra y objetiva, entre la exploración física y la RMPD.
Son muy pocos los artículos comparativos entre diagnóstico por RMPD y VD en las alteraciones de la continencia y la defecación publicados en la literatura mundial. No existe ningún trabajo en España. Los más relevantes entre otros10,17 son el publicado por el grupo de Wexner en 2001 comparando 22 pacientes2 y el del Hospital St Mary's de Londres en 200413. En estos se concluye que la RMPD puede considerarse una alternativa a la VD con resultados comparables pero con un nivel de evidencia bajo. Por este motivo la mayoría de nuestros pacientes fueron sometidos también a una VD. Los resultados de esta prueba no se redactan en este artículo por formar parte de un estudio comparativo de pruebas diagnósticas que estamos llevando a cabo en la actualidad.
ConclusiónLa resonancia magnética ofrece una evaluación pelviana global con gran definición de los tejidos, no utiliza radiaciones ionizantes, es bien tolerada, y nos aporta información complementaria para llegar al diagnóstico y plantear el mejor tratamiento en el síndrome de DO. Son necesarios estudios comparativos amplios frente a VD, considerada actualmente la técnica gold standard, que demuestren su superioridad o no respecto a esta.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.