La apendicitis epiploica representa una entidad clínica relativamente infrecuente dentro del diagnóstico diferencial del abdomen agudo. El cirujano general con actividad en el servicio de urgencias debe conocer esta enfermedad, probablemente infradiagnosticada, a fin de evitar errores diagnósticos y terapéuticos que incrementarían de forma innecesaria la morbilidad y estancia hospitalarias. Presentamos nuestra experiencia con 3 casos de apendicitis epiploica diagnosticados mediante tomografía computarizada, en el Servicio de Urgencias del Hospital Universitario de Bellvitge (Barcelona, España), que evolucionaron favorablemente con la aplicación de un manejo conservador.
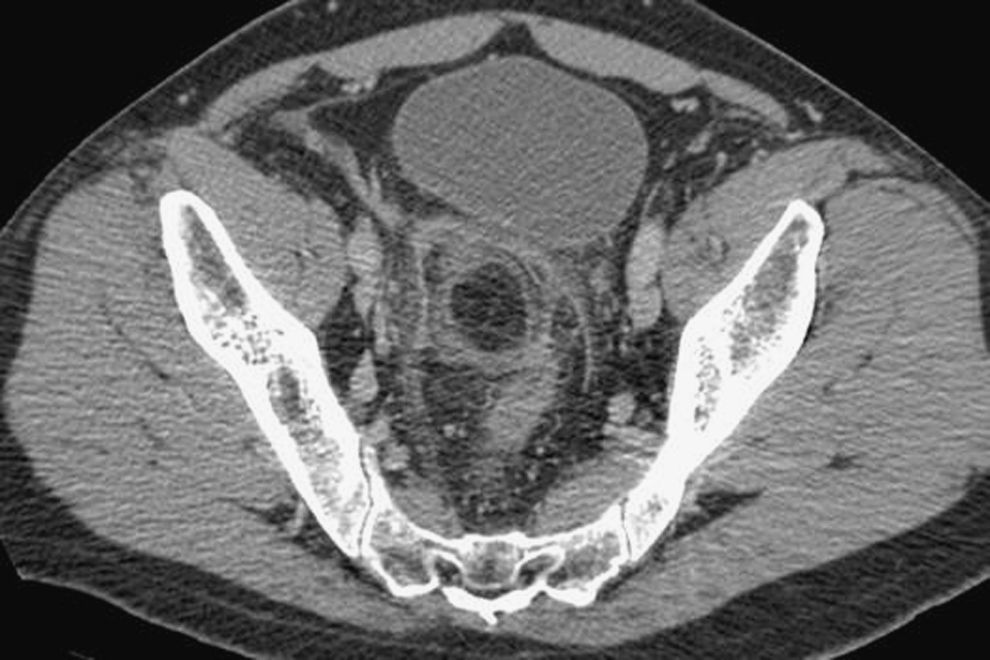
Durante el periodo febrero-agosto de 2008 se atendieron 3 casos de apendicitis epiploica (2 varones y 1 mujer). La media de edad era 50,6 (intervalo, 35–66) años. Todos los pacientes referían dolor abdominal localizado en la fosa ilíaca izquierda, sin fiebre, náuseas, vómitos ni alteraciones del ritmo deposicional concomitantes, con una media de tiempo de evolución de los síntomas de 2,6 (intervalo, 1–5) días. Ningún paciente presentaba leucocitosis (cifra media de leucocitos, 8,03×109±0,8leucocitos/l) ni otros datos analíticos relevantes. La radiografía abdominal y el sedimento de orina resultaron normales en los 3 casos. En todos los pacientes se practicó una tomografía computarizada multidetector (TCMD) con contraste intravenoso que evidenció una masa hipodensa (densidad grasa) bien delimitada, adyacente al colon descendente-sigma, en relación con infiltración de la grasa circundante y engrosamiento del peritoneo parietal, compatible con apendicitis epiploica. En los 3 pacientes se optó por un manejo conservador, con buena evolución clínica posterior, y recibieron el alta hospitalaria en menos de 3 (media, 2,3±0,5) días.
La apendicitis epiploica (AE) (epiploic appendagitis, epiploítis aguda o hemorrágica, epiplopericolitis, infarto graso focal intraabdominal) se define como un proceso inflamatorio que afecta a los apéndices epiploicos1,2. Los apéndices epiploicos, descritos por Vesalio en 1543, son formaciones de grasa pediculadas y móviles, de 0,5–5cm de longitud, rodeadas por peritoneo visceral y ancladas a dos cintas longitudinales (anterior y posterior) que discurren desde el ciego hasta el sigma (50–150 apéndices en total, más frecuentes y mayores en el colon izquierdo)1–4. Poseen una vascularización terminal (1–2 arteriolas y 1 vénula) y su función no ha sido aún esclarecida, aunque se barajan distintas teorías (depósito sanguíneo, barrera inmunitaria, reserva energética grasa, función absortiva, soporte flexible del colon, etc.)1,4. La primera descripción clínica del cuadro la realizó Tomellini en 1904, y Danielson describió en 1986 sus características tomográficas3,4. La AE representa una causa poco frecuente de abdomen agudo, con una prevalencia real desconocida pero estimada en torno al 2–8% de todos los pacientes con sospecha clínica de diverticulitis aguda1,3,5. Suele presentarse en varones (70–85%) en la cuarta-quinta década de la vida1,3–6. Conceptualmente, podemos distinguir dos mecanismos fisiopatológicos en la AE: torsión del pedículo a lo largo de su eje longitudinal o trombosis venosa espontánea (AE primaria) y AE secundaria a la inflamación de órganos adyacentes (diverticulitis, apendicitis, colecistitis, pancreatitis, salpingitis…)1,2. Ambos mecanismos implicarían una alteración de la circulación intraapendicular con infarto (isquémico y/o hemorrágico) del apéndice y necrosis grasa, con posibilidad de convertirse en una masa calcificada o fibrótica residual (incluso un cuerpo libre intraabdominal)1,4. Entre los factores de riesgo de AE citados en la literatura, cabe destacar: obesidad, hernia abdominal, pérdida brusca de peso, ejercicio físico intenso, transgresión dietética, etc.2,3.
El cuadro clínico típico de la AE primaria está constituido por dolor abdominal inespecífico, brusco, continuo e intenso, de menos de una semana de evolución, localizado «a punta de dedo» en el cuadrante inferior izquierdo (el 73–93% de los casos), no migratorio (aunque puede modificarse con los cambios posturales), con posibilidad de defensa abdominal1,2,4,6–8. Menos frecuentemente, el dolor puede localizarse en la fosa ilíaca derecha (7–21%) o el epigastrio/mesogastrio (2–5%)4. Se detecta una masa palpable en el 10–30% de los casos4. Típicamente, el paciente permanece afebril (febricular en el 3–15% de los casos) y no presenta leucocitosis (tan sólo en 5–7% de los casos)1,3–5. Náuseas, vómitos, anorexia y/o alteraciones del ritmo deposicional son infrecuentes (menos del 13% de los casos)4,9. La inespecificidad de los síntomas y las pruebas complementarias básicas (analítica y radiología simple) no permite una diferenciación definitiva entre AE primaria, diverticulitis aguda, apendicitis aguda o, incluso, colecistitis aguda1,3,7,10.
La tomografía computarizada y, en menor medida, la ecografía abdominal son las dos técnicas radiológicas más útiles para el diagnóstico de esta entidad2,9. Las características ecográficas de la AE son las siguientes: masa oval hiperecoica, lobulada, no compresible, rodeada por un anillo periférico hipoecoico (el 60% de los casos), con aumento de ecogenicidad de la grasa circundante y ausencia de flujo central (eco-Doppler)1–3. La TCMD, cada vez más empleada en el diagnóstico diferencial del abdomen agudo, es la prueba más sensible para su diagnóstico, con las siguientes características: masa oval hipodensa pediculada<5cm de diámetro, en situación anterior/anterolateral al colon (colon descendente-sigma en el 66–90% de los casos), con centro o líneas centrales hiperdensas (el 43–54% de los casos), rodeada de un anillo periférico hiperdenso («signo del anillo») y en relación con infiltración de la grasa circundante y engrosamiento del peritoneo parietal vecino (figs. 1 y 2)1,2–5,7,10. Los hallazgos radiológicos desaparecen progresivamente, con su completa resolución a los 6 meses3,5. Dentro del diagnóstico diferencial de la AE, en virtud de la TCMD, hemos de incluir: diverticulitis aguda, apendicitis aguda, infarto omental, mesenteritis esclerosante, tumores de contenido graso y tumores/metástasis del mesocolon3,5.
La AE primaria es una enfermedad autolimitada, con resolución espontánea de los síntomas en menos de 2 semanas2,4. Las complicaciones (raras) descritas en la literatura incluyen adherencias, absceso local, oclusión intestinal y peritonitis1. El tratamiento de la AE primaria resulta controvertido, aunque la actitud habitualmente recomendada consiste en un manejo conservador con antiinflamatorios no esteroideos y analgésicos orales durante 7-10 días, reservando la cirugía para los casos complicados o con mala evolución clínica1,2,4,5,7,9,10. Algunos autores han observado una tendencia ocasional a la recurrencia de los síntomas1,3,4. El tratamiento antibiótico no está indicado de forma sistemática2,3,6,8. Las escasas series disponibles hasta la fecha confirman la eficacia del tratamiento no quirúrgico —con tasas de éxito del 97–100%—, que posibilita el alta precoz (1–4 días) e incluso un manejo exclusivamente ambulatorio2,4–6,8. Las series de Horvath et al7 (55 casos de AE) y Singh et al4,5 (50 casos) confirman la buena evolución clínica de la AE primaria mediante un manejo conservador (eficacias del 98 y el 100%, respectivamente). Específicamente, en la serie de Singh et al5, el 64% de los casos fueron manejados en régimen ambulatorio y el 36% mediante ingreso hospitalario, y recibieron el alta en menos de 24h. Por otra parte, hemos de recordar que el diagnóstico de esta entidad se realiza frecuentemente de forma intraoperatoria, durante el transcurso de una cirugía urgente por abdomen agudo1,10. En caso de intervención quirúrgica, el tratamiento consiste en la exéresis (laparoscópica o laparotómica) del apéndice epiploico1. La introducción progresiva de técnicas de imagen avanzadas en el diagnóstico diferencial del abdomen agudo ha posibilitado el diagnóstico precoz de múltiples enfermedades susceptibles de tratamiento conservador, entre ellas la AE y el infarto omental.
La apendicitis epiploica es una enfermedad relativamente infrecuente dentro del diagnóstico diferencial del abdomen agudo. La sospecha clínica y los estudios de imagen (TCMD) pueden evitar errores diagnósticos y terapéuticos que incrementarían de forma innecesaria la morbilidad y la estancia hospitalarias en estos pacientes. El manejo conservador resultó eficaz en los 3 casos descritos en este artículo.