Introducción. El objetivo de este trabajo es analizar los resultados del tratamiento quirúrgico radical del carcinoma de vesícula biliar.
Pacientes y métodos. Desde 1996 a 1999 han sido intervenidos con intención curativa 12 pacientes afectados de carcinoma de vesícula biliar. En 10 casos se trataba de un hallazgo incidental después de una colecistectomía simple. La intervención quirúrgica propuesta fue linfadenectomía del hilio hepático con segmentectomía IVb y V. La resección de la vía biliar se incluyó en función de los hallazgos intraoperatorios.
Resultados. La estadificación pTNM definitiva fue: estadio I en 2 casos, estadio II en 2 casos, estadio III en 5 casos y estadio IV en 3 casos. No hubo mortalidad postoperatoria. En 5 pacientes no se produjo ninguna complicación. La estan cia mediana fue de 10,5 días. La supervivencia actuarial a los 32 meses es del 61%. La supervivencia según el grado de invasión ganglionar fue significativa (p = 0,005), estando vivos todos los pacientes pN0.
Conclusiones. En los tumores incidentales la reintervención es obligatoria en los tumores pT2-3 y pN1. No obstante, si no se puede garantizar un margen de resección de vesícula no invadido, o bien el tumor se extiende hasta la capa muscular (pT1b), es mejor reintervenir a estos enfermos. La actitud terapéutica en los pT4 y pN2 debe ser paliativa. La reintervención de estos pacientes debería llevarse a cabo en centros con especial dedicación a cirugía hepatobiliopancreática para disminuir la morbimortalidad.
Introducción
El carcinoma de vesícula biliar (CVB) es uno de los tumores más agresivos del aparato digestivo1. Es un tumor relativamente raro que suele presentarse habitualmente con una sintomatología inespecífica hasta estadios avanzados, cuando la ictericia y el síndrome tóxico son evidentes2. El diagnóstico en estadios precoces es difícil porque los métodos más habituales de imagen (ecografía y TAC) son poco sensibles e inespecíficos3. La mayoría de CVB se acompañan de colelitiasis pero, puesto que se trata de una enfermedad con una altísima prevalencia, no sirve para establecer el diagnóstico precoz del tumor4.
Debido a todo ello, la mayoría de CVB se diagnostican en estadio avanzado y las posibilidades terapéuticas son muy bajas5. Cuando el CVB se descubre en el curso de una colecistectomía por litiasis biliar, el tratamiento es controvertido, puesto que se han obtenido supervivencias prolongadas con colecistectomía simple en algunos tumores en estadio pT1 de la clasificación de la UICC6,7. La radioterapia y quimioterapia son inefectivas8 y la cirugía radical con linfadenectomía es el úni-co tratamiento con posibilidades de supervivencia a largo plazo7,9,10. Puesto que la morbilidad y la mortalidad de este tipo de cirugía pueden ser elevadas no están claras las indicaciones quirúrgicas en el CVB incidental11. La técnica quirúrgica puede incluir diversos tipos de resección hepática e incluso la resección del duodeno y de la cabeza del páncreas12. Existen pocas publicaciones sobre resultados y la mayoría de series quirúrgicas son de países orientales7,10,13.
El objetivo de este trabajo es analizar los resultados del tratamiento quirúrgico radical del CVB en una unidad especializada en cirugía hepatobiliopancreática. Se evalúan principalmente la morbilidad, la mortalidad, la estadificación histopatológica y su impacto sobre la supervivencia.
Pacientes y métodos
Desde diciembre de 1996 a octubre de 1999 han sido intervenidos con intención curativa 12 pacientes afectados de CVB. En 10 casos se trataba de un hallazgo incidental después de una colecistectomía simple por colelitiasis simple o complicada. En 2 casos la presentación fue con ictericia obstructiva y el diagnóstico se sospechó preoperatoriamente. Cinco pacientes procedían de otros hospitales, donde se había realizado la colecistectomía simple. Se trataba de 5 varones y 7 mujeres, con una edad media de 61,8 ± 9 años.
En los 10 pacientes con CVB incidental, la colecistectomía previa se había llevado a cabo por vía laparoscópica en 7 casos y mediante laparotomía en 3 pacientes. En 2 casos el cirujano refería que se había producido contaminación peritoneal por apertura de la vesícula. De los 7 pacientes con cirugía laparoscópica, sólo en tres se realizó la extracción de la pieza de colecistectomía mediante bolsa.
Al revisar el informe del estudio histopatológico en tres de los CVB incidentales existía o se sospechaba invasión del conducto cístico.
Para la estadificación del CVB en la pieza de colecistectomía se utilizó la clasificación TNM de la UICC14 (tabla 1).
En los tumores incidentales se indicó la intervención quirúrgica en los tumores pT2-3, cuando había invasión del ganglio cístico (pN1) o cuando el estudio de la pieza de colecistectomía de la intervención previa ofrecía dudas de infraestadificación (pT1 con invasión de margen de resección o pT1b en que no se pudiera establecer el estado de los ganglios).
La intervención quirúrgica propuesta fue linfadenectomía del hilio hepático con segmentectomía IVb y V. La resección de la vía biliar se incluyó en función de los hallazgos intraoperatorios.
En los CVB incidentales, la estadificación provisional de la pieza de colecistectomía fue de pT1a en un caso con invasión del conducto cístico, pT1b en un caso sin ganglio cístico en la pieza, PT2 en 6 casos y pT3 en 2 casos. En 6 casos la pieza de colecistectomía no incluía ganglio cístico, y fueron estadificados como pNx. En 3 casos el ganglio cístico era negativo, siendo estadificados como pN0. En un caso el ganglio cístico estaba invadido y fue estadificado como pN1.
En el conjunto de los 12 pacientes intervenidos, la técnica quirúrgica utilizada fue la resección del segmento IVb y V en 8 casos, en un paciente con esteatosis importante sólo se ampliaron los márgenes de resección de la colecistectomía. En 2 casos se realizó hepatectomía derecha por invasión vascular del pedículo derecho y en una paciente con un gran tumor (pT4) se llevó a cabo trisegmentectomía derecha.
En todos los casos se realizó linfadenectomía de la cadena de la arteria hepática común, propia y de todo el tejido linfograso del hilio hepático. En función del grado de invasión ganglionar macroscópica, de la dilatación de la vía biliar y del examen histopatológico peroperatorio del conducto cístico, se realizó exéresis de la vía biliar con reconstrucción mediante hepaticoyeyunostomía en "Y" de Roux en 7 casos. En 5 enfermos en los que se había realizado colecistectomía laparoscópica y la extracción de la vesícula no se realizó con bolsa, se asoció resección de los orificios de los trocares.
Las variables cuantitativas se expresan como media ± una desviación estándar. Para calcular la supervivencia se utilizó el método de Kaplan-Meier y las curvas se compararon con el test de rangos logarítmicos.
Resultados
Morbimortalidad postoperatoria
En 5 pacientes no hubo ninguna complicación. En 2 casos con hepaticoyeyunostomía se produjo una fístula biliar que se autolimitó. Tres pacientes presentaron absceso intraabdominal que se drenó mediante punción percutánea guiada por ecografía o TAC. Hubo que reintervenir a un paciente por fístula de colon. Tres pacientes presentaron otras complicaciones generales (neumonía o ascitis).
No se produjo ningún fallecimiento durante el ingreso ni en los 30 días postoperatorios siguientes. La estancia media fue de 16,5 ± 15 días y la mediana de 10,5 días.
Estudio histopatológico definitivo
El estudio de la pieza definitiva según la clasificación TNM demostró que en 2 casos se trataba de pT1, en 5 casos pT2, en 2 casos pT3 y en 3 casos pT4. En 6 casos los ganglios eran negativos (pN0), en 4 casos pN1 y 2 casos pN2. Dos pacientes presentaban metástasis hepáticas en la pieza de hepatectomía (pM1). La estadificación final fue: estadio I en 2 casos, esta dio II en 2 casos, estadio III en 5 casos y estadio IV en 3 casos (tabla 2).
Supervivencia
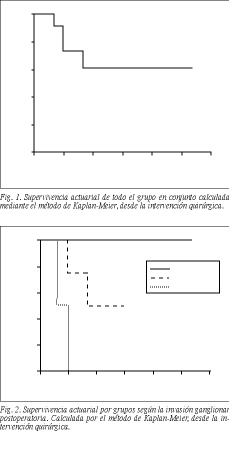
Actualmente, con una mediana de seguimiento de 6 meses (rango, 4-32 meses) 8 pacientes están vivos (66%), y la supervivencia media es de 22,2 meses y todavía no se ha alcanzado la supervivencia mediana. La supervivencia actuarial a los 32 meses es del 61% (fig. 1). Cuatro pacientes han fallecido, todos ellos con recidiva, a los 4, 6, 6 y 10 meses.
No hubo diferencias significativas en las curvas de supervivencia de los pacientes según el estado pT, los 2 pacientes pT1 están vivos y la supervivencia de los otros grupos oscila entre el 50 y el 66%.
La supervivencia según el grado de invasión ganglionar fue significativa (p = 0,005). Mientras que los 6 pacientes pN0 están vivos con un seguimiento de 4 a 32 meses, la supervivencia de los pN1 es del 50% y a los 18 meses no ha sobrevivido ningún paciente con ganglios invadidos a distancia (fig. 2).
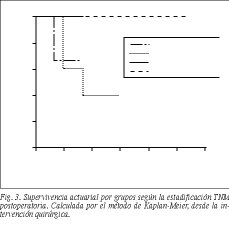
El seguimiento de los 2 pacientes con metástasis hepáticas es muy corto, con un paciente vivo a los 6 meses (50%); en los pacientes sin metástasis la supervivencia a 32 meses es del 64%. La supervivencia según la clasificación final TNM fue también significativa (p = 0,05). Mientras que todos los pacientes en estadio I o II están vivos, la supervivencia en los estadios III o IV osciló entre el 40 y el 60% con un seguimiento de sólo 18 meses (fig. 3).
La resección de la vía biliar no influyó sobre la supervivencia; no obstante, hay que tener en cuenta que sólo se realizó en los casos peores desde el punto de vista oncológico. La invasión del ganglio cístico en la colecistectomía previa no fue útil para predecir la supervivencia porque este dato era desconocido en la mayoría de casos.
Discusión
Puesto que las intervenciones pretendidamente curativas se realizaron durante los últimos 3 años, esto significa que sólo el 19% de los pacientes tratados en nuestro centro durante los años 1996-1999 se han podido beneficiar de cirugía radical. La mayoría de pacientes presentaban edad avanzada, el estado general estaba deteriorado o bien la enfermedad generalmente tenía invasión metastásica a distancia, por lo que se descartó la cirugía.
De la revisión bibliográfica podemos extraer que los esta-dios I presentan una supervivencia similar con colecistectomía simple y con colecistectomía ampliada, por lo que la cirugía radical no parece estar indicada13,15-19. En nuestra serie ninguno de los pacientes con tumores incidentales pT1 tenía los ganglios invadidos y es probable que no necesitasen la reintervención si el tumor hubiese sido estadificado correctamente después de la colecistectomía9,15. No obstante, si no se puede garantizar un margen de resección de vesícula no invadido o bien el tumor se extiende hasta la capa muscular (pT1b), es mejor operar a estos enfermos. La reintervención es particularmente importante si la pieza de colecistectomía, como es habitual en la laparoscopia, no incluye el ganglio cístico, ya que el tumor puede estar infraestadificado7,16.
Este trabajo también pone de manifiesto que el factor pronóstico más importante de cara a la supervivencia es el grado de invasión ganglionar (fig. 2). Mientras que todos los pacientes con ganglios libres de tumor están vivos, la supervivencia es de sólo el 50% cuando hay invasión de los ganglios del ligamento hepatoduodenal. En nuestra serie no quedaba ningún paciente vivo a los 6 meses cuando los ganglios del tronco celíaco o retroportales más distantes presentan invasión tumoral, y probablemente la resección quirúrgica no está indicada en estos pacientes15.
La estadificación final TNM depende en gran medida del estado ganglionar y, por tanto, el pronóstico es similar. Hay una supervivencia de los estadios I-II del 100%, siendo más escasa en los estadios II-IV, del 40-66% (fig. 3).
Los pacientes en estadios II son los que más se benefician de la cirugía radical, ya que las diferencias de supervivencia entre la colecistectomía simple y la ampliada son muy importantes9,17,18,20,21. En los estadios III el pronóstico es peor porque incluye aquellos tumores con invasión ganglionar, y la supervivencia, aun con cirugía radical, es del 44-63% a los 5 años9,16,18. Por tanto, la indicación quirúrgica de colecistectomía extendida con finalidad de alcanzar resección completa parece clara en los tumores pT2-pT3 porque las posibilidades de invasión ganglionar son del 50%7,15,17 (fig. 4).
El resultado de la cirugía en los estadios IV es muy escaso9,10,12,19,22. Por este motivo, muchos autores desaconsejan intervenir a los pacientes con tumores pT4 o pN2 debido a que la mayoría presentan metástasis hepáticas a distancia10,15,17. La duodenopancreatectomía asociada, que ha sido propugnada por autores japoneses en tumores avanzados pT4 o pN2, parece un procedimiento muy agresivo en estos pacientes generalmente de edad avanzada y no parece estar justificada por los resul tados12.
La resección de la vía biliar también es un tema controvertido, ya que añade morbilidad al procedimiento. Nosotros, al igual que otros autores, creemos que es necesaria si el examen peroperatorio del cístico o de los ganglios hiliares pone de manifiesto invasión7,17.
En el caso de colecistectomía laparoscópica previa, la resección de los orificios de los trocares es un gesto obligatorio, en particular si el tumor llega hasta la serosa, no se ha extraído la pieza con bolsa o ha habido contaminación peritoneal23-27.
Finalmente, recomendamos ante cualquier colecistectomía por vía laparoscópica sospechosa de tratarse de CVB la reconversión a cirugía abierta. En esta era de la colecistectomía con alta precoz es importante revisar el informe de histopatología en la visita de consultas externas o bien realizar citología peroperatoria de la bilis para descartar CVB incidental e indicar cirugía radical en caso contrario.
La reintervención de estos pacientes debería realizarse en centros con especial dedicación a cirugía hepatobiliopancreática para disminuir la morbimortalidad.