Con el aumento de la esperanza de vida, cada vez se diagnostican más tumores periampulares resecables en la población geriátrica. A pesar de la disminución de la mortalidad postoperatoria, el debate sobre la relación riesgo-beneficio de la duodenopancreatectomía cefálica (DPC) en ancianos sigue vigente.
ObjetivoAnalizar la morbimortalidad de la DPC en los pacientes mayores de 70 años.
DiseñoEstudio prospectivo observacional.
PacientesEntre enero de 2005 y diciembre 2010, se realizaron 54 duodenopancreatectomías. Se compararon 2 grupos de pacientes: grupo 1 (pacientes>70 años, n: 24), y grupo 2 (pacientes<70 años, n: 30). Se analizó la morbimortalidad, transfusión, reintervenciones, estancia media y supervivencia.
ResultadosEl grupo>70 años incluyó más pacientes ASA 2 y 3 (p=0,010), y presentaron mayor número de antecedentes personales por paciente (p=0,037). La mortalidad postoperatoria fue superior en el grupo de más edad, aunque sin diferencias significativas (8,3 vs. 3,3%). La morbilidad postoperatoria (45,8 vs. 46,6%), la tasa de reintervenciones (16,6 vs. 13,3%), la estancia hospitalaria (18 vs. 13 días), y la supervivencia a 6 y 12 meses, tampoco presentaron diferencias significativas (84 y 72% vs. 90 y 86%).
ConclusionesLa edad no parece ser una contraindicación por sí misma para la DPC, si bien los ancianos presentan mayor riesgo de complicaciones debido a los cambios fisiológicos relacionados con el envejecimiento. La disparidad de resultados evidencia la necesidad de disponer de estudios poblacionales de ámbito nacional que aporten una visión global de la morbimortalidad en la DPC.
With the increase in life expectancy, more and more resectable periampullary tumours are being diagnosed in the geriatric population. Despite the decrease in post-operative mortality, there continues to be a debate on the risk-benefit of cephalic duodenopancreatectomy (CPD) in the elderly.
ObjectiveTo analyse the morbidity and mortality of CPD in patients over 70 years-old.
DesignProspective observational study.
PatientsA total of 54 duodenopancreatectomies were performed between January 2005 and December 2010. Two groups of patients were compared: Group 1 (patients>70 years-old, n: 24), and Group 2 (patients<70 years-old, n: 30). The morbidity and mortality, transfusion, reinterventions, mean hospital stay, and survival were analysed.
ResultsThe>70 years group included more ASA 2 and 3 patients (P=.010), and had a higher number of previous medical problems per patient (P=.037). The post-operative mortality was higher in the older age group, although the difference was not significant (8.3 vs 3.3%). There were also no significant differences in post-operative morbidity (45.8 v. 46.6%), reintervention rate (16.6 vs 13.3%), length of hospital stay (18 vs 13%), and survival at 6 and 12 months (84 and 72% vs 90 and 86%).
ConclusionsAge, in itself, does not seem to be a contraindication for CPD, but the elderly do have a higher risk of complications due to the physiological changes associated with ageing. The disparity of results demonstrates the need for more population studies at national level that may give an overall view of morbidity and mortality in CPD.
Mientras la población menor de 65 años se triplicó en el siglo xx, la población mayor de 65 años ha aumentado 11 veces, estimándose que para 2050 crecerá en un 300%, y que los mayores de 85 años constituirán el 5% de la población1–3. Existe una relación entre el envejecimiento y los tumores malignos biliopancreáticos. El 40% de los pacientes con tumores periampulares son mayores de 70 años, por lo que la previsión es que se diagnostiquen cada vez más tumores resecables en pacientes ancianos4.
Debido al mal pronóstico y la elevada morbimortalidad, la duodenopancreatectomía fue relegada en los ancianos hasta principios de los años 805. Con la mejora técnica y del tratamiento de las complicaciones postoperatorias, la mortalidad ha disminuido alrededor del 5% en los centros de alto volumen6–8. La mejora de los resultados y una mayor esperanza de vida y autonomía han aumentado progresivamente las indicaciones de la duodenopancreatectomía cefálica (DPC) en pacientes ancianos4,9,10. A pesar de esta tendencia, los criterios para definir a los pacientes ancianos no son unánimes, y los resultados postoperatorios de morbimortalidad, así como de supervivencia, son dispares. Además, la relación riesgo-beneficio de la resección pancreática en la población geriátrica no han sido claramente definidos10.
El objetivo principal del estudio fue evaluar la morbimortalidad de la duodenopancreatectomía en los pacientes mayores de 70 años, y determinar de qué forma puede influir la edad en los resultados postoperatorios.
Material y métodosEntre enero de 2005 y diciembre de 2010 se realizaron 54 duodenopancreatectomías en el Hospital Son Llátzer. Se establecieron 22 grupos de estudio según la edad. Grupo 1: pacientes con 70 años o más, y grupo 2: pacientes con menos de 70 años.
Criterios de inclusiónDuodenopancreatectomía cefálica, indicada por tumores periampulares, y pancreatitis crónica calcificante. Todos los pacientes fueron evaluados en el Comité de Tumores Hepatobiliopancreáticos y firmaron un consentimiento informado específico. Fueron excluidas las pancreatectomías distales, centrales, resecciones con preservación duodenal y ampulectomías.
Estudio de extensión y resecabilidadSe realizó TAC trifásica multicorte y ecoendoscopia. Se indicó CPRE con colocación de prótesis biliar plástica (8fr), o drenaje transparietohepático en los pacientes con ictericia y demora quirúrgica superior a una semana. La evaluación preoperatoria incluyó el registro de comorbilidad, antecedentes oncológicos previos, y evaluación de riesgo según la clasificación ASA (American Society of Anesthesiologists phisical status).
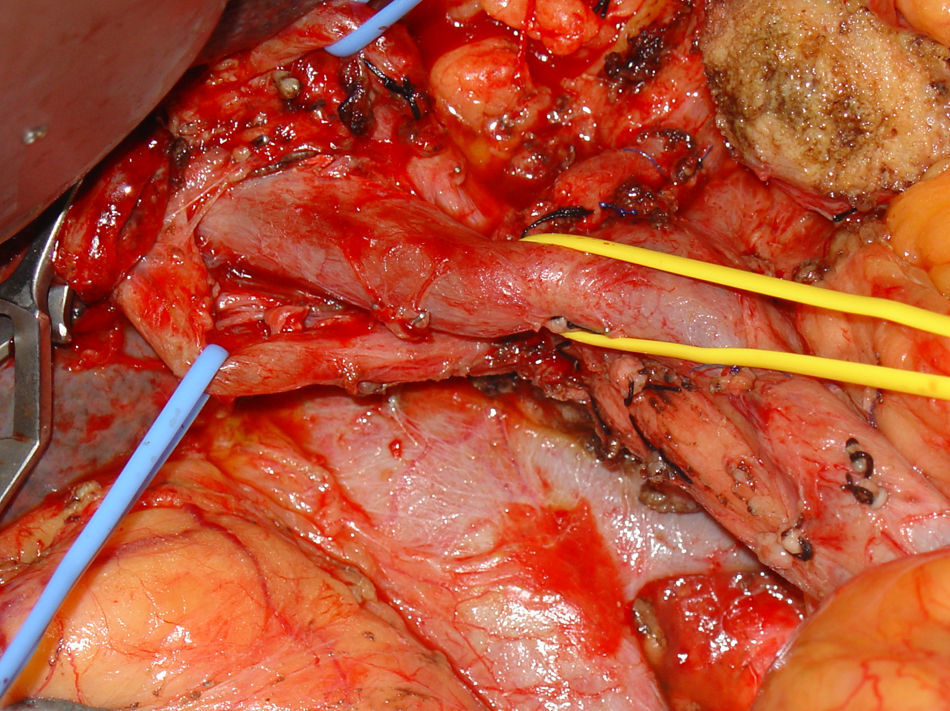
Extensión de la resección quirúrgicaLa DPC incluyó una antrectomía. La linfadenectomía incluyó el ligamento hepatoduodenal, la arteria hepática común y el espacio interaortocava infraduodenal (fig. 1). La reconstrucción se hizo mediante asa en Y de Roux, con pancreático-yeyunostomía ducto-mucosa, o pancreático-yeyunostomía término-lateral en los pacientes con ducto pancreático menor de 2mm. Las anastomosis ducto-mucosas fueron tutorizadas con un catéter de silicona 20G (0,9mm). Se practicó resección de la vena mesentérica superior o porta en los casos con sospecha de infiltración local.
Estudio histológicoEn los tumores malignos se estudiaron intraoperatoriamente los siguientes márgenes de resección: 1) colédoco/hepático; 2) sección pancreática y 3) margen de la arteria mesentérica superior. Se definió la afectación de los márgenes de resección según el American Joint Comission on Cancer Staging Manual (6.a edición). R0: ausencia de células tumorales en todos los márgenes de resección; R1: presencia de células tumorales en alguno de los márgenes y R2: presencia de tumor macroscópico.
Mortalidad y morbilidadLa mortalidad incluyó los fallecimientos ocurridos en los 30 primeros días postoperatorios, o durante el ingreso hospitalario. Los 3 pacientes fallecidos en el postoperatorio inmediato han sido excluidos del estudio de supervivencia.
Fístula pancreáticaDrenaje de más de 50ml de líquido con amilasa superior a 3 veces el límite normal de la amilasa plasmática durante 10 o más días, o demostración radiológica o quirúrgica de dehiscencia anastomótica.
Vaciamiento gástrico lentoImposibilidad de iniciar dieta oral durante más de 10 días en el postoperatorio.
Transfusión operatoriaTransfusión intraoperatoria y/o en las primeras 48h tras la intervención.
Estudio estadísticoEl análisis descriptivo de las variables cuantitativas se presenta mediante la media (desviación estándar) y mediana (rango intercuartílico). Las variables cuantitativas se comparan mediante el test de Chi-cuadrado y de Fischer. Las variables cualitativas se comparan con el test de Mann-Whitney. El análisis de supervivencia se realizó mediante el test de Kaplan-Meier.
ResultadosLa serie se compone de 33 hombres (61,1%) y 21 mujeres (38,9%), distribuidos en 2 grupos. Grupo 1: pacientes con 70 o más años (24 casos, 42,6%) y grupo 2: pacientes con menos de 70 años (30 casos, 57,4%). La edad media en el grupo 1 fue de 75,9 años (70-86), y de 55,9 años (40-69) en el grupo 2. En 7 pacientes la edad fue igual o mayor de 80 años (13%).
ComorbilidadLa distribución de pacientes ASA2 y 3 fue significativamente mayor en el grupo 1 (20 pacientes, 79,1%), que en el grupo 2 (24 pacientes, 36,6%) (p=0,010). Los 3 pacientes ASA3 pertenecieron al grupo 1 (p=0,001). Solo la HTA mostró diferencia significativa (p=0,0036). La media del número de antecedentes por paciente también fue significativamente mayor en el grupo 1 (1,45 versus 0,87; p=0,037) (tabla 1). La distribución por diagnóstico se muestra en la tabla 2. Los antecedentes oncológicos previos fueron más frecuentes en el grupo de más de 70 años (33,3 versus 20%), (p=0,267).
Comorbilidad
| Comorbilidad | |||
| > 70 años n: 24 | < 70 años n: 30 | Significación p | |
| HTA [n (%)] | 15 (62,5) | 7 (23,3) | 0,0036 |
| Diabetes mellitus [n (%)] | 7 (29,2) | 8 (26,6) | 0,838 |
| Cardiopatía isquémica [n (%)] | 2 (8,3) | 1 (3,3) | 0,425 |
| EPOC [n (%)] | 2 (8,3) | 1 (3,3) | 0,425 |
| Obesidad mórbida (IMC>40%) [n (%)] | 1 (4,1) | 1 (3,3) | 0,872 |
| Neoplasia maligna previa [n (%)] | 8 (33,3) | 6 (20) | 0,267 |
| ASA 2-3 [n (%)] | 20 (83,3) | 14 (46,6) | 0,010 |
| Media del número de antecedentes/paciente [n (%)] | 1,45 | 0,87 | 0,037 |
EPOC: enfermedad pulmonar obstructiva crónica; HTA: hipertensión arterial.
Diagnóstico histológico
| Diagnóstico histológico | |||
| > 70 años n: 24 | < 70 años n: 30 | Significación p | |
| Adenoca ductal [n (%)] | 16 (66,6) | 15 (50) | 0,218 |
| Adenoca ampular [n (%)] | 3 (12,5) | 2 (6,6) | 0,462 |
| Colangiocarcinoma distal [n (%)] | 2 (8,3) | 3 (10) | 0,833 |
| Ca. neuroendocrino [n (%)] | 1 (4,1) | 2 (6,6) | 0,690 |
| Neoplasia mucinosa intraductal invasiva [n (%)] | 1 (4,1) | 1 (3,3) | 0,872 |
| Ampuloma [n (%)] | 1 (4,1) | 1 (3,3) | 0,872 |
| NPMI/neoplasia mucinosa (no invasiva) [n (%)] | 0 | 2 (6,6) | 0,197 |
| Pancreatitis crónica calcificante [n (%)] | 0 | 4 (13,3) | 0,063 |
NPMI: neoplasia papilar mucinosa intraductal.
No se evidenciaron diferencias entre ambos grupos al estudiar el tiempo operatorio, el índice de transfusión, el número de ganglios extirpados, ni la afectación de los márgenes de resección. Se realizaron 4 resecciones venosas en el grupo 1 (3 resecciones laterales y una segmentaria), y una resección lateral en el grupo 2 (tabla 3).
Parámetros intraoperatorios
| Parámetros intraoperatorios | |||
| > 70 años n: 24 | < 70 años n: 30 | Significación p | |
| Tiempo operatorio | 365 (300-510) | 390 (300-660) | 0,950 |
| Pacientes trasfundidos [n (%)] | 9 (37,5) | 6 (20) | 0,153 |
| Media de concentrados hematíes/paciente [n (%)] | 0,8 | 0,6 | ns |
| Resección venosa [n (%)] | 4 (16,6) | 1 (3,3) | 0,093 |
| Media de ganglios extirpados/paciente | 16,4 | 18,1 | 0,49 |
| Márgenes resección libres (R0) [n (%)] | 95,8 | 84,6 | 0,378 |
La mortalidad fue del 5,5% (3 pacientes). En el grupo 1 fallecieron 2 pacientes (8,7%). Un caso por trombosis de la porta tras resección segmentaria y reconstrucción con injerto de PTFE, y un segundo caso por insuficiencia hepática en un paciente con hepatopatía crónica no conocida preoperatoriamente. En el grupo 2 hubo un fallecido (3,2%), por insuficiencia respiratoria en una paciente con broncopatía crónica obstructiva (diferencia no significativa; p=0,463). No hubo ninguna muerte en el subgrupo de pacientes con 80 o más años.
Complicaciones postoperatoriasLa morbilidad fue del 46,3% (25 pacientes), siendo la del grupo de más de 70 años del 45,8% (11 pacientes), y la del grupo de menos de 70 años del 46,6% (14 pacientes), (p=0,951). La media de complicaciones por paciente fue de 0,7 en el grupo 1, y de 0,5 en el grupo 2. La complicación más frecuente fue la fístula pancreática (9 pacientes, 16,6%), con una incidencia menor en el grupo 1 (3 pacientes, 12,5%), que en el grupo 2 (6 pacientes, 20%) (p=0,462). De los 9 pacientes con fístula pancreática, 4 precisaron reintervención quirúrgica. La estancia hospitalaria fue mayor en el grupo de mayor edad con medianas de 18 y 13 días respectivamente. El resto de complicaciones postoperatorias se expresan en la tabla 4.
Morbimortalidad
| Morbimortalidad | |||
| >70 años n: 24 | <70 años n: 30 | Significación p | |
| Mortalidad [n (%)] | 2 (8,3) | 1 (3,3) | 0,425 |
| Morbilidad [n (%)] | 11 (45,8) | 14 (46,6) | 0,951 |
| Fístula pancreática | 3 | 6 | 0,462 |
| Fístula biliar | 1 | 2 | 0,690 |
| Vaciamiento gástrico lento | 0 | 2 | 0,197 |
| Fístula gastroyeyunal | 0 | 1 | 0,366 |
| Hemorragia retroperitoneal | 0 | 1 | 0,366 |
| Infección de herida | 3 | 1 | 0,201 |
| Absceso intraabdominal | 1 | 3 | 0,416 |
| Absceso hepático | 0 | 1 | 0,366 |
| Obstrucción intestinal | 1 | 0 | 0,259 |
| Ascitis quilosa | 0 | 1 | 0,366 |
| Bloqueo A-V | 1 | 1 | 0,872 |
| Insuficiencia cardíaca congestiva | 1 | 0 | 0,259 |
| Neumonía | 2 | 1 | 0,425 |
| Hemorragia digestiva alta | 2 | 1 | 0,425 |
| Distress respiratorio | 0 | 2 | 0,197 |
| Media de complicaciones/paciente | 0,6 | 0,76 | ns |
| Reintervenciones [n (%)] | 4 (16,6) | 4(13,3) | 0,731 |
| Reingresos [n (%)] | 1(4,1) | 3(10) | 0,416 |
| Estancia hospitalaria (mediana) | 18 | 13 | 0,390 |
Fueron reoperados 8 pacientes (14,8%). En el grupo 1 se reoperaron 4 pacientes (17,4%). Dos pacientes por dehiscencia de la anastomosis pancreático-yeyunal, uno por obstrucción intestinal adherencial postoperatoria, y uno por hemorragia del pie de asa. En el grupo 2 se reintervinieron 4 pacientes (12,9%). Dos por fístula pancreática, una por dehiscencia de la anastomosis hepático-yeyunal y uno por absceso hepático drenado quirúrgicamente tras drenaje percutáneo insuficiente. La mortalidad de los pacientes reintervenidos fue del 12,5% (un paciente del grupo de menos de 70 años). No falleció ninguno de los 4 pacientes mayores de 70 años reintervenidos.
Seguimiento y supervivenciaEl seguimiento fue de 3-69 meses (media 21 meses, mediana 19 meses). En los mayores de 70 años la supervivencia a los 6 y 12 meses fue del 84 y 72% respectivamente, mientras que en los menores de 70 años fue del 90 y 86% (diferencias no significativas). La supervivencia a los 2 años, incluyendo solo las neoplasia malignas, fue del 38% para el grupo 1, y del 58% para el grupo 2. En el grupo de ancianos, las causas de muerte en el primer año postoperatorio fueron de origen tumoral en el 50% (3 casos), y no tumoral en otros 3 pacientes (infarto de miocardio, tromboembolismo pulmonar y una muerte en domicilio sin causa definida). Todas las muertes ocurridas en el grupo de menos de 70 años fueron por progresión tumoral.
DiscusiónEn 1937 Brooks publicó los resultados de 287 pacientes quirúrgicos mayores de 70 años informando sobre el crecimiento de la población geriátrica11. Actualmente, el grupo de mayores de 65 años es el de mayor crecimiento, estimándose que en 2050 los mayores de 85 años constituirán el 5% de la población2,4,12, por lo que la previsión es que cada vez se diagnostiquen más tumores resecables en pacientes ancianos. Desgraciadamente, la baja supervivencia de estos tumores y la elevada morbimortalidad de la DPC han limitado la indicación de esta cirugía en los pacientes de edad avanzada13,14. Sin embargo, los avances en los cuidados perioperatorios, la mejor técnica quirúrgica, y la detección precoz de las complicaciones han disminuido la mortalidad de la DPC en torno al 5%, incluso aplicando técnicas de resección vascular4,8,15–18. La mejor calidad de vida en la población geriátrica y el hecho de que la resección tumoral, asociada a la terapia adyuvante, demostraran ser la opción con mayor supervivencia, propició a partir de los años 90 una mayor indicación de esta cirugía en pacientes ancianos3,9,10,19,20, En nuestro hospital, al igual que en otras series, el número de DPC en pacientes mayores de 70 años ha aumentado progresivamente, con un 13% de los pacientes con 80 o más años (fig. 2). No obstante, la indicación de la DPC en ancianos sigue siendo controvertida. Según Rivas6, en Estados Unidos, por cada año de edad, la posibilidad de resección quirúrgica disminuye un 9%, independientemente de la comorbilidad, pasando de un 40% en el grupo de 60-70 años, a un 32% en el grupo de 70-75 años.
Un factor determinante es saber si el beneficio de la resección del tumor supera el riesgo al que sometemos al paciente. La edad se ha identificado como uno de los factores de riesgo más importantes en la morbilidad en la cirugía pancreática, con una variabilidad de las series entre un 15 y un 69%2,5,6,21. La mayoría muestran mayor mortalidad en los pacientes mayores de 70 años pero sin diferencias significativas1,4,13,15,19,22,23. Sin embargo, otros grupos registran una mortalidad significativamente mayor2,15,24,25. Las grandes series también muestran discrepancias. Un estudio retrospectivo sobre 24.747 pacientes demostró que los mayores de 75 años presentaron una morbilidad de 1,2 a 2 veces mayor, y una mortalidad de 2,9 a 6,7 veces mayor, después de ajustar por comorbilidad26. Sin embargo, la serie del John Hopkins, que incluye pacientes resecados mayores de 90 años, describe una mortalidad del 4,1% en los pacientes de más de 80 años, y del 1,7% en los menores de 80 años, concluyendo que la edad no es un factor independiente para la mortalidad4,27. En nuestro país, Fabregat15 ha publicado recientemente una importante serie de DPC por adenocarcinoma de páncreas, demostrando una mortalidad significativamente mayor en los pacientes mayores de 70 años. En nuestro estudio, el grupo de menos de 70 años registró una mortalidad menor que el grupo de ancianos pero sin significación estadística, no registrando ninguna muerte en los pacientes con 80 o más años, ni en ninguno de los pacientes ancianos reintervenidos. Si bien la DPC parece poder realizarse con relativa seguridad en ancianos, existe un mayor riesgo de complicaciones postoperatorias debido a los cambios fisiológicos asociados con la edad, como la disminución de la reserva cardíaca, pulmonar, o renal1,2,4,13,25,28–30. Nuestro estudio mostró una distribución significativamente mayor de pacientes ASA2 y 3 en el grupo de mayor edad (p=0,010), y un número de antecedentes por paciente también mayor (p=0,037). Determinadas complicaciones, relacionadas con la edad como la fístula pancreática, o el vaciamiento gástrico lento12,31 no presentaron diferencias en nuestro estudio. Existe una tendencia a concentrar este tipo de cirugía en centros de alto volumen (por centro y por cirujano), dado que estos describen una menor mortalidad, específicamente en los pacientes ancianos6,8,20,32,33. No obstante, la baja muestra de pacientes incluidos en la mayoría de las series, y la variabilidad de resultados, hace patente la necesidad de disponer de estudios poblacionales de ámbito nacional que ofrezcan una visión global de la morbimortalidad operatoria tras la DPC6,34.
Otra área de creciente interés es el desarrollo de sistemas de predicción del riesgo quirúrgico fiables en los pacientes ancianos2,7. La evaluación de la capacidad funcional es compleja por las restricciones de movilidad asociadas a la edad. Las escalas usadas como el ASA, el índice de Charlson, y la escala POSSUM muestran un grado variable de precisión predictiva, particularmente en los extremos de la edad y en el cálculo de riesgos27,35. Recientemente se ha identificado la «fragilidad» como un marcador de la reserva biológica en ancianos. La evaluación de la actividad física, cansancio, fuerza, capacidad funcional y pérdida de peso permite predecir la posibilidad de aparición de complicaciones y de mayor estancia hospitalaria. No obstante, se precisan más estudios para considerar definitivamente la fragilidad como un factor predictivo del riesgo perioperatorio. Asimismo, la detección de biomarcadores capaces de predecir eventos adversos cardiovasculares es otro campo en desarrollo27,35.
Se ha planteado que el abordaje quirúrgico en los ancianos pudiera ser menos agresivo, en forma de resecciones quirúrgicas menos radicales o un menor número de ganglios extirpados27,36. Como en otras series consultadas, no encontramos en nuestro estudio diferencias en el número de ganglios extirpados, en el índice de transfusión intraoperatorio, en la afectación de los márgenes de resección, ni en la proporción de resecciones vasculares14,37.
En general, los ancianos tienen una supervivencia menor en los meses siguientes a la intervención, sin embargo, los pacientes que sobreviven más de 2 años tras la cirugía tienen una esperanza de vida similar a la población de su edad22,34,38. En nuestra serie, la supervivencia a los 6, 12 y 24meses fue menor en los pacientes ancianos, pero sin diferencias significativas. Todas las muertes ocurridas en los primeros 12meses del grupo de menos de 70 años fueron por progresión tumoral, mientras que en el grupo de ancianos solo el 50% de los pacientes falleció por progresión del tumor.
Limitaciones del estudioLa principal limitación es el reducido tamaño de la muestra que disminuye el poder estadístico de nuestros resultados.
Conclusiones y líneas de futuroActualmente la DPC en ancianos es una opción con una aceptable relación riesgo-beneficio. Si bien la edad no parece ser una contraindicación por sí misma, existe un mayor riesgo de complicaciones debido a los cambios fisiológicos relacionados con el envejecimiento. Por tanto, se requiere una evaluación y predicción del riesgo perioperatorio individualizada para cada paciente. La disparidad de resultados entre series pone de manifiesto la necesidad de realizar estudios poblacionales de ámbito nacional que aporten una visión global de la morbimortalidad en la DPC.
Conflicto de interesesLos autores declaran que no tienen ningún conflicto de intereses.