Introducción. El objetivo de este estudio es la valoración de las náuseas y vómitos durante las primeras 24 h postoperatorias tras colecistectomía y su relación con la vía de abordaje quirúrgica, laparotomía (LT) o laparoscopia (LC).
Pacientes y método. Entre 1996 y 1997, 100 pacientes fueron sometidos a colecistectomía (63 a LC y 37 a LT) en los que, durante las primeras 24 h postoperatorias, se cuantificó la sensación nauseosa mediante valoración analógica y el número de vómitos. Así mismo, se valoró la administración de antieméticos peroperatorios y su efecto sobre los parámetros estudiados.
Resultados. La valoración analógica media fue de 4,42 tras LT y de 3,90 tras LC (NS). El número de vómitos fue 0,89 ± 1,66 tras LT y 0,79 ± 1,46 tras LC (NS).
Sin ser las diferencias estadísticamente significativas, el número de vómitos y valoraciones analógicas obtenidos fueron menores en los pacientes que recibieron antiemético profiláctico preoperatorio tipo ondansetrón.
Discusión. No hemos encontrado diferencias significativas respecto a la aparición de náuseas o vómitos durante el post operatorio inmediato tras colecistectomía en relación con la vía quirúrgica utilizada.
El uso de antiemético profiláctico preoperatorio, tipo ondansetrón, parece estar justificado, ya que mejora el número de vómitos y la sensación subjetiva de la náusea.
Introduction. The objective of the present study was to assess the incidence of nausea and vomiting during the first 24 postoperative hours in patients subjected to cholecystectomy, and the impact on this parameter of the performance of laparotomy (LT) versus laparoscopy (LC).
Patients and method. Between 1996 and 1997, 100 patients who had undergone cholecystectomy by LC (n = 63) or LT (n = 37) were evaluated to quantify the feeling of nausea, using a visual analogue scale (VAS), and the number of times they vomited. The administration of preoperative antiemetics and their effects on the parameters studied were also assessed.
Results. The mean VAS score was 4.42 after LT and 3.90 after LC (NS). The patients subjected to LT vomited 0.89 ± 1.66 times and those undergoing LT, 0.79 ± 1.46 times (NS). Although the differences were not statistically significant, the patients who received preoperative antiemetic agents such as ondansetron vomited fewer times and had lower VAS scores.
Discussion. We have observed no significant differences with respect to the onset of nausea or vomiting during the first 24 hours after cholecystectomy when the two surgical approaches were compared. The preoperative administration of prophylactic antiemetic drugs seems to reduce the number of emetic episodes and the feeling of nausea experienced by these patients.
Introducción
Las náuseas son la sensación del deseo inminente de vomitar, habitualmente referidas a la garganta o al epigastrio. Los vómitos son la expulsión oral, activa, del contenido gástrico.
El vómito es un síntoma común en el postoperatorio y produce gran malestar, por lo que suele ser tomado por el paciente como importante y amenazador.
En un postoperatorio influyen diversos factores en la aparición de náuseas y vómitos, entre los cuales hay que destacar el tipo de intervención quirúrgica y la susceptibilidad individual del enfermo. Estas náuseas y vómitos producirán problemas en la evolución del paciente, tanto clínicos (dolor, deshidratación, dehiscencia de sutura, alteraciones electrolíticas, etc.) como psicológicos (decaimiento o ansiedad). Además, la presencia de vómitos en el postoperatorio inmediato suele acompañarse de un aumento de la estancia hospitalaria, con el consiguiente incremento del coste económico1.
El objetivo de este estudio fue la cuantificación de náuseas y vómitos durante el primer día postoperatorio tras colecistectomía, en relación con la vía de abordaje quirúrgico y con el uso de diversos antieméticos profilácticos.
Pacientes y método
Durante el período 1995-1997, 100 pacientes con el diagnóstico de colelitiasis y/o colecistitis fueron sometidos a colecistectomía en nuestro Servicio de Cirugía General del Hospital Txagorritxu.
Se excluyeron los casos con actuación sobre la vía biliar o aquellos con maniobras sobreañadidas en otros órganos, con el fin de que el aumento del tiempo quirúrgico no influyese en unos resultados que se intentaron siempre relacionar con el acto quirúrgico de la colecistectomía.
Las colecistectomías fueron por vía laparoscópica (LC) en 63 casos y por vía laparotómica (LT) en 37 casos realizados por un equipo de 8 cirujanos. Todos los pacientes pasaron tras la cirugía a la unidad de reanimación (URPA) donde se administraron en algunos casos opioides (n = 65) y antieméticos (n = 27). Una vez en planta, la administración de estos últimos se pautó según la demanda.
Se recogieron datos de manera prospectiva sobre: edad, sexo, utilización de antieméticos en el pre, per y postoperatorio inmediato, tipo de anestesia (anestésico de inducción, mantenimiento y relajante muscular), utilización y dosis de analgésicos opiáceos en la URPA, sensación subjetiva de las náuseas medida mediante el Visual Analogic System (VAS), Pharmacia®, con el objetivo de cuantificar dicho síntoma, el número de vómitos durante las primeras 24 h (registrados en evolución de enfermería), necesidad de colocación de sonda nasogástrica, el tiempo de duración de la intervención quirúrgica y la administración o no de antieméticos en planta.
La cuantificación de las náuseas mediante el VAS se realizó a primera hora de la mañana siguiente a la intervención quirúrgica, preguntando al paciente cuál era su estado, desde el punto de vista de la sensación nauseosa, a lo largo de esas primeras 24 h del postoperatorio. Una vez explicado el test, el paciente colocaba el indicador rojo en una posición que correspondía a un punto entre 0 y 10 (fig. 1).
Los resultados obtenidos fueron analizados en la base de datos bioestadística SIGMA, realizándose análisis de las frecuencias, medias aritméticas, desviación estándar y comparación estadística de las medias (contraste bilateral), con un nivel de significación de la p < 0,05. El análisis de la variancia se utilizó para la comparación entre una variable cuantitativa y otra cualitativa y el test de la * 2 (correlación de Yates) para la comparación de variables cualitativas. Así mismo, se estudió el coeficiente de correlación lineal entre los tiempos quirúrgicos en minutos, el VAS y el número de vómitos obtenidos.
Resultados
La media de la edad fue 57 ± 16,7 años (rango 24-89), siendo en las LT de 65,6 ± 14,5 años y en las LC de 51,8 ± 15,9 años (p < 0,01).
De los 100 pacientes, 27 fueron varones (12 en LC y 15 en LT) y 73 mujeres (51 en LC y 22 en LT) siendo la diferencia estadísticamente significativa (p < 0,05) en cuanto a una mayor utilización de la LC en el sexo femenino.
El tiempo de duración de la intervención quirúrgica fue 95,13 ± 32,34 min para las LT y de 78,96 ± 30,41 para las LC (p < 0,05). El mayor tiempo quirúrgico en la LT se debió a que por esta vía se realizaron colecistectomías más complejas desde el punto de vista inflamatorio.
Se administró antiemético pre o peroperatorio en el 75% de los pacientes, de los cuales 42 (56%) recibieron metoclopramida y 33 (44%) ondansetrón (28/33 mujeres), administrándose en la mayoría de las ocasiones hacia el final de la anestesia.
En el 90% de los pacientes se utilizó propofol como anestésico de inducción y en el 10% tiopental. En el 91% se mantuvo la anestesia con fentanilo y en el 9% con thalamonal, no pudiéndose hallar diferencias significativas ya que en la mayoría de los casos se utilizó en la inducción propofol y como mantenimiento fentanilo.
La sensación subjetiva de la náusea (medida mediante VAS) durante el primer día postoperatorio fue una media de 3,37 ± 2,52 en varones y de 4,36 ± 2,54 en mujeres, diferencia estadística no significativa (NS) en cuanto al sexo.
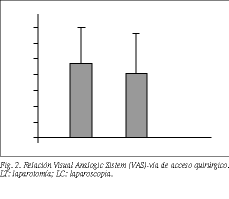
La relación entre VAS-náuseas y la vía quirúrgica fue 4,42 ± 2,62 (n = 37) en LT y de 3,90 ± 2,86 (n = 63) en LC, estadísticamente no significativa (fig. 2).
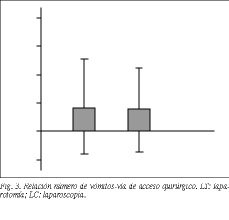
El análisis de la vía de abordaje en relación con el número de vómitos registrados en las primeras 24 h postoperatorias fue de 0,89 ± 1,66 vómitos en LT y 0,79 ± 1,46 vómitos en LC, siendo también la diferencia no significativa (fig. 3).
Se analizaron los resultados entre el antiemético peroperatorio utilizado, el número de vómitos en las primeras 24 h y la cuantificación de las náuseas por VAS. El VAS fue de 4,22 ± 2,85 tras metoclopramida y de 3,54 ± 2,42 tras ondansetrón (NS). En cuanto al número de vómitos, fueron de 0,85 ± 1,40 tras el primero y de 0,51 ± 0,97 tras el segundo antiemético (NS). En el 25% de los pacientes que no recibieron antiemético profiláctico peroperatorio se observó un VAS de 4,33 ± 2,87 y un número absoluto de 1,1 ± 0,45 vómitos, sin diferencias significativas con relación con el VAS y número de vómitos obtenidos en aquellos pacientes que sí lo recibieron.
Respecto al relajante muscular se utilizó tracrium en el 48% de los casos, esmerón en el 16%, norcuronio en el 15%, mivacurio en el 13% y rocuronio en el 8%. Las diferencias no fueron significativas para ninguno de los parámetros estudiados.
También se relacionó con el uso de analgésicos opioides en la URPA, utilizando cloruro mórfico en el 27% de los pacientes y dolantina en el 38% de los mismos. En el 35% no se utilizaron. Las medias del VAS fueron de 3,76 ± 3,02 y de 4,31 ± 2,63 tras la aplicación de cloruro mórfico o dolantina, respectivamente, y el número de vómitos fue de 1,03 ± 1,91 para el primero y de 0,81 ± 1,57 para el segundo (NS). En aquellos pacientes sin mórficos, el VAS fue de 3,63 ± 2,65 y el número de vómitos de 0,80 ± 1,6. No se encontraron diferencias significativas entre la administración o no de mórficos en la URPA y los parámetros objeto del estudio durante las primeras 24 h post operatorias.
Así mismo, no hubo diferencias estadísticamente significativas en cuanto a la vía de acceso quirúrgico y la necesidad de uso de cloruro mórfico o no, o del uso de antieméticos en URPA o no. Se obtuvo una diferencia casi significativa (p < 0,1) entre las dosis en mg de cloruro mórfico y la vía de acceso utilizada (7 ± 2,73 en LT y 5,31 ± 2,13 en LC). El coeficiente de correlación entre las dosis en mg de ambos fármacos, el VAS y el número de vómitos obtenidos durante las primeras 24 h no fue en absoluto significativo.
Ya en la URPA se administró metoclopramida al 27% de los pacientes. Su utilización no disminuyó de manera significativa el VAS o el número de vómitos durante las siguientes horas.
En cuanto a la colocación o no de sonda nasogástrica durante las primeras 24 h, fue tan sólo necesaria en el 5% de los pacientes y siempre tras LT, siendo la tendencia general a la no colocación de la misma. En los casos en los que se colocó, el VAS medio fue de 8,2 ± 1,30, significativamente mayor que en los casos en los que no fue necesaria (3,88 ± 2,67), (p < 0,01). Así mismo, la media de vómitos fue de 4 ± 1 en los casos en los que se colocó sonda nasogástrica, claramente mayor que los 0,66 ± 1,36 vómitos en los que no fue necesaria su colocación (p < 0,01).
En la planta se utilizó metoclopramida en 49 casos (18/37 LT y 31/63 LC) con un VAS medio de 5,15 en LT y de 4,65 en LC. Sin valorar su relación con la vía de abordaje, los pacientes que necesitaron de antiemético durante las primeras 24 h de hospitalización tuvieron un VAS medio de 4,84 ± 2,98, significativamente mayor que aquellos que no lo precisaron, 3,37 ± 2,38, (p < 0,01). A pesar de ello, el 100% de los pacientes intervenidos por vía laparoscópica iniciaron la tolerancia oral dentro de las primeras 24 h postoperatorias.
Analizando conjuntamente el VAS, la vía de acceso quirúrgico y el uso de antiemético en la planta de hospitalización, mediante análisis de la variancia múltiple, observamos que la cuantificación de las náuseas por VAS no tuvo diferencia estadísticamente significativa con la vía de la intervención quirúrgica, pero obviamente sí con la necesidad de administrar o no antiemético durante el período de hospitalización (p < 0,05) (fig. 2).
La correlación lineal entre los valores de los tiempos quirúrgicos en minutos, el VAS obtenido sobre las náuseas o el número de vómitos durante las primeras 24 h no fueron, en absoluto, estadísticamente significativas (r = 0,063) (fig. 3).
Discusión
Entre los factores dependientes del individuo que influyen en la aparición de náuseas y vómitos cabe destacar un mayor predominio en niños y mayor incidencia en mujeres. La obesidad provoca una mayor acumulación en el tejido adiposo de los anestésicos inhalados. Una historia previa de náuseas y vómitos tras intervención quirúrgica o una situación ansiosa de base que pueda producir aerofagia tiende a aumentar la aparición de estas complicaciones.
En cuanto a los factores relacionados con la intervención quirúrgica, destacan el tipo de técnica (siendo mayor en la cirugía abdominal y ginecológica), los fármacos anestésicos y los analgésicos opioides.
Otros factores a destacar son: dolor, vértigo, movilización y traslado de enfermos y la hora de la primera ingestión oral1-3.
La cirugía laparoscópica ha sido relacionada por muchos autores con un aumento en la aparición de náuseas y vómitos en las primeras horas postoperatorias respecto de la cirugía convencional, justificado por un aumento de la presión abdominal debido al neumoperitoneo necesario para la primera técnica2-6. Sin embargo, en nuestro estudio, aunque las diferencias no han sido significativas, hemos encontrado, por el contrario, una incidencia ligeramente mayor de náuseas y vómitos en las primeras 24 h postoperatorias en pacientes intervenidos por vía laparotómica.
En cuanto a la colecistectomía a baja presión (8 mmHg) o sin gas parece existir un menor número de alteraciones hemodinámicas y respiratorias, lo que podría justificar su empleo en pacientes con enfermedad cardiorrespiratoria asociada4. Sin embargo, no hemos encontrado estudios con estas técnicas de baja presión que hayan profundizado en la influencia de la misma sobre las náuseas y vómitos postoperatorios.
Respecto al importante papel que desempeñan los agentes anestésicos, la mayoría de los autores coinciden en el menor efecto emetizante del propofol en comparación con otros inductores1-3,7. En nuestro estudio no hemos podido contrastar este factor debido a que en el 90% de los pacientes se utilizó propofol como anestésico de inducción.
Al igual que otros autores, hemos comprobado una mejor evolución, en cuanto a la aparición de náuseas y vómitos durante las primeras 24 h tras la intervención, entre aquellos pacientes que recibieron como profilaxis antiemética ondansetrón8,9. Además, durante el estudio pudimos comparar los resultados con aquellos que recibieron metoclopramida profiláctica, en los que la diferencia no llegó a ser significativa. Esta comparación entre ambos fármacos ha podido ser contrastada con la opinión de otros autores a favor de la administración del ondansetrón, 4 mg i.v., preoperatorio en cirugía laparoscópica de vesícula biliar10 o ginecológica11, o con otros fármacos del mismo grupo de antagonistas del receptor 5-hidroxitriptamina tipo 3, como granisetrón3, o bien ondansetrón frente a metoclopramida más droperidol, a favor de esta última combinación9,12.
Algunos autores han comparado ondansetrón contra placebo obteniendo resultados significativos a favor del primero13,14. Sin embargo, Koivuranta et al15 no consiguieron demostrar una mejoría tras la administración del antagonista del receptor de la serotonina en relación con placebo.
Ploner et al, en un estudio sobre 120 pacientes, observaron la eficacia del ondansetrón pero no encontraron diferencias en cuanto al momento de su administración, bien antes de la inducción o mientras terminaba la cirugía14.
En contra de otros autores1,16, no hemos encontrado una relación entre la administración de analgésicos opioides y la aparición de náuseas y vómitos postoperatorios y, además, dicho efecto no guardó correlación con la dosis administrada en mg.
No hubo, así mismo, ninguna correlación entre los parámetros estudiados y la duración en minutos de las intervenciones quirúrgicas.
Según nuestros resultados podemos concluir que la aparición de náuseas y vómitos durante las primeras 24 h postoperatorias tras la realización de colecistectomía no ofrece diferencias significativas con la vía de abordaje quirúrgica utilizada. La utilización profiláctica de un antiemético peroperatorio tipo ondansetrón parece que tiende a disminuir la aparición de náuseas durante las primeras horas postoperatorias en mayor cuantía que metoclopramida.