Las estenosis anastomóticas tras cirugía de cáncer de recto son frecuentes y precisan tratamientos desde medidas conservadoras hasta cirugía de resección
Pacientes y métodoDe marzo de 2001 a agosto de 2008 se intervinieron 422 carcinomas de recto, en el 83,8% se realizó anastomosis. Se definió la estenosis como la incapacidad de pasar el colonoscopio. Se realizó tratamiento mediante dilatación hidrostática. Se analizaron las diferencias entre los tratamientos con y sin éxito.
ResultadosSerie de 26 pacientes con estenosis de anastomosis (7,34%). Dieciséis varones y 10 mujeres, con una mediana de 66 años (57–74). Las intervenciones fueron 26 resecciones anteriores: 10 anastomosis término-terminales, 10 lateroterminales, 4 reservorios en J y 2 coloplastias . La mediana de altura de la estenosis fue de 10 cm (4–12). Trece pacientes recibieron radioterapia (RT) preoperatoria (50%). Nueve pacientes portaban ileostomía (34,7%). La mediana de diagnóstico fue 6 meses (3–10). El diagnóstico se realizó: por tacto rectal en 19,2%, por colonoscopia 23,1% y por clínica en 57,7%. Se realizaron una mediana de 2 (1–4) sesiones de dilatación. La mediana de seguimiento fue de 39 meses (23 a 49). El resultado fue bueno en el 88,5% y fracasó en 11,5%. La morbilidad fue del 3,8% (una perforación tras la dilatación). No existió mortalidad.
ConclusionesLas estenosis anastomóticas tras cirugía de cáncer de recto son frecuentes (7,05%), suelen originar clínica (52,9%) y pueden tratarse con éxito mediante dilatación en más del 88% de los pacientes.
Benign anastomotic strictures after rectal cancer surgery are common and their treatment can vary from conservative measures to surgical resection.
Patients and methodsBetween March 2001 and August 2008, 422 patients with rectal cancer underwent anterior resection and 83.8% were treated with primary anastomosis. Anastomotic stricture has been defined as the inability to pass a colonoscope. Hydrostatic balloon dilation was performed. Results of success and failure dilation were assessed.
ResultsTwenty-six patients (7.34%) with anastomotic stricture were treated; 16 men and 10 women, with a median age of 66 years (57–74). A total of 26 anterior resections were performed, as well as 10 end-to-end anastomosis, 10 side-to-end, 4 j-pouch and 2 pouch coloplasties. The median stricture height was 10cms (4–12). Thirteen patients had preoperative radiotherapy (50%), and 9 patients had an ileostomy (34.7%). The median time of diagnosis was 6 months (3–10). The diagnosis was made by: rectal digital examination in 19.2%, colonoscopy 23.1% and clinical symptoms in 57.7%. The median number of dilation sessions required was 2 (1–4). The median of follow-up was 39 months (23 to 49). Results were successful 88.5,% and unsuccessful in 11.5%. Morbidity was 3.8% (one perforation after dilation). There was no mortality.
ConclusionsBenign anastomotic strictures after rectal cancer surgery are frequent (7.05%), develop symptoms (52.9%) and can be successfully treated by hydrostatic dilation in more than 88% patients.
Entre el 3–30% de los pacientes sometidos a cirugía colorrectal pueden sufrir una estenosis anastomótica benigna1–3. Esta gran variabilidad depende en gran medida de los criterios diagnósticos. Sin embargo, actualmente la mayoría de los autores define la estenosis anastomótica como la incapacidad de pasar un colonoscopio de 12mm de diámetro4. En el tratamiento del cáncer de recto la realización de anastomosis más compleja y de mayor riesgo, junto con el frecuente empleo de radioterapia preoperatoria, hacen de la estenosis anastomótica una causa frecuente —y poco valorada— de complicaciones funcionales y de alteración en la calidad de vida5.
Aunque la mayoría de las estenosis anastomóticas se dilatan espontáneamente, hay 3 situaciones que requieren un obligado tratamiento: la clínica grave o persistente (dificultad de evacuación o signos de obstrucción intestinal), los pacientes portadores de estoma de protección previa a su cierre y la incapacidad de paso del colonoscopio en el seguimiento del cáncer colorrectal6.
Presentamos nuestros resultados con la dilatación hidrostática de las estenosis anastomóticas tras cirugía de cáncer de recto en una cohorte de pacientes seguidos de forma prospectiva.
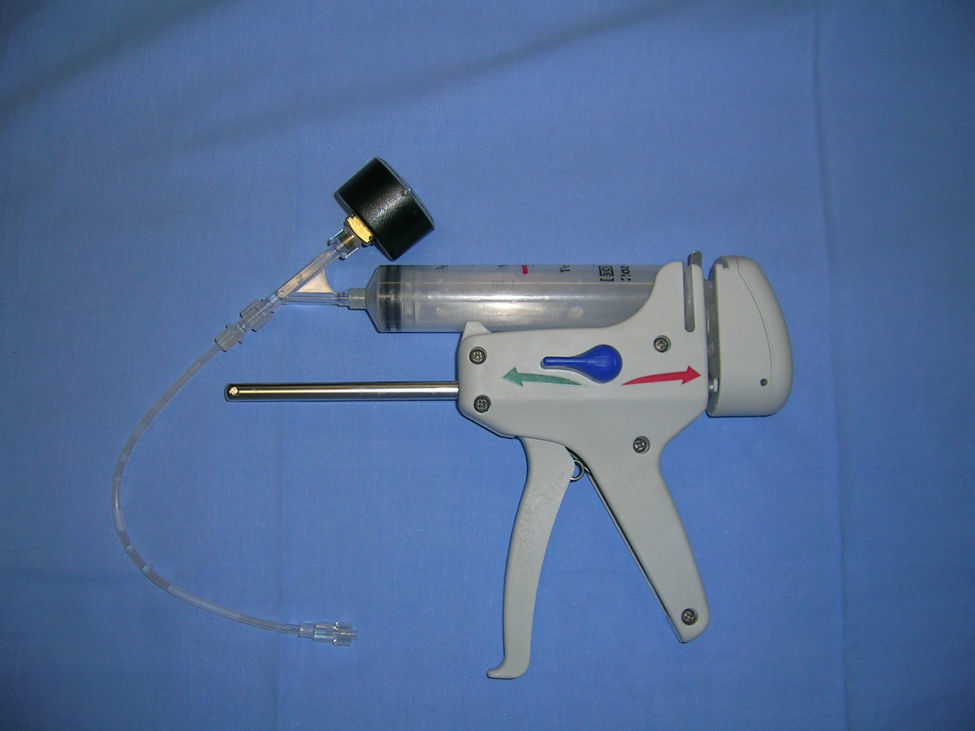
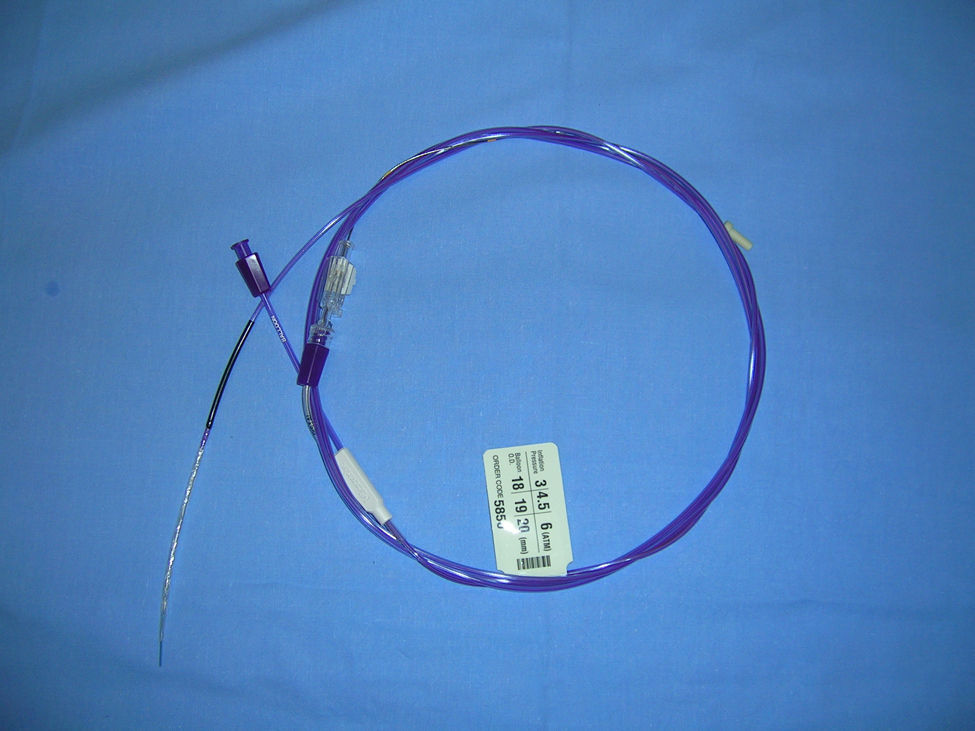
Pacientes y métodoDurante el periodo marzo de 2001 a agosto de 2008 se han intervenido 422 pacientes con el diagnóstico de carcinoma de recto en la sección de Cirugía Colorrectal del Hospital Donostia (tumores localizados hasta 15cm del márgen anal con rectoscopia rígida). En 354 casos (83,8%) se realizó anastomosis. Todos los pacientes con diagnóstico de estenosis anastomótica han sido evaluados de forma prospectiva mediante revisión clínica, enema opaco y/o colonoscopia. Se definió la estenosis anastomótica como la incapacidad para pasar un colonoscopio de 12mm de diámetro a su través4. En todos los pacientes se descartó la presencia de recidiva local previa al tratamiento (mediante la toma de biopsias de la anastomosis). Se empleó la dilatación hidrostática mediante colonoscopia (con sedación en casos de estenosis bajas). La técnica consistió en la inserción de un catéter de balón de 20mm de diámetro (Microvasive™, Boston Scientific, EE.UU.) (figs. 1 y 2) con una presión mantenida de 6atm durante 3min. Tras su desinflado, se comprueba el resultado (paso del dedo o del colonoscopio) y, en caso necesario, se repiten uno o 2 ciclos más de inflado en la misma sesión. Un control endoscópico o digital se realizó a las 2 o 3 semanas y, en caso necesario, se repitió la sesión de dilatación. Se consideró como curación el paso del colonoscopio y la ausencia de clínica obstructiva. Todos los pacientes fueron controlados con colonoscopia a los 3 y 12 meses, además de los controles estándar de su enfermedad neoplásica original.
Se analizaron las características basales de los pacientes: edad, sexo, presencia o no de clínica, altura y tipo de anastomosis, tiempo de diagnóstico, presencia de ostomía derivativa, empleo de radioterapia y complicaciones postoperatorias. Además, durante el seguimiento se recogieron el número de sesiones de dilatación, sus intervalos, la aparición de complicaciones y los resultados de la dilatación.
Los datos fueron analizados con el programa estadístico SPSS v15.0 (SPSS, Chicago, Illinois, EE.UU.). Las variables cuantitativas se expresan en forma de mediana y rango intercuartílico (RI), y las cualitativas, como frecuencias y porcentajes. Se compararon los grupos con y sin éxito tras la dilatación con los tests de Fisher y Mann-Witney. Se consideró significativo un valor de p>0,05.
ResultadosDurante el periodo de estudio, se realizaron 354 anastomosis colorrectales y coloanales (83,8%) en 422 pacientes diagnosticados de carcinoma de recto. En 26 (7,34%), se diagnosticó una estenosis anastomótica. Trece pacientes presentaban un tumor de 1/3 superior de recto, 8 de tercio medio y 5 de tercio inferior. En 13 casos (50%), se realizó una exéresis mesorrectal total (EMT) y parcial (EPM), con al menos 5cm de márgen mesorrectal, en el resto. La mediana de altura de la anastomosis fue de 10cm (4–12). Los pacientes presentaban 8 anastomosis colorrectales término-terminales, 12 lateroterminales, 4 reservorios coloanales en J y 2 coloplastias tipo Fazio. En 23 (88,5%) pacientes, la anastomosis se realizó mediante la técnica de doble grapado, en el resto (11,5%) mediante sutura manual. La mediana de intervalo hasta el diagnóstico fue de 6 meses (3–10 meses). El diagnóstico se sospechó por historia clínica en 15 ocasiones (57,7%): 6 pacientes con pseudodiarrea y 9 con dificultad para la evacuación. En 5 pacientes (19,2%), el diagnóstico se realizó por tacto rectal (en ausencia de clínica) y por colonoscopia en otros 6 (23,1%). La mediana de seguimiento tras la dilatación fue de 39 meses (23–49 meses). El resultado se consideró bueno en 23 pacientes (88,5%) y fracasó en 3 (11,5%), que requirieron una reintervención quirúrgica (un paciente por perforación tras la dilatación). En los 3 pacientes con fracaso se realizó una reanastomosis colorrectal y 2 intervenciónes de Hartmann, respectivamente. La morbilidad fue del 3,8% y no existió mortalidad. El análisis comparativo univariante de los grupos con y sin éxito tras la dilatación (tabla 1) no reveló ningún factor predictivo de fracaso del tratamiento mediante dilatación hidrostática, aunque el bajo número de fracasos (3) podría explicar dichos resultados. No se realizó análisis multivariable.
Análisis univariante de factores de riesgo asociados a fracaso de dilatación de estenosis anastomótica tras cirugía de cáncer de recto
| Variable | Éxito | Fracaso | Significación |
| Edad: mediana (rango) | 67 (45–82) | 58 (54–73) | p=0,495¿ |
| Sexo (%) | |||
| Varón | 13 (50%) | 3 (11,5%) | p=0,262¿¿ |
| Hembra | 10 (38,5%) | 0 (0%) | |
| Obesidad | |||
| Sí | 10 (38,5%) | 0 (0%) | p=0,262¿¿ |
| No | 13 (50%) | 3 (11,5%) | |
| Clínica | |||
| Sí | 12 (46,2%) | 3 (11,5%) | p=0,238¿¿ |
| No | 11 (42,3%) | 0 (0%) | |
| Ileostomía | |||
| Sí | 7 (27%) | 2 (7,7%) | p=0,268¿¿ |
| No | 16 (61,5%) | 1 (3,8%) | |
| Fuga anastomótica | |||
| Sí | 5 (19,2%) | 2 (7,7%) | p=1¿¿ |
| No | 18 (69,3%) | 1 (3,8%) | |
| Radioterapia | |||
| Sí | 11 (42,3%) | 2 (7,7%) | p=0,792¿¿ |
| No | 12 (46,2%) | 1 (3,8%) | |
| Altura anastomosis(cm) (mediana y rango) | 10 (3–13) | 6 (3–13) | p=0,653¿ |
| Exéresis mesorrectal | |||
| EMT | 11 (42,3%) | 2 (7,7%) | p=0,500¿¿ |
| EMP | 12 (46,2%) | 1 (3,8%) | |
| Tipo de anastomosis | |||
| T-T | 9 (34,7%) | 1 (3,8%) | p=0,580¿¿ |
| L-T | 14 (53,8%) | 2 (7,7%) | |
| Demora dilatación (meses) (mediana y rango) | 6 (2–36) | 5 (2–5) | p=0,778¿ |
| N.° sesiones dilatación (mediana y rango) | 2 (1–8) | 4 (2–5) | p=0,136¿ |
La prevalencia exacta de estenosis anastomótica tras cirugía de cáncer de recto es difícil de determinar. La variabilidad de su definición, la resolución espontánea en la mayoría de los casos, la variabilidad en los métodos de seguimiento, la pobre correlación entre el grado de estenosis y la aparición de clínica, así como la frecuente dilatación digital en consulta externa, podrían explicar estas dificultades. Smith et al7 y Luchtefeld et al8 publicaron durante la década de los 80 las primeras encuestas del ASCRS sobre la prevalencia de las estenosis anastomóticas colorrectales (entre el 3% hasta el 30%), enfatizando su doble valoración: anatómica y funcional, así como la buena respuesta a tratamientos no quirúrgicos. Además, se encontraron varios factores de riesgo asociados a estenosis, algunos preoperatorios (obesidad, sepsis y radioterapia), intraoperatorios (donuts incompletos) y otros postoperatorios (dehiscencias, infecciones pélvicas y radioterapia).
La mayoría de los casos se diagnostican entre el 3.er y 6.° mes tras la cirugía1,8,9, como en nuestros enfermos, lo que podría estar en relación con la evolución de un proceso fibrótico, causado posiblemente por isquemia, infección local o cambios postradioterapia10. En estudios con endoscopias precoces tras la cirugía se han encontrado cifras muy bajas de estenosis, del 0 – 3%11. Sin embargo, la variabilidad de criterios diagnósticos puede hacer más amplia esta diferencia. Solt et al, sobre 44 pacientes con estenosis postoperatorias, encontraron una demora media superior a los 9 meses12. No existe una clara correlación entre la clínica y el grado de estenosis. De hecho, un 47,5% de nuestros pacientes fueron diagnosticados asintomáticos, como ocurrió en la encuesta de la ASCRS con 43% de asintomáticos entre 123 pacientes8 o el 40,5% de la serie de Pietropaolo et al13 sobre 42 pacientes. Resultados diferentes al grupo de Saint-Etienne con 22% asintomáticos entre 27 casos14 y muy diferentes de lo publicado recientemente por Araujo et al9 con 100% de sintomáticos entre 24 pacientes.
Aunque la mayoría de las estenosis anastomóticas tras cirugía colorrectal se resuelven espontáneamente (mediante la dilatación progresiva por el bolo fecal) pueden requerir tratamientos que varían desde la dilatación hasta la reintervención. La clínica grave o persistente, los pacientes portadores de estoma de protección previo a su cierre y la incapacidad de paso del colonoscopio en el seguimiento del cáncer colorrectal son las 3 situaciones que hacen imperativo algún tipo de tratamiento6.
Desde su primera descripción en la década de los 80, la dilatación neumática/hidrostática con balón se ha convertido en el tratamiento más frecuentemente empleado15. Recientemente, una revisión sistemática demostró que la dilatación era el método más utilizado, sobre todo en lesiones cortas2. La dilatación aplica una fuerza radial, a diferencia del empleo de bujías, disminuyendo el riesgo de perforación y, en la mayoría de las series, se ha impuesto al empleo de bujías. El balón solo puede expandirse hasta un diámetro fijo, manteniendo una baja complianza, lo cual evita las perforaciones, pues el balón se rompe en caso de sobreinflado16. Además, su combinación con endoscopia permite un control visual del procedimiento y mejora la seguridad del procedimiento. Solo un trabajo ha comparado diferentes sistemas de dilatación, apreciando menos número de sesiones al emplear un sistema de balón hidrostático endoscópico sobre el sistema de balón neumático17. Nuestro grupo ha empleado el balón de dilatación hidrostático, con control endoscópico, como en las series más amplias9,18.
Nuestro porcentaje de éxitos ha sido alto, del 88%, superior a la larga serie de Suchan, que refiere un 59% de buenos resultados en cáncer de recto y establece esta etiología como el factor más importante de fracaso, frente al 88% en patología benigna. La revisión de la literatura arroja porcentajes de éxitos entre el 59–100%, pero mezclando diferentes patologías, técnicas anastomóticas y localizaciones colorrectales9. Como en nuestros casos, suelen ser necesarias varias sesiones de dilatación (mediana de 2,5) y no parece que la prolongación de las mismas mejore los resultados. Otras series largas presentan resultados parejos con una mediana de 2,9 o 2,59,18. De nuestros 3 fracasos, en 2 no se consiguió una correcta dilatación desde la primera sesión, lo cual se correlaciona con que el número de sesiones no se correlaciona con el porcentaje de éxitos9.
La complicación más frecuente es la reestenosis que en nuestra serie, con un periodo largo de seguimiento de más de 36 meses, fue de un paciente (3,8%), que, además, se resolvió satisfactoriamente con una sola nueva sesión de dilatación. El porcentaje de recidivas es variable, entre el 0 hasta el 87,5%9. Suchan et al presentan un 15% de recidivas solo en pacientes con cáncer de recto18. Sin embargo, pocos estudios aportan estas cifras, con seguimientos muy irregulares, técnicas variadas y, por tanto, con conclusiones difíciles de extraer. Son raras las complicaciones graves, como la hemorragia y la perforación. En nuestra serie un paciente (3,8%) presentó una perforación que requirió cirugía urgente tipo Hartmann. Resultados parecidos a la larga serie de Suchan et al del 6%18. Una reciente encuesta sobre las complicaciones por dilatación ha sido realizada en los principales centros de Japón, arrojando una tasa media de complicaciones del 8,4%19. Otros grupos no han encontrado complicaciones mayores en ningún caso9,12,13. No empleamos incisiones con electrobisturí como otros autores, que presentan disminución en el número de complicaciones por perforación, facilitan la dilatación y parece disminuir las recurrencias20. Sin embargo, el empleo de incisiones predilatación continúa siendo motivo de cierta controversia y no existen en la actualidad estudios multicéntricos que apoyen su empleo rutinario.
Tan solo un estudio reciente ha analizado la calidad de vida de los pacientes con estenosis anastomótica tratados mediante dilatación y empleando la escala Gastrointestinal Quality of Life Index5 (GIQLI). Los resultados a largo plazo parecen pobres, con molestias abdominales frecuentes que alteran la calidad de vida y que los autores relacionan con el calibre obtenido después de la dilatación (anastomosis ≥13mm de diámetro). Aún, sin la objetividad del empleo de algún tipo de score, nuestra experiencia no es la misma, tras un largo periodo de seguimiento, debido a la naturaleza de la enfermedad.
Las estenosis anastomóticas tras cirugía de cáncer de recto son frecuentes (7,05%), producen clínica en más de la mitad de los casos y son una causa poco valorada de morbilidad a medio y largo plazo. La dilatación hidrostática endoscópica es una técnica eficaz, con éxito en más del 88% y segura, con una baja morbilidad del 3,8%.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.