La gastrectomía vertical (GV) se ha convertido en una técnica con entidad propia cuya indicación selectiva o global sigue siendo objeto de controversia. Los resultados ponderales a 5 años son heterogéneos. El objetivo del estudio es identificar posibles factores pronósticos de pérdida de peso insuficiente tras GV.
MétodosEstudio multicéntrico retrospectivo de GV con seguimiento mayor de un año. Se considera fracaso si el PSP<50%. Se realiza estudio univariado y multivariado de regresión de Cox para determinar los factores que influyen en el fracaso ponderal a 1, 2 y 3 años de seguimiento.
ResultadosSe incluye a 1.565 pacientes intervenidos en 29 hospitales. PSP al año: 70,58±24,8; a los 3 años 69,39±29,2; a los 5 años 68,46±23,1. Pacientes con PSP<50 (considerado fracaso ponderal): 17,1% en el primer año, 20,1% a 3 años, 20,8% a 5 años. Las variables que mostraron relación con el fracaso ponderal en el estudio univariado fueron: IMC>50kg/m2, edad>50años, DM2, HTA, SAOS, cardiopatía, varias comorbilidades asociadas, distancia a píloro>5cm, bujía>40F, tratamiento con antiagregantes. La sobresutura mejora los resultados. Las variables que mostraron ser factores predictivos de fracaso en el seguimiento fueron la DM2 y el IMC.
ConclusiónLa GV asocia una pérdida de peso satisfactoria en el 79% de los pacientes en los primeros 5 años; sin embargo, algunas variables como el IMC>50, la DM2, la edad>50, la presencia de varias comorbilidades, la sección a más de 4cm del píloro o la bujía>40F pueden aumentar el riesgo de fracaso ponderal.
Sleeve gastrectomy (SG) has become a technique in its own right although a selective or global indication remains controversial. The weight loss data at 5 years are heterogeneous. The aim of the study is to identify possible prognostic factors of insufficient weight loss after SG.
MethodsA SG retrospective multicenter study of more than one year follow-up was performed. Failure is considered if EWL>50%. Univariate and multivariate study of Cox regression were performed to identify prognostic factors of failure of weight loss at 1, 2 and 3 years of follow up.
ResultsA total of 1,565 patients treated in 29 hospitals are included. PSP per year: 70.58±24.7; 3 years 69.39±29.2; 5 years 68.46±23.1. Patients with EWL<50 (considered failure): 17.1% in the first year, 20.1% at 3 years, 20.8% at 5 years. Variables with influence on the weight loss failure in univariate analysis were: BMI>50kg/m2, age>50years, DM2, hypertension, OSA, heart disease, multiple comorbidities, distance to pylorus> 4cm, bougie>40F, treatment with antiplatelet agents. The reinforcement of the suture improved results. In multivariate study DM2 and BMI are independent factors of failure.
ConclusionThe SG associates a satisfactory weight loss in 79% of patients in the first 5 years; however, some variables such as BMI>50, age>50, the presence of several comorbidities, more than 5cm section of the pylorus or bougie>40F can increase the risk of weight loss failure.
La gastrectomía vertical (GV) ha dejado de ser en los últimos años el primer tiempo del cruce duodenal que propuso Gagner1 para convertirse en una alternativa con entidad propia como técnica única2. El papel de esta técnica en el algoritmo terapéutico de la obesidad mórbida todavía no está del todo definido y sigue existiendo controversia sobre la conveniencia de indicarla de forma selectiva o a todos los pacientes3–5. Los datos publicados referentes a los resultados a largo plazo (5 o más años de seguimiento) son heterogéneos y oscilan entre el 40 y el 86% de porcentaje de sobrepeso perdido (PSP) a 5 años en las diferentes series6,7. Estas diferencias pueden deberse a variaciones técnicas como la distancia al píloro del primer grapado o el calibre de la sonda guía —como apuntan algunos autores8–10—, a factores relacionados con el paciente como sus hábitos alimentarios, edad, sexo, índice de masa corporal (IMC) inicial y sus comorbilidades11–15 o a factores todavía desconocidos16. La identificación de los factores pronósticos de pérdida de peso, resolución de comorbilidades o mejora de la calidad de vida podría ser de gran utilidad a la hora de tomar la decisión consensuada con el paciente sobre cuál es la técnica más adecuada en su caso y si la GV es la técnica más recomendable17,18. En el presente estudio multicéntrico, en el que han participado 29 hospitales de España y Portugal, se pretenden encontrar algunas de las variables que pueden ayudar a identificar a los pacientes que tienen mayor probabilidad de presentar peores resultados ponderales a lo largo del seguimiento a medio plazo tras la GV.
MétodosSe diseña un estudio multicéntrico de cohortes retrospectivo. Se incluye a pacientes con los siguientes criterios de selección: IMC>40kg/m2 o IMC>35kg/m2 con 2comorbilidades; con más de un año de evolución de la obesidad mórbida; sin contraindicaciones médicas ni psiquiátricas para la cirugía bariátrica; con capacidad para la comprensión de las recomendaciones y a los que se les realizó una GV entre 2006 y 2012 en uno de los hospitales participantes en el estudio, con un año o más de seguimiento.
Técnica: Se coloca al paciente en decúbito supino y el cirujano se coloca entre las piernas del paciente o en el lado derecho. Se realiza neumoperitoneo y se colocan 4-5 trocares en el hemiabdomen superior. Se realiza la sección de los vasos cortos desde una zona próxima al píloro hasta completar el ángulo de Hiss. Habitualmente se coloca una bujía y se realiza una sección o grapado gástrico, se extirpa la curvatura mayor gástrica y se deja un estómago de forma tubular con un tamaño ajustado al calibre de la bujía utilizada.
Se define segundo tiempo como una cirugía de revisión realizada tras la GV en la que se modifica la técnica inicial y se convierte en otra técnica bariátrica como un bypass gástrico, un cruce duodenal o un cruce duodenal de una anastomosis. También se considera un segundo tiempo la extirpación de la parte de estómago sobrante en caso de dilatación de la GV inicial.
Las variables consideradas como potenciales factores predictivos son basales (previas a la cirugía o del período perioperatorio inmediato). Las variables incluidas fueron: 1) variables demográficas y comorbilidades: edad, sexo, peso, altura, IMC, tabaquismo, tratamiento con anticoagulantes orales o antiagregantes, cardiopatía, hipertensión arterial (HTA), diabetes de tipo 2 (DM2), artropatía, dislipidemia, síndrome de apnea obstructiva de sueño (SAOS); 2) variaciones técnicas: cirujano, distancia al píloro del primer grapado, grosor de la bujía, refuerzo y tipo; 3) complicaciones recogidas: dehiscencia/fístula, hemoperitoneo, sangrado de línea de grapas, neumonía, atelectasia, tromboembolia pulmonar, reintervención, fallecimiento; 4) estancia postoperatoria; 5) seguimiento: peso a 1, 2, 3, 4 y 5 años, evolución de comorbilidades al final del seguimiento (HTA, SAOS, artropatía, DM2).
Se remitió una hoja de Microsoft Excel estandarizada a todos los centros participantes y cada centro la rellenó con los datos de sus bases prospectivas. Los pacientes dieron su consentimiento para que sus datos anonimizados fueran recogidos y utilizados en estudios científicos. Los datos fueron remitidos a la coordinadora del estudio. Con los datos recibidos se constituyó un registro global del estudio multicéntrico en el que se calcularon las variables intermedias adicionales necesarias para la explotación de los datos y los valores estadísticos. Se constituyó una variable específica para registrar la experiencia progresiva adquirida por cada uno de los cirujanos específicamente en la intervención de GV.
El análisis estadístico se realizó con el paquete estadístico SPSS statistical software versión 21.0 (SPSS Inc., Chicago, IL, EE. UU.). Los datos descriptivos se han expresado como media±desviación estándar o porcentaje. Para el estudio univariado, se ha utilizado el test Chi-cuadrado o el test de Fisher cuando ha sido necesario para comparar variables cualitativas y ANOVA o test de Mann-Whitney para comparar las variables cuantitativas. Se utilizó el modelo de regresión de Cox con el método «pasos hacia atrás» para evaluar los factores de riesgo de fracaso en la pérdida ponderal a un año, 2 años y 3 años, estableciendo como variable dependiente el tiempo hasta que ocurre que el PSP es mayor de 50% (PSP>50) por primera vez. Se calcula el sobrepeso a partir del peso correspondiente a IMC>25kg/m2. Se evalúa el porcentaje de pacientes que gana peso en los años sucesivos después de haber alcanzado el objetivo.
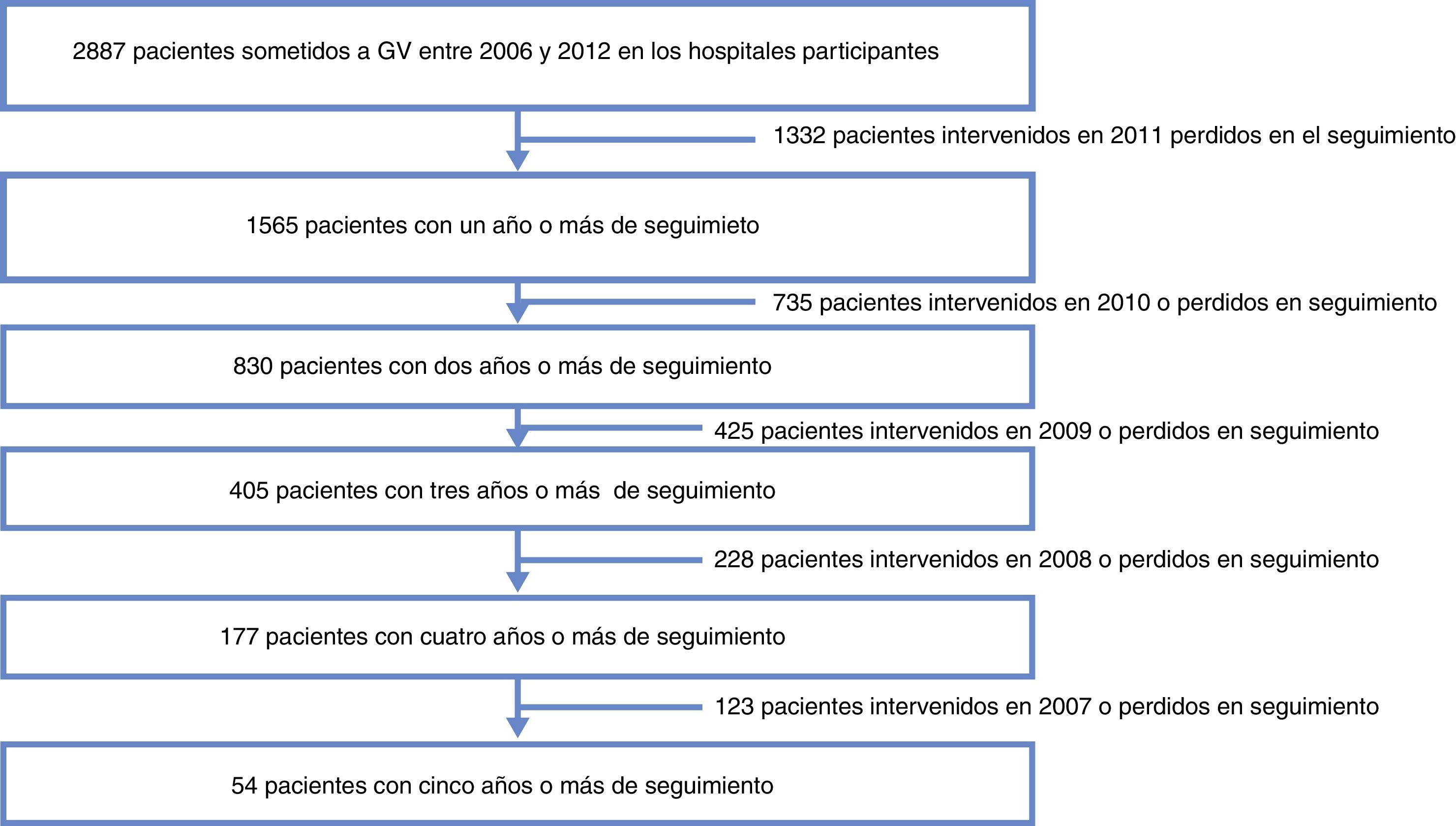
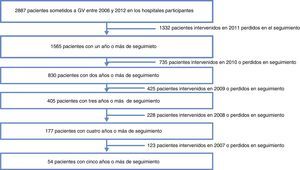
ResultadosSe recogieron datos de 1.565 pacientes a los que se realizó GV, con un seguimiento mayor de un año procedentes de los 29 centros participantes. Las pérdidas en el seguimiento por mortalidad (incluyendo la postoperatoria inmediata a 30 días) fueron del 0,5%. La mediana de seguimiento fue de 2 años con un rango intercuartil entre 1 y 3 años (fig. 1).
Respecto a los datos descriptivos, la edad media de los pacientes fue de 43,52±11,38 años con un rango de 16-74 años. El 33,2% eran mayores de 50 años. Un 32,2% eran varones. El IMC medio fue de 48,39±9,18 kg/m2 con un 39,2% de superobesos (IMC>50kg/m2). Un 15,7% eran fumadores. Respecto a las comorbilidades, un 29,1% tenían DM2; un 45,7% HTA; 39,5% tenían SAOS; 28% artropatía; 29,1% dislipidemia; 8,7% cardiopatía. Un 11,4% recibía tratamiento con anticoagulantes orales y el 7,4% con antiagregantes. Un 26,6% tenía cirugía abdominal previa.
Con relación a las variaciones en la técnica, las intervenciones fueron realizadas por 68 cirujanos y se registraron variaciones en la técnica: se utilizó refuerzo de sutura en un 84,6% de los casos (en un 17% protectores de sutura de ácido poliglicólico, en un 61,2% sobresutura, ambos combinados en el 3,1%). El calibre de la bujía fue <34F en el 50%, entre 35 y 39F en el 30,1% y ≥40F en un 19,9%. La distancia a píloro del primer grapado fue ≤4cm en el 24%; de 5cm en el 52,5% y ≥6cm en el 23,5%.
En cuanto a las complicaciones y la estancia hospitalaria, se registraron un 12,5% de complicaciones y un 0,3% de fallecimientos. Las complicaciones registradas fueron: sangrado de línea de grapado (2,1%), hemoperitoneo (2,2%), hemorragia digestiva alta (0,6%), dehiscencia/fístula (3,4%), tromboembolia pulmonar (0,2%), neumonía (0,7%), atelectasia (1,5%). Un 5% fueron reintervenidos. La estancia hospitalaria fue de 5,92±9,44 días.
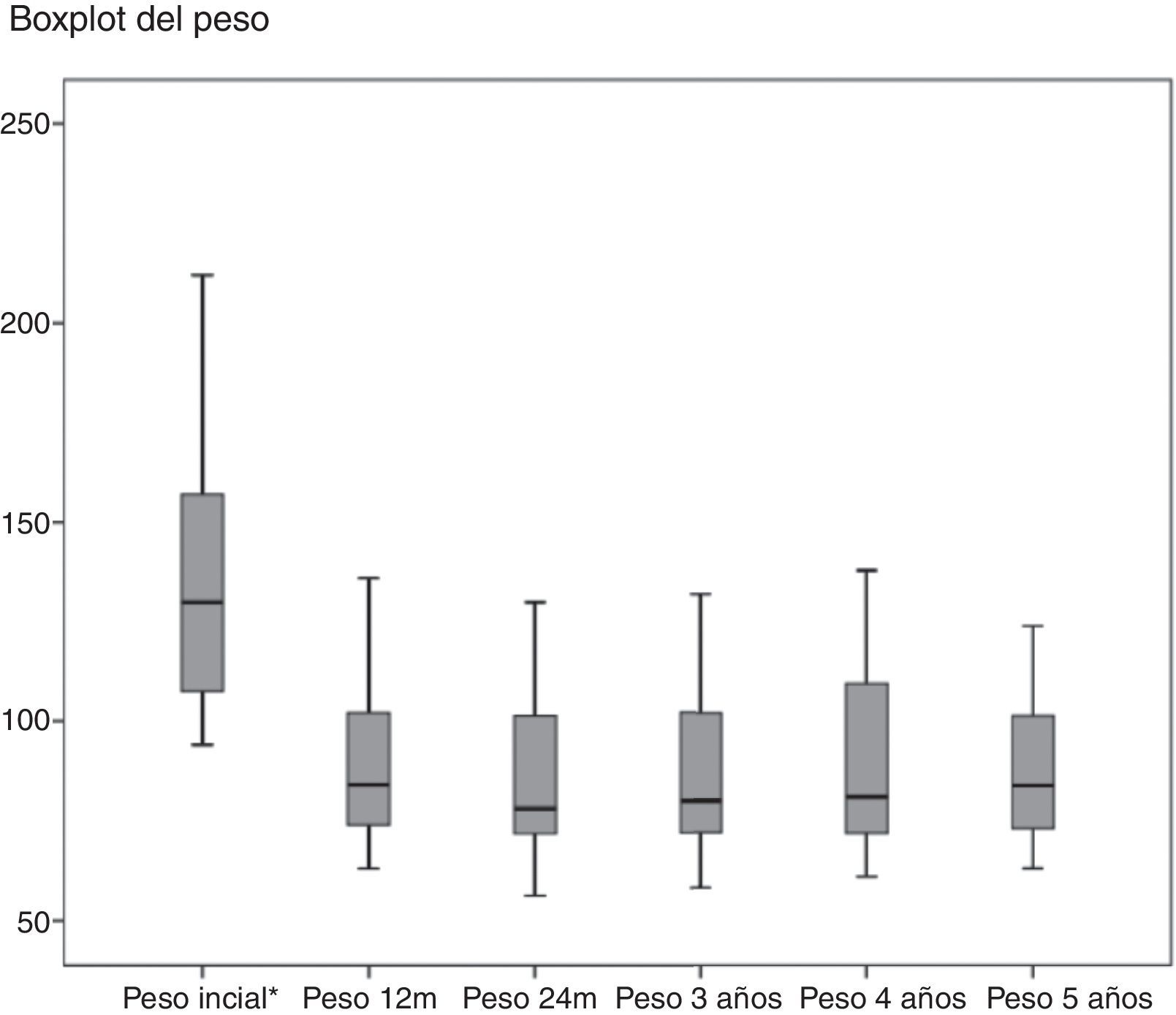
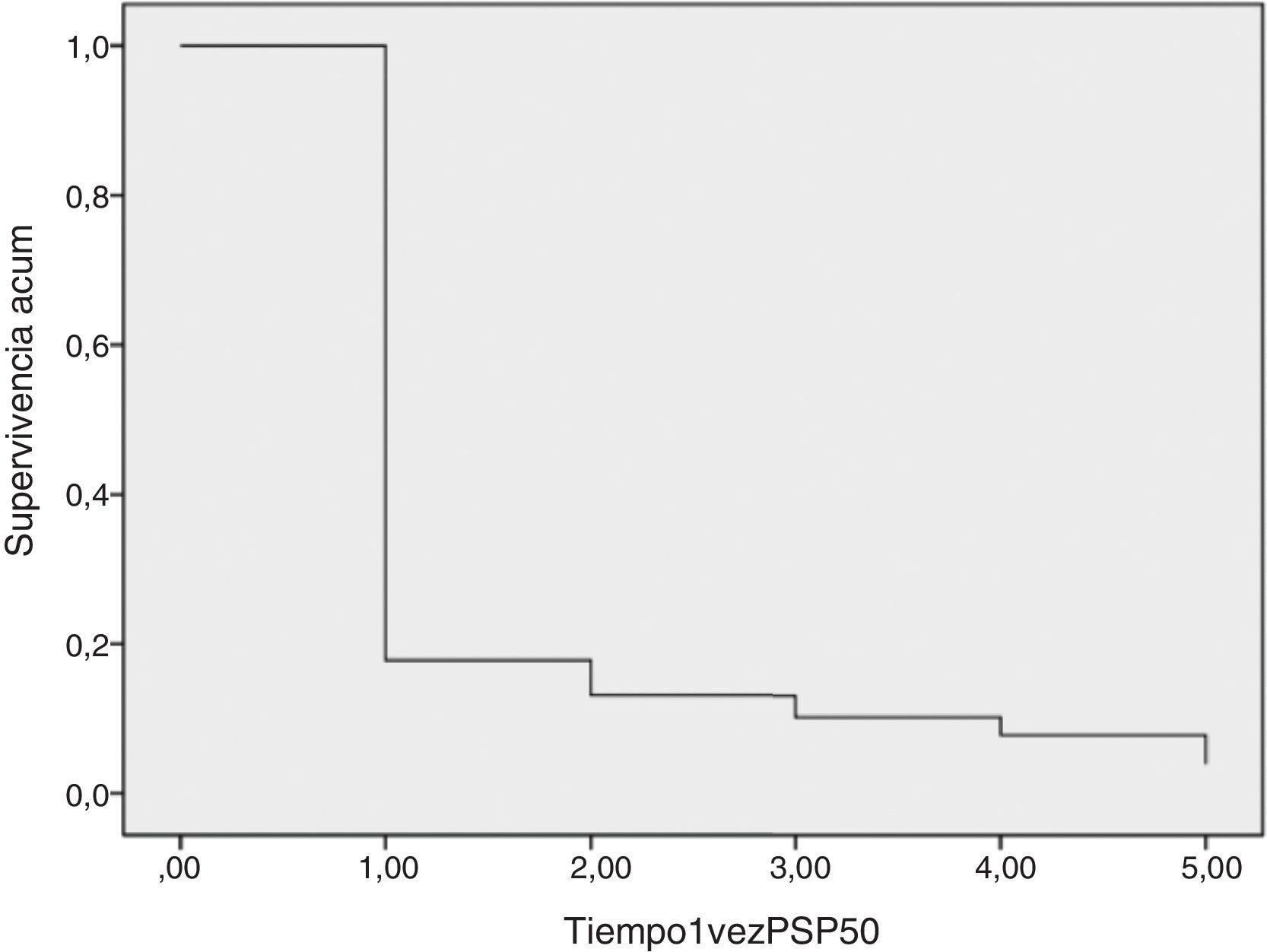
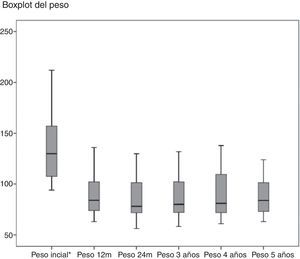
Con relación a los resultados ponderales, más del 80% de los pacientes presentaron una reducción del 50% del sobrepeso en el primer año (figs. 2 y 3). El PSP al año fue de 70,58±24,8; a los 3 años de 69,39±29,2; a los 5 años de 68,46±23,1. Otras medidas de pérdida de peso se recogen en la tabla 1. El porcentaje de fracasos (PSP<50) del primer año fue 17,1%; en el tercer año 20,1% y en el quinto año 20,8%. Al final del seguimiento (considerando el último seguimiento registrado) remitieron el 79% de las DM2, el 70% de las HTA, el 76% de SAOS y el 65% de las artropatías.
Medidas de pérdida ponderal
| Base | 1 año | 2 años | 3 años | 4 años | 5 años | |
|---|---|---|---|---|---|---|
| PSP | 70,69±24,7 | 71,53±25,9 | 69,39±29,2 | 67,72±25,7 | 68,56±23,1 | |
| PPT | 32,49±10,2 | 33,44±11,1 | 32,39±12,1 | 32,16±11,4 | 31,49±9,9 | |
| IMC | 48,39± 9,2 | 32,59±6,6 | 32,51±6,6 | 32,97±7,2 | 33,76±6,9 | 33,64±6,8 |
| %EIMCP | 70,58±24,8 | 71,39±26,2 | 69,31±29,4 | 67,85±25,7 | 68,46±23,1 | |
| PSP>50 en % | 82,9 | 82,7 | 79,9 | 78 | 79,2 | |
| N | 1.565 | 830 | 405 | 177 | 54 |
EIMCP>50: porcentaje de pacientes que pierden más del 50% del exceso de IMC, considerando exceso a partir de IMC>25; IMC: índice de masa corporal; PPT: porcentaje de peso total perdido; PSP: porcentaje de sobrepeso perdido; PSP>50: porcentaje de pacientes que pierden más del 50% del sobrepeso considerando sobrepeso a partir del peso equivalente a IMC>25.
Se realizó un segundo tiempo a 109 pacientes (6,9%) hasta el momento de la recogida de datos. El IMC medio inicial de este grupo era de 54,58±9,1 kg/m2 antes de la GV. Previamente al segundo tiempo, el IMC fue de 41,70±6,9 kg/m2. La indicación del segundo tiempo fue la reganancia de peso en un 35%, la pérdida insuficiente en un 49% y el reflujo gastroesofágico en un 13,7%. En cuanto a las técnicas, se realizó cruce duodenal en un 49,5%, bypass gástrico en un 35,7%, cruce duodenal de una anastomosis en un 11,9% y se realizó una nueva GV (regastrectomía) en un 9,1%.
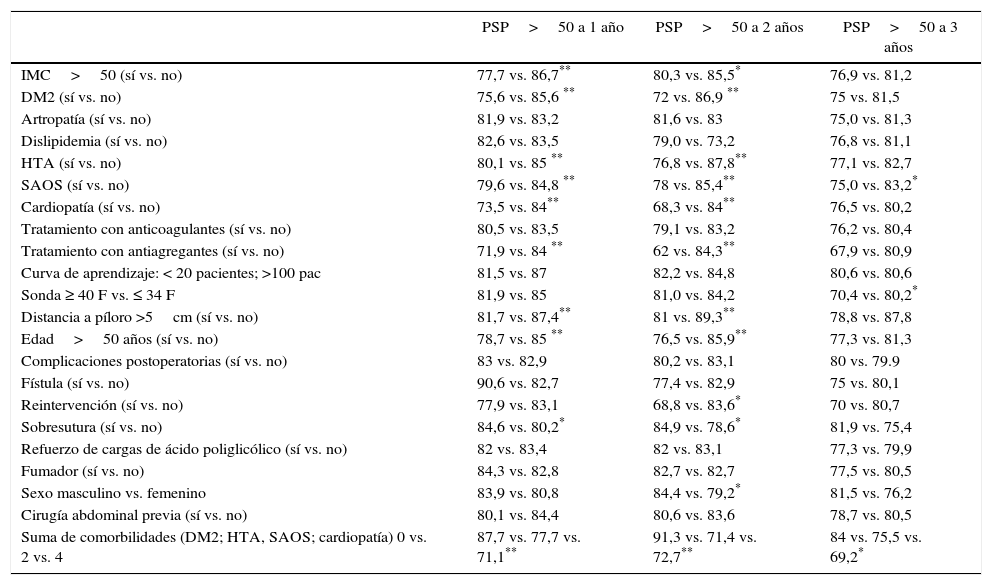
En el estudio univariado de los factores predictivos de fracaso ponderal, en el primer año se relacionaron con un porcentaje significativamente mayor de fracaso ponderal (PSP<50) las siguientes variables: IMC>50 kg/m2, DM2, HTA, SAOS, cardiopatía, el tratamiento con antiagregantes, la distancia a píloro del primer grapado >5cm, edad>50 años y la suma de varias comorbilidades. La realización de una sobresutura favoreció un porcentaje significativamente mayor de éxitos. En el segundo año se asociaron con peores resultados: el IMC>50 kg/m2, la DM2, la HTA, el SAOS, la cardiopatía, la edad>50 años, la reintervención en el postoperatorio, el sexo femenino y la asociación de varias comorbilidades. La realización de una sobresutura favoreció un porcentaje significativamente mayor de éxitos también en el segundo año. En el tercer año la única variable asociada con peores resultados ponderales fue la sonda>40F (tabla 2).
Estudio univariado factores pronósticos de pérdida de más del 50% del sobrepeso (PSP>50) a 1, 2 y 3 años
| PSP>50 a 1 año | PSP>50 a 2 años | PSP>50 a 3 años | |
|---|---|---|---|
| IMC>50 (sí vs. no) | 77,7 vs. 86,7** | 80,3 vs. 85,5* | 76,9 vs. 81,2 |
| DM2 (sí vs. no) | 75,6 vs. 85,6 ** | 72 vs. 86,9 ** | 75 vs. 81,5 |
| Artropatía (sí vs. no) | 81,9 vs. 83,2 | 81,6 vs. 83 | 75,0 vs. 81,3 |
| Dislipidemia (sí vs. no) | 82,6 vs. 83,5 | 79,0 vs. 73,2 | 76,8 vs. 81,1 |
| HTA (sí vs. no) | 80,1 vs. 85 ** | 76,8 vs. 87,8** | 77,1 vs. 82,7 |
| SAOS (sí vs. no) | 79,6 vs. 84,8 ** | 78 vs. 85,4** | 75,0 vs. 83,2* |
| Cardiopatía (sí vs. no) | 73,5 vs. 84** | 68,3 vs. 84** | 76,5 vs. 80,2 |
| Tratamiento con anticoagulantes (sí vs. no) | 80,5 vs. 83,5 | 79,1 vs. 83,2 | 76,2 vs. 80,4 |
| Tratamiento con antiagregantes (sí vs. no) | 71,9 vs. 84 ** | 62 vs. 84,3** | 67,9 vs. 80,9 |
| Curva de aprendizaje: < 20 pacientes; >100 pac | 81,5 vs. 87 | 82,2 vs. 84,8 | 80,6 vs. 80,6 |
| Sonda ≥ 40 F vs. ≤ 34 F | 81,9 vs. 85 | 81,0 vs. 84,2 | 70,4 vs. 80,2* |
| Distancia a píloro >5cm (sí vs. no) | 81,7 vs. 87,4** | 81 vs. 89,3** | 78,8 vs. 87,8 |
| Edad>50 años (sí vs. no) | 78,7 vs. 85 ** | 76,5 vs. 85,9** | 77,3 vs. 81,3 |
| Complicaciones postoperatorias (sí vs. no) | 83 vs. 82,9 | 80,2 vs. 83,1 | 80 vs. 79.9 |
| Fístula (sí vs. no) | 90,6 vs. 82,7 | 77,4 vs. 82,9 | 75 vs. 80,1 |
| Reintervención (sí vs. no) | 77,9 vs. 83,1 | 68,8 vs. 83,6* | 70 vs. 80,7 |
| Sobresutura (sí vs. no) | 84,6 vs. 80,2* | 84,9 vs. 78,6* | 81,9 vs. 75,4 |
| Refuerzo de cargas de ácido poliglicólico (sí vs. no) | 82 vs. 83,4 | 82 vs. 83,1 | 77,3 vs. 79,9 |
| Fumador (sí vs. no) | 84,3 vs. 82,8 | 82,7 vs. 82,7 | 77,5 vs. 80,5 |
| Sexo masculino vs. femenino | 83,9 vs. 80,8 | 84,4 vs. 79,2* | 81,5 vs. 76,2 |
| Cirugía abdominal previa (sí vs. no) | 80,1 vs. 84,4 | 80,6 vs. 83,6 | 78,7 vs. 80,5 |
| Suma de comorbilidades (DM2; HTA, SAOS; cardiopatía) 0 vs. 2 vs. 4 | 87,7 vs. 77,7 vs. 71,1** | 91,3 vs. 71,4 vs. 72,7** | 84 vs. 75,5 vs. 69,2* |
Datos en porcentaje.
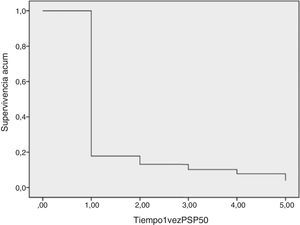
En cuanto al estudio multivariado de factores predictivos de fracaso ponderal (regresión de Cox), un 80% de los pacientes alcanzaron el objetivo de PSP>50 en el primer año. Un 5,3% de pacientes con PSP>50 en el primer año engordaron y no cumplieron el objetivo en el segundo año. Un 4% de los pacientes que no lo alcanzó en el primer año, superó el PSP del 50 a lo largo del seguimiento. Entre los pacientes que llegaron al objetivo por primera vez en el segundo año, un 20% volvió a engordar y no lo cumplió en el tercer año.
Las variables que han mostrado una relación estadísticamente significativa con el fracaso ponderal en la regresión de Cox (PSP<50) han sido el IMC inicial y la DM2. De manera que la probabilidad de no llegar al PSP>50 se multiplica por 1,01(1,001-1,016; p=0,03) por cada unidad que aumenta el IMC; en el caso de los diabéticos la probabilidad de no llegar al PSP>50 se incrementa en 1,17 (1,02-1,34; p=0,023).
DiscusiónEn el presente estudio multicéntrico hispano-portugués en el que se recogen datos de 1.565 pacientes a los que se realizó GV en 29 hospitales, con más de un año de seguimiento, la pérdida de peso ha sido satisfactoria en un elevado porcentaje de los pacientes a lo largo del seguimiento. La pérdida de peso se mantiene bastante estable después del primer año en el 90% de los pacientes. En los pacientes con seguimiento a largo plazo, el PSP medio global a 5 años fue de 68,46±23,1 con un 79,2% que alcanzaron el objetivo de pérdida de más del 50% del sobrepeso. Estos resultados apoyan la utilización de la GV como técnica única y son coherentes con otras series publicadas en la literatura6,19–25 (tabla 3). Sin embargo, casi un 20% de los pacientes no alcanzan los resultados recomendables. Nuestro estudio pretende encontrar algunas de las variables que pueden ayudar a identificar a los pacientes que tienen mayor probabilidad de presentar peores resultados ponderales. En ese grupo de pacientes se podría valorar otra técnica de cirugía bariátrica inicial o programar el segundo tiempo tras la GV de forma precoz. En nuestro estudio los pacientes que presentan pérdida insuficiente después del primer año apenas mejoran posteriormente: solo un 4% consigue alcanzar el objetivo de PSP>50 en los siguientes años y de estos, un 20% vuelve a engordar. En los pacientes con pérdida insuficiente tras el primer año, se podría plantear un segundo tiempo precoz, descartando un posible defecto de la plastia. Algunas variables parecen influir en los peores resultados ponderales de los pacientes estudiados; entre ellas destaca la suma de comorbilidades que constituyen el síndrome metabólico (DM, HTA, dislipidemia), especialmente en los diabéticos, y el IMC>50kg/m2. Con relación a esto, parece lógico plantear que en los pacientes con mayor IMC o con DM será necesario realizar el segundo tiempo con mayor frecuencia, tal y como propuso inicialmente Gagner26,27.
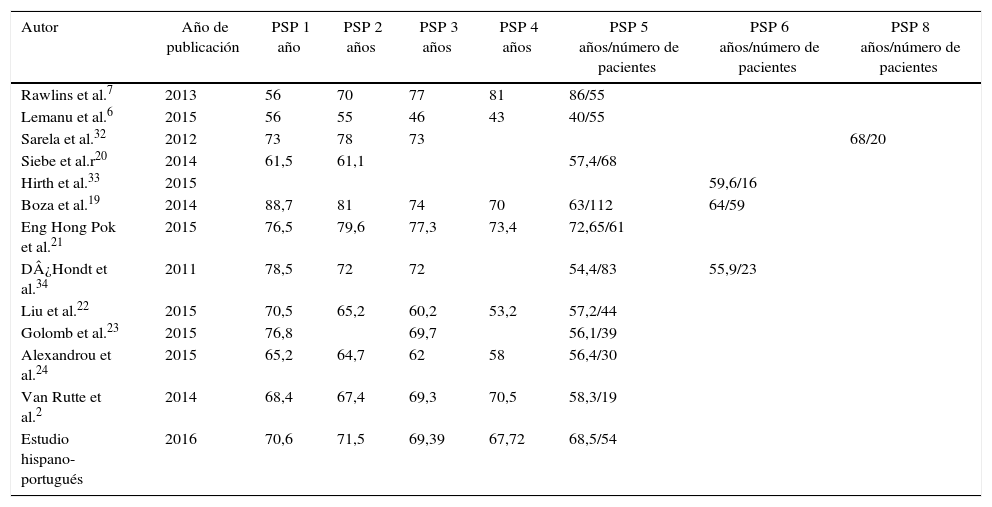
Comparación del seguimiento ponderal con otras series
| Autor | Año de publicación | PSP 1 año | PSP 2 años | PSP 3 años | PSP 4 años | PSP 5 años/número de pacientes | PSP 6 años/número de pacientes | PSP 8 años/número de pacientes |
|---|---|---|---|---|---|---|---|---|
| Rawlins et al.7 | 2013 | 56 | 70 | 77 | 81 | 86/55 | ||
| Lemanu et al.6 | 2015 | 56 | 55 | 46 | 43 | 40/55 | ||
| Sarela et al.32 | 2012 | 73 | 78 | 73 | 68/20 | |||
| Siebe et al.r20 | 2014 | 61,5 | 61,1 | 57,4/68 | ||||
| Hirth et al.33 | 2015 | 59,6/16 | ||||||
| Boza et al.19 | 2014 | 88,7 | 81 | 74 | 70 | 63/112 | 64/59 | |
| Eng Hong Pok et al.21 | 2015 | 76,5 | 79,6 | 77,3 | 73,4 | 72,65/61 | ||
| D¿Hondt et al.34 | 2011 | 78,5 | 72 | 72 | 54,4/83 | 55,9/23 | ||
| Liu et al.22 | 2015 | 70,5 | 65,2 | 60,2 | 53,2 | 57,2/44 | ||
| Golomb et al.23 | 2015 | 76,8 | 69,7 | 56,1/39 | ||||
| Alexandrou et al.24 | 2015 | 65,2 | 64,7 | 62 | 58 | 56,4/30 | ||
| Van Rutte et al.2 | 2014 | 68,4 | 67,4 | 69,3 | 70,5 | 58,3/19 | ||
| Estudio hispano-portugués | 2016 | 70,6 | 71,5 | 69,39 | 67,72 | 68,5/54 |
Datos en porcentaje.
PSP: porcentaje de sobrepeso perdido a 1 año, 2 años, 3 años, 4 años, 5 años.
Otra variable que muestra relación en nuestro estudio univariado con un mayor porcentaje de fracasos es la edad superior a 50 años; esto podría cuestionar la indicación de la GV en pacientes por encima de ese límite de edad, pero otras técnicas también han mostrado peores resultados en pacientes más añosos; en cambio, el género no ha influido en los resultados de nuestro estudio, a diferencia de en otras series publicadas15,28. Las variaciones técnicas también parecen tener influencia en la pérdida de peso: la distancia del primer grapado mayor de 5cm respecto al píloro asocia en nuestro estudio univariado mayor porcentaje de fracasos ponderales, sin embargo, realizar la sección a menos de 4cm del píloro puede aumentar las complicaciones, por lo que la distancia ideal para el primer grapado parece 4-5cm29. El tamaño de la bujía también parece influir en la pérdida de peso: si se utiliza una bujía mayor de 40F los resultados ponderales empeoran, pero, por otra parte, si se utiliza una bujía estrecha puede aumentar el porcentaje de fístulas, por lo que un término medio entre 38 y 40F parece lo más recomendable8,9. La sobresutura parece favorecer la pérdida de peso, al menos en los primeros años.
Nuestro estudio tiene limitaciones, ya que se trata de un estudio multicéntrico que asocia la heterogeneidad inherente a la participación de múltiples cirujanos y múltiples centros. Se trata de un estudio retrospectivo, con mayor número de registros en los 2primeros años de seguimiento y en el que se han utilizado las variables que fueron recogidas prospectivamente en las bases de datos de los hospitales participantes, entre las que pueden faltar algunas que potencialmente podrían influir en la pérdida de peso como el ejercicio, los hábitos alimentarios o los aspectos psicosociales16,30,31. Sin embargo, dada la escasez de publicaciones sobre los factores pronósticos de pérdida de peso tras la GV, nuestros resultados pueden servir de orientación para informar al paciente y ajustar sus expectativas de pérdida de peso tras la intervención: información que le servirá de ayuda para tomar una decisión consensuada sobre la técnica más adecuada en su caso. Serán necesarios estudios con un elevado número de pacientes seguidos a largo plazo para conocer mejor las variables determinantes en el posible fracaso ponderal tras la GV y habrá que considerar en dichos estudios otras posibles variables como el ejercicio, los hábitos alimenticios o aspectos psicosociales, entre otros.
En conclusión, la GV asocia una pérdida de peso satisfactoria que persiste en casi el 80% de los pacientes a los 5 años. Algunas variables como el elevado IMC o la DM pueden aumentar el riesgo de fracaso ponderal y la necesidad de realizar un segundo tiempo quirúrgico. La información al paciente sobre los posibles riesgos, sus expectativas de pérdida de peso con la GV y la posible necesidad de un segundo tiempo son imprescindibles para que el paciente pueda participar en la decisión consensuada sobre la elección de la técnica de cirugía bariátrica más adecuada en su caso.
Autoría/colaboradoresTodos los autores han contribuido en el diseño del estudio (Di), adquisición y recogida de datos (Da), revisión crítica y aprobación final (Re). Van ordenados según la cantidad de datos aportados y la contribución global al manuscrito. El análisis e interpretación de los resultados (An) y la redacción del artículo fueron realizados por la primera autora (R).
- 1.
Raquel Sanchez Santos: Di, Da, Re, An, R.
- 2.
Ricard Corcelles: Di, Da, Re.
- 3.
Ramón Vilallonga Puy: Di, Da, Re.
- 4.
Salvadora Delgado Rivilla: Di, Da, Re.
- 5.
José Vicente Ferrer: Di, Da, Re.
- 6.
Javier Foncillas Corvinos: Di, Da, Re.
- 7.
Carlos Masdevall Noguer: Di, Da, Re.
- 8.
Maria Socas Macias: Di, Da, Re.
- 9.
Pedro Gomes: Di, Da, Re.
- 10.
Carmen Balague Ponz: Di, Da, Re.
- 11.
Jorge de Tomas Palacio: Di, Da, Re.
- 12.
Sergio Ortiz Sebastian: Di, Da, Re.
- 13.
Andrés Sanchez Pernaute: Di, Da, Re.
- 14.
José Julián Puche Pla: Di, Da, Re.
- 15.
Fátima Sabench Pereferrer: Di, Da, Re.
- 16.
Julen Abasolo Vega: Di, Da, Re.
- 17.
Xavier Suñol Sala: Di, Da, Re.
- 18.
Ana Garcia Navarro: Di, Da, Re.
- 19.
Carlos Duran Escribano: Di, Da, Re.
- 20.
Norberto Cassinello Fernandez: Di, Da, Re.
- 21.
Nieves Perez: Di, Da, Re.
- 22.
José Antonio Gracia Solanas: Di, Da, Re.
- 23.
Francisca Garcia-Moreno Nisa: Di, Da, Re.
- 24.
Alberto Hernández Matias: Di, Da, Re.
- 25.
Víctor Valentí Azcarate: Di, Da, Re.
- 26.
José Eduardo Perez Folques: Di, Da, Re.
- 27.
Inmaculada Navarro Garcia: Di, Da, Re.
- 28.
Eduardo Dominguez-Adame Lanuza: Di, Da, Re.
- 29.
Sagrario Martinez Cortijo: Di, Da, Re.
- 30.
Jesús González Fernández: Di, Da, Re.
No existe conflicto de intereses por parte de ninguno de los autores. El estudio no ha sido financiado por ninguna entidad pública ni privada.
A la Asociación Española de Cirujanos, a la Sociedad Española de Cirugía de la Obesidad y de las Enfermedades Metabólicas y a la Sociedade Portuguesa de Cirurgia da Obesidade e Doenças metabólicas por el apoyo para la realización de este estudio multicéntrico. A los equipos multidisciplinares de los hospitales participantes en el estudio por su colaboración desinteresada.