La reconstrucción esofágica en un segundo tiempo es una intervención quirúrgica compleja que, en algunos casos, requiere asociar técnicas microvasculares para aumentar el flujo vascular a la plastia (supercharged). La ileocoloplastia supercharged permite crear una plastia larga que hace posible sustituir la totalidad del esófago. Describimos nuestra experiencia inicial con esta técnica para la reconstrucción de todo el esófago.
Material y métodosLa revisión retrospectiva del periodo octubre de 2007 a diciembre de 2009 identificó a 4 pacientes a los que se les realizó una reconstrucción esofágica diferida con una ileocoloplastia supercharged. Se evaluaron las indicaciones de esta técnica, la morbilidad y mortalidad, así como, los resultados funcionales durante el seguimiento.
ResultadosLas indicaciones de esta técnica fueron: fracaso previo de una interposición de colon izquierdo (1), desconexión esofágica por fístula gastropleural (1), esofagogastrectomía total (1) y esofagogastrectomía parcial (1) por ingesta de cáusticos, respectivamente. Las complicaciones digestivas fueron las más frecuentes. Se diagnosticaron dos fístulas cervicales que se resolvieron con dieta absoluta, antibioticoterapia y nutrición enteral. No hubo mortalidad. Tras una mediana de seguimiento de 14,7 meses, dos pacientes se nutrían exclusivamente por vía oral, uno por vía mixta (oral-enteral) y otro exclusivamente por vía enteral debido a una estenosis esofágica a 11 centímetros de arcada dentaria; este paciente ha precisado dilataciones y está pendiente de un injerto de yeyuno.
ConclusionesLa ileocoloplastia supercharged es una opción técnica compleja para reconstruir todo el esófago cuando no se dispone de otras alternativas. La morbilidad postoperatoria es significativa pero los resultados funcionales son buenos.
Oesophageal reconstruction in a second time is a complex surgical operation which, in some cases, requires combining microvascular techniques to increase vascular flow to the conduit. «Supercharged» ileocoloplasty allows creation of a longer conduit that makes it possible to replace the entire oesophagus. We describe our initial experience with this technique for the total reconstruction of the oesophagus.
Material and methodsA retrospective review of the period from October 2007 to December 2009 identified 4 patients on whom a deferred oesophageal reconstruction was performed with a «supercharged» ileocoloplasty. The indications of this technique, morbidity and mortality, as well as functional results during follow up were evaluated.
ResultsThe indications of this technique were: previous failure of a left colon interposition (1), oesophageal disconnection due to a gastro-pleural fistula (1), total oesophagogastrectomy (1) and partial oesophagogastrectomy (1) due to the ingestion of caustic substances, respectively. Gastrointestinal complications were the most frequent. Two cervical fistulas were diagnosed which were resolved with an absolute diet, antibiotic therapy and enteral nutrition. There was no mortality. After a median follow up of 14.7 months, two patients were nourished exclusively by mouth, one by a mixed route (oral-enteral) and another exclusively by the enteral route due to an oesophageal stenosis 11 centimetres from the dental arch; this patient required dilations and is awaiting a jejunal graft.
Conclusions«Supercharged» ileocoloplasty is a complex treatment option for the total reconstruction of the oesophagus when no other alternatives are available. Postoperative morbidity is significant but the functional results are good.
La perforación o la rotura espontánea del esófago, los traumatismos químicos (causticaciones) y las complicaciones tras una intervención previa sobre el esófago son las principales causas de la desconexión del tránsito esofágico. La reconstrucción diferida o en un segundo tiempo se ha realizado clásicamente con plastias gástricas y cólicas1,2, seguidas de las interposiciones de yeyuno. Estas técnicas se asocian a una importante morbilidad relacionada con la elevada incidencia de dehiscencias de la anastomosis3,4. La isquemia distal de la plastia es el factor más determinante para la aparición de una dehiscencia5,6. La anastomosis a nivel cervical y la ruta de ascenso del injerto (mediastino anterior o preesternal) hacen necesaria una mayor longitud del segmento digestivo que se pretende utilizar para la reconstrucción del esófago; todo ello dificulta la microcirculación intramural y favorece la isquemia7,8.
Se han desarrollado múltiples técnicas con el fin de minimizar este problema. Akiyama describió el acondicionamiento gástrico (delay phenomenon) con embolización de las arterias gástrica izquierda, gástrica derecha y esplénica por angiografía con buenos resultados9; otros autores prefieren realizar este acondicionamiento por vía laparoscópica10. Se han descrito procedimientos microquirúrgicos que aumentan la vascularización (supercharged) y la oxigenación del tubo gástrico utilizando los vasos esplénicos11 o los gastroepiploicos izquierdos y vasos cortos12.
Respecto a la interposición del colon, se han descrito técnicas de revascularización de colon izquierdo antiperistáltico, con anastomosis entre la arteria sigmoidea y tiroidea superior o la arteria facial13 y del colon derecho, con anastomosis entre los vasos ileocólicos y los de la mamaria interna14.
El tercer grupo de plastias utilizadas en la reconstrucción esofágica, -directa o diferida-, son las yeyunales. La interposición de un segmento yeyunal libre ha sido practicada para reconstruir defectos esofágicos de corta longitud a nivel cervical15, mientras que para la reconstrucción de una esofaguectomía subtotal se han utilizado segmentos largos yeyunales supercharged con anastomosis de la primera rama yeyunal a la arteria mamaria interna16.
Un subgrupo de pacientes candidatos a reconstrucción esofágica diferida pueden tener un remanente esofágico de escasa longitud para realizar una anastomosis óptima, ya que la longitud de la plastia ha de ser mayor y aumenta, por tanto, el riesgo de isquemia. Es en este grupo de enfermos -con extensas causticaciones o tras el fracaso de una previa intervención quirúrgica reconstructiva- en el que deben plantearse técnicas supercharged o técnicas de acondicionamiento de la plastia para minimizar este riesgo17.
Nuestro grupo utiliza la interposición de estómago con acondicionamiento previo tal como describió Akiyama9, en las reconstrucciones esofágicas diferidas, siempre que sea posible usar este órgano. En el caso de que precisemos una coloplastia, nuestra primera opción es el colon derecho. Pero en algunos casos, el segmento esofágico para la realización de la anastomosis cervical es muy corto, por lo que se requiere un segmento más largo de íleon. Con el objetivo de evitar la isquemia distal de la plastia en este subgrupo de pacientes, y en colaboración con el Servicio de Cirugía Plástica, nos propusimos incorporar la ileocoloplastia supercharged al tratamiento de los pacientes que precisaban una reconstrucción diferida con remanente esofágico corto y sin posibilidad de gastroplastia.
Pacientes y métodoEstudio retrospectivo de los pacientes a los que se les realizó una reconstrucción esofágica diferida con ileocoloplastia asociada a un aumento de su vascularización (supercharged) con una anastomosis microvascular entre los vasos ileocólicos y los de la mamaria interna. Se describen las características clínicas de los pacientes, la técnica quirúrgica, las complicaciones postoperatorias y los resultados funcionales.
Desde octubre de 2007 a diciembre de 2009 en la Unitat de Cirurgia Esofagogàstrica del Hospital Universitari de Bellvitge se han realizado cuatro ileocoloplastias supercharged.
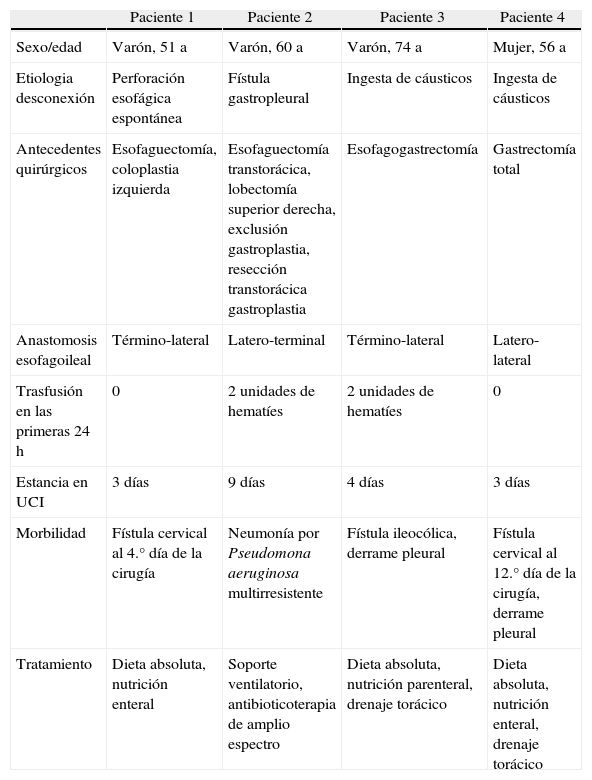
PacientesSe intervino a cuatro pacientes candidatos a reconstrucción esofágica diferida compleja. Las característica clínicas de los pacientes se detallan en la tabla 1.
Características de los pacientes y morbilidad poscirugía.
| Paciente 1 | Paciente 2 | Paciente 3 | Paciente 4 | |
| Sexo/edad | Varón, 51 a | Varón, 60 a | Varón, 74 a | Mujer, 56 a |
| Etiologia desconexión | Perforación esofágica espontánea | Fístula gastropleural | Ingesta de cáusticos | Ingesta de cáusticos |
| Antecedentes quirúrgicos | Esofaguectomía, coloplastia izquierda | Esofaguectomía transtorácica, lobectomía superior derecha, exclusión gastroplastia, resección transtorácica gastroplastia | Esofagogastrectomía | Gastrectomía total |
| Anastomosis esofagoileal | Término-lateral | Latero-terminal | Término-lateral | Latero-lateral |
| Trasfusión en las primeras 24 h | 0 | 2 unidades de hematíes | 2 unidades de hematíes | 0 |
| Estancia en UCI | 3 días | 9 días | 4 días | 3 días |
| Morbilidad | Fístula cervical al 4.° día de la cirugía | Neumonía por Pseudomona aeruginosa multirresistente | Fístula ileocólica, derrame pleural | Fístula cervical al 12.° día de la cirugía, derrame pleural |
| Tratamiento | Dieta absoluta, nutrición enteral | Soporte ventilatorio, antibioticoterapia de amplio espectro | Dieta absoluta, nutrición parenteral, drenaje torácico | Dieta absoluta, nutrición enteral, drenaje torácico |
Varón de 51 años de edad, con antecedentes de úlcera gástrica en tratamiento médico. En marzo de 2005 presentó síndrome de Boerhaave que precisó esofaguectomía transhiatal, esofagostomía y yeyunostomía de alimentación. En noviembre de 2005 se reconstruyó el tránsito digestivo con una coloplastia izquierda. Al quinto día se diagnosticó una isquemia distal de la plastia, por lo que se realizó resección parcial de la misma, nueva esofagostomía y yeyunostomía. Se trasladó a nuestro centro en octubre de 2007, donde se realizó ileocoloplastia supercharged con anastomosis esofagoileal término-lateral.
Paciente 2Varón de 60 años de edad con antecedente de esofaguectomía transtorácica (Ivor Lewis) en 2001 por adenocarcinoma de esófago pT3N0M0 después de recibir quimiorradioterapia neoadyuvante. En febrero de 2008 fue diagnosticado de adenocarcinoma del lóbulo pulmonar superior derecho, por lo que se le realizó una lobectomía superior derecha. En el periodo postoperatorio presentó una fístula gastropleural de la que fue intervenido efectuándose sutura primaria de una perforación de la gastroplastia. Por persistencia de la fístula, fue reintervenido y se le realizó una esofagostomía cervical terminal, cierre mecánico del píloro y yeyunostomía de alimentación. Tras esta última intervención persistió la fístula gastropleural y fue trasladado a otro centro en el que se le realizó la exéresis de la gastroplastia por toracotomía derecha. El paciente fue remitido a nuestro hospital para la reconstrucción esofágica. En octubre de 2008 se realizó ileocoloplastia supercharged con anastomosis esofagoileal látero-terminal.
Paciente 3Varón de 74 años, con antecedentes de hipertensión arterial y diabetes mellitus. En junio de 2007 ingirió cáusticos con ánimo de suicidio por lo que fue necesario realizar una esofagogastrectomía, esofagostomía cervical y yeyunostomía de alimentación. A las 2 semanas de la causticación, inició sialorrea con cese del débito por el esofagostoma. La esofagoscopia reveló una estenosis cáustica a 15cm. En febrero de 2009 se realizó una ileocoloplastia supercharged con anastomosis término-lateral.
Paciente 4Mujer de 56 años que en junio de 2008 ingresó en otro centro por ingesta de cáusticos con intención de suicidio, siendo dada de alta a los 20 días de un tratamiento conservador. Reingresó a los 5 días por hemorragia digestiva alta masiva que obligó a intervención quirúrgica urgente, realizándose gastrectomía total sin exéresis esofágica, colocación de sonda de Nelaton en el extremo esofágico distal para su drenaje y yeyunostomía de alimentación. No se realizó esofagostomía cervical. La paciente presentó afagia y cierre espontáneo de la fístula esofagocutánea abdominal. En la endoscopia de control se observó una estenosis cáustica a 18cm de arcada dentaria. En noviembre de 2009 realizamos una ileocoloplastia supercharged con anastomosis esofagoileal latero-lateral.
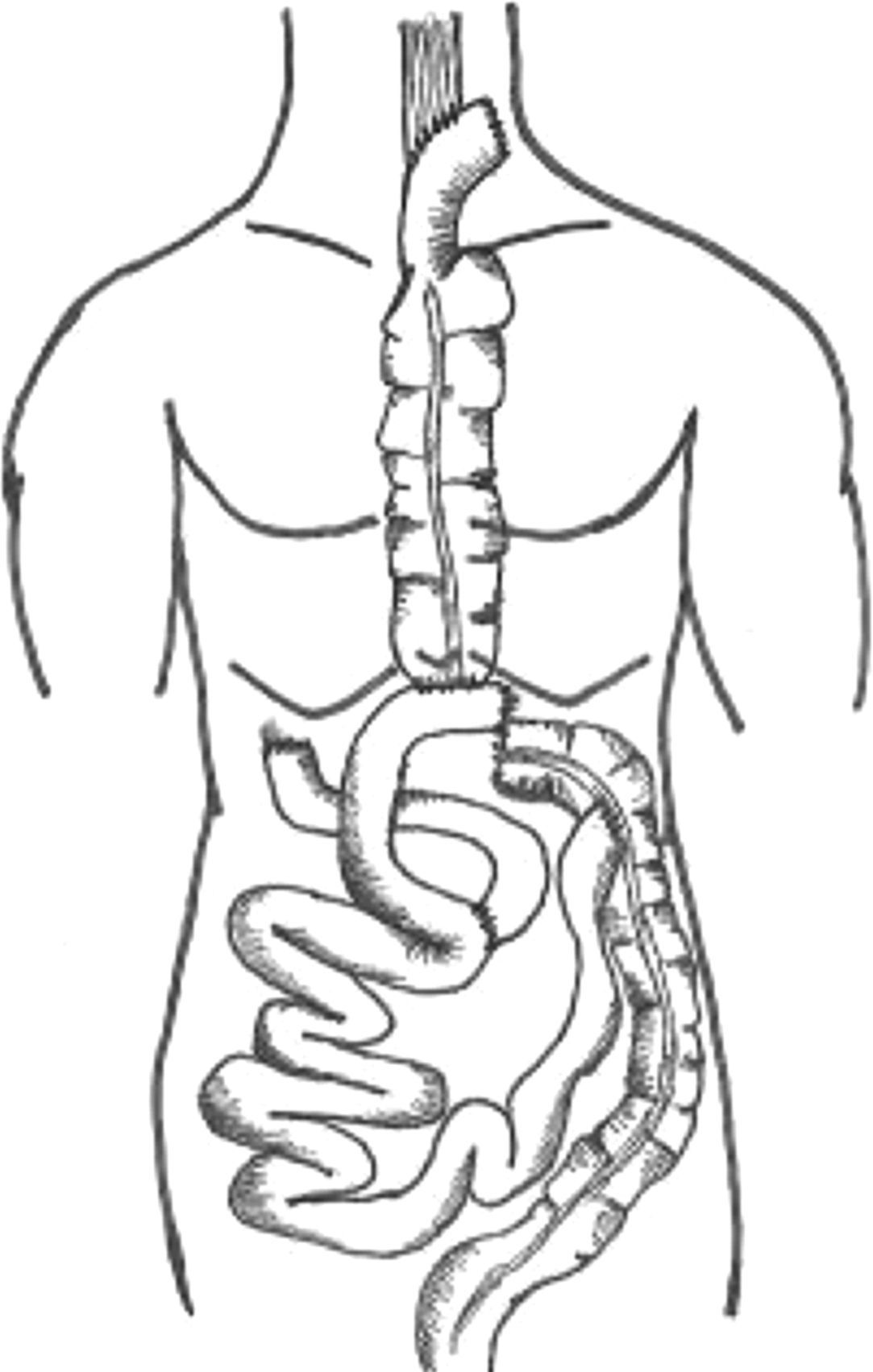
Técnica quirúrgicaEl paciente ingresa 24 horas antes de la intervención quirúrgica para realizar una preparación anterógrada del colon con polietilenglicol. En el momento de la inducción anestésica se inicia profilaxis antibiótica con 1g de ceftriaxona/24 horas y 500mg de metronidazol/8 horas, manteniéndose esta pauta antibiótica durante 48 horas. Se coloca al paciente en decúbito supino, con la cabeza lateralizada a la derecha y en hiperextensión. Se preparan tres campos quirúrgicos simultáneos: abdominal (3 cirujanos), torácico anterior (2 cirujanos) y cervical izquierdo (2 cirujanos). Se inicia la intervención de forma simultánea a nivel abdominal y cervical. El esquema de la intervención se detalla en la figura 1.
Tiempo abdominalSe realiza una laparotomía media con liberación de adherencias y movilización del íleon terminal, colon derecho y colon transverso hasta los vasos cólicos medios. Se disecan los vasos ileocólicos y cólicos derechos lo más proximal posible a los vasos mesentéricos; hay que tener un cuidado especial en la sección de los vasos ileocólicos, heparinizando el cabo distal y manteniéndolo ocluido con microclamps. Posteriormente, se secciona el íleon distal a unos 15-20cm de la válvula de Bahuin y el colon transverso cerca de los vasos cólicos medios. Se crea el túnel del espacio preesternal con disección roma y se asciende la plastia hasta el cuello. Se completa el tiempo abdominal con una coloyeyunostomía término-lateral en Y de Roux y una ileocolostomía término-lateral o látero-lateral: ambas anastomosis las realizamos con sutura manual discontinua reabsorbible de 3/0. Finalizamos la intervención con una yeyunostomía distal al pie de asa.
Tiempo cervicalCervicotomía izquierda y disección del esófago cervical; este se identifica mejor tras la colocación de una sonda digestiva por vía oral. Una vez se diseca el esófago, se completa el ascenso subcutáneo de la plastia y realizamos una anastomosis esófago-ileal término lateral o látero-lateral con sutura manual reabsorbible discontinua de 3/0.
Tiempo torácicoSe realiza una incisión paralela al arco costal en el 2.° espacio costoesternal derecho, y se identifican y disecan los vasos mamarios internos; una vez ascendida la plastia, la arteria y vena ileocólica se sitúan a este nivel. La microanastomosis venosa se realiza primero con sutura continua irreabsorbible de 9/0 término-terminal manual; la arterial con sutura discontinua. Para amplificar el campo quirúrgico, se utiliza una lupa de 3,5 aumentos.
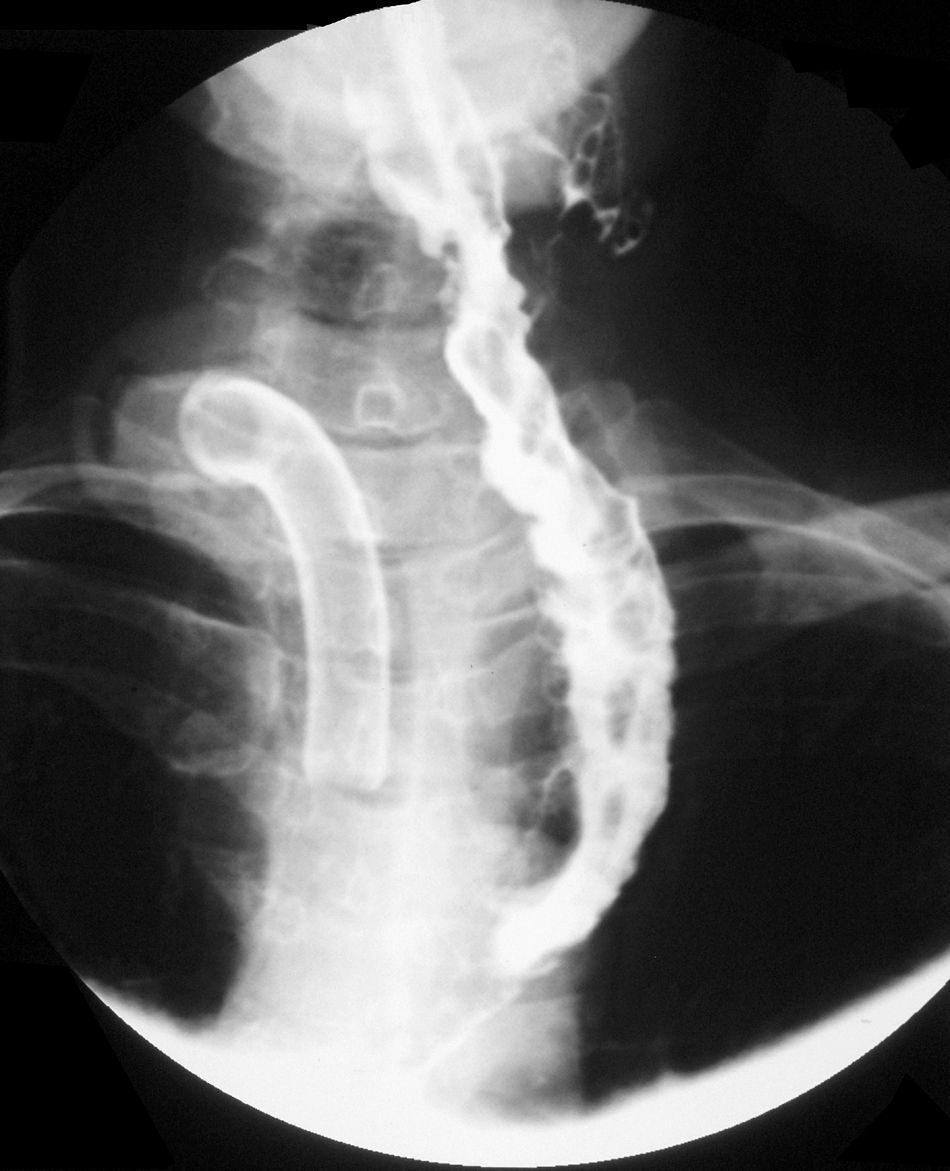
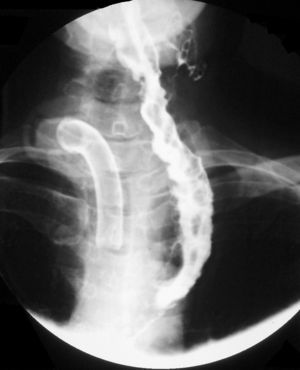
Cuidados postoperatoriosDebe evitarse que los vendajes en la zona torácica puedan comprimir la anastomosis microvascular. Mantenemos una sonda digestiva en aspiración intermitente hasta que un tránsito con gastrografín descarte la presencia de fístulas (fig. 2). Colocamos un drenaje aspirativo intrabdominal a nivel subxifoideo, y mantenemos el tratamiento con heparina de bajo peso molecular durante un mes.
Resultados funcionalesSe efectuó un control ambulatorio en todos los pacientes. El resultado funcional de la reconstrucción se clasificó de la siguiente manera: bueno, si el paciente se nutría exclusivamente por vía oral; discreto, si requería nutrición mixta oral-enteral; y deficiente, si el aporte calórico era exclusivamente por vía enteral.
ResultadosLas características de la intervención quirúrgica y las complicaciones postoperatorias se detallan en la tabla 1. La mediana de duración de la intervención quirúrgica fue de 355 minutos (315-400 minutos). Un paciente precisó 2 unidades de concentrados de hematíes durante la cirugía y otro durante las primeras 48 horas. La mediana de estancia en la Unidad de Cuidados Intensivos (UCI) fue de 4,75 días (3-9) y la estancia media hospitalaria de 45 días (21-69); no hubo mortalidad.
Complicaciones y resultados funcionalesTras una mediana de seguimiento de 14,75 meses (7-30), el resultado funcional de la intervención fue el siguiente:
Paciente 1Desarrolló una fístula cervical al cuarto día de la intervención quirúrgica, que se resolvió con dieta absoluta, alimentación enteral y antibioticoterapia. Se realizó control clínico presencial a los tres meses y otro telefónico a los 30 meses. El paciente se alimenta exclusivamente por vía oral, sin episodios de disfagia ni broncoaspiración, ni clínica compatible con síndrome de dumping.
Paciente 2Durante el curso postoperatorio presentó varias neumonías provocadas por una Pseudomonas aeruginosa multirresistente que dio lugar a una insuficiencia respiratoria. Se le dio el alta hospitalaria a los 69 días con dieta mixta oral/enteral. La esofagoscopia previa al alta identificó una anastomosis a 16cm con mucosa sana. En los controles telefónicos a los 3 y 12 meses tras la intervención quirúrgica, el paciente mantenía la dieta mixta y no refería disfagia ni síndrome de dumping aunque, en ocasiones, tenía episodios de atragantamiento.
Paciente 3El paciente desarrolló una fístula ileocólica al séptimo día de la cirugía, que se solucionó con dieta absoluta, nutrición parenteral total y antibioticoterapia. La esofagoscopia realizada tras la intervención quirúrgica visualizó una anastomosis a 13cm con mucosa normal; sin embargo, presentaba episodios ocasionales de regurgitación y broncoaspiración por lo que fue dado de alta a los 57 días con dieta enteral. En el control ambulatorio, refirió disfagia rápidamente progresiva y sialorrea. Se realizó nueva esofagoscopia que detectó una estenosis completa a 11cm de arcada dentaria. Actualmente y, tras fracasar un programa de dilataciones endoscópicas, está pendiente de reconstrucción con injerto libre de yeyuno.
Paciente 4En este caso no se había realizado una esofaguectomía previa, y durante la cirugía de reconstrucción no resecamos el esófago. Se diagnosticó una fístula cervical al duodécimo día que se solucionó con el mismo tratamiento descrito en el paciente 1. En dos controles presenciales a los 3 y 7 meses, la paciente se nutría exclusivamente por vía oral, sin episodios de disfagia ni broncoaspiración; tampoco refería clínica compatible con síndrome de dumping. Una esofagoscopia de control visualizó la anastomosis esofagoileal a 17cm de arcada dentaria.
DiscusiónLa reconstrucción del tránsito esofágico en un segundo tiempo es una técnica compleja que conlleva una elevada morbilidad y mortalidad. La complicación más temida en este tipo de cirugía es la dehiscencia anastomótica; en una revisión de nuestro grupo, el índice de dehiscencia anastomótica era superior al 30%4.
Un subgrupo de estos pacientes lo componen aquellos en los que la longitud del remanente esofágico es muy corta debido, fundamentalmente, a fracasos en técnicas reconstructivas previas, extensas causticaciones o una mala planificación en la desconexión inicial14. En estos casos, y para conseguir una anastomosis técnicamente correcta, se precisa de una plastia con una longitud mayor de lo habitual. En el caso de la coloplastia derecha, es necesario en ocasiones un segmento ileal mayor de 10cm que se vasculariza exclusivamente por los vasos cólicos medios, con lo que aumenta la posibilidad de isquemia del segmento distal. Para minimizar este problema, se han descrito múltiples técnicas para aumentar la vascularización del injerto; podemos clasificarlas en dos grupos: de «acondicionamiento» y de «adición». En el tubo gástrico, Akiyama9 describió el acondicionamiento gástrico (delayed phenomenon), mediante embolización percutánea de los vasos gástricos para la reconstrucción inmediata de la esofaguectomía. Existen, asimismo, técnicas de acondicionamiento del colon en pacientes pediátricos18.
Se han descrito numerosas técnicas para aumentar la vascularización (supercharged) de las plastias, debido sobre todo a la popularización de las técnicas de anastomosis microvascular. En la gastroplastia, la anastomosis microvascular se ha realizado entre los vasos cortos o gastroepiploicos izquierdos con los tiroideos o faciales12. En coloplastias derechas e izquierdas, se ha utilizado principalmente la anastomosis entre ileocólica o sigmoidea,-en la coloplastia izquierda antiperistáltica-, con la mamaria interna13.
Nuestro grupo utiliza el tubo gástrico con acondicionamiento percutáneo como primera opción en la reconstrucción esofágica, tanto inmediata como diferida, con anastomosis cervical. De los cuatro pacientes de esta serie, sólo en uno disponíamos del estómago, pero se consideró inviable su utilización por el antecedente de ulcus gástrico9. Cuando esta opción no es posible, nuestra preferencia es la interposición del colon derecho, por su menor variabilidad vascular y su mayor longitud3. Por este motivo, cuando nos planteamos iniciar las técnicas supercharged, elegimos un modelo con el que estábamos familiarizados. Si no es posible utilizar el colon derecho, nuestra opción sería la interposición de colon izquierdo antiperistáltico supercharged con anastomosis microvascular entre sigmoidea y la arteria mamaria interna. Creemos que la elección de un segmento de colon u otro depende más de la experiencia del grupo que de ventajas objetivas.
Los pacientes candidatos son, básicamente, aquellos con extensas causticaciones o con fracasos en reconstrucciones previas. Cuanto más corto es el remanente esofágico viable, mayor ha de ser la longitud de la plastia y mayores las posibilidades de isquemia de la misma. También hay que tener en cuenta que el ascenso por mediastino anterior o preesternal «acorta» la longitud de la plastia. Para nuestro grupo, todos los pacientes con remanente esofágico menor de 18cm desde arcada dentaria serían candidatos a esta técnica reconstructiva.
Para su realización es imprescindible la presencia de cirujanos con amplia experiencia en técnicas microquirúrgicas. En nuestro hospital, el Servicio de Cirugía Plástica tiene una experiencia de más de 20 años en procedimientos microvasculares por lo que su contribución ha sido capital. El ascenso de la plastia siempre se realiza por vía preesternal. La situación anatómica de los vasos mamarios internos y la localización final de los vasos ileocólicos después de ascender el colon, favorece esta opción. Otros grupos realizan el ascenso de la plastia por el mediastino anterior17; en estos casos se asocia la resección del manubrio esternal, cabeza de la clavícula y primera costilla para llevar a cabo la anastomosis microvascular. En dos de los cuatro pacientes de nuestra serie, el mediastino anterior estaba bloqueado; el paciente 1, por un intento de reconstrucción previa con coloplastia izquierda y el 2 por la radioterapia neoadyuvante que recibió en el tratamiento de su neoplasia de esófago.
Siempre realizamos la anastomosis del esófago cervical con sutura manual discontinua de material reabsorbible. Si el esofagostoma es terminal, previa disección del mismo, realizamos una esofagoileostomía término-lateral. En situaciones de ausencia de esofagostoma terminal, disecamos la cara anterior esofágica sobre una sonda guía, y la anastomosis se realiza látero-terminal o látero-lateral.
La morbilidad postoperatoria en estos pacientes es alta y condiciona su estancia hospitalaria. Su estado clínico previo y la agresividad de la técnica son los factores que más influyen en ella, siendo la patología respiratoria la más frecuente. El 50% de los casos presentaron una fístula cervical (pacientes 1 y 4) al cuarto y duodécimo día de la intervención quirúrgica. Se realizó un tratamiento conservador con dieta absoluta, nutrición enteral y antibioticoterapia de amplio espectro, solucionándose ambas sin secuelas de estenosis a medio plazo.
Dos de los cuatro pacientes presentaban extensas causticaciones. Nuestro grupo cree que en este tipo de casos, cuando es necesaria la intervención quirúrgica, hay que realizar una esofagogastrectomía, esofagostomía cervical terminal, conservando el máximo de esófago con mucosa viable, y yeyunostomía de alimentación siempre que sea posible. La agresividad, premura y ejecución del tratamiento quirúrgico es lo que va a condicionar la supervivencia inmediata del enfermo y facilitará su posterior reconstrucción.
Pensamos que la ileocoloplastia supercharged es una técnica que debe reservarse como última opción en aquellos pacientes en los que, por la causa que sea, el remanente esofágico es muy corto y el riesgo de isquemia de la plastia importante. El objetivo final es lograr la reconstrucción funcional del tracto esofágico. Las opciones quirúrgicas son escasas y es muy importante tanto la planificación como la ejecución del proceso. El número reducido de pacientes -lo que dificulta un entrenamiento adecuado para el abordaje de esta cirugía- y la necesidad tanto de una importante experiencia en cirugía esofágica como de la utilización de técnicas quirúrgicas complejas como la microcirugía, limita el número de centros que pueden asumir estos procesos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.