El síndrome de Mirizzi (SM) es una patología infrecuente que es un reto para el cirujano. En el manejo quirúrgico, el abordaje abierto o el laparoscópico es un punto de discusión debido a la distorsión anatómica que se presenta. El objetivo de este estudio es analizar nuestra experiencia en el manejo laparoscópico de esta condición en el tipo Va.
MaterialesRealizamos un estudio descriptivo retrospectivo de pacientes con diagnóstico de SM tipo Va y tratados por abordaje laparoscópico, entre el 2014 y 2019, en dos centros de alto volumen de Bogotá, Colombia.
ResultadosSe evaluaron 1.073 pacientes que presentaron complicaciones por cálculos biliares, de los cuales 16 fueron diagnosticados con SM tipo Va. El 75% eran femeninos y el 25% masculinos; el 80% presentó ictericia y el 90% dolor abdominal. Doce pacientes presentaron fístula colecistoduodenal y cuatro fístula colecistocólica. Todos se manejaron de manera laparoscópica, en el 100% se logró realizar colecistectomía total y resección de fístula con cierre primario. La tasa de conversión fue del 0%, no hubo reingresos ni reintervención. El periodo de seguimiento fue de 18 meses.
ConclusiónEl manejo laparoscópico en el SM es posible y seguro, teniendo en cuenta la experiencia del grupo quirúrgico y realizando una adecuada selección de los pacientes.
Mirizzi's Syndrome (MS) is a rare pathology, known to be a challenge for the surgeon. In the surgical management, open approach vs laparoscopic is a topic of discussion due to anatomic variations. The aim of this study is to analyze our experience in the laparoscopic management of this condition in Type Va.
MethodsWe made a descriptive retrospective study of patients diagnosed with MS type Va and treated by laparoscopic approach from 2014 to 2019, in two high volume centers of Bogotá, Colombia.
Results1073 patients who presented complications from gallstones were evaluated, of which 16 were diagnosed with MS type Va. 75% were females and 25% males; 80% presented jaundice and 90% abdominal pain; 12 patients showed cholecystoduodenal fistula and 4 cholecystocolic fistula. All patients underwent laparoscopic management, total cholecystectomy and fistula resection with primary closure was possible on a 100% of the patients. Conversion rate was 0%. The follow up was 18 months.
ConclusionLaparoscopic management of MS is feasible and safe; the experience of the surgery group and selection of the patients is the key to a successful outcome.
El síndrome de Mirizzi (SM) es una complicación infrecuente de la colecistitis, caracterizado por la presencia de uno o más cálculos, que se encuentran impactados en la bolsa de Hartmann o en el conducto cístico, generando una compresión de la vía biliar extrahepática1,2. La fisiopatología consiste en que esta impactación asociada con procesos inflamatorios recurrentes lleva a la formación de una fístula entre la vesícula biliar y la vía biliar u órganos vecinos como el duodeno, el colon o el estómago1,3.
Esta condición es rara, con una incidencia en países en vía de desarrollo del 4,7 a 5,7%, mientras que en países desarrollados esta disminuye a menos del 1%2. Se presenta usualmente en personas entre los 40 a 70 años y puede ser un hallazgo incidental entre el 0,06 al 5,7% de los pacientes que son sometidos a una colecistectomía1,4.
Esta manifestación en la vía biliar es un reto para los cirujanos, por la dificultad que presenta a la hora de su diagnóstico y tratamiento1,5-7. A lo largo de los años, se ha clasificado de diferentes maneras, según el compromiso de la vía biliar común (VBC) y la presencia de fístula. Actualmente, la clasificación de Csendes modificada por Beltrán es la más utilizada8. El manejo quirúrgico de esta patología varía según esta clasificación, siendo el abordaje abierto y/o el mínimamente invasivo un punto de discusión5,6,9,10. Por lo cual, nos permitimos hacer un estudio retrospectivo sobre el abordaje mínimamente invasivo del SM tipo Va, además de una revisión exhaustiva de la literatura.
Materiales y métodosEste es un estudio descriptivo retrospectivo de pacientes con hallazgo diagnóstico de SM tipo Va, que fueron llevados a manejo laparoscópico, en dos centros de referencia y alto volumen en Bogotá, Colombia, entre los periodos de enero del 2014 y enero del 2019 (cinco años). En ambas instituciones se presentó el protocolo de investigación, el cual fue aprobado por cada comité de ética. Todos los pacientes y familiares fueron informados del abordaje, beneficios, posibles complicaciones y, en caso de hallazgos intraoperatorios, necesidad de conversión a cirugía abierta. Se evaluaron las siguientes variables: edad, sexo, diagnóstico, tiempo de cirugía, sangrado, fuga biliar, fístulas, tasas de conversión, tolerancia a la alimentación oral, estadía en la unidad de cuidados intensivos (UCI), tiempo de hospitalización, necesidad de reintervención, incidencia de estenosis, mortalidad e incidencia de colangiocarcinoma con un seguimiento postoperatorio de mínimo un año.
Todos los pacientes tuvieron una valoración preanestésica y multidisciplinaria, realizada por los servicios de anestesiología, medicina interna y el departamento de cirugía de cada institución. Todos los autores están informados y siguen los lineamientos de la Declaración de Helsinki y las guías de buenas prácticas clínicas.
Adicionalmente, se realizó una revisión de la literatura teniendo en cuenta estudios publicados en revistas científicas indexadas en la base de datos PubMed durante los últimos 10 años, con lo cual, se hizo un análisis comparativo con las variables obtenidas en nuestro estudio. Se incluyeron pacientes mayores de 18 años, con diagnóstico de SM tipo Va que fueron llevados a manejo laparoscópico, se excluyeron pacientes con cirrosis hepática Child-Pugh B o mayor, sospecha de malignidades como, por ejemplo, compresiones extrínsecas. En este estudio se analizaron comorbilidades, datos epidemiológicos de la población, intervención realizada a los pacientes, procedimiento al que son llevados a cabo la morbimortalidad y evolución postoperatorias.
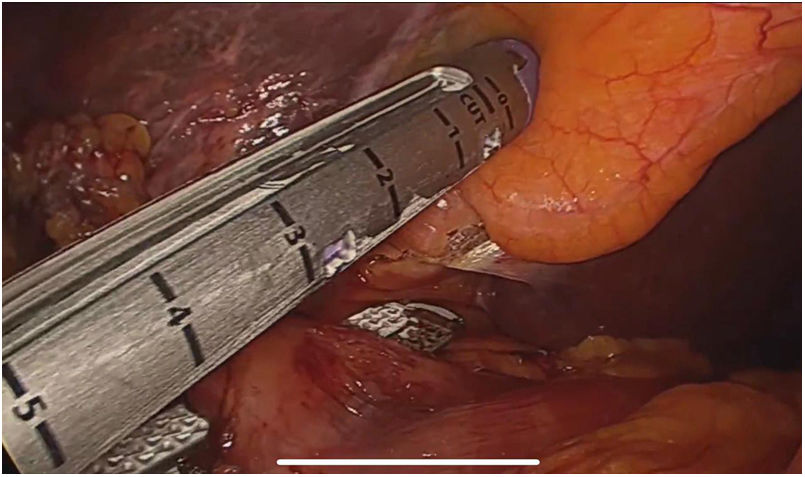
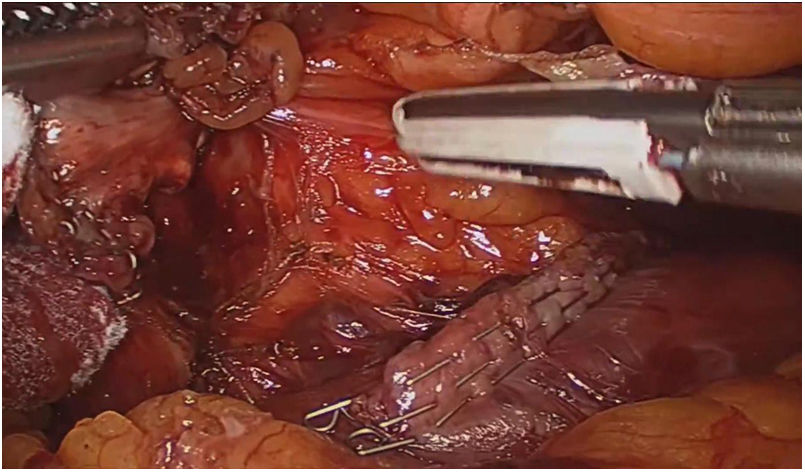
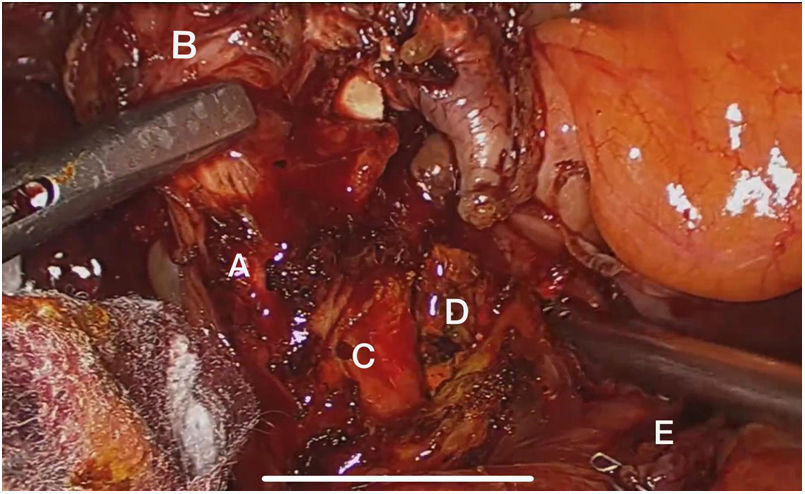
Técnica quirúrgicaEl abordaje se realizó mediante la inserción de trocar inicial a través de técnica abierta de Hasson umbilical, la disposición de trocares fue así: trocar de 12 mm umbilical, trocar de 12 mm en epigastrio, uno a dos trocares de 5 mm en hipocondrio derecho, según necesidad, se realizó disección roma y con electrobisturí sellador de superficie (Ligasure Blunt Tip 5 mm), disección completa de la fístula, resección y cierre de su borde duodenal o colónico con disparo único de Endo Gia 60 mm púrpura; una vez se logró el cierre de la fístula colecistoentérica se realiza disección del triángulo hepatocístico hasta obtener la visión crítica de seguridad y se realizó la colecistectomía total. Los especímenes fueron extraídos mediante endobolsa (bolsa de solución salina) y se usó un drenaje subhepático en todos los casos que se retiró previo al egreso.
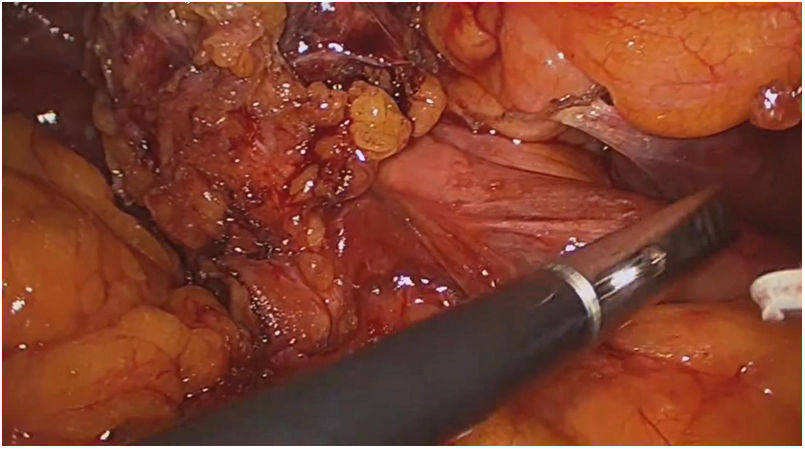
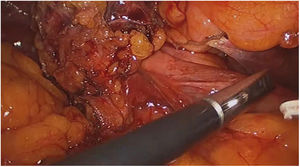
ResultadosUn total de 1.073 pacientes presentaron complicación por cálculos biliares, 16 fueron diagnosticados con SM Va, 12 pacientes (75%) tenían fístula colecistoduodenal (fig. 1) y cuatro (25%) colecistocolónica, todos los casos fueron manejados por abordaje laparoscópico. Doce (75%) pacientes fueron mujeres y cuatro (25%) hombres en una relación M/H de 3:1. La edad media fue de 72,3 años (rango 62-82), las variables sociodemográficas de los pacientes se resumen en la tabla 1. El 70% de pacientes tenía bilirrubina total superior a 4 mg/dL, los niveles de fosfatasa alcalina en rangos entre 300 a 984 UI/L.
Variables sociodemográficas de los pacientes
| Variable | Porcentaje (n) |
|---|---|
| Género | |
| Masculino | 25% (4) |
| Femenino | 75% (12) |
| Edad | 72,3 años (62-82) |
| Presentación clínica inicial | |
| Dolor abdominal | 80% |
| Ictericia | 90% |
| Fiebre | 30% |
| Comorbilidades | |
| Hipertensión arterial | 80% |
| Hipotiroidismo | 20% |
| Diabetes mellitus | 70% |
| Falla cardiaca | 10% |
| Laboratorios | |
| Bilirrubina total | |
| > 4 mg/dL | 70% (11) |
| < 4 mg/dL | 30% (5) |
| Fosfatasa alcalina | 300-984 UI/L |
El diagnóstico se sospechó por ecografía en cinco pacientes (31,25%), de los cuales, todos fueron confirmados por otras modalidades de imágenes; en tres pacientes se confirmó por tomografía computarizada (TC), en los dos restantes por medio de colangiopancreatografía por resonancia magnética (CPRM). De los 16 pacientes, otros dos pacientes (12,5%) se diagnosticaron mediante colangiopancreatografía retrógrada endoscópica (CPRE) y, finalmente, la mayoría de los casos, nueve pacientes (56,25%) fueron hallazgos incidentales durante la intervención quirúrgica.
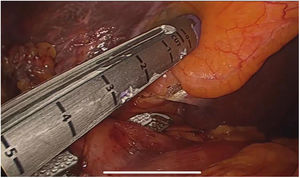
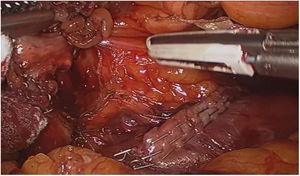
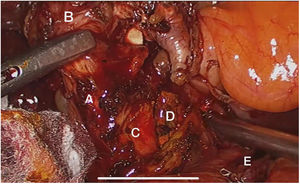
El abordaje laparoscópico se realizó en el 100% de los casos con colecistectomía total y corrección de la fístula mediante resección y cierre (figs. 2, 3, 4). El tiempo quirúrgico en promedio fue de 130 min (90 a 150) y un sangrado promedio de 50 cc (20-100). No hubo necesidad de conversión a cirugía abierta.
El inicio y tolerancia a la vía oral en todos los pacientes fue de 24 h posterior al procedimiento quirúrgico, tres pacientes requirieron UCI por comorbilidades, no se evidenciaron complicaciones relacionadas con la intervención y no se evidenció en el examen patológico presencia de cáncer de vesícula biliar en nuestra población. El tiempo de estancia hospitalaria fue de cuatro días en promedio (rango 3-9), ningún paciente requirió reintervención, no se registraron reingreso asociado con el procedimiento en los siguientes 30 días. Complicaciones adicionales como infecciones de sitio operatorio, coledocolitiasis residual o fuga biliar no se presentaron. El tiempo de seguimiento fue, en promedio, de 18 meses (12-25 meses), durante el cual se evidenciaron dos mortalidades a los seis meses, asociadas con las comorbilidades (neumonía y falla cardiaca). En el seguimiento de los 14 pacientes restantes, no se presentó ninguna complicación adicional, los desenlaces se describen en la tabla 2.
Resultados y complicaciones postoperatorias
| Abordaje laparoscópico | 16 (100%) |
| Conversión | 0 (0%) |
| Tiempo quirúrgico | 130 min (90-130) |
| Sangrado | 50 cc (20-100) |
| Inicio y tolerancia de vía oral | 24 h |
| Estancia hospitalaria | 4 días (rango 3-9) |
| Reingresos | 0 |
| Reintervenciones | 0 |
| Infección de sitio operatorio | 0 |
| Fuga biliar | 0 |
| Mortalidad asociada al procedimiento quirúrgico | 0 |
| Mortalidad no asociada al procedimiento quirúrgico | 2 (12,5%) |
Los primeros en mencionar esta patología fueron Ruge y Kehr en el año de 1900, pero fue hasta 1948 que recibió este nombre por parte del cirujano de nacionalidad argentina Pablo Mirizzi2,6. Esta condición es más frecuente en las mujeres10,11 y un factor anatómico predisponente es cuando el conducto cístico se presenta más largo y con una inserción baja8.
Este síndrome se desarrolla cuando hay una impactación de un cálculo en el infundíbulo que predispone a los pacientes a padecer colecistitis de manera repetitiva. Con el tiempo, se presenta un proceso inflamatorio que lleva a las paredes de la vesícula a la atrofia5. Las fístulas colecistobiliares se conforman por procesos ulcerosos; estas se forman cuando el cálculo impactado hace una obliteración total del conducto cístico y por la presión ejercida forma una úlcera que al final va a tener contacto con la vía biliar, posterior esta úlcera erosiona, creando una comunicación entre los dos espacios8. Según la localización del cálculo y la compresión que este genere a las estructuras adyacentes, se va a dar la formación de úlceras que finalmente terminaran en fístulas en las diferentes porciones anatómicas, y esta es la forma como se producen las fístulas colecistoentéricas8; de las cuales, la más común en un 75% es la colecistoduodenal, seguida por la colecistocolónica del 10 al 20%, como se demuestra en nuestros casos y el otro 15% en otras localizaciones menos frecuentes, como en el estómago12.
El SM se caracteriza por la inflamación crónica de la vesícula biliar y su clasificación va a depender de la presencia de fístula o no2. A pesar de existir múltiples clasificaciones, la más utilizada fue la descrita por Csendes y modificada por Beltrán, la cual clasifica este síndrome en cinco tipos8. En esta, el tipo I hace referencia a una compresión externa de la vía biliar común, sin presencia de fístula; el tipo II es la presencia de una fístula colecistobiliar con compromiso menor de un tercio de la circunferencia de la VBC, mientras el tipo III es la fístula que abarca hasta dos tercios de la circunferencia8. El tipo IV es una fístula con obliteración total, formando una fusión entre la pared de la vesícula biliar y la VBC8. Finalmente, el tipo V es la presencia de una fístula colecistoentérica y se subdivide en Va (sin íleo biliar), como la población en nuestro estudio, y Vb (con íleo biliar)2,5,8. Según la literatura, el tipo más frecuente es el tipo I, con una frecuencia reportada del 10,5 al 51%, mientras que los menos comunes son los tipos IV y V, con un rango entre el 1 al 4%; el resto de tipos corresponde al 29% de los casos6.
La sintomatología que refieren estos pacientes no es específica y esta puede variar en cada caso2, dentro de las manifestaciones se puede encontrar: vómito, fiebre, constipación, náuseas, ictericia y dolor en hipocondrio derecho, además de presentar alteración en los laboratorios, como elevación de las transaminasas, leucocitos, bilirrubinas y de la fosfatasa alcalina1,2,5, como se vio en el 70% de nuestros pacientes. Todo esto hace que el diagnóstico sea difícil y aún siga siendo un reto clínico5.
El diagnóstico preoperatorio varía mucho debido a lo infrecuente del SM y a la presentación clínica inespecífica y este se reporta con gran variabilidad en la literatura entre un 8 y un 63%10, y está reportado que se puede encontrar de manera incidental entre el 0,06 al 5,7% durante realización de colecistectomías y en el 1,07% durante CPRE1. Sin embargo, si se logra sospechar esta patología se puede detectar mediante estudios de imágenes2, permitiendo así, planear una estrategia quirúrgica para disminuir riesgo de complicaciones, como la lesión de la vía biliar que está descrita hasta en un 17%10. La ecografía abdominal tiene una sensibilidad del 8,2 al 27% y una exactitud del 29%1,4, si esta es sugestiva de la enfermedad, se debe hacer un estudio adicional para confirmar la patología5. Otro método es el empleo de la tomografía computarizada, que posee una sensibilidad del 42 al 50%2,9 y aunque los hallazgos no sean específicos para SM, ayuda a la diferenciación entre neoplasia y fístula1,10. La CPRE es considerada como el gold standard1, ya que tiene una sensibilidad del 77,8 al 100% y una especificidad del 93,5%1, tiene una ventaja que es la identificación del punto de la obstrucción o de las fístula en caso de que existan y puede ser terapéutica llevando a cabo la resolución de la obstrucción de la VBC, pero se tiene que tener en cuenta que este procedimiento es invasivo, lo que puede conllevar a complicaciones agregadas 1,10. La colangiopancreatografía por resonancia magnética4, que tiene una sensibilidad entre el 77 al 100%2,y una especificidad del 93%, siendo este uno de los mejores estudios no invasivos para identificar la anatomía de la vía biliar y descartar otras causas de obstrucción de la VBC. En el 31,5% de nuestros pacientes, la ecografía evidenció alteraciones sugestivas de SM y se llevaron a estudios complementarios descritos para confirmar el diagnóstico, sin embargo, igual que se reporta en otras series, la mayoría de los casos fueron hallazgos de manera incidental10.
El tratamiento del SM todavía sigue siendo un reto para los cirujanos1,8 debido, como se explicó previamente, a lo infrecuente de la patología y a que la mayoría de las veces no se tiene conocimiento de la afección hasta la intervención quirúrgica. El manejo quirúrgico depende del tipo de SM, y entre el cual está el abordaje abierto, o el abordaje mínimamente invasivo que incluye la laparoscopia o la laparoscopia asistida por robot1.
El abordaje abierto por laparotomía se considera el manejo de elección porque tiene un panorama más amplio de la anatomía, y permite el tacto del cirujano de las estructuras anatómicas, pudiendo identificar y extraer el cálculo incrustado antes de realizar la colecistectomía, pero es un procedimiento invasivo y que se ha asociado con un aumento en la morbilidad1.
Anteriormente se consideraba una contraindicación el uso del abordaje laparoscópico por las posibles complicaciones, dentro de las cuales estaba el daño a la vía biliar y un gran porcentaje de conversión entre el 31 y el 100%; sin embargo, por todos los avances de los elementos quirúrgicos, el aumento de la experiencia y la habilidad de los cirujanos ya no es una restricción tratar esta patología por la vía laparoscópica, incluyendo los tipos más complejos de SM2,7.
En la revisión de la literatura realizada, la laparoscopia solo se recomienda en los casos tipo I y algunos tipo II1,9,11,13. Debido a la diversidad de la anatomía en los casos de laparoscopia, se sugiere realizar una colangiografía antes de hacer la extracción de la vesícula12 y poner un tubo en T en el SM, mayor o igual tipo II a nivel del conducto biliar para permitir la descompresión y así evitar fugas biliares y estenosis1,9,11. La colecistectomía subtotal, debido a que usualmente la vesícula biliar se encuentra fibrosa y adherida a la VBC, es una opción para algunos autores en el manejo de SM tipo I y II principalmente, dejando así un remanente de vesícula biliar, para evitar complicaciones asociadas a la disección riesgosa del triángulo hepatocístico13,14. Recientemente, Nag y Nekarakanti realizaron un estudio comparativo del abordaje abierto y laparoscópico, evidenciando que el abordaje laparoscópico podía reducir la tasa de complicaciones, la pérdida sanguínea intraoperatoria y la estancia hospitalaria15.
En el SM tipo Va, al ser uno de los tipos más infrecuentes, el manejo no se encuentra estandarizado, obteniendo evidencia solo de reportes de casos y en series de casos de tipo retrospectivo2,9,16. En los reportes de este tipo, de casos de manejo por vía laparoscópica como los de Shirah et al., Lledó et al. y Nag y Nekarakanti, no se incluyeron pacientes con SM tipo Va, o no se describió el manejo que se utilizó en este grupo9,13,15.
En nuestra revisión en el manejo por vía laparoscópica, Yetişir et al. son el único grupo que exponen su experiencia exitosa con el abordaje de un caso de SM tipo Va, con una fístula colecistocolónica utilizando sutura mecánica trilinear y realizando una colecistectomía subtotal, sin evidenciar ninguna complicación en un seguimiento de ocho meses12; por esto, la importancia de nuestros casos en el manejo de esta patología. En nuestro estudio se evidencia que el abordaje mínimamente invasivo en pacientes que padecen del SM tipo Va no son inferiores, comparados con el abordaje abierto convencional reportado; cuidadosamente realizando el cierre de la fístula entérica sin estenosar, el lumen del tracto gastrointestinal y realizando una disección cuidadosa del triángulo hepatocístico hasta obtener la visión crítica de seguridad para evitar realizar colecistectomía subtotal y disminuir el riesgo de episodios de pancreatitis posteriores12. Pero para obtener estos resultados, al igual que muchos autores, debemos hacer énfasis en la adecuada selección de los pacientes9,13,15.
Este estudio es limitado por su diseño retrospectivo y su número de pacientes, pero dados nuestros resultados y siendo esta la serie con mayor número de casos de SM tipo Va, proponemos que la colecistectomía total, la resección y cierre de fístula primario por laparoscopia es una opción posible para manejo en este grupo de pacientes, sin complicaciones al año y medio de seguimiento. Consideramos que la experticia del grupo quirúrgico es un factor muy importante a tener en cuenta, ya que, en nuestro caso, somos un centro de referencia y alto volumen de patología biliar, por lo que contamos con experiencia en manejo de disecciones desafiantes en este tipo de complejidad anatómica, realizando inclusive, cuando es necesario, reconstrucciones bilioentéricas por mínima invasión, como lo hemos descrito en otros estudios.
Para concluir podemos decir que el síndrome de Mirizzi es una patología rara, que se presenta como complicación de la colecistitis, por lo que su infrecuencia y su presentación clínica inespecífica hace que sea difícil su diagnóstico, por lo que es importante, ante la sospecha clínica, utilizar las herramientas necesarias para un diagnóstico preoperatorio y hacer una planeación adecuada del manejo, sin embargo, la mayoría de casos serán detectados durante la intervención quirúrgica, por lo que el cirujano debe tener adecuado conocimiento de las diferentes técnicas para su corrección, según cada tipo. Actualmente, el abordaje más aceptado es la vía abierta para el SM tipo III en adelante, pero el manejo laparoscópico viene cada vez más en aumento a medida que los cirujanos ganan más experiencia, demostrando así que el manejo mínimamente invasivo es seguro y con ventajas respecto al abordaje tradicional, como lo demostramos en nuestros 16 casos de SM tipo Va, en los cuales, todos fueron llevados a cirugía laparoscópica, sin ninguna conversión a cirugía abierta, y sin complicaciones intrahospitalarias ni durante el seguimiento.
Conflict of interestLos autores declaran no tener ningún conflicto de intereses.